Ангина фолликулярная у детей — причины, симптомы, диагностика и лечение фолликулярной ангины у ребенка в Москве в клинике «СМ-Доктор»
ПОЛУЧИТЬ КОНСУЛЬТАЦИЮ Содержание:Описание заболевания
Симптомы
Причины
Мнение эксперта
Диагностика
Лечение
Профилактика
Вопросы Фолликулярная ангина у детей – инфекционное заболевание, вызванное преимущественно стрептококками, и характеризующееся поражением небных миндалин. Диагностикой и лечением болезни занимается ЛОР-врач.
Описание заболевания
Фолликулярная ангина – это средний по тяжести развития вариант тонзиллита, который может поражать как грудничков, так и подростков 15-18 лет. К патологии одинаково восприимчивы мальчики и девочки. Согласно статистическим данным, данное заболевание встречается у 8-15% детей.Болезнь характеризуется острым развитием, но при своевременном обращении к врачу сопровождается полным выздоровлением в 90-92% случаев.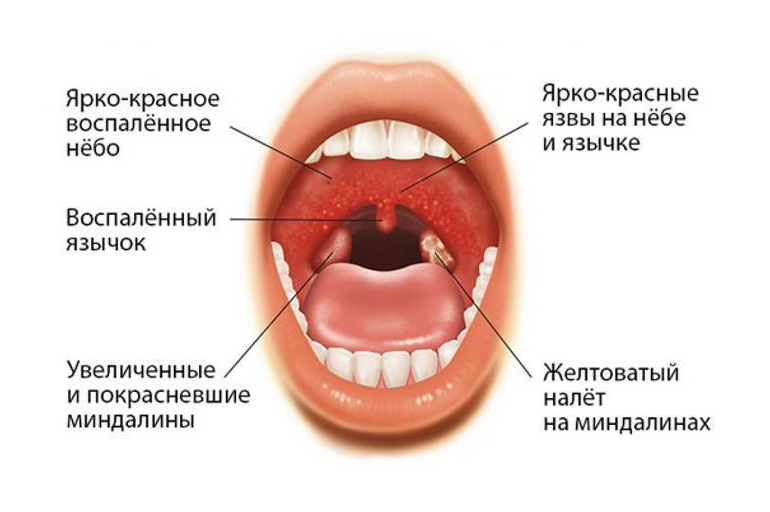
- Острая ревматическая лихорадка. При поражении сердечно-сосудистой системы страдает клапанный аппарат сердца. Развиваются приобретенные пороки, которые при отсутствии лечения меняют сначала внутрисердечную, а потом и системную гемодинамику пациента.
- Образование паратонзиллярных абсцессов. В области небных миндалин формируются гнойники разных размеров, которые являются источником инфекции и могут стать причиной проникновения патогенных бактерий в оболочки мозга (с током крови).
- Инфекционный артрит. Бактерии из небных миндалин по сосудистому руслу проникают в полость суставов. Там они создают очаги локального воспаления, вызывают боль, уменьшают объем свободных движений ребенка.
- Нефрит. Поражение почек является нечастым осложнением (до 6-7% случаев). Оно характеризуется образованием очага хронической инфекции в почках, который не всегда удается устранить полностью.
 Болезнь напрямую угрожает жизни пациента и требует госпитализации в отделение интенсивной терапии.
Болезнь напрямую угрожает жизни пациента и требует госпитализации в отделение интенсивной терапии.Поэтому каждый эпизод фолликулярной ангины должен быть под контролем врача. Госпитализация ребенку нужна не всегда. Однако важно, чтобы специалист оценил состояние и определил дальнейшую терапевтическую тактику.
Симптомы фолликулярной ангины у детей
Фолликулярная ангина, как и большинство других форм тонзиллита, дебютирует с боли в горле (такая картина наблюдается в 80% случаев). Дискомфорт возникает остро – в первые сутки после воздействия провоцирующего фактора. Интенсивность боли варьирует от легкой до тяжелой. Это зависит от индивидуальных особенностей организма ребенка, агрессивности микроорганизмов и активности иммунной системы.Сопутствующие симптомы фолликулярной ангины у детей:
- Лихорадка с повышением температуры тела до 38-39оС.
- Нарушение глотания. Из-за боли в горле ребенку трудно есть и даже пить. Груднички часто отказываются от груди, постоянно плачут.

- Увеличение небных миндалин в размерах с появлением гиперемии слизистой.
- На поверхности миндалин образуются очаги серо-белого налета. При дотрагивании они легко снимаются ватной палочкой.
- Лимфаденит – увеличение в размерах близлежащих лимфатических узлов.
- Общая слабость, капризность, нарушение нормального сна.
Причины фолликулярной ангины у детей
Небные миндалины – это первый барьер для различных микроорганизмов, которые проникают в дыхательные пути пациента. Они представляют собой скопления лимфоидной ткани, богатой иммунными клетками, защищающими человека от бактерий и вирусов.
Фолликулярная ангина – результат «поломки» функции небных миндалин. Это может произойти либо на фоне массивного заражения микроорганизмами, либо при уже имеющемся иммунодефиците. Как в одном, так и в другом случае бактерии и вирусы (чаще всего стрептококки группы А) проникают в лимфоидную ткань и начинают размножаться. Миндалины превращаются из защитного органа в источник инфекции, которая с током крови может проникать в различные органы.
В основе заболевания лежит локальный воспалительный процесс. На фоне расширения сосудов происходит покраснение миндалин и увеличение их в размерах. Серо-белые пленки – результат жизнедеятельности микроорганизмов. Увеличение их количества – неблагоприятный признак, указывающий на прогрессирование болезни.
Факторы, которые создают условия для более легкого проникновения бактерий и вирусов в небные миндалины – это:
- Наследственная предрасположенность.
- Переохлаждение – локальное и системное.
- Врожденный или приобретенный иммунодефицит.

- Обострение хронических заболеваний других внутренних органов (холецистит, панкреатит, пиелонефрит).
- Нарушения обмена веществ (сахарный диабет, ожирение).
- Хронические процессы в околоносовых пазухах ребенка (гайморит, фронтит, этмоидит), отит, множественные кариозные зубы.
Мнение эксперта
Фолликулярная ангина – распространенное заболевание среди детей. При своевременном обращении за помощью болезнь с успехом можно победить даже в домашних условиях, соблюдая рекомендации врача. Но обращаться к отоларингологу нужно как можно раньше. В 20-30% случаев патология очень быстро прогрессирует в более опасные варианты тонзиллита. Это связано с реактивностью детского организма и может повлечь за собой развитие угрожающих жизни ребенка осложнений.Диагностика фолликулярной ангины у детей
Поставить диагноз «фолликулярная ангина» для ЛОР-врача не составляет труда.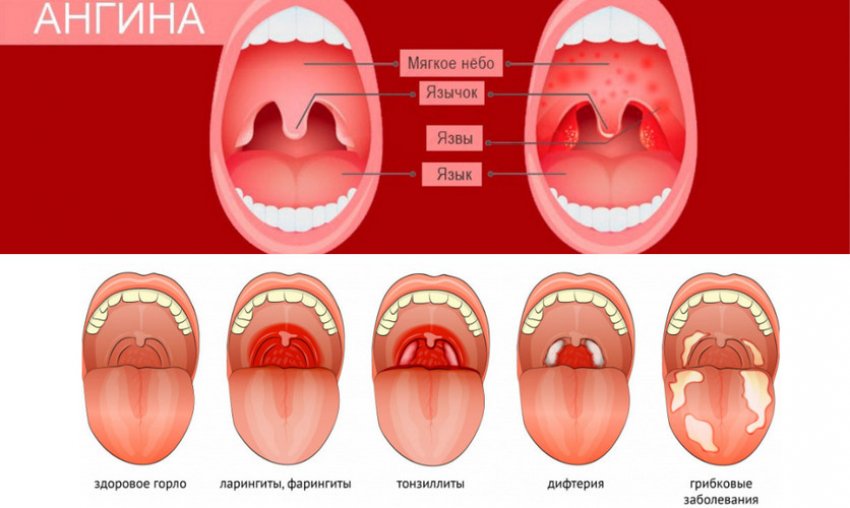 На первичной консультации врач оценивает общее состояние, собирает анамнез заболевания, анализирует жалобы пациента и его родителей.
На первичной консультации врач оценивает общее состояние, собирает анамнез заболевания, анализирует жалобы пациента и его родителей.После этого в обязательном порядке проводится фарингоскопия. С помощью источника света и специального зеркала ЛОР осматривает ротоглотку, небные миндалины. При их увеличении и наличии типичных серо-белых налетов устанавливается диагноз фолликулярной ангины.
Для оценки степени тяжести заболевания и выявления возможных сопутствующих заболеваний проводится комплексное обследование:
- Общий и биохимический анализ крови. На основе результатов этих тестов врач определяет выраженность воспалительного процесса и контролирует функцию печени и почек.
- Посев мазка из небных миндалин на питательную среду. Этот метод позволяет точно установить возбудителя ангины и подобрать оптимальный антибактериальный препарат.

Если выявлены отклонения в работе других органов и систем, ребенка осматривают смежные специалисты (педиатр, окулист, гастроэнтеролог).
Лечение катаральной ангины у детей
Фолликулярная ангина – одна из форм тонзиллита, которая хорошо поддается консервативному лечению. С помощью медикаментозных препаратов в 90-95% случаев удается достичь желаемого результата. Главное – вовремя начать прием правильных лекарств.Консервативное лечение
Основной целью медикаментозного лечения фолликулярной ангины у детей является «очищение» небных миндалин от патогенных микроорганизмов и усиление иммунной защиты организма. С этой целью в отоларингологии используют следующие группы препаратов:- Антибиотики. Обязательная группа лекарств. На раннем этапе лечения (до получения результатов посева) традиционно назначаются средства широкого спектра действия. Это позволяет эффективно уничтожать бактерии, даже еще не установив точного возбудителя.
- Полоскание и орошение полости ротоглотки местными антисептиками.

- Нестероидные противовоспалительные препараты (НПВП). Назначают для подавления чрезмерного воспалительного ответа и снижения температуры тела ребенка.
Хирургическое лечение
Оперативные вмешательства при фолликулярной ангине могут быть показаны при образовании гнойников в области небных миндалин. Паратонзиллярные абсцессы опасны разрывом с проникновением гноя в сосуды, питающие головной мозг. Поэтому их вскрывают, удаляют содержимое и дренируют рану.Профилактика катаральной ангины у детей
Специфической профилактики фолликулярной ангины у детей не существует. Рекомендуется избегать переохлаждений, полноценно питаться, исключить контакты с больными сверстниками. В случае частых эпизодов ангины обязательно нужно проконсультироваться с врачом. Иногда единственным вариантом решения проблемы является полное удаление миндалин (тонзиллэктомия).
Иногда единственным вариантом решения проблемы является полное удаление миндалин (тонзиллэктомия). Вопросы
- Какой врач занимается лечением фолликулярной ангины у детей? Выявлением и лечением фолликулярной ангины у детей занимается отоларинголог.
- Можно ли самостоятельно лечить ангину? Самостоятельный выбор препаратов при фолликулярной ангине у детей до 3-4 лет крайне нежелателен. Из-за раннего возраста многие лекарства не могут использоваться в адекватных дозах. Это ведет к неправильному лечению. Побороть ангину в домашних условиях можно. Однако во всех случаях требуется очная консультация отоларинголога. Это поможет избежать развития серьезных осложнений.
- Помогает ли народная медицина при фолликулярной ангине?
 Получается, что при фолликулярной ангине без народной медицины обойтись можно, но без антибиотиков нельзя. Поэтому в большинстве случаев отоларингологи не рекомендуют применение нетрадиционных подходов из-за риска потери драгоценного времени.
Получается, что при фолликулярной ангине без народной медицины обойтись можно, но без антибиотиков нельзя. Поэтому в большинстве случаев отоларингологи не рекомендуют применение нетрадиционных подходов из-за риска потери драгоценного времени. - Вредят ли анестетики в спреях детям? Обезболивающие компоненты в составе антисептических спреев содержатся в минимальных дозах. Они представляют собой наружные анестетики, разрешенные к применению в педиатрической практике. Поэтому для облегчения боли при фолликулярной ангине подобные спреи могут применяться в комплексном лечении.
Источники
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным тонзиллитом (острый стрептококковый тонзиллит) ФГБУ НИИДИ ФМБА РОССИИ, ГБОУ ВПО КрасГМУ им. проф. В.Ф.Войно-Ясенецкого МЗ РФ, МБУЗ ГДКБ №1 (г.Красноярск).
- Современные возможности антибактериальной терапии у детей с хроническими тонзиллитами. / Е.
 П. Карпова, М.П. Божатова. // Русс. Медицинский журн. – 2010. – Т. 18, №1. – С. 8-10.
П. Карпова, М.П. Божатова. // Русс. Медицинский журн. – 2010. – Т. 18, №1. – С. 8-10. - Острые тонзиллиты в детском возрасте: диагностика и лечение. /В.К. Таточенко, М.Д. Бакрадзе, А.С. Дарманян. // Фарматека. — 2009. — № 14. — С. 65-69.
Врачи-отоларингологи:
Детская клиника м.Марьина РощаМосина Екатерина Ивановна
Детский отоларинголог, врач высшей категории
Игнатенко (Цивилёва) Елена Васильевна
Детский отоларинголог, детский отоларинголог-сурдолог, оперирующий специалист
Степанова Светлана Михайловна
Детский отоларинголог, врач высшей категории
Казанова Анна Владимировна
Детский отоларинголог, оперирующий специалист, врач высшей категории, кандидат медицинских наук
Горшков Степан Вячеславович
Детский отоларинголог, оперирующий специалист
Гнездилова Юлия Валерьевна
Детский отоларинголог, оперирующий специалист
Шишков Руслан Владимирович
Детский отоларинголог, детский онколог, оперирующий специалист, врач высшей категории, профессор, д. м.н.
м.н.
 Текстильщики
Записаться
на прием Детская клиника м.Молодежная
Записаться
на прием Детская клиника м.Чертановская
Записаться
на прием Детская клиника м.ВДНХ
Записаться
на прием Детская клиника в г.
Текстильщики
Записаться
на прием Детская клиника м.Молодежная
Записаться
на прием Детская клиника м.Чертановская
Записаться
на прием Детская клиника м.ВДНХ
Записаться
на прием Детская клиника в г.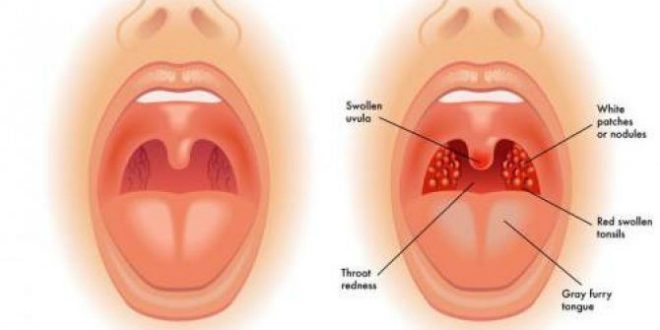 Солнечногорск, ул. Красная
Записаться
на прием
Солнечногорск, ул. Красная
Записаться
на приемЗаписаться на прием
Мы гарантируем неразглашение персональных данных и отсутствие рекламных рассылок по указанному вами телефону. Ваши данные необходимы для обеспечения обратной связи и организации записи к специалисту клиники.
Ангина у ребенка – причины, симптомы и лечение
19/07/2020
Тот, кто думает, что ангина бывает только одного вида и лечится одинаково, тот не нюхал пороха.
Ангина ангине рознь. При каждом воспалении горла и миндалин виноват свой микроб, и на каждый вид ангины есть свое лекарство.
Бактериальная ангина
Болит горло так, что больно открыть рот и проглотить слюну.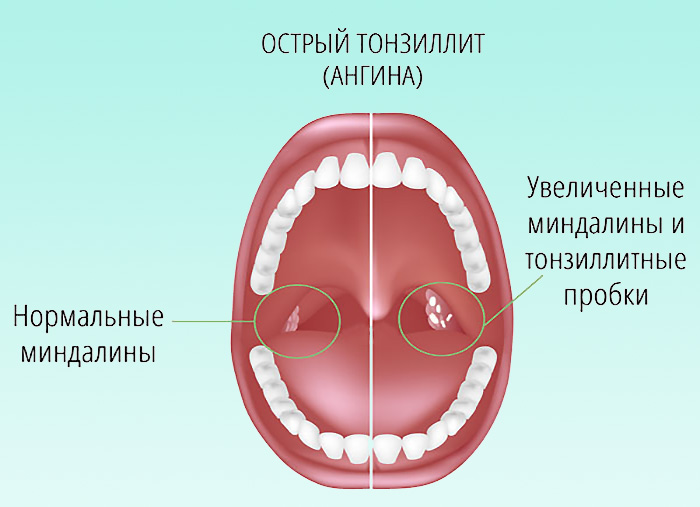 Миндалины поменяли цвет на ярко- красный, и увеличился размер миндалин. На миндалинах налеты белого и серого цвета. Температура высокая. Это бактериальная ангина. Провокатором такой ангины является золотистый стафилококк. Но чтоб не ошибиться, надо бы сдать анализ крови и взять посев из зева. Правильное лечение – и уже на 2–3 день ребенок веселый и бодрый.
Миндалины поменяли цвет на ярко- красный, и увеличился размер миндалин. На миндалинах налеты белого и серого цвета. Температура высокая. Это бактериальная ангина. Провокатором такой ангины является золотистый стафилококк. Но чтоб не ошибиться, надо бы сдать анализ крови и взять посев из зева. Правильное лечение – и уже на 2–3 день ребенок веселый и бодрый.
Вирус Эпштейна — Барр
Температура высокая, нос заложен, а горло при этом не болит, да и миндалины почти обычного цвета, но сильно увеличились в размерах. На миндалинах толстый слой наложений. Иногда появляется сыпь на всем теле пятнами. На шее видны увеличенные лимфоузлы. Порой увеличиваются размеры печени и селезенки, что может привести к их разрыву. Ребенок вялый. Такую ангину вызывает злой вирус под названием Эпштейна – Барр. Чтобы не было сомнений, у ребенка исследуют ПЦР крови на вирус Эпштейна – Барр и клинический анализ крови из пальчика. Проводят УЗИ печени, селезенки и лимфоузлов.
Мононуклеарная ангина
Мононуклеарную ангину детский врач может вылечить и без антибиотиков.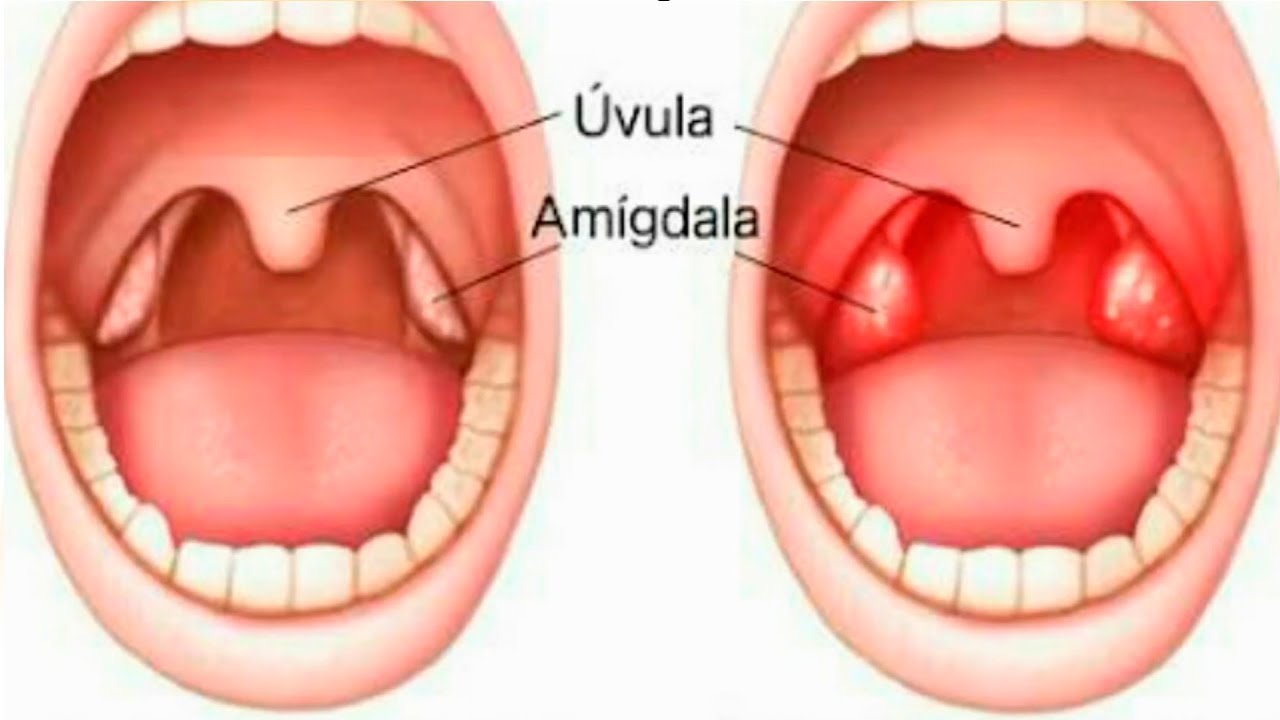 Достаточно только лекарств, которые воздействуют на вирус Эпштейна – Барр и помогают легче перенести заболевание. Антибиотик назначают только при наличии осложненного течения инфекционного мононуклеоза. Но только не пенициллинового ряда. Иначе леопардовой сыпи по всему телу не избежать. Мононуклеарная ангина лечится за 7 дней. Уже на 5 день ребенку легче при своевременно начатом лечении.
Достаточно только лекарств, которые воздействуют на вирус Эпштейна – Барр и помогают легче перенести заболевание. Антибиотик назначают только при наличии осложненного течения инфекционного мононуклеоза. Но только не пенициллинового ряда. Иначе леопардовой сыпи по всему телу не избежать. Мононуклеарная ангина лечится за 7 дней. Уже на 5 день ребенку легче при своевременно начатом лечении.
Герпетическая ангина
Бывает герпетическая ангина. Горло болит, во рту много мелких язвочек. Температура высокая. Анализ крови поможет врачу правильно поставить диагноз и подобрать лечение. Вирусная ангина лечится за 5 дней. Врач наблюдает, чтобы не было осложнений.
Любая ангина опасна осложнениями. И чтобы их избежать, надо строго соблюдать рекомендации врача. После ангины следует сдать кровь и мочу на анализ и сделать ЭКГ.
Ангина: причины, симптомы, лечение — МедКом
Причины появления
Наиболее частой причиной поражения миндалин является бета-гемолитический стрептококк группы А. В 80% случаев именно этот патогенный микроорганизм приводит к ангине. В остальных случаях при диагностировании заболевания обнаруживают такие возбудители:
В 80% случаев именно этот патогенный микроорганизм приводит к ангине. В остальных случаях при диагностировании заболевания обнаруживают такие возбудители:
- стафилококки;
- аденовирус;
- грибы рода Candida;
- вирус Коксаки группы А.
Основной способ проникновения микробов воздушно-капельный, однако заразиться от инфицированного ангиной человека можно также при использовании общих средств бытового обихода. Попадание инфекции и оседание ее на миндалинах не всегда приводит к развитию ангины. Действие микробов активизируется под влиянием провоцирующих факторов: переохлаждение, резкие изменения температуры окружающей среды, сниженный иммунитет.
Стимулируют развитие заболевания и некоторые раздражители, которые регулярно попадают в глотку: пыль, дым, пыльца, шерсть. При частых случаях развития патологий носоглотки, которые могут быть вызваны разрастанием аденоидов или другими болезнями, вероятность заболеть ангиной увеличивается.
При распространении гнойного воспаления на окружающие ткани, которое было изначально локализовано в придаточных пазухах носа, инфекция затронет всю носоглотку, что также приведет к возникновению ангины.
Симптомы заболевания
В зависимости от формы заболевания, типа возбудителя и степени поражения ангиной будут отличаться общие клинические симптомы:
- Катаральная. При такой форме ангины инфекция распространяется на слизистую оболочку миндалин. Основными симптомами являются: боли в горле, которые достигают максимальной силы во время глотания, покраснение и припухлость миндалин. На фоне воспалительного процесса наблюдается повышение температуры.
- Фолликулярная. При ангине поражается не только слизистая оболочка, но и лимфоидные фолликулы. Первичным признаком являются боли в горле, которые начинаются остро и сопровождаются резким повышением температуры до высоких показателей. Человек ощущает слабость, ломоту в мышцах и суставах, головные боли.
 На миндалинах появляются нагноившиеся фолликулы размером 1–3 мм, которые вскрываются на второй-четвертый день.
На миндалинах появляются нагноившиеся фолликулы размером 1–3 мм, которые вскрываются на второй-четвертый день. - Лакунарная ангина, для которой характерна глубокая степень поражения миндалин, сопровождающаяся скоплением гноя в лакунах. Миндалины становятся ярко-красного цвета, на них явно заметен желто-белый налет. Болезненность в горле сопровождается общей интоксикацией организма.
- Некротическая ангина встречается довольно редко и характеризуется наличием некротизированных участков.
Возникновение симптомов начинается после окончания инкубационного периода. На фоне повышенной температуры могут возникать фебрильные судороги — сильное напряжение в мышцах, сменяющееся вздрагиваниями и подергиваниями.
Диагностика ангины
От своевременной и грамотной постановки диагноза будет зависеть успех лечения. Первым этапом обследования является осмотр состояния глотки пациента, при котором лечащий врач оценит основные признаки заболевания: степень увеличения миндалин и наличие или отсутствие гнойного налета. Также необходимо оценить степень увеличения лимфатических узлов в области ушей, шеи и затылка.
Также необходимо оценить степень увеличения лимфатических узлов в области ушей, шеи и затылка.
Сдача анализов крови позволит определить степень повышения лейкоцитов и СОЭ, характерных при бактериальной ангине. При вирусной ангине уровень лейкоцитов остается в пределах нормы или незначительно понижается, скорость оседания эритроцитов повышается в незначительной степени.
Для определения возбудителя заболевания в лабораторных условиях проводится обследование посевов слизи из ротоглотки. Это важно для определения класса заболевания и грамотного назначения лекарственных препаратов для лечения ангины. При осложненных или особо острых симптомах лечащий врач может назначить УЗИ шеи.
Лечение при ангине
Госпитализация пациента в инфекционное отделение производится только в осложненных случаях. Чаще всего лечить ангину удается амбулаторно. Метод лечения заключается не только в устранении общих признаков ангины, но и в воздействии на возбудителя заболевания. Пациенту назначается:
- Регулярные полоскания горла солевым раствором или специальными антибактериальными средствами.
 При лечении следует воздействовать на глубокие отделы глотки, поэтому при полоскании рекомендуется запрокидывать голову назад.
При лечении следует воздействовать на глубокие отделы глотки, поэтому при полоскании рекомендуется запрокидывать голову назад. - Препараты местного действия с антибактериальным и обезболивающим действием: таблетки, спреи, леденцы.
- Лечение жаропонижающими препаратами при необходимости.
- Антибиотики, которые назначаются только после оценки результатов лабораторных исследований крови и мазков. Антибактериальные препараты могут иметь разную степень чувствительности к определенной группе патогенных микроорганизмов. При лечении бактериальной инфекции могут быть назначены антибиотики пенициллиновой группы, макролиды или цефалоспорины.
Во время лечения ангины следует обеспечить пациенту постельный режим. Рекомендуется употребление щадящей, не раздражающей горло пищи, преимущественно растительно-молочной. В связи с высокой степенью распространения ангины заболевшему человеку стоит пользоваться отдельными средствами личной гигиены и посудой, ограничить контакт с окружающими.
Следует помнить о том, что при первых признаках заболевания следует обращаться к врачу. Игнорирование симптомов ангины или некачественно пролеченное заболевание может провоцировать осложнения, а также способствовать развитию хронической скрытой формы, которая будет переходить в острую фазу при ослаблении иммунитета.
Профилактические меры заключаются в повышении защитных сил организма путем приема витаминных комплексов и сбалансированного питания, ежедневных прогулок на свежем воздухе, устранении раздражающих факторов, быстром реагировании на характерные симптомы, а также ограничении контактов с инфицированными людьми.
Ангина у детей — Рассказовская ЦРБ
Классификация
По характеру поражения, различают такие типы этого недуга у детей:
Следует отметить, что в некоторых источниках катаральную ангину рассматривают как острый фарингит.
Также принято рассматривать классификацию ангины у детей, отталкиваясь от типа возбудителя:
- бактериальная;
- вирусная;
- грибковая.

Катаральная ангина
Катаральная ангина считается самой лёгкой формой этого типа патологии. Характеризуется покраснением и отёчностью миндалин. Если лечение будет начато своевременно, полное выздоровление наступает через неделю. В противном случае недуг переходит в более сложную стадию.
Фолликулярная ангина
В этом случае на слизистой оболочке дыхательных путей образуется гнойничковая сыпь. Миндалины увеличиваются и отекают. Так же, как и в случае с катаральной ангиной, при адекватном лечении наступает полное выздоровление через 1–1,5 недели.
Язвенно-плёночная форма
Самая сложная форма ангины. Характеризуется тяжёлой клинической картиной, нередко дополняется другими заболеваниями. Миндалины увеличенные, на них образуется рыхлая плёнка с накоплением гноя.
При такой форме развития патологического процесса практически всегда наступает общая интоксикация организма. Нередко язвенно-плёночная форма ангины стает причиной развития серьёзных осложнений.
Общая симптоматика
Вне зависимости от того, какой именно подтип ангины, клиническая картина практически всегда проявляется одинаково. Начальные симптомы ангины у детей таковы:
- резкое повышение температуры до 39 градусов;
- боль в горле;
- заложенность и боль при глотании даже жидкости;
- боли в мышцах и суставах;
- головная боль без видимой на то причины;
- усталость, «разбитое» состояние;
- лимфатические узлы, которые расположены в подчелюстной области и на шее, увеличены;
- язык обложен белым налётом, иногда с серым оттенком;
- красное горло, увеличенные миндалины.
Кроме этого, общая клиническая картина может дополняться такими признаками:
- практически полное отсутствие аппетита;
- нарушения работы ЖКТ — нестабильный стул, тошнота и рвота;
- сиплый голос у ребёнка;
- капризное состояние, сон ребёнка беспокойный.
При первых же симптомах следует незамедлительно обратиться за медицинской помощью.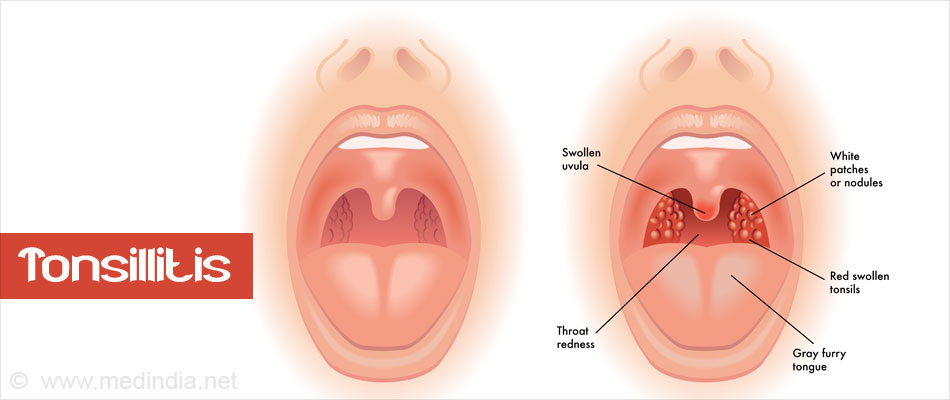 Лечить такое заболевание самостоятельно, в домашних условиях, детям до года настоятельно не рекомендуется. Ангина у ребёнка в этом возрасте может дать серьёзное осложнение.
Лечить такое заболевание самостоятельно, в домашних условиях, детям до года настоятельно не рекомендуется. Ангина у ребёнка в этом возрасте может дать серьёзное осложнение.
Опасность этого заболевания состоит ещё и в том, что осложнения могут проявиться через некоторое время. Поэтому лечение лучше проводить под присмотром врача в стационаре. Лечить ангину в домашних условиях не рекомендуется ещё и потому, что самостоятельно нельзя диагностировать характер возбудителя.
Симптомы ангины
Диагностика
Как правило, дети до года редко направляются на дополнительные диагностические процедуры, так как клиническая картина весьма однозначна. Если таковая необходимость присутствует, то могут проводиться такие дополнительные исследования:
Лечение
Клиницисты отмечают, что лечить ангину у детей до года лучше в стационаре. Это инфекционное заболевание может стать причиной серьёзных осложнений даже у взрослых. Ввиду того, что у ребёнка до года иммунная система слишком ослаблена, не исключение летальный исход.
Ввиду того, что у ребёнка до года иммунная система слишком ослаблена, не исключение летальный исход.
Основная программа лечения состоит из следующих пунктов:
- обильное питье тёплой жидкости;
- приём прописанных препаратов;
- строгий постельный режим;
- полоскание горла.
Медикаментозная терапия включает в себя приём препаратов такого спектра действия:
- антибиотики;
- антигистаминные;
- жаропонижающие;
- противомикробные вещества.
Антибиотики при ангине у детей прописываются обязательно. Для того чтобы иммунная система не становилась ещё более уязвимой, попутно используется витаминотерапия. Обратите внимание, что антибиотики при ангине у детей должен прописывать только врач. Использовать какие-либо препараты самостоятельно нельзя, так как это может спровоцировать ухудшение ситуации.
Кроме приёма медикаментов, следует полоскать горло. Полоскания должны проводиться только тёплыми антисептическими растворами:
- отвар из ромашки;
- фурацилин;
- отвар из сбора шалфея, календулы и ромашки.

Обратите внимание, что сбивать температуру у ребёнка старше 3 лет можно только в том случае, если она превышает 38 градусов. Что касается грудничков, то здесь понижать температуру нужно уже при 38.
Лечение ангины должно проводиться комплексное, даже если недуг будут лечить в домашних условиях. Только в таком случае можно избежать серьёзных осложнений. Использовать одни только народные средства для лечения такого сложного инфекционного заболевания недопустимо.
Возможные осложнения
В случае с ангиной у детей осложнения могут быть как первичные (которые возникают в процессе течения самого заболевания) так и отложенные (развиваются через некоторое время после выздоровления).
К первой группе относятся такие патологические процессы:
Последние два пункта возможны только в том случае, если инфекция попадёт в кровь.
К отложенным осложнениям можно отнести следующие недуги:
Таких серьёзных осложнений можно избежать, если своевременно обратиться за медицинской помощью и начать корректное лечение. Лечить ангину нужно только по предписаниям врача.
Лечить ангину нужно только по предписаниям врача.
После прохождения курса лечения, ребёнок должен регулярно проходить обследование у профильного медицинского специалиста. Также в течение месяца по окончании лечения, следует отказаться от прививок и реакций Манту.
Профилактика
Предотвратить заболевание гораздо проще, чем лечить его. К сожалению, полностью исключить образование ангины у детей невозможно. Однако если соблюдать несложные рекомендации можно существенно сократить риск её развития.
В качестве профилактики ангины у детей хорошо подходят следующие правила:
- следует укреплять иммунную систему ребёнка;
- не допускается переохлаждение, применение в пищу слишком холодного;
- все заболевания нужно лечить до конца и своевременно;
- применение каких-либо лекарственных средств должно осуществляться только по предписанию врача;
- при первых симптомах нужно обращаться за медицинской помощью.
В таком случае, даже если ребёнок заболеет ангиной, можно избежать существенных осложнений.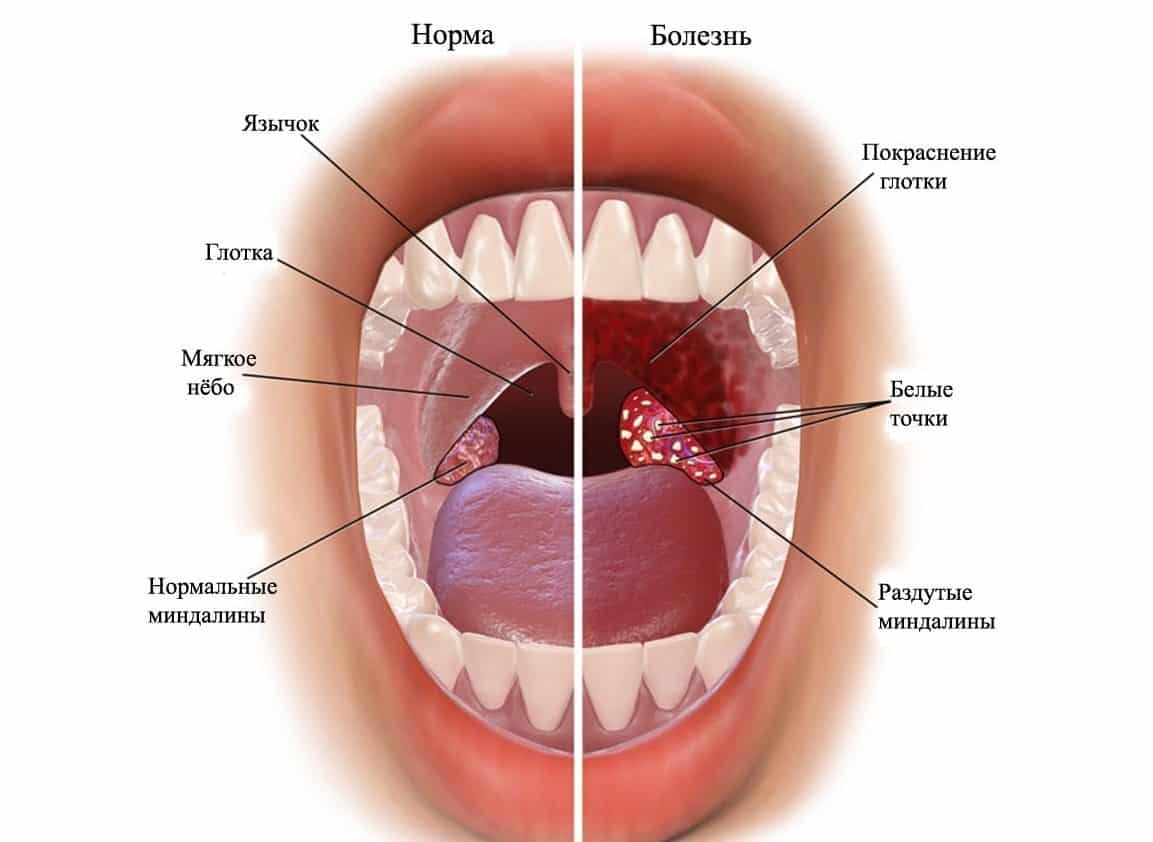
Врач-оториноларинголог Л.В. Ледова
Литература:
«Практическая оторинолорингология». Клинические рекомендации. Крюков А.И., Пальчун В.Т.
«Руководство по практической оториноларингологии» Пальчун В.Т., Лучихин Л.А., Магомедов М.М., 2011г.
Источник: http://gorlonos.com/ushi/otit/opredelit-i-vylechit-naruzhnyj-u-rebenka.html
причины, симптомы, диагностика, лечение, профилактика
Острое воспалительно-инфекционное поражение лимфоидной ткани глоточных либо небных миндалин у детей.
ПричиныЧаще всего ангину у детей вызывает вирусная либо бактериальная инфекция. В большинстве случаев возбудителем ангины является β-гемолитический стрептококк группы А, реже золотистый стафилококк, а еще реже – пневмококк, гемофильная палочка, вирусы, микоплазмы, хламидии, грибы и микст-инфекция.
В большинстве случаев у детей до трех лет возбудителем ангины являются вирусы, у малышей старше 5 лет – бактериальная флора. Развитию стрептококковой ангины подвержены дети от 5 до 10 лет. Внутриклеточные агенты являются основной причиной развития ангины у детей дошкольного возраста в 10% случаев. Иногда ангину вызывает условно патогенная флора, которая считается естественной для полости рта.
Внутриклеточные агенты являются основной причиной развития ангины у детей дошкольного возраста в 10% случаев. Иногда ангину вызывает условно патогенная флора, которая считается естественной для полости рта.
Передача ангины от больного к здоровому человеку происходит контактно-бытовым, воздушно-капельным и интегральным путем.
Развитию ангины способствует снижение иммунитета, переохлаждение, дефицит в организме ребенка витаминов и резкое изменение климата.
СимптомыВ большинстве случаев у детей ангина отличается более тяжелым течением, чем у взрослых. После проникновения инфекции в организм у малыша отмечается резкий подъем температуры, появление симптомов тяжелой интоксикации. При неблагоприятном течении у ребенка может отмечаться переход одной формы ангины в другую, например, катаральная в фолликулярную, затем в лакунарную.
При катаральной форме ангины на начальных стадиях заболевании малыши жалуются на появление першения в горле, а также жжения и боли, которые усиливаются при глотании.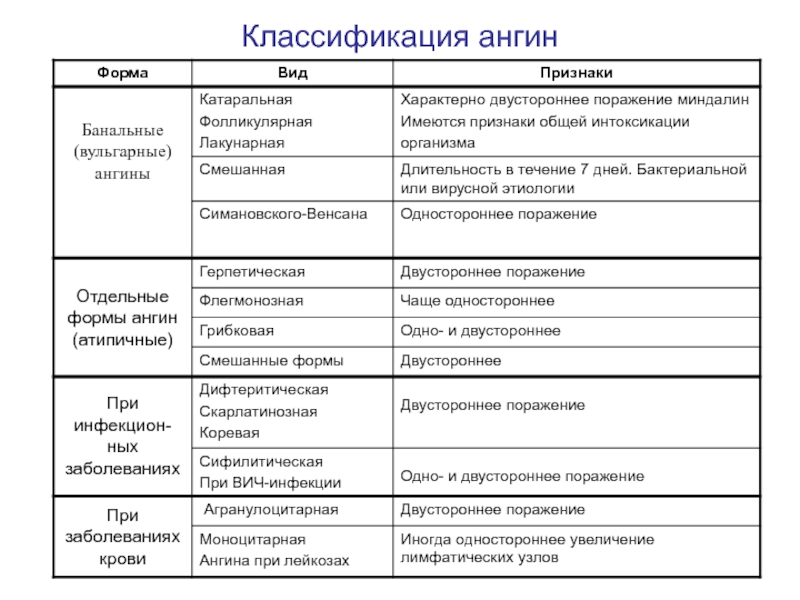 У ребенка появляются головные и мышечные боли, а также присоединение других симптомов интоксикации. При осмотре можно увидеть, что язык малыша покрыт белесым налетом, а регионарные лимфатические узлы слегка увеличены.
У ребенка появляются головные и мышечные боли, а также присоединение других симптомов интоксикации. При осмотре можно увидеть, что язык малыша покрыт белесым налетом, а регионарные лимфатические узлы слегка увеличены.
Для фолликулярной ангины характерно появление нарастающих признаков интоксикации. Такие больные жалуются на появление выраженной слабости, озноба, быстрой утомляемости, лихорадки и слабости. При повышении температуры до высоких цифр у ребенка может отмечаться появление судорог. У малыша возникает боль в горле, усиливающаяся при приеме пищи, а также снижение аппетита и даже полный отказ от приема пищи.
При лакунарном типе заболевания у ребенка наблюдается возникновение тяжелой прогрессирующей интоксикации. В результате появления выраженного отека ротовой полости малышу тяжело принимать пищу и даже просто открывать рот. В этот период ребенок может жаловаться на появления неприятного привкуса во рту. При обследовании у малыша выявляется увеличение регионарных лимфатических узлов.
При вирусных ангинах у детей отмечается возникновение симптомов, характерных для респираторных заболеваний.
ДиагностикаНа инфекционное поражение миндалин указывает их покраснение и увеличение в размере. При визуальном осмотре в области миндалин могут выявляться белые фолликулы, из которых отмечается выделение желтовато-белого секрета.
Для точной постановки диагноза больному назначают фарингоскопию, посев мазка на флору из глотки, клиническое и биохимическое исследование крови.
ЛечениеДля устранения бактериальной инфекции детям назначают корректную антибиотикотерапию, основанную на приеме некоторых цефалоспоринов, природных и полусинтетических макролидов, β-лактамных пенициллинов широкого спектра действия. При вирусных формах ангины антибиотики не применяются. Также показано полоскание горла дезинфицирующими растворами.
Особое место в лечении ангины у детей занимает полоскание горла растворами антисептиков и отварами трав, распыление в глотке аэрозолей, содержащих бактерицидные вещества.
Для предупреждения возникновения ангины следует избегать посещения мест с большим скоплением людей, а также исключить вероятность переохлаждения. Для улучшения работы иммунной системы дети должны как можно больше гулять на свежем воздухе и правильно питаться.
Ангина вирусная и бактериальная — (клиники Di Центр)
Слово ангина произошло от латинского «ango» — сжимать и душить. И хотя в ходе ангины еще никто не погиб от удушья, название прижилось не только среди врачей, но и среди пациентов.
Второе название болезни — острый тонзиллит. Острый тонзиллит (ангина) — это воспаление небных миндалин глоточного лимфоидного кольца, и реже — других лимфоидных образований глотки (небные валики, аденоиды). Он может быть одно и двух сторонним. Более половины всех тонзиллитов вызывается вирусами, остальные — различными бактериями, самая значимая из которых — бета-гемолитический стрептококк группы, А (современное название — Streptococcus pyogenes). Ангина, вызванная этим микробом, может давать разнообразные осложнения на внутренние органы. В небольшом проценте случаев, ангина может быть вызвана грибками или паразитами.
Ангина, вызванная этим микробом, может давать разнообразные осложнения на внутренние органы. В небольшом проценте случаев, ангина может быть вызвана грибками или паразитами.
Кто чаще всего болеет ангиной?
Острая ангина (тонзиллит) широко распространена, особенно среди детей. возрасте 5 — 15 лет чаще встречается бактериальный (стрептококковый) тонзиллит, в то время как вирусный поражает в основном детей младше 5 лет и взрослых.
Виды ангиныНаибольшее значение имеет отличие ангины, вызванной стрептококком, от ангины, вызванной другими микробами. В зависимости от этого различают стрептококковый и не стрептококковый тонзиллит, поскольку это имеет принципиальное значение для дальнейшего лечения.
В Российской медицине принята классификация ангины, основанная на стадии воспалительного процесса и внешнем виде миндалин.
Различают следующие виды ангины:
-
Катаральная ангина — миндалины увеличены, красные, налетов нет, считается самой легкой формой.
-
Фолликулярная ангина — появляется мелкоточечный гнойный налет.
-
Лакунарная ангина — лакуны миндалин заполнены гноем, считается самой тяжелой формой.
В европейской и американской медицине этому виду классификации значения не придают. В России часто можно услышать слово «ангина», как обозначение именно стрептококкового тонзиллита, хотя на самом деле такого значения у этого слова нет.
В зависимости от того, воспалены одна или обе миндалины, ангина может быть одно- и двусторонней. Во многих случаях ангина сочетается с фарингитом — воспалением задней стенки глотки, также могут вовлекаться язычная миндалина, небные валики и др.
Лечение вирусной и бактериальной ангины
Лечение ангины (например, катаральной), вызванной вирусом, заключается в облегчении симптомов болезни, т.к. вирусная ангина как правило проходит сама. В этом случае для облегчения симптомов заболевания рекомендуется: полоскать горло соленой водой, обильно пить теплый чай, принимать обезболивающие препараты, а также использовать другие методы лечения в домашних условиях.
В случае, если причина заболевания ангиной стал стрептокок, то для лечения ангины (например, фолликулярной или лакунарной) необходима антибиотикотерапия. Прием антибиотиков поможет справиться с распространением инфекции и предотвратить возникновение редких, но серьезных осложнений (например, ревматизма, миокардита).
При возникновении частых рецидивов ангин, заболевание переходит в хроническую форму, при этом создаются условия для местного разрушения миндалин. Что в свою очередь ведет к несостоятельности миндалин в выполнении своих защитных функций иммунной системы. Кроме того, постоянное присутствие инфекции в миндалинах способствует попаданию микробов в общий кровоток, тем самым поражая другие органы и системы. Для исключения осложнений связанных с этим явлением, врачи рекомендуют удаление патологически изменённых миндалин.
Что в свою очередь ведет к несостоятельности миндалин в выполнении своих защитных функций иммунной системы. Кроме того, постоянное присутствие инфекции в миндалинах способствует попаданию микробов в общий кровоток, тем самым поражая другие органы и системы. Для исключения осложнений связанных с этим явлением, врачи рекомендуют удаление патологически изменённых миндалин.
Противопоказаниями для операции удаления миндалин являются: пороки сердца 2−3 степени тяжести; гемофилия — нарушение свертываемости крови; сахарный диабет с тяжелым течением.
Лечение ангины у ребенка в домашних условиях
Во рту человека есть органы, которые входят в состав иммунной системы – миндалины. Они предназначены для того, чтобы защищать организм от патогенов, сдерживать их размножение и активность. И если в миндалинах протекает острый инфекционно-воспалительный процесс, это состояние называется ангиной.
Ангина у ребенка, причины и лечение
Причины начала развития ангины у детей:- Заражение от больного человека воздушно-капельным путем.
- Контактное и алиментарное (напитки, еда) заражение.
- Негативное воздействие на организм (переохлаждение, стрессы, большая нагрузка) и, как следствие, снижение иммунитета. А также активизация патогенов, которые в норме присутствуют в ротовой полости (бактерии, вирусы, грибки).
- Аутоинфицирование – то есть самозаражение организма, при котором патогены попадают в миндалины из зубов, пораженных кариесом или из других очагов инфекции.

Ангина у детей, симптомы и лечение
Симптомы ангины у ребенка:- Боль в горле, покраснение, рыхлость слизистой.
- Увеличение гланд в размерах, могут быть заметны гнойные пробки, гнилостный запах изо рта.
- Повышение температуры тела, жар.
- Слабость и другие признаки интоксикации.
- Кашель, першение в горле.
- Боль в ушах, увеличение лимфоузлов под нижней челюстью.
Ангина у детей – лечение в домашних условиях
Лечение ангины должно быть комплексным. То есть сочетать применение препаратов, которые будут воздействовать на причину заболевания, и препаратов для снижения выраженности симптомов, облегчения состояния ребенка.- Антибиотики, противовирусные или антимикозные препараты (строго по назначению врача).
- Иммуностимуляторы (Анаферон, Виферон, эхинацея).
- Жаропонижающие (Нурофен чередуют с Парацетомолом).
- Противовоспалительные и антисептики (Люголь, Аква Марис, Тантум Верде, Ингалипт, Хлорофиллипт, Стрепсилс).
- Полоскания отварами лекарственных трав (ромашка, календула).
- Общие рекомендации – постельный режим, обильное питье, щадящая диета, создание оптимального микроклимата в комнате.
Стенокардия | Детская больница CS Mott
Обзор темы
Что такое стенокардия?
Стенокардия (скажем, «ANN-juh-nuh» или «ann-JY-nuh») — это симптом болезни сердца. Стенокардия возникает, когда к сердечной мышце не поступает достаточный кровоток. Это часто является результатом сужения кровеносных сосудов, обычно вызванного затвердением артерий (атеросклероз).
Стенокардия может быть опасной. Поэтому важно обращать внимание на свои симптомы, знать, что для вас типично, научиться контролировать это и понимать, когда вам нужно лечиться.
Каковы симптомы?
Симптомы стенокардии включают боль или давление в груди или странное ощущение в груди. Некоторые люди чувствуют боль, давление или странное ощущение в спине, шее, челюсти или верхней части живота, или в одном или обоих плечах или руках. Другие симптомы стенокардии включают одышку, тошноту или рвоту, головокружение или внезапную слабость, а также быстрое или нерегулярное сердцебиение.
Некоторые люди описывают свою стенокардию как давление, тяжесть, тяжесть, стеснение, сдавливание, дискомфорт, жжение или тупую боль в груди.Люди часто прикладывают кулак к груди, описывая свою боль. Некоторые люди могут чувствовать покалывание или онемение в руке, кисти или челюсти при стенокардии.
Вам может быть трудно указать точное место, где болит ваша боль. Давление на грудную стенку не вызывает боли , а не .
Ваши симптомы могут начаться с низкого уровня, а затем усилиться в течение нескольких минут, чтобы достичь пика. Стенокардия, которая начинается с активности, обычно уменьшается, когда активность прекращается.Боль в груди, которая начинается внезапно или длится всего несколько секунд, с меньшей вероятностью может быть стенокардией.
Женщины несколько чаще, чем мужчины, имеют другие симптомы, такие как тошнота, боль в спине или челюсти. Это чувство может возникать не только в груди, но и в области шеи или челюсти.
Не ждите, если вам кажется, что у вас сердечный приступ. Быстрая помощь может спасти вам жизнь. Даже если вы не уверены, что это сердечный приступ, проверьте его.
Какие бывают виды стенокардии?
Стабильная стенокардия
Стабильная стенокардия означает, что вы обычно можете предсказать, когда появятся ваши симптомы.Вы, наверное, знаете, что вызывает стенокардию. Например, вы знаете, какая активность обычно вызывает стенокардию.
Симптомы стенокардии возникают, когда ваше сердце работает с большей нагрузкой и ему требуется больше кислорода, чем может быть доставлено через суженные артерии. Стенокардия может возникнуть, если вы:
- Выполняете физические упражнения (особенно если вы обычно не занимаетесь спортом).
- Воздействие низких температур.
- Наличие внезапных сильных эмоций, таких как гнев или страх.
- Курение.
- Есть тяжелая еда.
- Употребление кокаина или амфетаминов.
Боль уходит, когда вы отдыхаете или принимаете нитроглицерин. Это может продолжаться без особых изменений годами.
Нестабильная стенокардия
Нестабильная стенокардия является неожиданной. Это изменение вашего обычного паттерна стабильной стенокардии. Это происходит, когда приток крови к сердцу внезапно замедляется из-за сужения сосудов или небольших сгустков крови, которые образуются в коронарных артериях.Симптомы нестабильной стенокардии похожи на симптомы сердечного приступа. Это срочно. Это может произойти в состоянии покоя или при легкой активности. Он не уходит ни отдыхом, ни нитроглицерином.
Стенокардия, вызванная спазмами коронарных артерий
Менее распространенные типы стенокардии вызваны спазмами коронарных артерий. Эта стенокардия возникает, когда коронарная артерия внезапно сокращается (спазм), уменьшая приток богатой кислородом крови к сердечной мышце. В тяжелых случаях спазм может заблокировать кровоток и вызвать сердечный приступ. Большинство людей, страдающих такими спазмами, страдают ишемической болезнью сердца, хотя у них не всегда есть бляшки, сужающие их артерии.
Спазмы могут быть вызваны курением, употреблением кокаина, холодной погодой, электролитным дисбалансом и другими причинами. Но во многих случаях неизвестно, что вызывает спазмы.
Вазоспастическая стенокардия , также называемая стенокардией Принцметала или вариантной стенокардией, является одним из типов стенокардии, вызванным спазмом коронарной артерии. Имеет характерный узор. Обычно это происходит, когда вы отдыхаете. Часто это происходит каждый день в одно и то же время. Например, часто бывает ночью или ранним утром.Симптомы обычно сначала слабо выражены, затем усиливаются, а затем становятся менее интенсивными. Эпизод может длиться около 15 минут. Нитроглицерин может облегчить симптомы.
Как справиться со стабильной стенокардией?
Большинство людей со стабильной стенокардией могут контролировать свои симптомы, принимая назначенные лекарства и нитроглицерин при необходимости.
Советы по ведению стенокардии см .:
Что ухудшает симптомы?
Другие проблемы со здоровьем, такие как лихорадка или инфекция, анемия или другие проблемы с сердцем, могут усугубить симптомы стенокардии.Они также могут вызывать нестабильную стенокардию.
Стенокардия может усугубиться при другом заболевании:
- Заставляет сердце работать интенсивнее, что увеличивает количество необходимого ему кислорода.
- Уменьшает количество кислорода, получаемого сердцем.
В любом случае существует дисбаланс между количеством кислорода, в котором нуждается ваше сердце, и количеством, которое оно получает через кровоснабжение из ваших коронарных артерий. Если ваше сердце не может получать достаточно кислорода, ваши симптомы стабильной стенокардии могут ухудшиться.
Сердечный приступ и нестабильная стенокардия | Детская больница CS Mott
Обзор темы
Что такое сердечный приступ?
Сердечный приступ возникает, когда кровоток к сердцу блокируется. Без крови и кислорода, который она несет, часть сердца начинает умирать. Сердечный приступ не обязательно должен быть смертельным. Быстрое лечение может восстановить приток крови к сердцу и спасти вам жизнь.
Ваш врач может назвать сердечный приступ инфарктом миокарда или ИМ.Ваш врач может также использовать термин острый коронарный синдром для обозначения сердечного приступа или нестабильной стенокардии.
Что такое стенокардия и почему нестабильная стенокардия вызывает беспокойство?
Стенокардия (скажем, «ANN-juh-nuh» или «ann-JY-nuh») является симптомом ишемической болезни сердца. Стенокардия возникает при недостаточном притоке крови к сердцу. Стенокардия может быть опасной. Поэтому важно обращать внимание на свои симптомы, знать, что для вас типично, научиться контролировать это и знать, когда обращаться за помощью.
Симптомы стенокардии включают боль или давление в груди или странное ощущение в груди. Некоторые люди чувствуют боль, давление или странное ощущение в спине, шее, челюсти или верхней части живота, или в одном или обоих плечах или руках.
Существует два типа стенокардии:
- Стабильная стенокардия означает, что вы обычно можете предсказать, когда проявятся ваши симптомы. Вы, наверное, знаете, что вызывает стенокардию. Например, вы знаете, какая активность обычно вызывает стенокардию.Вы также знаете, как облегчить симптомы покоем или нитроглицерином.
- Нестабильная стенокардия означает, что ваши симптомы изменились по сравнению с типичной картиной стабильной стенокардии. Ваши симптомы не проявляются в предсказуемое время. Например, вы можете почувствовать стенокардию во время отдыха. Ваши симптомы могут не исчезнуть после отдыха или приема нитроглицерина.
Нестабильная стенокардия требует неотложной помощи. Это может означать, что у вас сердечный приступ.
Что вызывает сердечный приступ?
Сердечные приступы случаются, когда кровоток к сердцу блокируется.Обычно это происходит из-за того, что внутри коронарных артерий накопились жировые отложения, называемые бляшками, по которым кровь поступает в сердце. Если налет разрывается, организм пытается исправить это, образуя вокруг него сгусток. Сгусток может блокировать артерию, препятствуя притоку крови и кислорода к сердцу.
Этот процесс накопления бляшек в коронарных артериях называется ишемической болезнью сердца или ИБС. У многих людей зубной налет начинает формироваться в детстве и постепенно накапливается в течение всей жизни.Отложения зубного налета могут ограничивать приток крови к сердцу и вызывать стенокардию. Но слишком часто сердечный приступ является первым признаком ИБС.
Такие вещи, как интенсивные упражнения, внезапные сильные эмоции или употребление запрещенных наркотиков (например, стимуляторов, таких как кокаин), могут вызвать сердечный приступ. Но во многих случаях нет четкой причины, почему сердечные приступы происходят именно тогда, когда они происходят.
Каковы симптомы?
Симптомы сердечного приступа включают:
- Боль в груди или давление, или странное ощущение в груди.
- Потоотделение.
- Одышка.
- Тошнота или рвота.
- Боль, давление или странное ощущение в спине, шее, челюсти или верхней части живота, либо в одном или обоих плечах или руках.
- Головокружение или внезапная слабость.
- Учащенное или нерегулярное сердцебиение.
Для мужчин и женщин наиболее частым симптомом является боль или давление в груди. Но женщины несколько чаще, чем мужчины, имеют другие симптомы, такие как одышка, тошнота, боль в спине или челюсти.
Вот еще несколько способов описать боль от сердечного приступа:
- Многие люди описывают боль как дискомфорт, давление, сдавливание или тяжесть в груди.
- Люди часто прикладывают кулак к груди, когда описывают боль.
- Боль может распространяться вниз по левому плечу и руке, а также в другие области, например, на спину, челюсть, шею или правую руку.
Нестабильная стенокардия имеет симптомы, похожие на сердечный приступ.
Что делать, если вы думаете, что у вас сердечный приступ?
Если у вас есть симптомы сердечного приступа, действуйте быстро. Быстрое лечение может спасти вам жизнь.
Если ваш врач прописал нитроглицерин при ангине:
- Примите 1 дозу нитроглицерина и подождите 5 минут.
- Если ваши симптомы не улучшатся или ухудшатся, позвоните по телефону 911 или в другие службы экстренной помощи . Опишите свои симптомы и скажите, что у вас может быть сердечный приступ.
- Оставайся на телефоне. Оператор службы экстренной помощи подскажет, что делать. Оператор может посоветовать вам разжевать 1 дозу аспирина для взрослых или 2–4 небольших дозы аспирина. Аспирин помогает предотвратить свертывание крови, поэтому он может помочь вам пережить сердечный приступ.
- Ждите скорую помощь. Не пытайтесь водить машину самостоятельно.
Если у вас , а не у нитроглицерин:
- Позвонить 911 или другие службы экстренной помощи сейчас .Опишите свои симптомы и скажите, что у вас может быть сердечный приступ.
- Оставайся на телефоне. Оператор службы экстренной помощи подскажет, что делать. Оператор может посоветовать вам разжевать 1 дозу аспирина для взрослых или 2–4 небольших дозы аспирина. Аспирин помогает предотвратить свертывание крови, поэтому он может помочь вам пережить сердечный приступ.
- Ждите скорую помощь. Не пытайтесь водить машину самостоятельно.
Лучше всего поехать в больницу на машине скорой помощи. Парамедики могут начать лечение, спасающее жизнь, еще до вашего прибытия в больницу.Если вы не можете добраться до службы экстренной помощи, попросите кого-нибудь отвезти вас в больницу. Не садитесь за руль, если у вас нет другого выбора.
Как лечится сердечный приступ?
Если вы поедете в больницу на машине скорой помощи, сразу же начнется лечение, чтобы восстановить кровоток и ограничить повреждение сердца. Вам могут дать:
- Аспирин и другие лекарства для предотвращения образования тромбов.
- Лекарства, разрушающие тромбы (тромболитики).
- Лекарства для уменьшения нагрузки на сердце и облегчения боли.
В больнице вам сдадут анализы, например:
- Электрокардиограмма (ЭКГ или ЭКГ). Он может обнаруживать признаки плохого кровотока, повреждения сердечной мышцы, аномального сердцебиения и других проблем с сердцем.
- Анализы крови, в том числе тесты для проверки уровня сердечных ферментов. Наличие этих ферментов в крови обычно является признаком повреждения сердца.
- Катетеризация сердца, если другие тесты показывают, что у вас может быть сердечный приступ. Этот тест показывает, какие артерии заблокированы и как работает ваше сердце.
Если катетеризация сердца показывает, что артерия заблокирована, врач может сразу же провести ангиопластику, чтобы улучшить кровоток по артерии. Или врач может провести экстренное шунтирование, чтобы перенаправить кровь вокруг заблокированной артерии.
После этих процедур вы примете лекарства, которые помогут предотвратить новый сердечный приступ.Правильно принимайте все лекарства. Не прекращайте принимать лекарство, пока врач не скажет вам об этом. Если вы перестанете принимать лекарство, у вас может повыситься риск повторного сердечного приступа.
После сердечного приступа вероятность его повторного повышается. Участие в программе кардиологической реабилитации помогает снизить этот риск. Программа кардиологической реабилитации разработана для вас и проводится под наблюдением врачей и других специалистов. Это может помочь вам научиться соблюдать сбалансированную диету и безопасно заниматься спортом.
После сердечного приступа часто возникает чувство беспокойства и страха. Но если вы чувствуете себя очень грустно или безнадежно, спросите своего врача о лечении. Лечение депрессии может помочь вам оправиться от сердечного приступа.
Можно ли предотвратить сердечный приступ?
Сердечные приступы обычно являются результатом сердечного приступа, поэтому принятие мер по отсрочке или обращению вспять ишемической болезни сердца может помочь предотвратить сердечный приступ. Болезни сердца являются основной причиной смерти как мужчин, так и женщин, поэтому эти шаги важны для всех.
Для улучшения здоровья сердца:
- Не курите и избегайте пассивного курения. Отказ от курения может быстро снизить риск повторного сердечного приступа или смерти.
- Придерживайтесь здоровой для сердца диеты, которая включает много рыбы, фруктов, овощей, бобов, зерновых и хлеба с высоким содержанием клетчатки, а также оливкового масла.
- Регулярно выполняйте физические упражнения. Ваш врач может посоветовать вам безопасный уровень упражнений.
- Поддерживайте здоровый вес.Похудейте, если нужно.
- Управляйте другими проблемами со здоровьем, такими как диабет, высокий уровень холестерина и высокое кровяное давление.
- Понизьте уровень стресса. Стресс может повредить ваше сердце.
- Если вы говорили об этом со своим врачом, принимайте малые дозы аспирина каждый день. Но прием аспирина подходит не всем, потому что он может вызвать серьезное кровотечение.
Причина
Сердечный приступ или нестабильная стенокардия вызваны внезапным сужением или закупоркой коронарной артерии.Эта закупорка препятствует попаданию крови и кислорода в сердце.
Эта закупорка возникает из-за проблемы, называемой атеросклерозом или затвердением артерий. Это процесс, при котором внутри артерий накапливаются жировые отложения, называемые бляшками. Артерии — это кровеносные сосуды, по которым кровь, богатая кислородом, проходит по всему телу. Когда атеросклероз поражает коронарные артерии, это приводит к болезни сердца.
Если бляшка распалась, это может вызвать сердечный приступ или нестабильную стенокардию.Разрыв или разрыв бляшки говорит организму восстановить поврежденную выстилку артерии, так же как тело может заживить порез на коже. Образуется сгусток крови, закрывающий эту область. Сгусток крови может полностью перекрыть приток крови к сердечной мышце.
При сердечном приступе из-за отсутствия кровотока клетки сердечной мышцы начинают умирать. При нестабильной стенокардии кровоток полностью не блокируется тромбом. Но сгусток крови может быстро разрастаться и перекрыть артерию.
Стент в коронарной артерии также может заблокироваться и вызвать сердечный приступ.Стент может снова стать узким, если после установки стента вырастет рубцовая ткань. А сгусток крови может застрять в стенте и заблокировать кровоток к сердцу.
Триггеры сердечного приступа
В большинстве случаев нет четких причин, по которым сердечные приступы происходят, когда они происходят. Но иногда ваше тело выделяет адреналин и другие гормоны в кровоток в ответ на сильные эмоции, такие как гнев, страх и импульс «бей или беги». Тяжелые физические нагрузки, эмоциональный стресс, недостаток сна и переедание также могут вызвать эту реакцию.Адреналин повышает кровяное давление и частоту сердечных сокращений и может вызвать сужение коронарных артерий, что может вызвать разрыв нестабильной бляшки.
Редкие причины
В редких случаях коронарная артерия сокращается и сокращается, вызывая симптомы сердечного приступа. В тяжелых случаях спазм может полностью заблокировать кровоток и вызвать сердечный приступ. В большинстве случаев в этих случаях также присутствует атеросклероз, хотя иногда артерии не сужаются. Спазмы могут быть вызваны курением, употреблением кокаина, холодной погодой, электролитным дисбалансом и другими причинами.Но во многих случаях неизвестно, что вызывает спазм.
Другой редкой причиной сердечного приступа может быть внезапный разрыв коронарной артерии или спонтанное расслоение коронарной артерии. В этом случае коронарная артерия разрывается без известной причины.
Симптомы
Сердечный приступ
Симптомы сердечного приступа включают:
- Боль в груди или давление, или странное ощущение в груди.
- Потоотделение.
- Одышка.
- Тошнота или рвота.
- Боль, давление или странное ощущение в спине, шее, челюсти или верхней части живота, либо в одном или обоих плечах или руках.
- Головокружение или внезапная слабость.
- Учащенное или нерегулярное сердцебиение.
Позвонить 911 или другие службы экстренной помощи немедленно , если вам кажется, что у вас сердечный приступ.
Нитроглицерин. Если вы обычно используете нитроглицерин для облегчения стенокардии, и если одна доза нитроглицерина не уменьшила ваши симптомы в течение 5 минут, позвоните 911. Не ждите, чтобы позвать на помощь.
Стенокардия нестабильная
Симптомы нестабильной стенокардии похожи на инфаркт.
Позвонить 911 или другие службы экстренной помощи немедленно , если вы считаете, что у вас сердечный приступ или нестабильная стенокардия.
Люди с нестабильной стенокардией часто описывают свои симптомы как:
- Отличается от типичной для них стабильной стенокардии. Их симптомы не проявляются в предсказуемое время.
- Внезапно становится более частым, тяжелым или продолжительным, или вызывается меньшими усилиями, чем раньше.
- Происходит в состоянии покоя без явного напряжения или стресса. Некоторые говорят, что эти симптомы могут разбудить вас.
- Не реагирует на покой или нитроглицерин.
Женские симптомы
Для мужчин и женщин наиболее частым симптомом является боль или давление в груди. Но женщины несколько чаще, чем мужчины, имеют другие симптомы, такие как одышка, тошнота, боль в спине или челюсти.
Женщины чаще, чем мужчины откладывают обращение за помощью из-за возможного сердечного приступа. Женщины откладывают это по многим причинам, например, они не уверены, что это сердечный приступ, или не хотят беспокоить других. Но лучше перестраховаться, чем сожалеть.Если у вас есть симптомы возможного сердечного приступа, обратитесь за помощью. Когда вы попадете в больницу, не бойтесь говорить о том, что вам нужно. Чтобы получить необходимые вам анализы и лечение, убедитесь, что ваши врачи знают, что вы думаете, что у вас может быть сердечный приступ.
Другие способы описания боли в груди
Люди, страдающие сердечным приступом, часто по-разному описывают боль в груди. Боль:
- Может ощущаться как давление, тяжесть, тяжесть, стеснение, сдавливание, дискомфорт, жжение, резкая боль (реже) или тупая боль.При описании боли люди часто прикладывают кулак к груди.
- Может распространяться от груди вниз по левому плечу и руке (наиболее частое место), а также к другим областям, включая левое плечо, середину спины, верхнюю часть живота, правую руку, шею и челюсть.
- Может быть диффузным — обычно трудно указать точное место боли.
- Не становится хуже от глубокого вдоха или надавливания на грудь.
- Обычно начинается с низкого уровня, затем постепенно увеличивается в течение нескольких минут до пика.Дискомфорт может приходить и уходить. Боль в груди, которая достигает максимальной интенсивности в течение нескольких секунд, может представлять собой еще одну серьезную проблему, такую как расслоение аорты.
«Тихий сердечный приступ» без каких-либо симптомов возможен, но это случается редко.
Что увеличивает ваш риск
Факторы, повышающие риск сердечного приступа, — это то, что приводит к проблеме, называемой атеросклерозом или затвердением артерий. Атеросклероз является отправной точкой для сердечных заболеваний, заболеваний периферических артерий, сердечного приступа и инсульта.
Ваш врач может помочь вам выяснить риск сердечного приступа. Знание своего риска — это только начало для вас и вашего врача. Знание своего риска может помочь вам и вашему врачу обсудить, нужно ли вам снизить риск. Вместе вы можете решить, какое лечение лучше всего подходит для вас.
Вещи, которые увеличивают риск сердечного приступа, включают:
- Высокий холестерин.
- Высокое кровяное давление.
- Диабет.
- Курение.
- Семейная история ранних пороков сердца. Раннее заболевание сердца означает, что у вас есть член семьи мужского пола, которому был поставлен диагноз до 55 лет, или член семьи женского пола, которому был поставлен диагноз до 65 лет.
Ваш возраст, пол и раса также могут повысить ваш риск. Например, ваш риск увеличивается с возрастом.
Женщины и болезни сердца
Женщины имеют уникальные факторы риска сердечных заболеваний, включая гормональную терапию и проблемы, связанные с беременностью.Эти вещи могут повысить риск сердечного приступа или инсульта у женщины.
НПВП
Большинство нестероидных противовоспалительных препаратов (НПВП), которые используются для облегчения боли и лихорадки, уменьшения отека и воспаления, могут увеличить риск сердечного приступа. Этот риск выше, если вы принимаете НПВП в более высоких дозах или в течение длительного периода времени. Люди старше 65 лет или у которых есть заболевания сердца, желудка или кишечника, чаще имеют проблемы.Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
Аспирин, в отличие от других НПВП, может помочь некоторым людям снизить риск сердечного приступа или инсульта. Но прием аспирина подходит не всем, потому что он может вызвать серьезное кровотечение. Посоветуйтесь со своим врачом, прежде чем начинать принимать аспирин каждый день.
Регулярное использование других НПВП, таких как ибупрофен, может снизить эффективность аспирина в предотвращении сердечного приступа и инсульта.
Информацию о том, как предотвратить сердечный приступ, см. В разделе «Профилактика» этого раздела.
Когда звонить
Не ждите, если вам кажется, что у вас сердечный приступ. Быстрая помощь может спасти вам жизнь. Даже если вы не уверены, что это сердечный приступ, проверьте его.
Позвонить 911 или другие службы экстренной помощи немедленно , если у вас есть симптомы сердечного приступа. Сюда могут входить:
- Боль в груди или давление, или странное ощущение в груди.
- Потоотделение.
- Одышка.
- Тошнота или рвота.
- Боль, давление или странное ощущение в спине, шее, челюсти или верхней части живота, либо в одном или обоих плечах или руках.
- Головокружение или внезапная слабость.
- Учащенное или нерегулярное сердцебиение.
После того, как вы позвоните в службу 911, оператор может посоветовать вам жевать 1 дозу аспирина для взрослых или 2–4 низких дозы аспирина.Ждите скорую. Не пытайтесь водить машину самостоятельно.
Нитроглицерин. Если вы обычно используете нитроглицерин для облегчения стенокардии, и если одна доза нитроглицерина не уменьшила ваши симптомы в течение 5 минут, позвоните 911. Не ждите, чтобы позвать на помощь.
Женские симптомы. Для мужчин и женщин наиболее частым симптомом является боль или давление в груди. Но женщины несколько чаще, чем мужчины, имеют другие симптомы, такие как одышка, тошнота, боль в спине или челюсти.
Зачем ждать скорую помощь?
Позвонив в службу 911 и доставив скорую помощь в больницу, вы сможете начать лечение до прибытия в больницу. Если в пути возникают какие-либо осложнения, персонал скорой помощи обучен их оценивать и лечить.
Если скорая помощь недоступна, попросите кого-нибудь отвезти вас в отделение неотложной помощи. Не садитесь за руль в больницу.
кпр
Если вы стали свидетелем того, как человек потерял сознание, позвоните в службу 911 или в другую службу экстренной помощи и начните СЛР (сердечно-легочную реанимацию).Оператор скорой помощи может научить вас, как выполнять СЛР.
Кого смотреть
Скорая медицинская помощь и парамедики могут начать лечение в машине скорой помощи. Специалисты по неотложной медицине оценивают и лечат вас в отделении неотложной помощи. Интервенционный кардиолог или сердечно-сосудистый хирург может выполнить процедуру или операцию. Для лечения после сердечного приступа вы можете обратиться к кардиологу, другим врачам и медсестрам, специализирующимся на сердечных заболеваниях.
Экзамены
Экстренное обследование при сердечном приступе
После того, как вы позвоните в службу 911 в случае сердечного приступа, парамедики быстро оценят вашу частоту сердечных сокращений, артериальное давление и частоту дыхания.Они также поместят электроды на вашу грудь для электрокардиограммы (ЭКГ, ЭКГ), чтобы проверить электрическую активность вашего сердца.
Когда вы приедете в больницу, врач отделения неотложной помощи изучит вашу историю болезни и проведет медицинский осмотр, а также сделает более полную ЭКГ. Техник возьмет кровь для проверки сердечных ферментов, которые попадают в кровоток, когда клетки сердца умирают.
Если ваши тесты показывают, что вы подвержены риску сердечного приступа или у вас есть риск сердечного приступа, ваш врач, вероятно, порекомендует вам катетеризацию сердца.Затем врач может увидеть, заблокированы ли ваши коронарные артерии и как работает ваше сердце.
Если артерия кажется заблокированной, во время катетеризации может быть проведена ангиопластика — процедура по открытию закупоренных артерий. Или вас направят к сердечно-сосудистому хирургу для операции по аортокоронарному шунтированию.
Если ваши тесты показывают , а не , ясно показывают сердечный приступ или нестабильную стенокардию, и у вас нет других факторов риска (например, предыдущего сердечного приступа), вам, вероятно, придется пройти другие тесты.Они могут включать сканирование сердечной перфузии или визуализацию ОФЭКТ.
Обследование после сердечного приступа
Через 2–3 дня после сердечного приступа или после госпитализации по поводу нестабильной стенокардии вам могут быть сданы дополнительные анализы. (Даже если вам, возможно, сделали некоторые из этих анализов, когда вы были в отделении неотложной помощи, вы можете пройти некоторые из них снова.)
Врачи используют эти тесты, чтобы увидеть, насколько хорошо работает ваше сердце, и выяснить, получают ли все еще неповрежденные участки сердца достаточный кровоток.
Эти тесты могут включать:
- Эхокардиограмма (эхо). Эхо используется, чтобы узнать несколько вещей о сердце, включая его размер, толщину, движение и кровоток.
- Стресс-электрокардиограмма (например, тестирование на беговой дорожке). Этот тест сравнивает вашу ЭКГ в состоянии покоя с ЭКГ после того, как ваше сердце подверглось нагрузке, будь то физические упражнения (беговая дорожка или велосипед) или с помощью лекарства.
- Стресс-эхокардиограмма.Стресс-эхокардиограмма может показать, возможно ли снижение притока крови к сердцу.
- Сканирование сердечной перфузии. Этот тест используется для оценки количества крови, попадающей в сердечную мышцу во время отдыха и упражнений.
- Катетеризация сердца. В этом тесте краситель (контрастное вещество) вводится в коронарные артерии для оценки состояния сердца и коронарных артерий.
- Сканирование пула сердечной крови. Этот тест показывает, насколько хорошо ваше сердце перекачивает кровь к остальному телу.
- Тест на холестерин. Этот тест показывает количество холестерина в крови.
Обзор лечения
Не ждите, если вам кажется, что у вас сердечный приступ. Быстрая помощь может спасти вам жизнь.
При неотложной помощи кровь возвращается к сердцу. Это лечение похоже на нестабильную стенокардию и сердечный приступ.
- При нестабильной стенокардии лечение предотвращает сердечный приступ.
- Лечение сердечного приступа ограничивает повреждение сердца.
Скорая и неотложная помощь
Лечение начинается в отделении скорой помощи и неотложной помощи. При необходимости вы можете получить кислород. Вы можете получить морфин, если вам нужно обезболивающее.
Цель вашей медицинской бригады — предотвратить необратимое повреждение сердечной мышцы, как можно быстрее восстановив приток крови к сердцу.
В лечение входит:
- Нитроглицерин. Он открывает сердечные артерии, чтобы помочь крови вернуться к сердцу.
- Бета-блокаторы . Эти препараты снижают частоту сердечных сокращений, артериальное давление и нагрузку на сердце.
Вы также получите лекарства от тромбов. Их дают, чтобы сгустки крови не увеличивались, чтобы кровь могла течь к сердцу. Некоторые лекарства разрушают тромбы, чтобы увеличить кровоток. Вам могут дать:
- Аспирин , который нужно жевать как можно скорее после звонка в службу 911.
- Антиагрегантное средство .
- Антикоагулянты .
- Ингибиторы гликопротеина IIb / IIIa .
- Тромболитики.
Ангиопластика или хирургия
Ангиопластика . Врачи стараются сделать ангиопластику как можно скорее после сердечного приступа. Ангиопластика может быть сделана при нестабильной стенокардии, особенно если есть высокий риск сердечного приступа.
Ангиопластика обеспечивает приток крови к сердцу. Он открывает коронарную артерию, которая была сужена или заблокирована во время сердечного приступа.
Но ангиопластика доступна не во всех больницах. Иногда скорая помощь доставит человека в больницу, где проводят ангиопластику, даже если эта больница находится дальше. Если человек находится в больнице, в которой не проводится ангиопластика, его или ее могут перевести в другую больницу, где доступна ангиопластика.
Если вы лечитесь в больнице, где есть соответствующее оборудование и персонал, вас могут направить в лабораторию катетеризации сердца.Вам будет проведена катетеризация сердца, также называемая коронарной ангиограммой. Ваш врач проверит ваши коронарные артерии, чтобы определить, подходит ли вам ангиопластика.
Операция шунтирования . Если ангиопластика вам не подходит, может быть выполнено экстренное аортокоронарное шунтирование. Например, операция шунтирования может быть лучшим вариантом из-за местоположения закупорки или из-за многочисленных закупорок.
Другое лечение в больнице
После сердечного приступа вы останетесь в больнице как минимум несколько дней.Ваши врачи и медсестры будут внимательно следить за вами. Они проверит вашу частоту сердечных сокращений и ритм, артериальное давление и лекарства, чтобы убедиться, что у вас нет серьезных осложнений.
Врачи посоветуют вам лекарства, которые снижают риск повторного сердечного приступа или осложнений и помогают дольше жить после сердечного приступа. Возможно, вы уже принимали некоторые из этих лекарств. Примеры включают:
Вы будете принимать эти лекарства в течение длительного времени, возможно, до конца жизни.
После того, как вы пойдете из больницы домой, примите все лекарства правильно. Не прекращайте принимать лекарство, пока врач не скажет вам об этом. Если вы перестанете принимать лекарство, у вас может повыситься риск повторного сердечного приступа.
Кардиологическая реабилитация
Кардиологическую реабилитацию можно начать в больнице или вскоре после того, как вы вернетесь домой. Это важная часть вашего восстановления после сердечного приступа. Кардиологическая реабилитация научит вас быть более активным и изменить образ жизни, чтобы укрепить сердце и улучшить здоровье.Кардиологическая реабилитация может помочь вам почувствовать себя лучше и снизить риск возникновения проблем с сердцем в будущем.
Если вы не выполняете программу кардиологической реабилитации, вам все равно нужно будет узнать об изменениях образа жизни, которые могут снизить риск повторного сердечного приступа. Эти изменения включают отказ от курения, употребление полезных для сердца продуктов и активность.
Отказ от курения — это часть кардиологической реабилитации. Лекарства и консультации могут помочь вам бросить курить навсегда. Люди, которые продолжают курить после сердечного приступа, гораздо чаще, чем некурящие, могут перенести еще один сердечный приступ.Когда человек бросает курить, риск повторного сердечного приступа значительно снижается в первый год после отказа от курения.
Сходите к врачу
Ваш врач захочет внимательно следить за вашим здоровьем после сердечного приступа. Обязательно соблюдайте все свои встречи. Сообщите своему врачу о любых изменениях в вашем состоянии, таких как изменения в боли в груди, увеличение или уменьшение веса, одышка при физических упражнениях или без них, а также чувство депрессии.
Профилактика
Вы можете помочь предотвратить сердечный приступ, приняв меры, замедляющие или предотвращающие ишемическую болезнь сердца — основной фактор риска сердечного приступа.Здоровый образ жизни важен для всех, а не только для людей с проблемами со здоровьем. Это может помочь вам сохранить здоровье и снизить риск сердечного приступа.
Внести изменения в образ жизни
- Бросить курить . Возможно, это лучшее, что вы можете сделать для предотвращения сердечных заболеваний. Вы можете сразу же начать снижать риск, бросив курить. Также избегайте пассивного курения.
- Упражнение .Активный образ жизни полезен для сердца и кровеносных сосудов, а также для всего тела. Активный образ жизни помогает снизить риск проблем со здоровьем. И это помогает тебе чувствовать себя хорошо. Старайтесь тренироваться не менее 30 минут в большинство, если не все дни недели. Посоветуйтесь со своим врачом, прежде чем начинать программу упражнений.
- Придерживайтесь здоровой для сердца диеты . То, как вы питаетесь, может снизить риск. Есть несколько вариантов здорового питания для сердца. Помните, что некоторые продукты, о которых вы можете слышать, — это просто причуды, которые вообще не предотвращают сердечных заболеваний.
- Сравнение диет, полезных для сердца
- Достигните здорового веса и сохраняйте его . Здоровый вес — это вес, который снижает риск проблем со здоровьем, включая сердечные заболевания. Употребление в пищу полезных для сердца продуктов и активность могут помочь вам контролировать свой вес и снизить риск.
Устранение других проблем со здоровьем
Управляйте другими проблемами со здоровьем, повышающими риск сердечного приступа. К ним относятся диабет, высокое кровяное давление и высокий уровень холестерина.Здоровый образ жизни поможет вам справиться с этими проблемами. Но также может потребоваться прием лекарств.
Справиться со стрессом и получить помощь от депрессии
- Управляйте стрессом. Стресс может ранить ваше сердце. Снижайте уровень стресса, рассказывая о своих проблемах и чувствах, вместо того, чтобы скрывать свои чувства. Попробуйте разные способы уменьшить стресс, например, упражнения, глубокое дыхание, медитацию или йогу.
- Помощь при депрессии .Лечение депрессии может помочь вам оставаться здоровым.
Принятие решения о приеме аспирина
Проконсультируйтесь с врачом перед тем, как начать принимать аспирин каждый день. Аспирин может помочь некоторым людям снизить риск сердечного приступа или инсульта. Но прием аспирина подходит не всем, потому что он может вызвать серьезное кровотечение.
Вы и ваш врач можете решить, является ли аспирин для вас хорошим выбором, исходя из вашего риска сердечного приступа и инсульта, а также риска серьезного кровотечения.Если у вас низкий риск сердечного приступа и инсульта, польза от аспирина, вероятно, не перевешивает риск кровотечения.
Узнайте о проблемах для женщин
Женщины имеют уникальные факторы риска сердечных заболеваний, включая гормональную терапию и проблемы, связанные с беременностью. Эти вещи могут повысить риск сердечного приступа или инсульта у женщины.
Предотвращение нового сердечного приступа
После сердечного приступа вас больше всего беспокоит то, что у вас может быть еще один.Вы можете снизить риск повторного сердечного приступа, присоединившись к программе кардиологической реабилитации (реабилитации) и принимая лекарства.
Сделать кардиологическую реабилитацию
Возможно, вы начали кардиологическую реабилитацию в больнице или вскоре после того, как вернулись домой. Это важная часть вашего восстановления после сердечного приступа.
В кардиологической реабилитации вы получите образование и поддержку, которые помогут вам выработать новые здоровые привычки, такие как правильное питание и больше физических упражнений.
Сделайте полезные для сердца привычки
Если вы не выполняете программу кардиологической реабилитации, вам все равно нужно будет узнать об изменениях образа жизни, которые могут снизить риск повторного сердечного приступа.Эти изменения включают отказ от курения, употребление полезных для сердца продуктов и активность.
Для получения дополнительной информации об изменении образа жизни см. «Жизнь после сердечного приступа».
Принимайте лекарства
После сердечного приступа правильно принимайте все лекарства. Не прекращайте принимать лекарство, пока врач не скажет вам об этом. Если вы перестанете принимать лекарство, у вас может повыситься риск повторного сердечного приступа.
Лекарства можно брать по номеру:
- Предотвратить образование тромбов.Эти лекарства включают аспирин и другие антикоагулянты.
- Уменьшите нагрузку на сердце (бета-адреноблокатор).
- Снижает холестерин.
- Лечит нерегулярное сердцебиение.
- Пониженное артериальное давление.
Для получения дополнительной информации см. Лекарства.
История одного человека: Алан, 73 «В какой-то момент моей жизни у меня должен был случиться сердечный приступ.Курение только ускорило процесс. Это случилось, когда я играл в баскетбол с парнями с работы. У меня заболела грудь. Следующее, что я помню, это то, что я лежал на полу »- Алан Узнайте больше об Алане и о том, как он научился справляться с сердечным приступом. |
Жизнь после сердечного приступа
Возвращение домой после сердечного приступа может быть тревожным. Ваше пребывание в больнице могло показаться слишком коротким.Вы можете нервничать из-за того, что окажетесь дома без врачей и медсестер после столь пристального наблюдения в больнице.
Но у вас есть анализы, которые говорят вашему врачу, что вы можете вернуться домой безопасно. Теперь, когда вы дома, вы можете предпринять шаги, чтобы вести здоровый образ жизни, чтобы снизить вероятность повторного сердечного приступа.
Сделать кардиологическую реабилитацию
Кардиологическая реабилитация (реабилитация) учит, как быть более активным и изменять образ жизни, который может привести к укреплению сердца и улучшению здоровья.
Если вы не выполняете программу кардиологической реабилитации, вам все равно нужно будет узнать об изменениях образа жизни, которые могут снизить риск повторного сердечного приступа. Эти изменения включают отказ от курения, употребление полезных для сердца продуктов и активность. Для получения дополнительной информации об изменении образа жизни см. Профилактика.
Приобретайте здоровые привычки
Внесение изменений в здоровый образ жизни может снизить вероятность повторного сердечного приступа. Отказ от курения, употребление полезных для сердца продуктов, регулярные физические упражнения и поддержание здорового веса — важные шаги, которые вы можете предпринять.
Для получения дополнительной информации о том, как внести изменения в здоровый образ жизни, см. Профилактика.
Управляйте стенокардией
Сообщите врачу о любых симптомах стенокардии, появившихся у вас после сердечного приступа. Многие люди страдают стабильной стенокардией, которую можно облегчить отдыхом или нитроглицерином.
Справиться со стрессом и получить помощь от депрессии
Депрессия и болезни сердца взаимосвязаны. Люди с сердечными заболеваниями более склонны к депрессии.А если у вас одновременно депрессия и болезнь сердца, вы не сможете оставаться максимально здоровым. Это может усугубить депрессию и сердечные заболевания.
Если вы думаете, что у вас депрессия, поговорите со своим врачом.
Стресс и гнев также могут ранить ваше сердце. Они могут усугубить ваши симптомы. Попробуйте разные способы уменьшить стресс, например, упражнения, глубокое дыхание, медитацию или йогу.
Занимайтесь сексом, когда будете готовы
Вы можете возобновить половую жизнь после сердечного приступа, когда будете здоровы и готовы к этому.Вы можете быть готовы, если сможете выполнять легкую или умеренную активность, например быструю ходьбу, без симптомов стенокардии. Если у вас есть какие-либо проблемы, поговорите со своим врачом. Ваш врач может помочь вам узнать, достаточно ли здорово ваше сердце для секса.
Если вы принимаете нитраты, например нитроглицерин, не принимайте лекарства, усиливающие эрекцию. Сочетание нитрата с одним из этих лекарств может вызвать опасное для жизни падение артериального давления.
Получить поддержку
Неважно, восстанавливаетесь ли вы после сердечного приступа или меняете свой образ жизни, чтобы избежать нового, важна эмоциональная поддержка со стороны друзей и семьи.Подумайте о том, чтобы присоединиться к группе поддержки при сердечных заболеваниях. Спросите своего врача о типах поддержки, которые доступны там, где вы живете. Программы кардиологической реабилитации предлагают поддержку вам и вашей семье. Встречи с другими людьми с такими же проблемами могут помочь вам понять, что вы не одиноки.
Сделайте другие шаги, чтобы жить более здоровым
После сердечного приступа также важно:
- Принимайте лекарства точно в соответствии с указаниями. Не прекращайте принимать лекарство, пока врач не скажет вам об этом.
- Не принимайте отпускаемые без рецепта лекарства, витамины или растительные продукты, не посоветовавшись предварительно с врачом.
- Если вы женщина и принимаете гормональную терапию, обсудите со своим врачом, следует ли вам продолжать ее прием.
- Держите уровень сахара в крови в целевом диапазоне, если у вас диабет.
- Делайте вакцину от гриппа каждый год. Это может помочь вам сохранить здоровье и предотвратить повторный сердечный приступ.
- Сделайте пневмококковую вакцину.Если вы уже принимали одну дозу раньше, спросите своего врача, нужна ли вам другая доза.
- Пейте алкоголь в умеренных количествах, если пьете. Это означает употребление 1 алкогольного напитка в день для женщин или 2 напитков в день для мужчин.
- Обратитесь за помощью при проблемах со сном. Ваш врач может захотеть проверить наличие апноэ во сне, распространенной проблемы со сном у людей с сердечными заболеваниями. Дополнительную информацию см. В разделе Апноэ во сне.
Лекарства
Принимайте все лекарства правильно.Не прекращайте принимать лекарство, пока врач не скажет вам об этом. Прием лекарств может снизить риск повторного сердечного приступа или смерти от ишемической болезни сердца.
В отделении скорой и неотложной помощи
Лечение сердечного приступа или нестабильной стенокардии начинается с приема лекарств в отделении скорой и неотложной помощи. Это лечение одинаково для обоих. Цель состоит в том, чтобы предотвратить необратимое повреждение сердечной мышцы или предотвратить сердечный приступ, как можно быстрее восстановив приток крови к сердцу.
Вы можете получить:
- Морфин для обезболивания.
- Кислородная терапия для увеличения кислорода в крови.
- Нитроглицерин открывает артерии, ведущие к сердцу, чтобы помочь крови течь к сердцу.
- Бета-адреноблокаторы для снижения частоты сердечных сокращений, артериального давления и нагрузки на сердце.
Вы также получите лекарства от тромбов, чтобы кровь могла течь к сердцу. Некоторые лекарства разрушают тромбы, чтобы увеличить кровоток. Вам могут дать:
- Аспирин , который нужно жевать как можно скорее после звонка 911.
- Антиагрегантное средство .
- Антикоагулянты .
- Ингибиторы гликопротеина IIb / IIIa .
- Тромболитики .
В больнице и дома
В больнице врачи назначат вам лекарства, снижающие риск осложнений или другого сердечного приступа. Возможно, вы уже принимали некоторые из этих лекарств. Они могут помочь вам прожить дольше после сердечного приступа. Вы будете принимать эти лекарства в течение длительного времени, возможно, до конца жизни.
Лекарство для снижения артериального давления и нагрузки на сердце
Вы можете принимать другие лекарства, если у вас есть другая проблема с сердцем, например, сердечная недостаточность.Например, вы можете принять мочегонное средство, называемое антагонистом рецепторов альдостерона, которое помогает вашему организму избавляться от лишней жидкости.
Лекарство для предотвращения образования тромбов и повторного сердечного приступа
Лекарство для снижения холестерина
Другие лекарства от холестерина, такие как эзетимиб, могут использоваться вместе со статинами.
Лекарство для лечения симптомов стенокардии
Что думать о
Вы можете регулярно сдавать анализы крови, чтобы следить за тем, как лекарство действует в вашем организме.Ваш врач, скорее всего, сообщит вам, когда вам нужно будет сдать анализы.
Если ваш врач рекомендует ежедневный прием аспирина, не заменяйте аспирин нестероидными противовоспалительными препаратами (НПВП), такими как ибупрофен (например, Адвил) или напроксен (например, Алив). НПВП снимают боль и воспаление во многом так же, как аспирин, но они не влияют на свертываемость крови так, как аспирин. НПВП не снижают риск повторного сердечного приступа. Фактически, НПВП могут повысить риск сердечного приступа или инсульта.Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
Если вам нужно принимать НПВП в течение длительного времени, например, от боли, поговорите со своим врачом, чтобы узнать, безопасно ли это для вас. Дополнительные сведения о ежедневном приеме аспирина и НПВП см. В разделе Аспирин для предотвращения сердечного приступа и инсульта.
Хирургия
Процедура ангиопластики или шунтирования может быть сделана для открытия закупоренных артерий и улучшения кровотока к сердцу.
Ангиопластика
Ангиопластика . Во время этой процедуры кровь возвращается к сердцу. Он открывает коронарную артерию, которая была сужена или заблокирована во время сердечного приступа. Врачи стараются делать ангиопластику как можно скорее после сердечного приступа. Ангиопластика может быть сделана при нестабильной стенокардии, особенно если есть высокий риск сердечного приступа.
Ангиопластика — это не операция. Это делается с помощью тонкой мягкой трубки, называемой катетером, которая вставляется в вашу артерию. Он не требует больших разрезов (разрезов) и не требует анестезии, чтобы вы уснули.
В большинстве случаев стенты устанавливаются во время ангиопластики. Они держат артерию открытой.
Но ангиопластика проводится не во всех больницах. Иногда скорая помощь доставит человека в больницу, где проводят ангиопластику, даже если эта больница находится дальше. Если человек находится в больнице, в которой не проводится ангиопластика, его или ее могут перевести в другую больницу, где она доступна.
Если вы находитесь в больнице, где есть необходимое оборудование и персонал для выполнения этой процедуры, вам может быть сделана катетеризация сердца, также называемая коронарной ангиограммой.Ваш врач проверит ваши коронарные артерии, чтобы определить, подходит ли вам ангиопластика.
Шунтирование
Операция шунтирования . Если ангиопластика вам не подходит, может быть выполнено экстренное аортокоронарное шунтирование. Например, операция шунтирования может быть лучшим выбором из-за местоположения закупорки или из-за того, что у вас много закупорок.
Кардиологическая реабилитация
После ангиопластики или шунтирования вас могут посоветовать принять участие в программе кардиологической реабилитации, чтобы снизить риск смерти от сердечных заболеваний.Дополнительные сведения см. В разделе «Кардиологическая реабилитация».
Лечение осложнений
Сердечные приступы, повреждающие критические или большие области сердца, как правило, впоследствии вызывают больше проблем (осложнений). Если умирает лишь небольшое количество сердечной мышцы, сердце может нормально функционировать после сердечного приступа.
Вероятность возникновения этих осложнений зависит от количества сердечной ткани, пораженной сердечным приступом, и от того, вводятся ли лекарства во время и после сердечного приступа, чтобы предотвратить эти осложнения.Ваш возраст, общее состояние здоровья и другие факторы также влияют на риск осложнений и смерти.
Около половины всех людей, перенесших сердечный приступ, будут иметь серьезные осложнения. Виды осложнений, которые могут возникнуть, зависят от локализации и степени повреждения сердечной мышцы. Наиболее частые осложнения:
- Проблемы с сердечным ритмом, называемые аритмиями. К ним относятся блокада сердца, фибрилляция предсердий, желудочковая тахикардия и фибрилляция желудочков.
- Сердечная недостаточность, которая может быть кратковременной или переходить в состояние на всю жизнь. Рубцовая ткань в конечном итоге заменяет участки сердечной мышцы, поврежденные сердечным приступом. Рубцовая ткань влияет на способность сердца перекачивать кровь так, как должно. Повреждение левого желудочка может привести к сердечной недостаточности.
- Заболевание сердечного клапана.
- Перикардит — воспаление за пределами сердца.
Лечение нарушений сердечного ритма
Если сердечный приступ вызвал аритмию, вы можете принимать лекарства или вам может потребоваться кардиологическое устройство, например, кардиостимулятор.
Если у вас слишком медленный пульс (брадикардия), ваш врач может порекомендовать кардиостимулятор.
Если у вас аномальный сердечный ритм или если вы подвержены риску нарушения сердечного ритма, которое может быть смертельным, ваш врач может порекомендовать имплантируемый кардиовертер-дефибриллятор (ИКД).
Информацию о различных типах аритмий см .:
Паллиативная помощь
Паллиативная помощь — это вид помощи людям с тяжелыми заболеваниями.Это отличается от лечения вашей болезни. Его цель — улучшить качество вашей жизни — не только в вашем теле, но также в вашем разуме и духе. Вы можете получить этот уход вместе с лечением от болезни.
Поставщики паллиативной помощи помогут контролировать боль или побочные эффекты. Они могут помочь вам решить, какое лечение вы хотите или не хотите. И они могут помочь вашим близким понять, как вас поддержать.
Если вас интересует паллиативная помощь, поговорите со своим врачом.
Уход за больными
Лечение сердечного приступа становится все более успешным в плане продления жизни, уменьшения количества осложнений и госпитализации. Но сердечный приступ может привести к проблемам, которые со временем усугубляются, таким как сердечная недостаточность и нарушение сердечного ритма (аритмии).
Может быть трудно поговорить с врачом и семьей о конце вашей жизни. Но принятие этих решений сейчас может принести душевное спокойствие вам и вашей семье.Вашей семье не придется гадать, чего вы хотите. И вы можете уделять время своим отношениям.
Вам нужно будет решить, нужны ли вам меры жизнеобеспечения, если ваше здоровье станет очень плохим. Предварительное распоряжение — это юридический документ, в котором врачам рассказывается, как заботиться о вас в конце вашей жизни. Вы также можете сказать, где вы хотите получить помощь. И вы можете назвать кого-нибудь, кто будет следить за тем, чтобы ваши пожелания были выполнены.
Кредиты
Текущий по состоянию на: 31 августа 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Кэтлин Ромито, доктор медицины, семейная медицина,
E.Грегори Томпсон, врач внутренних болезней
Мартин Дж. Габика, доктор медицины, семейная медицина
Адам Хусни, доктор медицины, семейная медицина
Элизабет Т. Руссо, врач внутренних болезней
Джордж Филиппид, доктор медицины, кардиология
Боль в груди у детей: общие причины и когда следует беспокоиться
Автор: Маркус С. Ренно, доктор медицины, магистр здравоохранения, FAAP и Тим Томас, доктор медицины, FAAP
Многие дети говорят, что их грудь болит в какой-то момент во время их роста и развития.Боль в груди у детей редко бывает из-за сердца. Тем не менее, вы можете смело спросить об этом своего педиатра, чтобы выяснить причину боли. Часто причину можно определить, ответив на несколько вопросов о дискомфорте и пройдя тщательный медицинский осмотр.
Какая наиболее частая причина боли в груди у детей?
Большинство детей, жалующихся на боль в груди, испытывают скелетно-мышечную боль в груди, то есть боль, исходящую от мышц или костей грудной клетки и их связок.Существует три распространенных причины скелетно-мышечной боли в груди:
Спазм или спазм мышц и нервов грудной клетки. Они приходят и уходят и могут быть довольно болезненными. Эти боли иногда называют «синдромом прекардиального захвата».
Очень сильный или частый кашель во время простуды также может вызывать боли в груди.
«Костохондрит» — это боль, вызванная воспалением хряща, соединяющегося с позвоночником. кости груди.
Скелетно-мышечная боль в груди не возникает из-за каких-либо проблем с сердцем и не представляет опасности.Обезболивающие, такие как ибупрофен, могут облегчить боль и уменьшить воспаление. Поговорите со своим педиатром о как безопасно использовать ибупрофен и любые другие обезболивающие.
Что еще вызывает боль в груди у детей?
Другие частые причины боли в груди включают:
Пневмония (инфекция легких) может вызывать раздражение вокруг легких, которое может быть довольно болезненным, особенно при дыхании. Иногда это называют плевритом.
Дети иногда описывают затрудненное дыхание из-за астма как боль в груди.
Кислотный рефлюкс из желудка в пищевод может вызвать ожог и болезненные ощущения. Это называется гастроэзофагеальная рефлюксная болезнь или изжога.
Некоторые дети описывают эмоциональные реакции на стресс и тревогу как «боль в груди». Другие могут жаловаться на дискомфорт, чтобы привлечь внимание. Ваш педиатр может определить это как причину боли в груди вашего ребенка путем устранения.
В редких случаях проблемы с сердцем вызывают боль в груди у детей.
Что такое сердечный приступ и может ли он случиться у ребенка?
Коронарные артерии — это крошечные артерии, которые охватывают сердце, доставляя кислород в сердечную мышцу. Когда они блокируются по какой-либо причине, сердце не получает достаточно кислорода. Это то, что обычно называют сердечным приступом.
Инфаркт очень необычен для ребенка, если у него нет аномального хода или происхождения коронарной артерии или заболевания сердечной мышцы.Примеры:
Гипертрофический кардиомиопатия — это аномалия сердечной мышцы, которая делает ее очень толстой. Это присутствует примерно у 1 из 200 человек. Из-за того, насколько толстая мышца, иногда ей требуется больше кислорода, чем коронарные артерии могут обеспечить. Это не только травмирует мышцы, но и со временем подвергает сердце риску нарушение сердечного ритма, которое может быть опасным для жизни. Гипертрофическая кардиомиопатия — ведущая причина внезапная сердечная смерть у молодых спортсменов в США.
Примерно 1 человек из 100 рождается с коронарной артерией, которая начинается в необычном месте. В редких случаях это нарушение может вызвать симптомы, угрожающие жизни. Аномальная коронарная артерия — вторая по частоте причина внезапной сердечной смерти у детей в США. Вот почему боль в груди, возникающая из-за упражнений, — это красный флаг.
Дети с врожденным анамнезом пороки сердца, Болезнь Кавасаки и генетические причины высокий уровень холестерина подвержен более высокому риску сердечного приступа из-за закупорки коронарной артерии, чем другие.Спросите своего педиатра, применимо ли что-либо из этого к вашему ребенку.
Миокардит возникает, когда иммунная система вызывает повреждение сердечной мышцы. Это часто происходит во время борьбы с инфекцией вируса. Миокардит может быть опасным для жизни и приводить к нарушению функции сердца и нарушение сердечного ритма. К счастью, миокардит у детей встречается очень редко — ежегодно примерно у 1 из 100 000 детей.
Помните
Поговорите со своим педиатром о любых проблемах со здоровьем вашего ребенка.
Дополнительная информация
О докторе Ренно
Маркус Ренно, доктор медицины, магистр здравоохранения, FAAP, доцент кафедры педиатрии и радиологии в Университете медицинских наук Арканзаса и Детской больнице Арканзаса. Он специализируется на передовых методах визуализации сердца детей, включая трансторакальную и чреспищеводную эхокардиографию, МРТ сердца, КТ сердца и эхокардиографию плода. Он занимал многочисленные руководящие должности в Американской академии педиатрии, в том числе Секция педиатрических стажеров, Совет по педиатрическим специальностям и Секция кардиологии и кардиохирургии.
О докторе Томасе
Тим Томас, доктор медицины, MMHC, FAAP, доцент кафедры детской кардиологии в Медицинском центре Университета Вандербильта. Он специализируется на оказании общей педиатрической кардиологической помощи пациентам в пяти выездных клиниках в Среднем Теннесси. Доктор Томас сохраняет любовь к инженерным принципам в кардиологии, которая началась еще во время учебы в Технологическом институте Джорджии. Он обеспечивает около 3000 амбулаторных посещений в год, в том числе несколько сотен на испанском языке, что часто удивляет его пациентов.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Причины, риски и когда обращаться к врачу
Если ваш ребенок испытывает боль в груди, вы, возможно, задаетесь вопросом о причине. Хотя это может быть проблема, связанная с сердцем вашего ребенка, более вероятно, что это другая причина, например респираторное, мышечное, костное, желудочно-кишечное или психическое заболевание.
Часто боль в груди проходит сама по себе, но полезно знать, какие типы состояний могут привести к боли в груди, чтобы вы могли решить, обращаться ли к врачу вашего ребенка.
Вот несколько причин, по которым у ребенка может быть боль в груди.
Боль в груди часто не связана с сердцем, но не стоит сразу исключать ее. Исследование, опубликованное в 2010 году, показало, что только 2 процента посещений врача детьми и подростками со ссылкой на боль в груди были связаны с сердечным заболеванием.
Менее 2 процентов боли в груди у детей связаны с сердечным заболеванием.
Боль в груди вашего ребенка может быть связана с сердцем, если она сопровождается болью, которая распространяется в шею, плечо, руку или спину.
Это также может быть связано с сердцем, если ваш ребенок испытывает головокружение или обморок, изменяется пульс или артериальное давление, или если ему ранее был поставлен диагноз сердечного заболевания.
Вот некоторые специфические сердечные заболевания, связанные с болью в груди у детей.
Ишемическая болезнь сердца
Ваш ребенок может испытывать боль в груди, связанную с ишемической болезнью сердца. При этом состоянии у них могут быть другие симптомы, такие как стеснение или давление в груди.
Ишемическая болезнь сердца может появиться после того, как ваш ребенок будет заниматься физической активностью. Ранее перенесенные операции на сердце, трансплантации и такие состояния, как болезнь Кавасаки, связаны с заболеваниями коронарной артерии у детей.
Миокардит и перикардит
Эти сердечные заболевания могут возникать в результате вирусной или бактериальной инфекции.Миокардит может возникнуть после того, как ваш ребенок переболел вирусной инфекцией. Другие симптомы включают одышку, головокружение и обмороки.
Перикардит может вызывать острую боль в груди, которая продолжается в левом плече. Состояние может ухудшиться, если вы кашляете, глубоко дышите или лежите на спине.
Врожденные пороки сердца
Врожденные пороки сердца часто диагностируются на раннем этапе жизни вашего ребенка. Эти состояния возникают из-за того, что часть сердца не развивалась должным образом до рождения во внутриутробном периоде.
Врожденные пороки сердца могут сильно различаться и иметь множество различных симптомов.
Следующие врожденные пороки сердца могут вызывать боль в груди:
Более вероятно, что боль в груди связана не с сердцем, а с другим заболеванием, например с респираторным заболеванием.
Астма
Астма может быть причиной боли в груди вашего ребенка. Симптомы астмы, помимо боли в груди, включают одышку, хрипы и кашель.
Астму следует лечить как профилактическими, так и спасательными препаратами.Вашему ребенку следует избегать окружающей среды и веществ, вызывающих астму.
Респираторные инфекции
Боль в груди вашего ребенка может быть связана с инфекциями, которые попадают в дыхательную систему. Они могут включать, среди прочего, инфекционный бронхит и пневмонию.
При этих состояниях у вашего ребенка может быть жар, упадок сил, кашель и другие симптомы.
Легочная эмболия
Легочная эмболия возникает, когда в артериях легких образуется сгусток крови, который мешает нормальному кровотоку.
Ваш ребенок может быть более восприимчив к этому заболеванию, если он какое-то время неподвижен, если у него рак или сахарный диабет, или если у него есть семейная история этого состояния.
У них может быть одышка или частое дыхание, у них могут быть синие пальцы и губы, и они могут кашлять кровью. Это состояние требует лечения.
Боль в груди вашего ребенка может быть результатом состояния, связанного с костями или мышцами груди.
В большинстве случаев боль от этих состояний часто может быть определена в определенном месте и может возникать предсказуемо при повторяющихся движениях.
Ушибы
Боль в груди вашего ребенка может быть результатом травмы. У них может быть ушиб, также называемый синяком, под кожей, вызванный несчастным случаем, например, столкновением или падением.
Ушибы могут зажить сами по себе, если несколько раз в день прикладывать время и лед. Вашему ребенку также могут помочь обезболивающие.
Растяжение мышц
Ваш активный ребенок мог растянуть мышцу, что привело к боли в груди. Это может произойти, если ваш ребенок поднимает тяжести или занимается спортом.Боль будет возникать в определенной области груди и ощущаться болезненной. Он также может быть опухшим или красным.
Костохондрит
Костохондрит возникает в верхней половине ребер в области хряща, соединяющего ребра с грудиной. Это расположение реберно-хрящевых суставов.
Ваш ребенок может испытывать острую боль в этих двух или более соседних суставах, которая усиливается при глубоком вдохе или прикосновении к пораженному участку. Это из-за воспаления, но при осмотре на пораженном участке не видно тепла или припухлости.
Боль может длиться несколько секунд или дольше. Состояние должно пройти со временем.
Синдром Титце
Синдром Титце также является результатом воспаления в суставах верхнего ребра. Обычно это происходит в одном суставе, и воспаление вызывает заметное тепло и припухлость над пораженным суставом.
Ваш ребенок может подумать, что боль в груди из-за этого состояния — это сердечный приступ. Это состояние может развиться из-за сильного кашля или физической нагрузки, которая нагружает грудную клетку.
Синдром проскальзывания ребер
Это состояние не часто встречается у детей, но может быть источником боли в груди.
Боль от синдрома проскальзывания ребер возникает в нижней части грудной клетки, и она может быть болезненной, а затем болеть после того, как боль притупится. Этот дискомфорт возникает из-за того, что ребро может скользить и давить на соседний нерв.
Прекардиальный захват (укол Тексидора)
Прекардиальный захват вызывает резкую и сильную на короткое время боль в груди слева, у основания грудины.
Ваш ребенок может испытывать эту боль, вставая прямо из сутулого положения. Причиной прекардиального защемления может быть защемление нерва или растяжение мышц.
Боль в грудной стенке
Боль в грудной стенке часто встречается у детей. Он вызывает резкую боль на короткий момент или несколько минут в середине груди. Это может ухудшиться, если ваш ребенок будет глубоко дышать или если кто-то надавит на середину груди.
Ксифодиния
Ксифодиния может вызывать боль внизу грудины.Ваш ребенок может испытывать это после того, как съел большое количество пищи, передвигался или кашлял.
Pectus excatum
Это происходит, когда грудина вдавлена внутрь. Боль в груди и другие симптомы могут возникать из-за того, что во впавшей грудной клетке недостаточно места для нормальной работы сердца и легких вашего ребенка.
Сколиоз
Сколиоз сгибает искривление позвоночника в одну или другую сторону и может вызвать сдавление спинного мозга и других нервов вашего ребенка.Это также может исказить надлежащий размер грудной клетки. Это может ощущаться как боль в груди.
Вашему ребенку потребуется лечение от сколиоза, поскольку оно может затруднить его движения и привести к другим заболеваниям.
Боль в груди вашего ребенка может быть вызвана желудочно-кишечным расстройством, например, гастроэзофагеальной рефлюксной болезнью (ГЭРБ).
ГЭРБ может вызвать жжение в груди и может ухудшиться после того, как ваш ребенок съест большой обед или ляжет для отдыха. Вашему ребенку может потребоваться изменить диету или принять лекарства, чтобы уменьшить симптомы ГЭРБ, такие как боль в груди.
Другие состояния желудочно-кишечного тракта и пищеварительной системы, такие как пептические язвы, спазмы или воспаление пищевода, воспаление или камни в желчном пузыре или желчном дереве, также могут вызывать боль в груди.
Боль в груди у вашего ребенка может быть результатом психического расстройства. Беспокойство может вызвать у ребенка гипервентиляцию. Это связано с болью в груди и такими симптомами, как затрудненное дыхание и головокружение. Стресс также может вызвать необъяснимую боль в груди.
Дети в период полового созревания могут испытывать боль в груди, связанную с грудью, из-за изменения уровня их гормонов.Эта боль может возникать как у девочек, так и у мальчиков.
Боль в груди вашего ребенка может сильно беспокоить, и некоторые симптомы требуют немедленного обращения к врачу. К ним относятся:
вызов врачаЕсли ваш ребенок испытывает какие-либо из этих симптомов, вызовите врача.
- боль, возникающая после упражнений
- боль, которая длится долгое время и является сильной
- боль, которая повторяется и усиливается
- боль, возникающая при лихорадке
- учащенное сердцебиение
- головокружение
- обморок
- затрудненное дыхание
- синие или серые губы
Ваш ребенок может испытывать боль в груди по многим причинам.Многие из причин боли в груди не долговременны и не опасны для жизни.
Некоторые состояния являются более серьезными, и их должен диагностировать ваш врач. Обратитесь за неотложной медицинской помощью, если у вашего ребенка возникают другие серьезные симптомы боли в груди.
Боль в груди у детей и подростков
Цели
После прочтения этой статьи читатели должны иметь возможность:
Перечислить наиболее частые причины боли в груди у педиатрических пациентов.
Отличите сердечную боль в груди от некардиальной причины.
Опишите подробное обследование педиатрического пациента с болью в груди.
Проверяйте и выявляйте пациентов, которым требуется направление к детскому кардиологу или другому специалисту.
Объясните, как устранить частые причины боли в груди у детей.
Примеры из практики
Случай 1
Во время ежегодного медицинского осмотра 12-летняя девочка жалуется на периодическую боль в груди в течение последних 5 дней, которая локализуется в левой верхней части грудины.Боль острая и колющая, 5/10 по интенсивности, усиливается при глубоком дыхании и длится менее 1 минуты. У пациента в анамнезе нет лихорадки, кашля, непереносимости физических упражнений, сердцебиения, головокружения или обмороков. При физикальном обследовании девочка не испытывает боли и страданий и имеет нормальные показатели жизнедеятельности для ее возраста. При осмотре груди не обнаружено никаких признаков воспаления грудины или грудной клетки. Пальпация выявляет легкую или умеренную болезненность в области второго и третьего реберно-хрящевых сочленений слева.Пациентка сообщает, что боль при физикальном обследовании аналогична боли в груди, которую она испытывала последние 5 дней. Детальное обследование сердечно-сосудистой системы и других систем органов дает нормальные результаты. Какая наиболее вероятная причина боли в груди этого пациента? Что вы порекомендуете этому пациенту? Ей нужно идти к детскому кардиологу?
Дело 2
17-летний мальчик играет в футбол в субботу днем, и на поле у него случился синкопальный синдром.Он приходит в сознание через несколько секунд, в реанимации не нуждается, его доставят в отделение неотложной помощи. Пациент сообщает врачу, что перед тем, как потерять сознание, у него возникла внезапная боль в груди и головокружение в средней части груди. Его жизненные показатели нормальны для возраста, он внимателен, ориентирован и не испытывает видимой боли или страдания. Физикальное обследование выявило щелчок изгнания и резкий систолический шум изгнания 3/6 степени у основания сердца и правой верхней границы грудины с облучением обеих сонных артерий.Остальные результаты физикального осмотра в норме, за исключением незначительных ссадин на локтях и коленях, вызванных падением. Электрокардиография (ЭКГ) в двенадцати отведениях выявляет гипертрофию левого желудочка с депрессией сегмента ST в отведениях V5 и V6. Какой диагноз? Что бы вы посоветовали этому пациенту? Нужно ли ему направление к детскому кардиологу?
Введение
Боль в груди у детей является одной из наиболее частых причин внепланового посещения кабинета терапевта и отделения неотложной помощи, на которую приходится более 650 000 посещений врача в год у пациентов в возрасте от 10 до 21 года.(1) Хотя боль в груди у детей вызывает тревогу у детей, она обычно не вызвана серьезным заболеванием, в отличие от боли в груди у взрослых, которая вызывает опасения по поводу ишемии коронарных артерий. Боль в груди уступает только шуму в сердце для направления к детскому кардиологу. (2) Боль в груди у детей можно в целом разделить на боль в груди или некардиальную боль в груди. Несердечная боль в груди, безусловно, является наиболее частой причиной боли в груди у детей и подростков. В этой статье рассматривается большинство причин боли в груди у детей и подростков, с акцентом на сердечные причины и дается руководство по оценке ребенка или подростка, у которого есть боль в груди.
Несердечная боль в груди
Боль в груди некардиального происхождения более чем у 98% детей и подростков, которые на нее жалуются. (3) Некардиальные причины боли в груди можно разделить на скелетно-мышечные, легочные, желудочно-кишечные и прочие (таблица 1).
| Скелетно-мышечный |
|
| Легочные или дыхательные пути |
| Желудочно-кишечный |
| Разное |
Несердечные причины боли в груди у детей (4–6)
Скелетно-мышечная боль или боль в грудной клетке
Наиболее частой причиной боли в груди у детей и подростков является скелетно-мышечная боль или боль в грудной клетке. Распространенность скелетно-мышечной боли в груди составляет от 15% до 31%. (6) (7) Существуют различные типы скелетно-мышечной боли.
КОСТОХОНДРИТ.
Костохондрит, или реберно-грудинный синдром, характеризуется односторонней острой колющей болью в двух или более смежных реберно-хрящевых суставах.Боль обычно усиливается при глубоком дыхании и длится от нескольких секунд до нескольких минут. Признаков воспаления нет, хотя болезненность грудной клетки можно воспроизвести путем пальпации пальца на пораженном участке. У большинства пациентов боль из-за костохондрита проходит самостоятельно, с периодическими обострениями, возникающими в подростковом возрасте.
СИНДРОМ ТИТЦЕ.
Синдром Титце — это локализованное негнойное воспаление реберно-хрящевого, реберно-грудинного или грудинно-ключичного сустава, наблюдаемое у подростков и молодых людей.Причина неизвестна, но предполагалась недавняя инфекция верхних дыхательных путей с чрезмерным кашлем. (8) Синдром Титце обычно затрагивает единственный сустав, обычно на втором или третьем ребре. В отличие от более диффузного костохондрита, синдром Титце отличается локальным поражением одного сустава вместе с признаками воспаления в виде тепла, припухлости и болезненности.
ИДИОПАТИЧЕСКАЯ БОЛЬ В ГРУДИ.
Это заболевание, также известное как неспецифическая боль в грудной стенке, является одной из частых причин боли в груди у детей.Боль резкая, длится от нескольких секунд до минут, локализуется в середине грудины или в области под грудью и усиливается при глубоком дыхании или ручном давлении на грудину или грудную клетку. Признаки воспаления отсутствуют.
СИНДРОМ соскальзывающих ребер.
Синдром скольжения ребер, также известный как синдром боли в нижних ребрах, встречается у детей нечасто, и его точная распространенность неизвестна. Синдром скользящего ребра характеризуется сильной болью в нижней части грудной клетки или верхней части живота, вызванной травмой или вывихом 8-го, 9-го и 10-го ребер.Поскольку эти ребра не прикрепляются к грудине напрямую, а скорее прикрепляются друг к другу через хрящевую шапочку или фиброзную ленту, они могут быть гипермобильными и подверженными травмам. Боль при синдроме проскальзывания ребер может быть воспроизведена с помощью «маневра зацепа», при котором исследователь помещает свои пальцы под нижний край ребра и тянет край ребра наружу и вверх. (9) Иногда во время этого маневра боль сопровождает щелкающий звук.
ТРАВМА И НАПРЯЖЕНИЕ МЫШЦ.
Подростки, активно занимающиеся гимнастикой и большинством других видов спорта, склонны к травмам грудной клетки.В одной серии травма скелета была причиной боли в груди у 2% детей. (6) Травма грудной стенки может вызывать локальную боль и болезненность и обычно связана с отеком или эритемой в месте травмы. Подростки, которые испытывают напряжение грудных мышц, обычно рассказывают, что занимались тяжелой атлетикой. Для пациентов, у которых в анамнезе были серьезные травмы грудной клетки, обнаружение сильной боли в груди, аритмии и одышки может указывать на ушиб миокарда и гемоперикард.
ПРЕДВАРИТЕЛЬНЫЙ УЛОВ.
Боль при грудном перехвате, также известная как «тексидоровский укол», обычно внезапная и острая, длится несколько секунд и локализуется в одном межреберье вдоль левой нижней границы грудины или в верхушке сердца. (10) Происхождение боли неизвестно, но прекардиальный захват связан с плохой осанкой и может быть вызван защемлением нерва. Боль возникает либо в состоянии покоя, либо при умеренной активности и усиливается при вдохе, часто приводя к поверхностному дыханию в попытке облегчить боль.
КСИФОИДНАЯ БОЛЬ ИЛИ КСИФОДИНИЯ.
Также известная как синдром гиперчувствительности мечевидного отростка, ксифодиния — это локализованная боль или дискомфорт в области мечевидного отростка грудины, которые могут усиливаться при употреблении тяжелой пищи, кашле и наклонных или вращательных движениях. (11) Причина боли неизвестна. Сдавление мечевидного отростка пальцами вызывает тупую боль.
ЛЕЧЕНИЕ.
Успокоение, покой и обезболивание — основные методы лечения скелетно-мышечной боли в груди. В большинстве случаев ослабление страхов пациента и родителей путем консультирования их по поводу доброкачественного характера заболевания помогает уменьшить беспокойство по поводу боли в груди и уменьшить ее степень.Пациентам, страдающим сильной болью, может быть полезно наложение теплых компрессов и прием нестероидных противовоспалительных препаратов (НПВП) в течение 1 недели.
Причины, связанные с легочными и дыхательными путями
Распространенность боли в груди, вызванной респираторными причинами, составляет приблизительно от 2% до 11%. (12) Бронхиальная астма — наиболее частая легочная причина боли в груди. Астма, вызванная физическими упражнениями, часто вызывает боль в груди, даже у пациентов, у которых нет слышимого свистящего дыхания. Weins и соавторы (13) проанализировали легочную функцию во время тестирования на беговой дорожке в группе из 88 в остальном здоровых детей и подростков, у которых была боль в груди, и обнаружили, что примерно у 73% были лабораторные доказательства астмы, что позволяет предположить, что частота астмы, вызванной физической нагрузкой, превышает сообщалось ранее.Пациентам, у которых возникает боль в груди из-за реактивного заболевания дыхательных путей, следует назначать ингаляционные бронходилататоры.
Инфекции бронхиального дерева или легких, включая бронхит, плеврит, плевральный выпот, пневмонию, эмпиему, бронхоэктазы и абсцесс легкого, могут вызывать острую боль в груди. Сильная боль в груди при гипоксии — проявление тромбоэмболии легочной артерии. Пациенты с серповидно-клеточной анемией могут испытывать боль в груди из-за острого грудного синдрома или инфаркта легких.
Желудочно-кишечные причины
Евангелиста и его коллеги (14) обнаружили, что распространенность боли в груди, вызванной желудочно-кишечными причинами, составляет около 8%.Распространенными желудочно-кишечными причинами боли в груди у детей являются гастроэзофагеальная рефлюксная болезнь (ГЭРБ), язвенная болезнь, спазм или воспаление пищевода и холецистит. Редкие желудочно-кишечные причины включают стриктуры пищевода, инородное тело и прием едких веществ. Боль в груди, вызванная ГЭРБ, обычно описывается как жгучая боль в эпигастральной области, которая часто имеет временную связь с приемом пищи. Блокаторы гистамина-2 или ингибиторы протонной помпы являются основой лечения ГЭРБ.Если симптомы указывают на холецистит, показано быстрое направление к специалисту и лечение антибиотиками.
Разное
Психогенная боль в груди у детей старшего возраста иногда может быть результатом тревожности или конверсионного расстройства, вызванного недавними стрессовыми факторами в личной или семейной жизни. Пантелл и Гудман (6) сообщили, что примерно одна треть подростков, обратившихся в амбулаторную клинику с жалобами на боль в груди, в анамнезе пережила стрессовые события в семье или в школе.Психогенная боль в груди часто связана с другими соматическими жалобами, а также с нарушениями сна.
Гипервентиляция, вызванная тревогой или паническим расстройством, может вызывать боль в груди, которая сопровождается жалобами на затрудненное дыхание, головокружение или парестезии. Спазм диафрагмы, вздутие желудка, вызванное аэрофагией, и сужение коронарных сосудов из-за гипокапнического алкалоза — постулируемые объяснения боли в груди во время гипервентиляции.
Боль в груди из-за причин, связанных с грудью, имеет распространенность от 1% до 5%.(6) Постменархальные девочки могут жаловаться на пульсирующую или жгучую боль в груди, вызванную маститом, фиброзно-кистозной болезнью или беременностью. Юноши, страдающие гинекомастией, иногда жалуются на одностороннюю или двустороннюю боль в груди.
Инфекция опоясывающего герпеса грудной стенки может проявляться жгучей болью или парестезией по дерматомическому типу, иногда на несколько дней раньше, чем сыпь.
Дети со сколиозом или другими деформациями, которые приводят к сдавлению спинного мозга или нервных корешков, также могут жаловаться на боль в груди в качестве первоначального проявления и должны быть направлены к ортопеду для дополнительного обследования и лечения.
Сердечная боль в груди
Боль в груди, вызванная сердечным заболеванием, редко встречается у детей и подростков, с распространенностью менее 6%. (2) (5) В таблице 2 перечислены распространенные причины сердечной боли в груди.
| Воспалительные: перикардит, миокардит |
|
| Повышенная потребность миокарда или снижение предложения |
|
| Аномалии коронарных артерий |
|
| Разное |
| Лекарства |
|
Сердечные причины боли в груди у детей
Воспалительные причины
Перикардит с перикардиальным выпотом или без него обычно имеет инфекционное происхождение. Перикардит проявляется в виде резкой загрудинной боли в груди, которая часто иррадирует в левое плечо, усиливается, когда пациент лежит на спине или делает глубокий вдох, и облегчается при наклоне вперед. Миокардит или эндокардит также могут проявляться болью в груди.
Повышенная потребность миокарда или снижение поступления кислорода
Боль в груди может быть первой жалобой, указывающей на неожиданный анатомический порок сердца.Боль, связанная с сердцебиением, головокружением и паническими атаками, может быть симптомом у некоторых пациентов с пролапсом митрального клапана (синдром Барлоу). Пролапс митрального клапана обычно сопровождается среднесистолическим щелчком и, иногда, апикальным средним или поздним систолическим сигналом. Биссет и его коллеги (15) сообщили, что только 18% пациентов в группе из 119 детей с пролапсом митрального клапана жаловались на атипичную боль в груди.
Пациенты с обструкцией выводящего тракта левого желудочка в виде стеноза аортального клапана, области субаортального клапана или области надаортального клапана или у которых имеется коарктация аорты, могут возникать боли в груди, связанные с головокружением и усталостью.При стенозе аортального клапана при аускультации выслушивается резкий систолический шум изгнания с облучением шеи. Может быть слышен щелчок выброса из стенозированного двустворчатого аортального клапана.
Боль в груди в сочетании с непереносимостью физических упражнений и усталостью может быть первоначальной жалобой пациентов с гипертрофической или дилатационной кардиомиопатией.
Аномалии коронарных артерий
Боль в груди из-за ишемии миокарда может возникать у пациентов с аномальной анатомией коронарной артерии, включая врожденные аномалии коронарной артерии, свищи коронарной артерии и стеноз или атрезию устья коронарной артерии.Аномалии коронарных артерий уступают только гипертрофической кардиомиопатии по причине внезапной сердечной смерти у подростков. К сожалению, внезапная смерть может быть первым и единственным проявлением аномалии коронарных артерий. Тем не менее, у значительного числа пациентов с аномальными соединениями коронарных артерий первоначально наблюдается стенокардия в груди, обычно связанная с физической нагрузкой.
Пациенты описывают ишемическую боль в груди как ощущение сдавливания, стеснения, давления, сжатия, жжения или переполнения в груди.Одним из примеров боли в груди из-за ишемии миокарда является состояние, при котором левая главная коронарная артерия или левая передняя нисходящая коронарная артерия возникает из правого синуса Вальсальвы или правой коронарной артерии и проходит между аортой и легочной артерией. (16) (17) Во время нагрузки аорта и легочная артерия сдавливают левую главную коронарную артерию или левую переднюю нисходящую артерию, что приводит к ишемии миокарда и, иногда, к внезапной смерти у подростков. Младенцы с коронарной недостаточностью из-за аномального происхождения левой коронарной артерии от легочной артерии обычно проявляют раздражительность, подтягивание колен к животу после кормления, бледность, потоотделение и циркуляторный шок.Этим младенцам часто ошибочно ставят диагноз колики.
Дети, перенесшие операцию на сердце и трансплантацию сердца, также подвержены ишемии миокарда и могут предъявлять первые жалобы на боль в груди. После первого года после трансплантации вторичные злокачественные новообразования и коронарная васкулопатия после трансплантации являются наиболее частыми причинами смерти. (18) У пациентов, перенесших ортотопическую трансплантацию сердца, боль в груди может быть признаком отторжения или ускоренной васкулопатии коронарной артерии с ишемией миокарда.Пациенты, которым была сделана операция по переключению артерий для d-транспозиции магистральных артерий (d-TGA), подвержены риску развития стеноза устьев коронарных артерий.
Затяжным осложнением болезни Кавасаки является стеноз коронарной артерии. Гигантские аневризмы коронарной артерии при болезни Кавасаки имеют высокий риск разрыва, окклюзии из-за тромбоза или стеноза, вызывающего ишемию или инфаркт миокарда. (19) Като и соавторы (20) в последующем исследовании продолжительностью от 10 до 21 года сообщили, что у 46% пациентов с болезнью Кавасаки и гигантскими аневризмами коронарных артерий в анамнезе развился стеноз или полная обструкция, а у 67% — миокардиальная недостаточность. инфаркт со смертностью 50%.Факторами риска развития аневризм коронарных артерий, тромбоза и стеноза являются мужской пол, ранний возраст (<6 месяцев) или пожилой возраст (> 5 лет) на момент постановки диагноза. (19)
Ишемическая болезнь сердца также может наблюдаться у пациентов, у которых в семейном анамнезе имеется гиперхолестеринемия, но у детей и подростков редко бывает достаточно обструкции, чтобы вызвать боль в груди из-за ишемии. Ишемическая болезнь сердца может проявляться в течение первых двух десятилетий у пациентов, рожденных с гомозиготной семейной гиперхолестеринемией, в отличие от пациентов с гетерозиготной семейной гиперхолестеринемией, у которых ишемическая болезнь сердца обычно возникает после пятого десятилетия жизни.Согласно рекомендациям по профилактике заболеваний Американской академии педиатрии (AAP), каждый ребенок должен проходить оценку риска дислипидемии, начиная с 2-летнего возраста, и ее следует повторять каждые 2 года до 10 лет, а затем ежегодно. (21) Для детей и подростков, у которых в семейном анамнезе была гиперхолестеринемия, AAP рекомендует измерение концентрации общего холестерина в сыворотке крови в качестве начального скринингового теста с последующим измерением липидного профиля натощак, если уровень общего холестерина отклоняется от нормы.(21)
Разные причины
Когда пациент жалуется на чрезвычайно сильную рвущую боль в груди в средней части груди с иррадиацией в спину, следует рассмотреть возможность расслоения аорты. Педиатрические пациенты с синдромом Марфана подвержены риску расслоения аневризмы аорты, которая может проявляться внезапным появлением сильной боли в груди. Расслоение корня аорты также наблюдается у пациентов с синдромом Тернера, синдромом Элерса-Данлоса IV типа и гомоцистинурией.
Маленькие дети, которые не могут описать учащенное сердцебиение, вызванное аритмией, могут жаловаться на боль в груди и указывать на грудину.Боль в груди у детей и подростков с врожденным пороком сердца, которым проводится паллиативная терапия по Фонтану или горчичник или паллиатив Сеннинга по поводу d-TGA, может иметь внутрипредсердную аритмию повторного входа (медленное трепетание предсердий).
Первичная или вторичная легочная гипертензия может проявляться болью в груди в сочетании с усталостью, одышкой или обмороком при физической нагрузке.
Боль в груди, вызванная токсическими препаратами
Токсическое воздействие кокаина, марихуаны, метамфетаминов и симпатомиметических деконгестантов может быть причиной боли в груди из-за ишемии миокарда или аритмий.
Лечение боли в груди у детей и подростков
Несмотря на то, что сердечные заболевания редко проявляются в виде боли в груди, врачи первичного звена должны обследовать каждого пациента, жалующегося на боль в груди, чтобы исключить какое-либо существенное основное заболевание. Сбор анамнеза и физикальное обследование являются первыми шагами в диагностике причины такой боли у большинства педиатрических пациентов (Таблица 3).
| История |
|
| Физикальное обследование |
| Жизненно важные признаки, дисморфические особенности, периферический пульс, осмотр грудной клетки, воспроизводимая боль в груди, гипердинамическое прекардиум, нерегулярное сердцебиение, отдаленные тоны сердца, аномальный громкий второй звук сердца, систолические щелчки или шумы галоп, бедренный пульс отсутствует |
Анамнез и физикальное обследование педиатрического пациента с болью в груди
История болезни
История болезни должна включать описание боли; связанные жалобы; и ускоряющие, отягчающие и облегчающие факторы. Острая боль в груди может быть вызвана травмой, тромбоэмболией легочной артерии, астмой и сердечными причинами, включая расслоение аорты или ишемическую боль из-за аномалий коронарной артерии. Хроническая боль в груди обычно носит некардиальный характер и может быть причиной скелетно-мышечной, желудочно-кишечной, психогенной или идиопатической природы.
Иногда определить причину боли помогает локализация боли. Локализованная или точечная боль обычно возникает у грудной стенки или плевры; диффузная боль в груди обычно возникает из-за основного заболевания внутренних органов легких или сердца. Облучение боли в груди в определенную область может указывать на конкретную причину. Боль в груди из-за ишемии миокарда может распространяться на шею, горло, нижнюю челюсть, зубы, верхнюю конечность или плечо. При остром холецистите боль в груди распространяется в правое плечо. Пациенты с перикардитом жалуются на боль в груди с иррадиацией в левое плечо.Боль в груди из-за расслоения аорты часто распространяется в межлопаточное пространство в спине.
Определенные провоцирующие и отягчающие факторы могут помочь определить причину боли в груди. Скелетно-мышечная боль в груди может усиливаться при определенных положениях тела, движении и глубоком дыхании. Боль в груди, усиливающаяся от еды или связанная с рвотой, срыгиванием или глотанием, указывает на желудочно-кишечную причину. Боль в груди, вызванная физической нагрузкой и связанная с одышкой, может быть связана с сердечным или респираторным заболеванием.Недавняя инфекция верхних дыхательных путей с лихорадкой и текущими симптомами боли в груди должно вызывать подозрение на перикардит. Боль в груди, связанная с повторяющимися множественными соматическими жалобами, такими как головная боль, боль в животе или боль в конечностях, может быть психогенной. Боль в груди с головокружением и парестезиями связана с гипервентиляцией. Аритмия может проявляться в виде боли в груди с учащенным сердцебиением.
История астмы должна предупредить врача о бронхоспазме как причине боли в груди.Следует учитывать астму, вызванную физическими упражнениями, если пациент жалуется на кашель, боль в груди и затрудненное дыхание после физической активности.
Подростки, страдающие болью в груди, могут сообщить в недавнем анамнезе травмы, поднятие тяжестей или растяжение мышц во время занятий спортом или физических упражнений. Следует изучить анамнез любого недавнего употребления табака или рекреационных наркотиков. Бронхит — частая причина боли в груди у курильщиков табака. Кокаин и другие симпатомиметические препараты являются сильнодействующими вазоконстрикторами, и их использование может привести к ишемии миокарда.
Наличие в анамнезе болезни Кавасаки или операции по переключению артерий для d-TGA должно предупредить врача о возможности стеноза устья коронарных артерий, вызывающего ишемию миокарда. Пациенты, перенесшие транскатетерную установку стента или закрытие дефекта межпредсердной или межжелудочковой перегородки устройством, могут жаловаться на боль в груди, связанную с эмболизацией устройства или соударением с соседними структурами. Ангинозная боль в груди может быть основным симптомом у пациентов, рожденных с аномалиями коронарной артерии, коронарной васкулопатией у пациентов с трансплантатом сердца и сужением коронарной артерии из-за семейной гиперхолестеринемии.Острый грудной синдром у пациентов с серповидно-клеточной анемией может быть причиной боли в груди. Наличие в анамнезе болезни Крона, системной красной волчанки или другого аутоиммунного заболевания должно предупредить врача о перикардите как причине боли в груди.
Семейный анамнез определенных генетических нарушений или заболеваний соединительной ткани, таких как синдром Марфана, должен побуждать к оценке конкретных связанных с заболеванием особенностей.
Медицинский осмотр
Медицинский осмотр ребенка, жалующегося на боль в груди, всегда следует начинать с показателей жизненно важных функций и антропометрических измерений.Высокий рост может указывать на определенные генетические причины (синдром Марфана). Лихорадка и тахипноэ могут помочь подтвердить инфекционное заболевание, обычно легкого и реже сердца, особенно если боль связана с тахикардией и усиливается в положении лежа (перикардит с выпотом или без него). Повышенное давление в яремной вене или гипотензия должны указывать на систолическую или диастолическую дисфункцию сердца (миокардит или кардиомиопатию). Следует отметить любой лицевой дисморфизм или аномалию хрусталика (синдром Марфана).Визуальный осмотр грудной клетки важен для выявления каких-либо костных аномалий, таких как pectus excatum или carinatum, сколиоз или хирургические рубцы. Телархе у девочек или гинекомастия у мальчиков-подростков могут вызывать боль в груди. При мастите возникают тепло, покраснение и болезненность вокруг сосков и груди. Особое внимание следует уделять выявлению любой воспроизводимой болезненности, подобной ощущаемой боли в груди, при пальпации грудной стенки. Кашель, хрипы или хрипы могут указывать на гиперреактивность дыхательных путей в бронхах (астма или астма, вызванная физической нагрузкой) или легочный процесс.
Подробное сердечно-сосудистое обследование должно включать пальпацию прекардиальной области на предмет вздутия (припухлость правого желудочка при легочной гипертензии) или острых ощущений (обструктивные клапанные поражения). Особое внимание следует обратить на тоны сердца. Когда тоны сердца далекие или плохо слышны, следует поставить диагноз перикардиального выпота. Громкий второй тон сердца вдоль левого верхнего края грудины указывает на легочную гипертензию. Шумение перикарда может быть слышно при выпоте в перикард от легкой до умеренной степени.
Пациенты с миокардитом могут иметь тахикардию, приглушенные тоны сердца, ритм галопа и шум митральной регургитации. Систолический щелчок выброса слышен при стенозе аорты и среднесистолический щелчок при пролапсе митрального клапана. Резкий среднесистолический шум средней высоты слышен у пациентов с фиксированной обструкцией аорты из-за клапанного, подклапанного или надклапанного стеноза или гипертрофической кардиомиопатии. У пациентов с пролапсом митрального клапана мидсистолический щелчок может сопровождаться апикальным средне- или поздним систолическим сигналом.Непрерывный шум слышен у пациентов со свищами коронарных артерий или разрывом пазухи Вальсальвы. Слабый или отсутствующий пульс на бедренной кости с гипертензией верхних конечностей и непрерывным шумом в левом нижнем крае лопатки может потребовать обследования на коарктацию аорты. Гепатомегалия, асцит и периферический отек должны побуждать врача искать причины застойной сердечной недостаточности.
Исследования
Пациенты с клиническими признаками скелетно-мышечной боли в груди и отсутствием других заслуживающих внимания результатов не требуют дополнительного обследования или направления.Те, у кого есть значительный анамнез или отклонения от нормы при физикальном обследовании, должны пройти дополнительное диагностическое обследование и направление к детскому кардиологу при подозрении на сердечную болезнь. Оценка индивидуальна на основе связанных симптомов и результатов. Рентгенограмма грудной клетки должна быть выполнена для выявления костных поражений, кардиомегалии, дыхательных путей, а также паренхиматозных или плевральных поражений легких. ЭКГ полезна для оценки частоты и ритма, а также признаков ишемии, перикардита или гипертрофии камеры.Дополнительное обследование следует оставить на усмотрение детского кардиолога. Если исходные значения ЭКГ в норме, может потребоваться тест с физической нагрузкой для оценки развития аритмии или ишемии во время нагрузки. У пациентов, которые испытывают боль в груди при физической нагрузке и другие сердечно-сосудистые симптомы, может быть оправдано выполнение нагрузочных тестов с физической нагрузкой наряду с тестированием функции легких.
Эхокардиография, проводимая в педиатрическом центре под наблюдением детского кардиолога, является очень ценным инструментом для определения анатомии сердца.(22) Диагноз выпота в перикарде, расслоения корня аорты, левосторонних обструктивных поражений, кардиомиопатии, легочной гипертензии и дисфункции желудочков может быть установлен с помощью двумерной эхокардиографии. Эхокардиография также может помочь выявить коронарные аномалии, включая аномальное происхождение и течение коронарных артерий, коронарные аневризмы и свищи коронарных артерий. Исторически сложилось так, что коронарная ангиография была золотым стандартом для оценки происхождения и хода коронарных артерий.Однако новые неинвазивные методы, такие как компьютерная томография с 64 срезами или магнитно-резонансная ангиография, все чаще используются для определения аномальной анатомии коронарных артерий. Иногда электрофизиологические исследования могут помочь в диагностике основных аритмий.
Лечение боли в груди
Успокоение, обезболивание, отдых или любая комбинация этих трех мер — лучшее лечение для пациентов, испытывающих некардиальную боль в груди. НПВП, назначенные в течение 1 недели, часто уменьшают воспаление и боль.Пациентам с перикардитом и выпотом в перикард следует назначать ибупрофен. Назначение стероидов может быть рассмотрено при рефрактерных случаях перикардита и перикардиальных выпотов. (23) Соответствующий специалист должен лечить конкретные сердечные, легочные, желудочно-кишечные и психогенные причины боли в груди. Большинству, но не всем пациентам, которые испытывают боль в груди и ожидают консультации кардиолога, следует ограничить физическую активность до окончательного кардиологического обследования.
Направление пациента к детскому кардиологу
Консультация детского кардиолога настоятельно рекомендуется всем детям или подросткам, у которых боли в груди связаны с физической нагрузкой, учащенным сердцебиением, внезапным обмороком (особенно во время физических упражнений) или отклонениями при кардиологическом обследовании или ЭКГ. ; история прошлых кардиохирургических операций или вмешательств; или семейный анамнез генетического синдрома, аритмий, внезапной сердечной смерти или высокого риска ишемической болезни сердца (Таблица 4).Пациенты, у которых в анамнезе болела болезнь Кавасаки, врожденные пороки сердца, кардиохирургические операции или трансплантация сердца, подвержены риску заболевания коронарной артерии. Пациенты с трансплантатом сердца, у которых наблюдается ишемия миокарда, могут не жаловаться на боль в груди из-за симпатической денервации пересаженного сердца, но могут иметь неспецифические симптомы, такие как тошнота, рвота и учащенное сердцебиение в состоянии покоя. Пациенты, которым была проведена процедура Mustard или Senning для d-TGA или которым была проведена паллиативная терапия по Фонтану для одного желудочка, подвержены высокому риску возникновения тахикардии с повторным входом в предсердие (также называемой медленным трепетанием предсердий), и их следует немедленно направить к педиатру. кардиолог.
|
Причины направления детей, у которых болит грудь, к кардиологу
Дети или подростки, недавно перенесшие транскатетерное вмешательство на сердце, включая закрытие устройства или установку стента, должны быть обследованы кардиологом на предмет эмболизации устройством или компрессии соседних структур. К жалобам на боли в груди у пациентов, недавно перенесших коррекцию врожденных пороков сердца, следует относиться серьезно. Следует осмотреть грудную клетку, чтобы исключить любую инфекцию разреза стернотомии и участков дренажной трубки.Наличие в анамнезе лихорадки, усиления боли в груди в положении лежа на спине и отдаленных тонов сердца при аускультации должны вызывать подозрение на постперикардиотомический синдром. Пациенты, которым была сделана операция по переключению артерий для d-TGA, и пациенты с болезнью Кавасаки в анамнезе, подвержены риску стеноза или атрезии коронарной артерии и последующей ишемии или инфаркта миокарда. ЭКГ — хорошая отправная точка для поиска признаков ишемии.
Стоит ли беспокоиться о боли в груди у ребенка? — Основы здоровья от клиники Кливленда
Дети также могут появиться боли в груди — даже внезапные, резкие, от которых перехватывает дыхание.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Хотя это может быть страшно, короткие эпизоды боли в груди обычно не вызваны сердцем или легкими, говорит детский кардиолог Кеннет Зака, доктор медицины.
«Конечно, проблемы с сердцем — первое, о чем думают многие родители, но боль в груди у детей чаще всего возникает не из-за серьезного заболевания», — говорит он.
Распространенные причины боли в груди у детей
Так какой часто вызывает боль в груди у детей и подростков? Это могло произойти из-за:
- Растяжение мышц или суставов. «Дети могут испытывать боль в груди при выполнении других или более тяжелых, чем обычно, занятий», — говорит доктор Зака. «Обычно они могут вызвать боль определенным движением или нажатием на определенную область».
- Воспаление. «Если ребра прилегают к грудине болезненные, это может быть костохондрит, тип воспаления суставов», — говорит он.
Эти условия проходят через несколько дней. Лучшее лечение — прием обезболивающих. и воздерживаться от деятельности, которая усугубляет боль.
Еще одна частая причина: приступы боли Тексидора
Укол Тексидора (также называемый синдромом прекардиального захвата) также является частой причиной боли в груди у детей. (Он назван в честь одного из врачей, впервые обнаруживших его в 1955 году.) К счастью, наибольший вред, который он приносит, — это вызывать беспокойство.
Доктор. Zahka описывает это как:
- Внезапная резкая и сильная боль.
- Обычно на левой стороне груди.
- Длится всего секунды или минуты.
- Происходит несколько раз в день или только один раз.
- Поражает здоровых в остальном детей и подростков.
- Не вызывается физической активностью.
- Часто возникает в состоянии покоя.
- Ухудшение при вдохе, выдохе или движении.
Это боль может быть ошеломляющей. Но обычно он уходит так же быстро, как приходит — с Никаких объяснений.
Что вызывает у Тексидора приступ боли, но это, скорее всего, не к чему. делать с сердцем.Некоторые врачи считают, что это мышечный спазм или сдавленный нерв.
Итак, что вы должны делать с приступами боли у Texidor? Как и другие распространенные в детстве боли в груди, от нее нет лечения, но она должна быстро исчезнуть сама по себе. Если боль повторяется, попробуйте противовоспалительное средство, например ибупрофен.
«Texidor’s приступы боли не опасны и не опасны для жизни и обычно проходят в зрелом возрасте », — говорит доктор Зака.
При сильной боли в груди
Серьезный Боль в груди ощущается иначе, чем у Тексидора.Zahka. Обычно серьезная боль составляет:
- Очень интенсивно.
- Долговечность.
- Вызывается физической нагрузкой.
- Сопровождается лихорадкой или другими симптомами, такими как головокружение, одышка или обморок.
Боль, связанная с сердцем, также обычно исходит от груди. Если у вашего ребенка есть эти симптомы, немедленно обратитесь к врачу.
Никогда не ошибайтесь, если вас беспокоят симптомы боли в груди у вашего ребенка, проконсультироваться с врачом.Педиатр или детский кардиолог может помочь разобраться в этом.
Что вызывает боль в груди у детей? — Центр детской кардиологии штата Орегон
Боль в груди очень часто встречается у детей и подростков. В 94-99% случаев нет основного заболевания, вызывающего его, и все в порядке с сердцем. На самом деле боль идет даже не от сердца. Боль настоящая; дети не «симулируют» боль.
Проблема в том, что боль в груди может пугать пациентов и их семьи, особенно потому, что боль в груди у взрослых может быть вызвана серьезными проблемами, а также потому, что боль в груди у детей может привести к пропуску занятий в школе, ограничению занятий спортом и посещению отделения неотложной помощи.Этот раздаточный материал поможет вам лучше понять боль в груди у детей. Также будут описаны некоторые из наиболее серьезных причин боли в груди.
Большинство болей в груди у детей делятся на следующие категории:Пациенты с этим типом боли в груди часто жалуются на резкую или колющую боль, но иногда это бывает ноющая боль или ощущение давления. Боль может возникать над левой или правой грудью или грудиной. Это может быть случайным по своей природе и происходить как в состоянии покоя, так и при легкой активности или при физических нагрузках.Часто возникает элемент затрудненного дыхания, когда боль усиливается при глубоком вдохе или когда становится трудно сделать глубокий вдох. Иногда его принимают за астму или рефлюкс, но это не так. Боль в грудной стенке тоже не от сердца. Некоторые эпизоды вызваны болью в костях, включая грудину, ребра и соединяющие их хрящевые суставы, называемые реберно-хрящевыми суставами. Другие эпизоды вызваны мышцами грудной стенки, которые включают грудные мышцы, мышцы спины, называемые передним зубчатым венцом, и, наконец, мышцы между ребрами, называемые межреберными мышцами.Эпизоды боли в груди также могут быть вызваны диафрагмой, которая представляет собой большую мышцу в форме купола, которая используется легкими для дыхания. Наконец, очень частой причиной боли в грудной стенке является слизистая оболочка вокруг легкого, называемая плеврой, которая имеет множество нервных волокон. Причины боли в грудной стенке могут варьироваться изо дня в день или от эпизода к эпизоду и часто могут приводить к одному и тому же типу боли.
Боль в грудной стенке очень распространена в педиатрии. Это может происходить чаще, когда люди испытывают стресс или тревогу.Здесь можно провести аналогию с головными болями: у большинства людей бывают головные боли, но когда мы находимся в сильном стрессе, тревоге или депрессии, у нас может быть больше головных болей и множество других телесных симптомов. Это не означает, что все головные боли и все боли в груди вызваны стрессом и тревогой, но в это время они могут участиться.
У всех нас есть верхний предел или максимум возможностей, когда мы очень усердно тренируемся. У высококвалифицированных спортсменов кости, мышцы и сердечно-сосудистая система настолько хорошо тренированы, что редко удается достичь этого предела.У менее тренированных или малоподвижных людей, выполняющих необычную деятельность, такую как «бег на милю», может быть довольно много детей, которые испытывают симптомы перенапряжения. Когда мы достигаем своего предела, мы очень устаем, будем испытывать затруднения с дыханием, а иногда будем ощущать жжение или боль в груди. Это произойдет только тогда, когда мы будем очень сильно напрягаться. Ваш врач или кардиолог сможет собрать подробный анамнез и провести подробный медицинский осмотр, чтобы определить, выиграете ли вы от дальнейшего тестирования на этот тип боли.
Дети могут быть очень заняты и в разгар игры и спорта могут не замечать травму грудной клетки. Это может означать удар мячом или другим игроком или сильное падение на грудь. Этот тип травмы не повредит сердце, и обычно у детей не ломаются ребра, потому что они состоят в основном из хрящей. Иногда в следующие несколько дней после травмы возникает боль, и человек может не вспомнить, что у него была травма в этой области. Часто это можно лечить парацетамолом или ибупрофеном, приложив лед к пораженному участку.
В анатомии человека существует множество нормальных вариаций. Некоторые люди могут иметь деформацию грудной стенки и даже не осознавать этого. Самый распространенный тип деформации — это деформация, при которой грудная клетка немного вдавливается, и называется pectus excatum . Обычно это просто косметическая аномалия; Другими словами, стенка грудной клетки не причиняет вреда легким или сердцу. У людей с грудной клеткой боль в грудной клетке немного сильнее, чем у людей с совершенно нормальной формой грудной клетки.Аналогия для этого — человек, у которого есть бурсит стопы; косточка может иногда болеть из-за чрезмерной нагрузки на этот сустав. Иногда у людей с открытой грудной клеткой может быть аномальная электрокардиограмма исключительно из-за формы грудной стенки, что еще больше усложняет обследование, и по этой причине их могут направить к кардиологу. В редких случаях экскаваторная грудная клетка может быть частью синдрома с другими проблемами.
Что происходит, когда кого-то направляют к кардиологу по поводу боли в груди?На приеме в Детский кардиологический центр штата Орегон вашего ребенка осмотрит опытный полноценный детский кардиолог.Будет выполнен подробный анамнез, семейный анамнез и физикальное обследование. Тестирование может включать электрокардиограмму, эхокардиограмму и, возможно, монитор сердечного ритма. Тест с физической нагрузкой или стресс-тест проводится только изредка и иногда в сочетании с дыхательным тестом, называемым тестом функции легких, и при необходимости это может быть сделано на отдельном приеме. Нам редко нужно проводить дополнительные исследования, такие как КТ-ангиограмма сердца, МРТ сердца, ангиограмма или электрофизиологическое исследование.Обычно к концу приема все тестирование и оценка будут завершены, и вы уйдете с очень подробным объяснением проблемы (ей).
Что можно сделать при боли в груди?К сожалению, обычно не существует лекарств или специфической терапии боли в груди. Терапия — это осознание отсутствия основного заболевания, вызывающего боль. Боль реальна, и ее можно спокойно игнорировать, сводя к минимуму эмоциональную реакцию на боль, которая является компонентом страдания «боли и страдания».Люди могут обнаружить, что поверхностные вдохи помогают. Следует избегать движений тела, усиливающих боль. Иногда также важно применять целостный подход к этой проблеме, поскольку учащение боли в груди может быть связано с изменениями в жизни или стрессами и проблемами беспокойства, которые проявляются увеличением симптомов на теле.
Что еще может вызвать боль в груди?Случайные доброкачественные причины, означает отсутствие серьезных заболеваний:
Гастроэзофагеальный рефлюкс: Считается, что это причина боли в груди чрезмерно.Как правило, у людей с рефлюксом возникает чувство жжения, связанное с приемом пищи, и если это хроническая проблема, которая иногда может приводить к спазму пищевода, спазму «пищевой трубки», который ощущается как сжимающая боль, которая приходит волнообразно. . Мы видим это больше у подростков старшего возраста.
Астма : Астма может быть причиной боли в груди; однако это диагноз ТОЛЬКО в то время, когда человек кашляет, хрипит и страдает одышкой. Астма не является причиной боли в груди, которая бывает острой и колющей и ограничивается глубоким вдохом или усиливается при глубоком вдохе, когда кашель или хрипы отсутствуют.Большинство болей в грудной стенке связаны с затрудненным дыханием и не поддаются лечению лекарствами, используемыми от астмы, потому что они не связаны с астмой.
Костохондрит: Этим диагнозом злоупотребляют. По моему мнению, это в основном относится к боли в грудной стенке. Истинный костохондрит — это форма артрита определенного сустава между грудиной и ребром. Диагностировать несложно, потому что нажимать на место очень болезненно. Это не общий диагноз. Если у человека действительно костохондрит, то лекарства, такие как НПВП в течение 2 недель, могут быть весьма полезными.Костохондрит чаще возникает в результате чрезмерного перенапряжения при занятиях спортом, затрагивающим верхнюю часть тела, такими как борьба или бейсбол, а иногда и у девочек-подростков.
Сильный кашель : Люди с бактериальной пневмонией или коклюшем могут иногда кашлять настолько сильно, что у них возникает боль в груди. Пневмония может раздражать слизистую оболочку легкого, называемую плеврой, а также вызывать боль в груди. В редких случаях у детей, страдающих болезнью рук, ног и рта, одновременно может возникать боль в груди.
Серьезные причины или заболевания, приводящие к боли в груди (встречается у 1-6% пациентов):Гипертрофическая кардиомиопатия : Это наследственное заболевание сердечной мышцы, которое приводит к аномальному утолщению и проблемам из-за препятствия кровотоку, выходящему из сердца. Боль в груди обычно возникает во время упражнений. Поскольку это наследственное заболевание, любой ребенок человека с гипертрофической кардиомиопатией или с семейным анамнезом этого состояния должен быть обследован детским кардиологом.Эти люди также могут терять сознание при физических упражнениях, что вызывает беспокойство.
Наджелудочковая тахикардия и другие аритмии : Когда у людей наблюдается учащенное учащение пульса, которое не соответствует норме с частотой выше 200 ударов в минуту, в результате этого может возникать легкая боль или дискомфорт в груди. В этой ситуации эпизод сначала начинается с учащенного сердцебиения, а боль в груди возникает позже. С другой стороны, когда у людей наблюдается доброкачественная боль в грудной стенке, боль и реакция страха могут увеличивать частоту сердечных сокращений, но обычно она будет значительно ниже 200 ударов в минуту.
Перикардит: Это редкое заболевание, при котором вирусная инфекция или аутоиммунное заболевание может вызвать воспаление в перикарде, который является оболочкой сердца. Эта ткань воспаляется и становится нежной и выделяет жидкость, которая может сжать сердце и стать опасной. Типичные симптомы включают постоянную боль в груди, которая усиливается в положении лежа и иногда может ощущаться в плече, а также снижение аппетита, а иногда и повышение температуры тела. Врач, прислушивающийся к сердцу, может услышать шум шума, а на ЭКГ могут быть отклонения, называемые изменениями сегмента ST.У некоторых людей может быть миоперикардит — воспаление как сердечной мышцы, так и внутренней оболочки.
Ишемическая болезнь сердца : Некоторые люди могут родиться с врожденными аномалиями коронарных артерий, и у них может возникнуть настоящая сердечная боль (стенокардия) при физической нагрузке. У некоторых детей могла быть болезнь Кавасаки, которая привела к повреждению коронарных артерий, что может привести к стенокардии. Существуют редкие формы наследственных холестериновых заболеваний, которые могут вызывать стенокардию и сердечные приступы у молодых людей, но это чаще встречается в возрасте от 20 до 30 лет, чем в подростковом возрасте.
Пневмоторакс: Человек с коллапсом легкого может испытывать сильную боль в груди и испытывать затруднения при дыхании. Это диагностируется на рентгеновском снимке грудной клетки. Это чаще всего встречается у высоких молодых людей и людей с синдромом Марфанса.
Легочная эмболия: Это очень редкая причина боли в груди в педиатрии, но ее можно увидеть у людей с нарушениями свертывания крови или у девочек-подростков, принимающих противозачаточные таблетки. Обычно у этих двух групп людей была другая проблема, такая как болезнь, обезвоживание или операция с длительной иммобилизацией, которая приводит к ситуации, когда может произойти тромбоэмболия легочной артерии.
Серповидноклеточная анемия : Люди с серповидно-клеточной анемией могут испытывать сильные приступы боли, в том числе боли в груди, которые требуют неотложной медицинской помощи в отделении неотложной помощи и больнице.
Расслоение аорты : Редкие состояния, такие как синдром Марфана, синдром Тернера и наследственное расслоение аорты, могут привести к расширению аорты, что называется аневризмой. Когда ткань этой аневризмы начинает рваться, это очень болезненно и ощущается как сильная боль в груди и спине.
Легочная гипертензия: У этих людей аномальное повышение артериального давления в правой части сердца, затрагивающее легкие. У них могут быть эпизоды обморока при физической нагрузке, затрудненное дыхание и, в редких случаях, боль в груди.
.
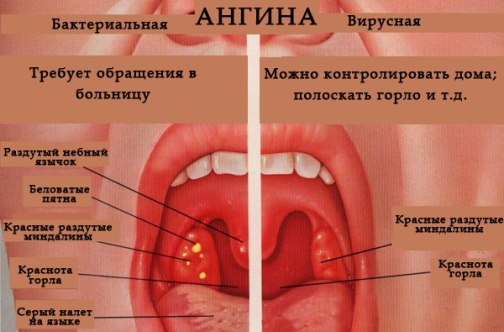


 Получается, что при фолликулярной ангине без народной медицины обойтись можно, но без антибиотиков нельзя. Поэтому в большинстве случаев отоларингологи не рекомендуют применение нетрадиционных подходов из-за риска потери драгоценного времени.
Получается, что при фолликулярной ангине без народной медицины обойтись можно, но без антибиотиков нельзя. Поэтому в большинстве случаев отоларингологи не рекомендуют применение нетрадиционных подходов из-за риска потери драгоценного времени. П. Карпова, М.П. Божатова. // Русс. Медицинский журн. – 2010. – Т. 18, №1. – С. 8-10.
П. Карпова, М.П. Божатова. // Русс. Медицинский журн. – 2010. – Т. 18, №1. – С. 8-10. На миндалинах появляются нагноившиеся фолликулы размером 1–3 мм, которые вскрываются на второй-четвертый день.
На миндалинах появляются нагноившиеся фолликулы размером 1–3 мм, которые вскрываются на второй-четвертый день. При лечении следует воздействовать на глубокие отделы глотки, поэтому при полоскании рекомендуется запрокидывать голову назад.
При лечении следует воздействовать на глубокие отделы глотки, поэтому при полоскании рекомендуется запрокидывать голову назад.
