Тромбоциты в крови: норма и патологии
Для определения уровня тромбоцитов рекомендуется воспользоваться услугой «общий (клинический) анализ крови».
Стоимость услуги…
Коагулограмма необходима для оценки свойств крови на предмет свертываемости, как правило, назначается в комплексе с общим анализом крови.
Подробнее…
Некоторые коммерческие лаборатории могут предложить бесплатную консультацию специалиста по оказываемым услугам.
Записаться…
Для того чтобы результаты анализов были максимально достоверными, необходимо правильно подготовиться к их сдаче.
Как подготовиться?
Сэкономьте на медицинских услугах, став участником специальной дисконтной программы.
Узнать больше…
Человека, кровеносная система которого правильно функционирует, видно сразу: он бодр и активен, находится в хорошем настроении, обладает запасом сил и энергии. Для нормальной работы кровеносной системы необходимо, чтобы все ее составляющие справлялись со своими «обязанностями». Так, маленькие кровяные пластинки — тромбоциты — отвечают за одно из важнейших свойств крови — ее свертываемость. Для чего еще нужны тромбоциты в крови и что произойдет в случае изменения их количества? На эти вопросы нужно знать ответы тем, кто заботится о своем здоровье.
Так, маленькие кровяные пластинки — тромбоциты — отвечают за одно из важнейших свойств крови — ее свертываемость. Для чего еще нужны тромбоциты в крови и что произойдет в случае изменения их количества? На эти вопросы нужно знать ответы тем, кто заботится о своем здоровье.
Что значат тромбоциты в крови
Тромбоциты — это форменные элементы крови, маленькие кровяные пластинки — образуются в красном костном мозге, материалом служит плазма его клеток (мегакариоцитов). В тромбоцитах отсутствует ядро, зато присутствует большое количество гранул (до 200). Эти клетки в нормальном состоянии имеют круглую или овальную форму, а их размер зависит от возраста (юные, взрослые, зрелые) и в среднем составляет 2–5 мкм. Однако если тромбоцит соприкасается с поверхностью, отличающейся от эндотелия (внутренняя поверхность сосудов и сердечных полостей), он активизируется — у него появляется до 10 отростков, которые в 5–10 раз превышают размер самого тромбоцита. Таким образом клетки при необходимости «закрывают» раны и останавливают кровотечение. В гранулах тромбоцитов содержатся так называемые тромбоцитарные факторы: аденозиндифосфорат, тромбин, тромбоксан и другие. Они необходимы для образования особых соединений — лизоцина и В-лизина — которые способны разрушать мембраны некоторых бактерий, тем самым защищая организм от попадания в него болезнетворных микроорганизмов.
В гранулах тромбоцитов содержатся так называемые тромбоцитарные факторы: аденозиндифосфорат, тромбин, тромбоксан и другие. Они необходимы для образования особых соединений — лизоцина и В-лизина — которые способны разрушать мембраны некоторых бактерий, тем самым защищая организм от попадания в него болезнетворных микроорганизмов.
Благодаря ложноножкам тромбоциты передвигаются в кровяном потоке. Они могут прилипать к поверхности чужеродных объектов, захватывая и «переваривая» их, склеиваться друг с другом, образуя тромб — защиту от кровотечения. Эти пластинки принимают активное участие в гемостазе (свертывании крови), а также доставляют к эндотелию питательные вещества.
Тромбоцит живет от 7 до 12 суток, а затем разрушается в печени, легких или селезенке.
После ознакомления с основными функциями тромбоцитов становится понятно, почему их нехватка или перебор в организме могут иметь крайне негативные последствия.
Это интересно
Почему, когда мы нервничаем, ссоримся, кричим, у нас болит голова? Это происходит из-за того, что в стрессовых ситуациях в организме начинается активная выработка тромбоцитов, что может приводить к образованию тромбов в сосудах. Тромбы перекрывают свободное движение крови по сосудам, в том числе — головного мозга. Это и вызывает мигрени.
Тромбы перекрывают свободное движение крови по сосудам, в том числе — головного мозга. Это и вызывает мигрени.
Норма содержания тромбоцитов
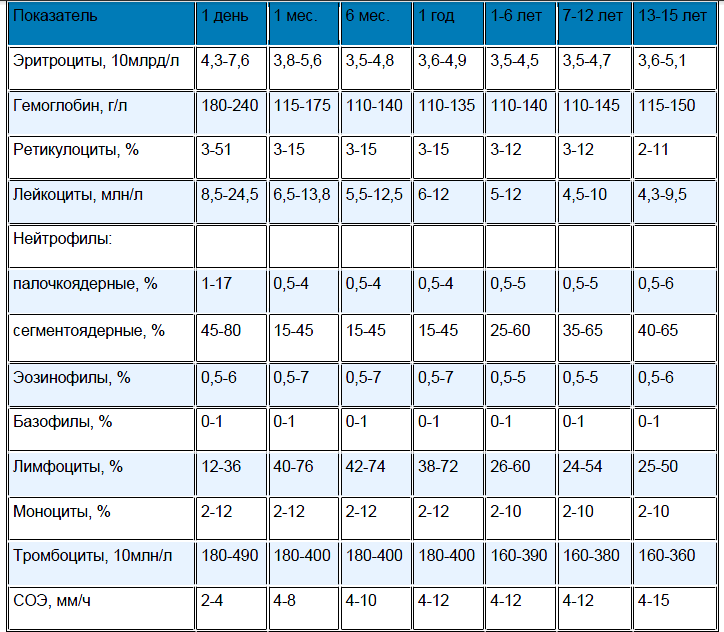
Количество кровяных пластинок измеряется в тысячах на 1 микролитр крови. Для мужчин нормой считают 200–400 тысяч Ед/мкл, а для женщин — 180–320 тысяч Ед/мкл. В период менструации уровень может упасть до 75–220 тысяч Ед/мкл — это нормально. Снижается показатель и во время беременности — приблизительно до 100–310 тысяч Ед/мкл.
У детей нормальный показатель содержания тромбоцитов в крови зависит от возраста. Например, у новорожденных он составляет 100–420 тысяч Ед/мкл, а у малышей от 2 недель до 12 месяцев насчитывается 150–350 тысяч Ед/мкл. У детей от 1 года до 5 лет нормальным считается количество — 180–380 тысяч Ед/мкл, а от 5 до 7 лет — 180–450 тысяч Ед/мкл. Нужно раз в год сдавать кровь на анализ, чтобы определить количество тромбоцитов в биоматериале и вовремя заметить отклонения от нормы. Ведь изменение количества этих бесцветных кровяных телец может повысить риск тромбообразования или, наоборот, — кровотечения. При существующих отклонениях рекомендуется проводить исследование чаще 1 раза в год.
При существующих отклонениях рекомендуется проводить исследование чаще 1 раза в год.
Подсчет пластинок производится в лабораторных условиях тремя способами: в счетной камере с использованием фазово-контрастного устройства, в окрашенных мазках крови по Фонио и с помощью гематологических анализаторов. В бланке результата анализа показатель обозначен как PLT или Platelets.
Повышенные тромбоциты в крови: причины
Повышение числа тромбоцитов (тромбоцитоз) может свидетельствовать о туберкулезе, лейкозе, лимфогранулематозе, раке печени и почек. Он сопровождает такие болезни, как эритроцитоз, артрит, хронический миелолейкоз, энтерит, а также острые инфекции, анемии, гемолиз. При общем отравлении, сильном стрессе, кровопотерях тоже увеличивается количество этих клеток. Тромбоцитоз ведет к развитию тромбоцитемии. Количество тромбоцитов возрастает также в результате нарушений функций стволовых клеток костного мозга.
Обратите внимание!
Как ни странно, при значительных кровопотерях количество тромбоцитов не уменьшается, а увеличивается. Это связано с тем, что организм старается максимально компенсировать потери. Снижение показателя отмечается только в первые часы после начала кровотечения, но уже через сутки уровень содержания тромбоцитов поднимается заметно выше нормы.
Это связано с тем, что организм старается максимально компенсировать потери. Снижение показателя отмечается только в первые часы после начала кровотечения, но уже через сутки уровень содержания тромбоцитов поднимается заметно выше нормы.
Если имеет место травма, хирургическое вмешательство, избыточный вес, чрезмерное употребление алкоголя, то возникший тромбоцитоз называют вторичным. Он характеризуется усиленной выработкой тромбопоэтина, отвечающего за деление и созревания клетки в костном мозгу.
Независимо от причины, выход за границы нормы показателя требует консультации с врачом и назначения соответствующей терапии. Если результат анализа показал повышенное содержание тромбоцитов в крови, зачастую для постановки диагноза назначают следующие исследования:
- исследование на содержание С-реактивного белка;
- УЗИ органов малого таза и брюшной полости;
- общий анализ мочи;
- анализ крови на содержание железа;
- сдача анализа на тромбоциты с интервалом в 3–5 дней — 3 раза.

Только после проведения дополнительных обследований лечащий врач может назвать истинную причину повышения уровня тромбоцитов в крови.
Пониженное содержание тромбоцитов
Частой причиной понижения кровяных клеток (тромбоцитопения) является бесконтрольный прием лекарственных препаратов. Также тромбоцитопения может наблюдаться при гепатите, циррозе, поражении костного мозга, гипертиреозе, гипотиреозе, при некоторых видах лейкоза, мегалобластной анемии, алкоголизме и других болезнях. В результате понижения количества тромбоцитов сосуды теряют эластичность, становятся хрупкими. На низкий уровень бесцветных кровяных телец могут повлиять носовое кровотечение, кровоточивость десен, затяжные менструации, незначительный порез или вырванный зуб.
Для диагностики заболевания, повлекшего тромбоцитопению, чаще всего назначают:
- определение времени свертываемости крови;
- тест на наличие антител в крови;
- магнитно-резонансную томографию;
- УЗИ — для исследования плотности внутренних органов, в данном случае селезенки и печени, а также обнаружения опухолей;
- генетические исследования — выявление мутаций при подозрении на наследственную тромбоцитопению.

Снижение количества тромбоцитов обычно лечится фармакологическими препаратами. Речь может идти также о переливании тромбоцитарной массы.
Как нормализовать уровень бесцветных кровяных телец в крови?
Чтобы привести в норму уровень тромбоцитов, необходимо сначала устранить причины отклонений. В период восстановления нежелательны физические, эмоциональные и психологические нагрузки.
Чтобы поднять до нормы число тромбоцитов, следует соблюдать ряд рекомендаций:
- Правильно питаться. Нужно исключить из своего рациона острую пищу, маринады, алкоголь, огурцы, красный виноград, клюкву, морскую капусту. И вместо них добавить зеленые яблоки, болгарский перец, морковь, зеленый виноград, сельдерей, бруснику. Кроме этого советуют употреблять печень, свежую рыбу, миндаль, арахис, капусту, гречневую крупу, мясо, зелень, бананы.
- Принимать препараты, помогающие восстановить нужное число кровяных пластинок. Использовать их можно только строго по назначению врача!
- Исключить те лекарственные средства, которые снижают уровень тромбоцитов, в том числе антибиотики и антидепрессанты.

- Принимать витамины А, В12 и С.
Для пациентов с пониженным уровнем тромбоцитов в крови важен здоровый образ жизни: стоит отказаться от вредных привычек, свести к минимуму вероятность возникновения стрессов, нормализовать режим сна и отдыха, вести размеренный образ жизни. Запрещено заниматься активными видами спорта, где присутствует большая вероятность травмирования.
Для понижения показателя тромбоцитов стоит:
- принимать аспирин или иной другой препарат, в состав которого входит ацетилсалициловая кислота;
- отказаться от бананов, плодов шиповника, чечевицы, манго, орехов, граната;
- в рационе должны появиться зеленый чай, лимоны, облепиха, имбирь, свекла, томаты, чеснок и лук, рыбий жир, виноград, клюква, черника, оливковое и льняное масло, то есть продукты, которые хорошо разжижают кровь;
- употреблять продукты с содержанием магния, лимонной, аскорбиновой и яблочной кислоты;
- соблюдать питьевой режим. Если в день выпито менее 2,5 литров, то организм будет обезвоживаться, а вследствие этого сужаются сосуды и сгущается кровь.

Если уровень содержания тромбоцитов в крови не соответствует норме, вам следует обратиться к гематологу. Ни в коем случае не занимайтесь самолечением. Неверно определенная причина повышения или понижения нормы может привести к некорректному лечению. А это чревато тяжелыми последствиями, такими как внутренние кровоизлияния.
Тромбоцитоз
Тромбоцитоз – это значительное увеличение количества тромбоцитов в крови, что нарушает свойства крови и повышает вероятность тромбоза (закупорки) сосудов. Тромбоциты – клетки, которые отвечают за свертывание крови.
Тромбоцитоз может быть как самостоятельным заболеванием, так и следствием ряда болезней крови или каких-либо органов.
Первичная тромбоцитемия встречается чаще всего у людей старше 60 лет. Прогноз при этом благоприятный – продолжительность жизни пациентов первичным тромбоцитозом при правильном наблюдении и лечении практически не отличается от таковой у здоровых людей.
Вторичному тромбоцитозу больше подвержены дети младшего возраста. Количество тромбоцитов обычно нормализуется после выздоровления от основного заболевания.
Количество тромбоцитов обычно нормализуется после выздоровления от основного заболевания.
Синонимы русские
Эссенциальная тромбоцитемия, первичная тромбоцитемия, вторичная тромбоцитемия, тромбоцитофилия, хроническая тромбоцитемия, хронический мегакариоцитарный лейкоз, идиопатическиая тромбоцитемия.
Синонимы английские
Primary thrombocythemia, essential thrombocythemia, idiopathic thrombocythemia, primary thrombocytosis, essential thrombocytosis, secondary thrombocytosis, reactive thrombocytosis, secondary thrombocythemia.
Симптомы
Симптомы обычно развиваются постепенно и на начальных стадиях заболевания могут отсутствовать. Основные проявления тромбоцитоза обусловлены двумя факторами: образованием тромбов в кровеносных сосудах и увеличением кровоточивости. При вторичной тромбоцитемии вероятность этих нарушений ниже, так как количество тромбоцитов меньше, чем при первичной тромбоцитемии.
Основные симптомы тромбоцитоза:
- головная боль,
- боль в кистях и стопах, их онемение,
- слабость, раздражительность,
- нарушение зрения,
- кровоточивость десен,
- носовые кровотечения,
- кровь в стуле.
Общая информация о заболевании
Тромбоциты представляют собой мелкие бесцветные пластинки, не содержащие ядра. Они образуются в костном мозге и являются «осколками» мегакариоцитов – гигантских многоядерных клеток. Из костного мозга тромбоциты поступают в кровь, а часть из них задерживается в селезенке. Они существуют около 7-10 дней, а затем уничтожаются клетками печени и селезенки. Тромбоциты отвечают за свертываемость крови и остановку кровотечений. Их нормальное количество в крови составляет 150-450×109/л.
Выделяют два варианта тромбоцитоза.
1. Первичный тромбоцитоз. В этом случае в костном мозге образуется повышенное количество мегакариоцитов, что увеличивает количество тромбоцитов, имеющих нормальную продолжительность жизни, но неправильное строение и нарушенные функции.
2. Вторичный (реактивный) тромбоцитоз. При нем тромбоциты функционируют нормально, а причиной самого заболевания является какое-то другое отклонение, одно из нижеприведенных.
- Онкологические заболевания, чаще всего рак желудка, легких, яичников. Опухолевые клетки выделяют биологически активные вещества, которые активируют выработку тромбоцитов.

- Ответ на раздражение костного мозга веществами, которые выделяются поврежденными тканями при:
- инфекционных заболеваниях, чаще всего бактериальных, реже паразитарных, грибковых и вирусных,
- переломах крупных костей (бедренной, плечевой, костей таза),
- обширных хирургических операциях.
Такой тромбоцитоз всегда длится недолго и исчезает при нормализации состояния пациента.
- Спленэктомия – удаление селезенки. При этом тромбоцитоз связан с попаданием в кровь тех тромбоцитов, которые в норме находятся в селезенке, а также с уменьшением количества веществ, синтезируемых селезенкой и тормозящих образование тромбоцитов в костном мозге.
- Острое или хроническое кровотечение. Острое возникает внезапно и бывает вызвано травмой, хирургическим вмешательством, хроническое длится долго и может сопровождать язву желудка или двенадцатиперстной кишки, рак кишечника. В результате кровопотери возникает железодефицитная анемия, то есть снижение количества гемоглобина, эритроцитов и железа, входящего в их состав.
 Механизм развития тромбоцитоза в ответ на дефицит железа окончательно не изучен. Значение в данном случае имеет еще один фактор: при кровопотере активируется выработка эритроцитов в костном мозге. Процесс более активного деления захватывает и мегакариоциты, то есть увеличивается количество тромбоцитов в крови. К тому же тромбоцитоз является естественной ответной реакцией организма, которому необходимы дополнительные тромбоциты для остановки кровотечения.
Механизм развития тромбоцитоза в ответ на дефицит железа окончательно не изучен. Значение в данном случае имеет еще один фактор: при кровопотере активируется выработка эритроцитов в костном мозге. Процесс более активного деления захватывает и мегакариоциты, то есть увеличивается количество тромбоцитов в крови. К тому же тромбоцитоз является естественной ответной реакцией организма, которому необходимы дополнительные тромбоциты для остановки кровотечения. - Хроническое воспаление (колит – воспаление толстого кишечника, васкулит – воспаление стенок сосудов, ревматоидный артрит – воспалительное заболевание с поражением суставов), при котором выделяется интерлейкин-6 – активное вещество, стимулирующее образование тромбопоэтина, способствующего делению мегакариоцитов и образованию тромбоцитов.
- Прием лекарственных препаратов: глюкокортикостероидов (синтетических аналогов гормонов надпочечников), химиопрепаратов (винкристина).
- Выздоровление после тромбоцитопении, вызванной дефицитом витамина В12, алкоголем.
 Тромбоцитоз в этом случае возникает как ответная реакция на терапию тромбоцитопении.
Тромбоцитоз в этом случае возникает как ответная реакция на терапию тромбоцитопении.
Вероятность образования сгустков и кровотечений при вторичном тромбоцитозе ниже, чем при первичном.
Кто в группе риска?
- Люди старше 60 лет (для первичного тромбоцитоза).
- Дети (для вторичного тромбоцитоза).
- Пациенты с железодефицитной анемией.
- Перенесшие операции, тяжелые травмы.
- Страдающие онкологическим заболеванием.
Диагностика
Часто тромбоцитоз протекает бессимптомно. Врач может заподозрить его во время стандартного профилактического осмотра. Важным моментом диагностики является определение вида тромбоцитоза – первичный или вторичный. В случае вторичного тромбоцитоза врач может назначить ряд дополнительных исследований, необходимых для выяснения его причины.
Лабораторная диагностика
- Общий анализ крови с лейкоцитарной формулой. При тромбоцитозе уровень тромбоцитов повышен.
 При первичном тромбоцитозе он даже может превышать один миллион на микролитр (1000×10 9/л), что нехарактерно для вторичного. Кроме того, при первичном тромбоцитозе иногда увеличено количество других элементов крови: лейкоцитов, лимфоцитов, эритроцитов. При вторичном тромбоцитозе характеристики крови зависят от основного заболевания, например, при инфекции уровень лейкоцитов может быть повышен. При первичном тромбоцитозе в мазке крови определяются крупные, неправильной формы тромбоциты, изредка могут встречаться фрагменты мегакариоцитов, а также единичные незрелые лейкоциты, при вторичном тромбоциты обычно не изменены.
При первичном тромбоцитозе он даже может превышать один миллион на микролитр (1000×10 9/л), что нехарактерно для вторичного. Кроме того, при первичном тромбоцитозе иногда увеличено количество других элементов крови: лейкоцитов, лимфоцитов, эритроцитов. При вторичном тромбоцитозе характеристики крови зависят от основного заболевания, например, при инфекции уровень лейкоцитов может быть повышен. При первичном тромбоцитозе в мазке крови определяются крупные, неправильной формы тромбоциты, изредка могут встречаться фрагменты мегакариоцитов, а также единичные незрелые лейкоциты, при вторичном тромбоциты обычно не изменены. - СОЭ – скорость оседания эритроцитов. Может быть повышена при воспалении, которое вызвало реактивный тромбоцитоз.
- Ферритин – белок, связывающий железо. Его уровень свидетельствует о количестве железа в организме. При вторичном тромбоцитозе, вызванном железодефицитной анемией, он бывает сниженным.
- Молекулярно-генетические исследования – определение возможных генетических нарушений.

Дополнительные исследования
- Биопсия костного мозга – взятие образца костного мозга из грудины или костей таза с помощью тонкой иглы. Проводится после предварительной анестезии. При первичном тромбоцитозе в костном мозге может быть обнаружено повышенное количество мегакариоцитов. Биопсия костного мозга необходима также для исключения злокачественных заболеваний крови, первым признаком которых может быть тромбоцитоз.
- УЗИ органов брюшной полости для выявления возможных внутренних кровотечений.
Лечение
Лечение первичного тромбоцитоза зависит от риска возникновения осложнений – тромбозов и кровотечений. Это определяется возрастом, наличием сопутствующих заболеваний (например, сахарного диабета, сердечно-сосудистых заболеваний), уровнем тромбоцитов. Если вероятность осложнений велика, то используют:
- препараты, которые подавляют продукцию клеток в костном мозге,
- аспирин – он разжижает кровь, что уменьшает вероятность образования тромбов,
- лечебный тромбоферез – при этом с помощью специального аппарата проводится фильтрация крови пациента с удалением избыточного количества тромбоцитов.

Лечение вторичного тромбоцитоза определяется его непосредственной причиной. Как правило, при выздоровлении пациента от основного заболевания уровень тромбоцитов нормализуется. Кроме того, длительный вторичный тромбоцитоз может развиться после спленэктомии, тогда пациенту назначают небольшие дозы аспирина или лекарств, его содержащих, для предотвращения осложнений.
Профилактики первичного тромбоцитоза нет.
Профилактика вторичного тромбоцитоза заключается в профилактических осмотрах и своевременном выявлении болезней, способных привести к вторичному увеличению количества тромбоцитов.
Рекомендуемые анализы
Вопросы врачу гематологу
Для прочтения нужно: 3 мин. Тромбоциты в крови: норма и патологии Человека, кровеносная система которого правильно функционирует, видно сразу: он бодр и активен, находится в хорошем настроении, обладает запасом сил и энергии. Так, маленькие кровяные пластинки — тромбоциты — отвечают за одно из важнейших свойств крови — ее свертываемость. Для чего еще нужны тромбоциты в крови и что произойдет в случае изменения их количества? На эти вопросы нужно знать ответы тем, кто заботится о своем здоровье.
Так, маленькие кровяные пластинки — тромбоциты — отвечают за одно из важнейших свойств крови — ее свертываемость. Для чего еще нужны тромбоциты в крови и что произойдет в случае изменения их количества? На эти вопросы нужно знать ответы тем, кто заботится о своем здоровье.
Дорогие читатели! Наши статьи рассказывают о типовых способах решения юридических вопросов, но каждый случай носит уникальный характер.
Если вы хотите узнать, как решить именно Вашу проблему — обращайтесь в форму онлайн-консультанта справа или звоните по телефонам, представленным на сайте. Это быстро и бесплатно!
Повышенные тромбоциты в крови у ребенка: когда бить тревогу?
Остальное все в норме. Иногда повышается температура до 38, плохой аппетит. Ответ Т. Костюриной: Уважаемая Ксения, чтоб дать компетентный ответ, необходимы показатели всего анализа крови и осмотр ребенка. Рекомендую записаться на прием к гематологу. После ночного и дневного сна температура в норме. Ребенок активный, аппетит хороший, другие симптомы отсутствуют. В ОАК от Дважды сдали анализ мочи в одном из них повышены лейкоциты Легкие чистые, почки в норме, немного увеличена печень, лимфоузлы не увеличены, сыпи нет, доктор заметил небольшую сухость за морской.
Иногда повышается температура до 38, плохой аппетит. Ответ Т. Костюриной: Уважаемая Ксения, чтоб дать компетентный ответ, необходимы показатели всего анализа крови и осмотр ребенка. Рекомендую записаться на прием к гематологу. После ночного и дневного сна температура в норме. Ребенок активный, аппетит хороший, другие симптомы отсутствуют. В ОАК от Дважды сдали анализ мочи в одном из них повышены лейкоциты Легкие чистые, почки в норме, немного увеличена печень, лимфоузлы не увеличены, сыпи нет, доктор заметил небольшую сухость за морской.
Мы остро нуждаемся в консультации гематолога? Ребёнок был весь в синяках и петехиальной сыпи. В стационаре прошли все обследования, по узи всех органов и биохимии все хорошо.
После сдавали кровь: После выписки продолжили принимать курс преднизолона и через 2 дня после окончания сдали кровь, тромбоциты упали до Собственно, в этом и вопрос, стоит ли паниковать и предпринимать какие-то меры или как показано раз в 2 недели сдавать анализы и всё?
В связи, с чем могли снова снизится тромбоциты? Возможно, что после капельницы они очень высоко и быстро поднялись, а сейчас упали до нормы и волноваться не стоит? Диагноз: острая идиопатическая тромбоцитопеническая пурпура. Если ехать к гематологу на консультацию, обязательно везти ребёнка или достаточно всех анализов и карты?
Если ехать к гематологу на консультацию, обязательно везти ребёнка или достаточно всех анализов и карты?
Костюриной: Уважаемая Юлия, ребенок перенес, вероятно, острую иммунную тромбоцитопению. На фоне лечения преднизолоном и гамунексом произошла быстрая положительная динамика. Костюриной: Уважаемая Лейла, ситуация сложная, но шанс для выздоровления есть. Обязательно нужно лечиться.
Более правильно будет адресовать Ваши вопросы лечащему врачу, который полностью владеет всей информацией по больному. Ребенку сейчас 4 месяца, когда в 2 месяца сдали анализы, то тромбоциты были ! Мы не болели лимфоциты были Я уже вся извелась, подскажите Ваше мнение! Ответ В. Hb — норма, te — на верхней границе нормы, а обсуждать лейкоцитарную формулу без указания лейкоцитов — бессмысленно. Дождитесь очной консультации гематолога.
Ребёнку 2 года 1 месяц. Часто болеющий ребёнок. Пошёл в садик, адаптируется тяжело. Анализ крови: гемоглобин , лейкоцитов 4,7, СОЭ 3, эозинофилов 2, моноцитов 7, палочк. При этом есть температура до Педиатр утверждает, что по анализу ребёнок здоров, и это все из-за стресса. А разве 4,7 лейкоцитов это норма? И может ли это действительно быть из-за стресса? Хабарова: Уважаемая Марина, норма лейкоцитов в крови здорового человека Абсолютное число нейтрофилов и лимфоцитов в анализе вашего ребенка также в норме.
При этом есть температура до Педиатр утверждает, что по анализу ребёнок здоров, и это все из-за стресса. А разве 4,7 лейкоцитов это норма? И может ли это действительно быть из-за стресса? Хабарова: Уважаемая Марина, норма лейкоцитов в крови здорового человека Абсолютное число нейтрофилов и лимфоцитов в анализе вашего ребенка также в норме.
Причина лихорадки, вероятно, связана с инфекцией, и Вам следует пройти обследование у педиатра или инфекциониста с целью ее выявления. По тем данным, которые Вы предоставили, данных за заболевание крови у ребенка нет. Увеличены лимфоузлы и печень, врачи говорят незначительно. Прошло уже столько времени, а лейкоциты 16 стали. Внешне ребёнок здоров, развивается, кушает, играет. Но всегда при сдаче крови кричит, начиная ещё с порога клиники.
Скажите, пожалуйста, с чем может быть связан такой подъем лейкоцитов? Костюриной: Уважаемая Ольга, лейкоцитоз увеличение количества лейкоцитов в общем анализе крови может наблюдаться на фоне стресса эмоционального, физического , после еды, на фоне инфекции.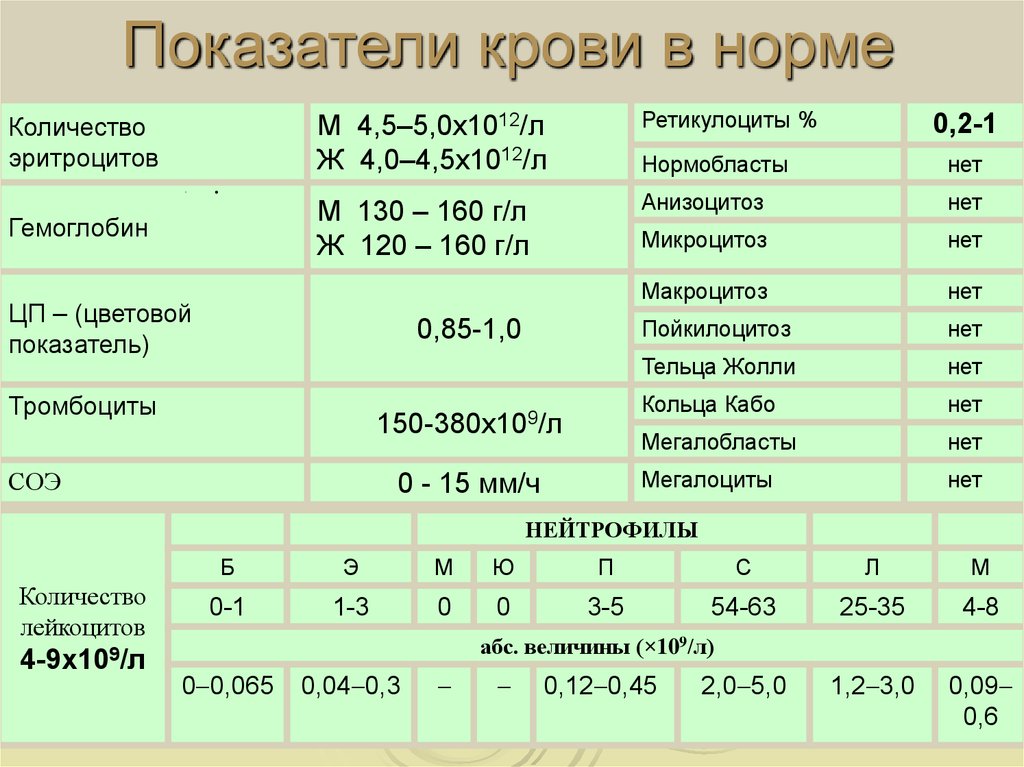
Сдали анализ на Вирус Эпштейна-Барр слюны, показало такой результат 1. Хабарова: Уважаемая Оксана, трактовка анализа крови подразумевает оценку всех его показателей в совокупности.
Таким образом, рекомендуем Вам выполнить все необходимые анализы и посетить очные консультации врачей гематолога и инфекциониста-иммунолога. У ребенка в первые пять месяцев лечили гемолитическую желтуху, сейчас показатели печени в норме, а вот ОАК с трех месяцев нет. В данный момент показатели таковы И вот такие анализы более года, зубы внизу режутся еще, подчелюстные лимфоузлы увеличены, наш гематолог не понимает в чем дело, настаивал на ошибке лаборатории, важно услышать важное мнение?
Хабарова: Уважаемая Марина, если Ваш ребенок нормально развивается, нет хронических заболеваний, и не было тяжелых инфекций, то, скорее всего, ничего страшного не происходит, и мы говорим о детской доброкачественной нейтропении. Для оценки перечисленных Вами симптомов и для наиболее полной трактовки анализов ребенка, рекомендуем Вам записаться на прием врача гематолога консультативно-диагностической поликлиники нашей больницы.
Ребенку девочке год и три месяца. Сдали кровь на анализ, и показало тромбоциты Недели две назад температура поднималась до 39,5, может на зубы.
Сбивали разными препаратами. И сейчас пустышки грызет, еще режутся зубы. И когда сдавали анализ, она сильно психовала, так как боится врачей. До этого два месяца назад сдавали анализы первый был с тромбоцитами , через несколько дней пересдали, стал Подскажите, пожалуйста, с чем может быть связано такое повышение?
Ответ: Уважаемый Илья, причины тромбоцитоза у детей многочисленны, в том числе и острое воспаление. Диагноз — ГБ новорожденного: АВ0 — изоиммунизация плода новорожденного, желтушно-анемическая форма средней степени тяжести.
Наши анализы Из лечения нам назначены: фолиевая кислота, витамины А, Е и В12 в таблетках но в таком виде их не выпускают , хочется адекватного лечения.
Подскажите, что делать и к кому обратиться? Ответ: Уважаемая Ирина, Вашему ребенку 3мес. У девочки 12 лет есть изменения в анализе крови.
Лимфоциты Что это может быть? К какому врачу обращаться? Ответ: Уважаемая Наталья, в общем анализе крови все показатели оцениваются в комплексе. Ориентируйтесь на самочувствие ребенка, на наличие жалоб. Если Вы решите посетить врача, то следует обратиться к специалисту — гематологу по месту жительства.
При отсутствии гематолога в Вашей поликлинике и наличии показаний, участковый врач педиатр направит Вас на прием областного специалиста с определенными анализами. Заранее спасибо за ответ! Ответ: Уважаемая Ирина, если вы наблюдаетесь у гематолога с железодефицитной анемией, то можно не спешить на прием.
Но, если у ребенка в общем анализе крови было мало лейкоцитов и нейтрофилов, то необходимо сдать кровь на общий анализ и оценить их количество. В моче обнаружен белок 0,2. А лейкоциты Никогда не было такого количества лейкоцитов, хотя ребенок перенес несколько операций и был со стомой кишечной 3,5 года. Подскажите, что это может значить. Самое главное забыла увеличены подчелюстной, шейные, подмышечные, паховые лимфоузлы.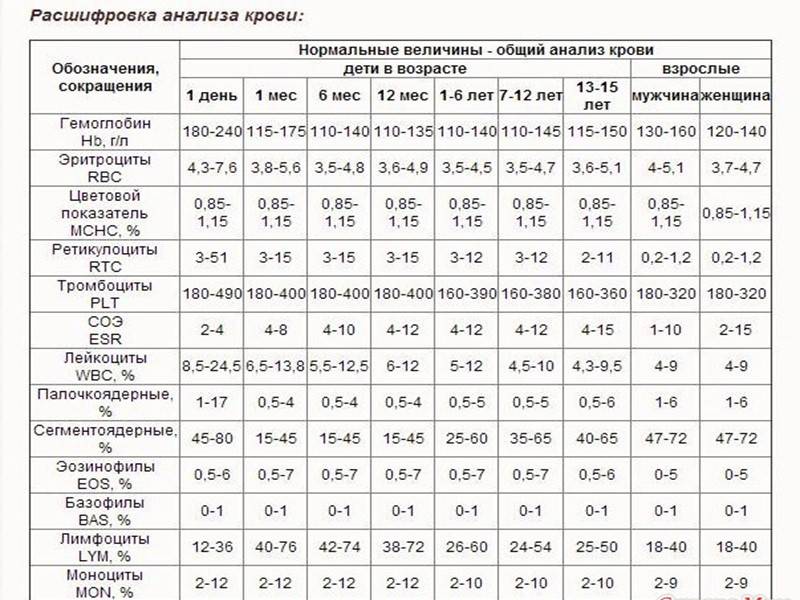 Я может быть что-то и не дописала..
Я может быть что-то и не дописала..
Ответ: Уважаемая Елена. В общем анализе крови показатели лейкоцитов, лейкоцитарной формулы, тромбоцитов не могут быть постоянными, так как эти клетки участвуют в иммунном ответе, то есть постоянно трудятся и количество и соотношение их может измениться не только в течение нескольких часов, но и минут например, стресс эмоциональный, физический. Показатели крови ребенка необходимо соотносить с его возрастом, а не ориентироваться на норму для взрослого человека.
Если хотите разобраться, здоров ли гематологически Ваш ребенок, то обратитесь к врачу гематологу за очной консультацией. Ребенку 2 года, в июле г.
Снижались до 65 сейчас опять У ребенка за все время нет высыпаний, простуд, насморка. Есть нервозность, плохо засыпает. Сдавали на герпесные инфекции, выявили цитомегавирус и герпес 6 типа, на данный момент уже не в активной фазе. При осмотре врача ничего плохого не прощупывается. Гельминты не обнаружено.
Почему у ребенка повышены тромбоциты: отвечает эксперт Узнайте, в каких случаях у ребенка могут повышаться тромбоциты в анализе крови и нужно ли это лечить. В анализах крови детей, сдаваемых по разным поводам или без повода достаточно часто значения тех или иных показателей выходят за границы нормы, что является нередкой причиной тревоги родителей.
В анализах крови детей, сдаваемых по разным поводам или без повода достаточно часто значения тех или иных показателей выходят за границы нормы, что является нередкой причиной тревоги родителей.
Советы мамам Повышенные тромбоциты в крови у ребенка: когда бить тревогу? Заолевания можно выявить на основании анализа крови по количеству основных его показателей — лейкоцитов, эритроцитов и тромбоцитов. Последние представляют собой кровяные пластинки, регулирующие свертываемость крови. Повышенный уровень тромбоцитов в крови у ребенка свидетельствуют о тромбоцитозе.
Норма тромбоцитов в крови
Повышенные тромбоциты у детей до года Автор: Доктор Никольский 13 февраля г. Повышенное содержание тромбоцитов тромбоцитоз — это еще одна, чаще всего нормальная, особенность клинического анализа крови у детей грудного возраста. Помню, когда я первый раз, лет 20 назад, столкнулся с этой проблемой, то сам испугался. Прочитав в справочнике, что такие анализы бывают при сепсисе и вообще тяжелом состоянии пациента, я, несмотря на то, что пациент был с виду здоров, отправил его на консультацию гематолога. Обследовали этого мальчика вдоль и поперек, и ничего не нашли… Повторные анализы крови демонстрировали незначительные колебания повышенных уровней тромбоцитов.
Помню, когда я первый раз, лет 20 назад, столкнулся с этой проблемой, то сам испугался. Прочитав в справочнике, что такие анализы бывают при сепсисе и вообще тяжелом состоянии пациента, я, несмотря на то, что пациент был с виду здоров, отправил его на консультацию гематолога. Обследовали этого мальчика вдоль и поперек, и ничего не нашли… Повторные анализы крови демонстрировали незначительные колебания повышенных уровней тромбоцитов.
Тромбоцитоз
Средний объем тромбоцита или MPV , к сожалению, мало учитывается во врачебной практике. Он может повлиять на клиническую интерпретацию выявленной патологии и помочь в обнаружении тромбоцитопатии микро- или макротромбоцитоз при наследственных анемиях или других заболеваниях. Оценивая MPV, можно выявить: активную кровопотерю у пациентов с железодефицитной анемией. MPV может быть использован как дополнительный маркер хронического миелопролиферативного заболевания крупные формы тромбоцитов.
Злокачественные онкологические новообразования; Различные воспалительные процессы, особенно хронического течения.
Остальное все в норме. Иногда повышается температура до 38, плохой аппетит. Ответ Т. Костюриной: Уважаемая Ксения, чтоб дать компетентный ответ, необходимы показатели всего анализа крови и осмотр ребенка. Рекомендую записаться на прием к гематологу. После ночного и дневного сна температура в норме. Ребенок активный, аппетит хороший, другие симптомы отсутствуют. В ОАК от
Почему у ребенка повышены тромбоциты: отвечает эксперт
Общая информация о заболевании Тромбоциты представляют собой мелкие бесцветные пластинки, не содержащие ядра. Они образуются в костном мозге и являются «осколками» мегакариоцитов — гигантских многоядерных клеток.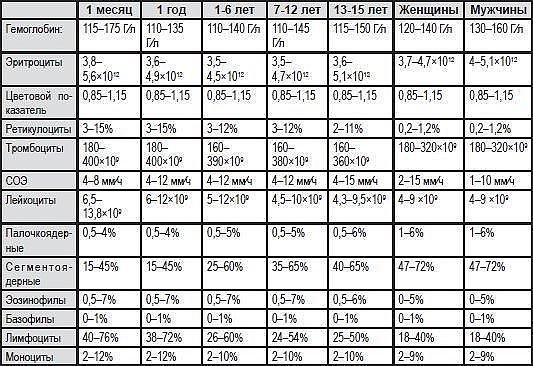 Из костного мозга тромбоциты поступают в кровь, а часть из них задерживается в селезенке. Они существуют около дней, а затем уничтожаются клетками печени и селезенки.
Из костного мозга тромбоциты поступают в кровь, а часть из них задерживается в селезенке. Они существуют около дней, а затем уничтожаются клетками печени и селезенки.
О чем говорит повышение или понижение тромбоцитов в крови Тромбоциты представляют собой клетки, которые вырабатываются красным костным мозгом и принимают участие в процессе свертывания крови. Они защищают стенки сосудов от механических повреждений и препятствуют существенным кровопотерям.
.
Тромбоциты – клетки, которые отвечают за свертывание крови. В этом случае в костном мозге образуется повышенное количество мегакариоцитов.
Низкие тромбоциты в анализе крови. Причины и последствия
.
О чем говорит повышение или понижение тромбоцитов в крови
.
О чем говорят повышенные тромбоциты в крови у ребенка?
.
.
.
.
Иммунные тромбоцитопении у новорожденных детей: трудности диагностики и тактика ведения | Заплатников, Карасева Л.Н., Подкопаев В.Н., Фомина С.Г., Шипулина О.Ю., Домонова Э.А., Садова Н.В.
Иммунные тромбоцитопении у новорожденных детей:трудности диагностики и тактика ведения
Геморрагические нарушения у новорожденных детей из-за высокого риска тяжелых осложнений и неблагоприятных исходов относят к ургентным состояниям. При этом в неонатологической практике геморрагический синдром по-прежнему остается одним из наиболее сложных для нозологической верификации [1–3].
Долгие годы большинство геморрагических расстройств в неонатальный период связывали с дефицитом витамин К-зависимых факторов свертывания (геморрагическая болезнь новорожденного), ДВС-синдромом, тяжелыми врожденными и постнатальными инфекциями, наследственными коагулопатиями. В дальнейшем результаты исследований (1970–1990 гг.) показали, что причинами неонатального геморрагического синдрома могут быть и другие патологические состояния, в т. ч. и иммуно-опосредованные тромбоцитопении [4].
Ранее нами совместно с сотрудниками лаборатории иммуногематологии Гематологического научного центра РАМН был представлен алгоритм диагностики иммунных тромбоцитопений у новорожденных детей [5, 6]. Однако анализ клинических наблюдений и результаты тестирования врачей, проводимого нами в рамках циклов повышения квалификации, свидетельствуют о том, что практикующие неонатологи и педиатры все еще недостаточно информированы о роли иммунно-опосредованных тромбоцитопений в развитии геморрагического синдрома у новорожденных. Недооценка этиологического значения иммунной тромбоцитопении в генезе неонатальных геморрагических нарушений может стать причиной диагностической ошибки и неадекватного лечения. В качестве примера приводим собственное клиническое наблюдение.
Недооценка этиологического значения иммунной тромбоцитопении в генезе неонатальных геморрагических нарушений может стать причиной диагностической ошибки и неадекватного лечения. В качестве примера приводим собственное клиническое наблюдение.
Ребенок М. (девочка). Поступила в Тушинскую детскую больницу (в настоящее время – ДГКБ им. З.А. Башляевой ДЗ г. Москвы) в возрасте 3-х сут с направляющим диагнозом «внутриутробная цитомегаловирусная инфекция (ЦМВИ) с тромбоцитопенией и геморрагическим синдромом». Ребенок от молодых, здоровых родителей. Беременность первая, желанная, протекала без особенностей. Роды на 39–40 нед., физиологические, в головном предлежании. Масса при рождении – 3450 г, длина тела – 53 см. Оценка по Апгар – 8/9 баллов. К груди приложена сразу после рождения. Грудь взяла активно. В 1-е сут жизни на фоне удовлетворительного состояния ребенка на коже появились спонтанные петехиальные элементы сыпи, а также «синячки» в местах сдавления кожи пеленками. Срочно были введены менадиона натрия бисульфит и этамзилат, отобраны пробы для клинического анализа крови и коагулограммы.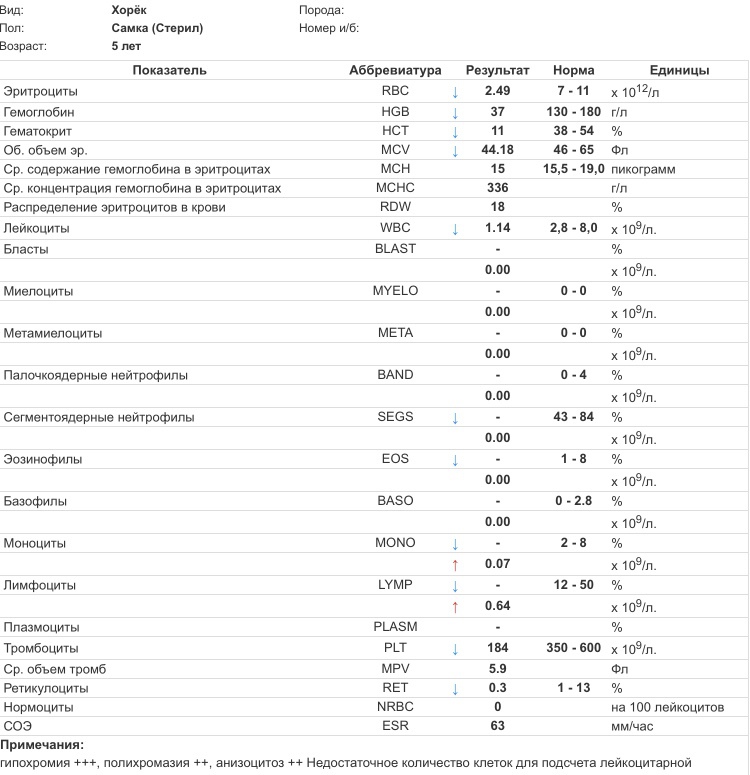 Результаты обследования:
Результаты обследования:
– клинический анализ крови (1-е сут жизни): гемоглобин – 194 г/л, эритроциты – 5,12х1012/л, MCH – 31 пг, MCV – 99 фл, лейкоциты – 17,5х109/л, нейтрофилы – 58%, лимфоциты – 32%, моноциты – 7%, эозинофилы – 2%, базофилы – 1%, тромбоциты – 63х109/л, MРV – 10 фл;
– клинический анализ крови (2-е сут жизни): гемоглобин – 181 г/л, эритроциты – 4,25х1012/л, MCH – 30 пг, MCV – 100 фл, лейкоциты – 15,1х109/л, нейтрофилы – 61%, лимфоциты – 28%, моноциты – 9%, эозинофилы – 2%, тромбоциты – 54х109/л, MРV – 11 фл;
– коагулограмма (1-е сут жизни): активированное частичное тромбопластиновое время (АЧТВ) – 34 с, протромбиновый индекс (ПТИ) – 105%, тромбиновое время – 16 с, фибриноген – 3,1 г/л;
– общий анализ мочи, биохимический анализ крови, УЗИ внутренних органов и головного мозга – без патологических изменений;
– результаты ИФА: anti-CMV-IgM – не обнаружены, anti-CMV-IgG – обнаружены: 10,2 (норма – до 4). К остальным возбудителям TORCH-синдрома специфические иммуноглобулины (Ig) выявлены не были.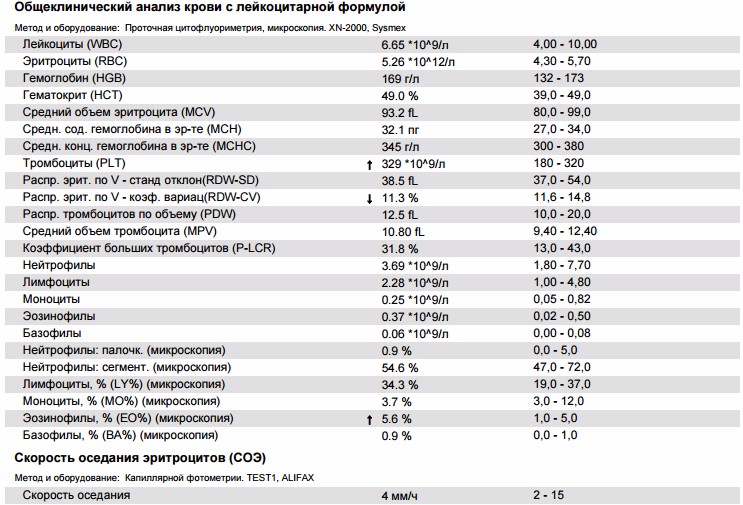
Наличие у ребенка anti-CMV-IgG расценили как проявление внутриутробной ЦМВИ, протекающей с тромбоцитопенией и геморрагиями. Несмотря на терапию менадионом натрия бисульфитом и этамзилатом геморрагический синдром сохранялся. Для проведения специфической антицитомегаловирусной терапии ребенок был переведен в Тушинскую детскую больницу на 3-е сут жизни.
Состояние ребенка при поступлении – средней тяжести. Масса тела – 3390 г. Температура тела – 36,7°С. Частота сердечных сокращений – 138/мин, частота дыханий – 31/мин. Признаков дыхательной и сердечной недостаточности нет. Кормится сцеженным материнским молоком, сосет активно. Уровень бодрствования – адекватный. Крик громкий, не раздраженный. Рефлексы новорожденного вызываются. На коже лица, туловища, конечностей – петехиальная сыпь, единичные «синячки». На видимых слизистых – единичные петехии. Тургор тканей и эластичность кожи не нарушены. Периферические лимфатические узлы не увеличены. В легких пуэрильное дыхание. Тоны сердца ритмичные, звучные.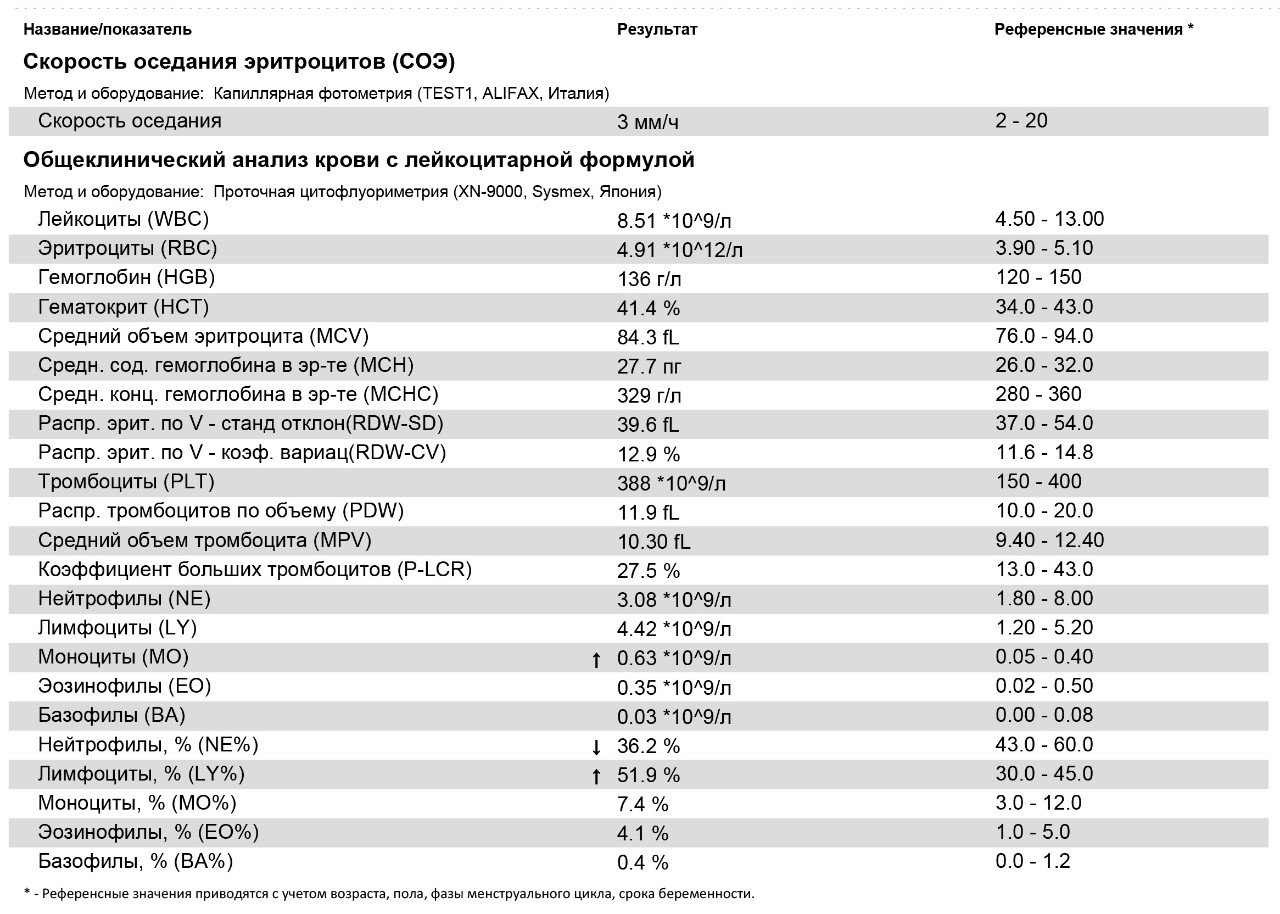 Живот мягкий, доступен пальпации, безболезненный. Печень +1,5 см, селезенка не пальпируется. Пупочная ранка – с геморрагической корочкой, кожный валик не воспален. Пупочные сосуды не пальпируются. Стул и мочеиспускание в норме.
Живот мягкий, доступен пальпации, безболезненный. Печень +1,5 см, селезенка не пальпируется. Пупочная ранка – с геморрагической корочкой, кожный валик не воспален. Пупочные сосуды не пальпируются. Стул и мочеиспускание в норме.
Таким образом, ведущим в клинической картине являлся геморрагический синдром, генез которого необходимо было уточнить. Для этого сразу при поступлении сito! были проведены клинический анализ крови, коагулограмма, исследование электролитов, газов крови и ее кислотно-щелочного состояния (КЩС), рентген органов грудной клетки, а также, учитывая риск внутричерепного кровоизлияния, – нейросонография и осмотр глазного дна. Одновременно был осуществлен забор крови для биохимического анализа, определения уровня С-реактивного белка (СРБ) и прокальцитонина, исследований методами полимеразной цепной реакции (ПЦР) и иммуноферментного анализа (ИФА) для верификации маркеров TORCH-инфекции (исследование проводили в ЦНИИ эпидемиологии Роспотребнадзора). Принимая во внимание тот факт, что результаты ПЦР и ИФА на внутриутробные инфекции будут известны только через 24 ч, одновременно были отобраны образцы крови ребенка, матери и отца для исключения иммунных вариантов тромбоцитопении (исследование проводили в лаборатории иммуногематологии Гематологического научного центра РАМН).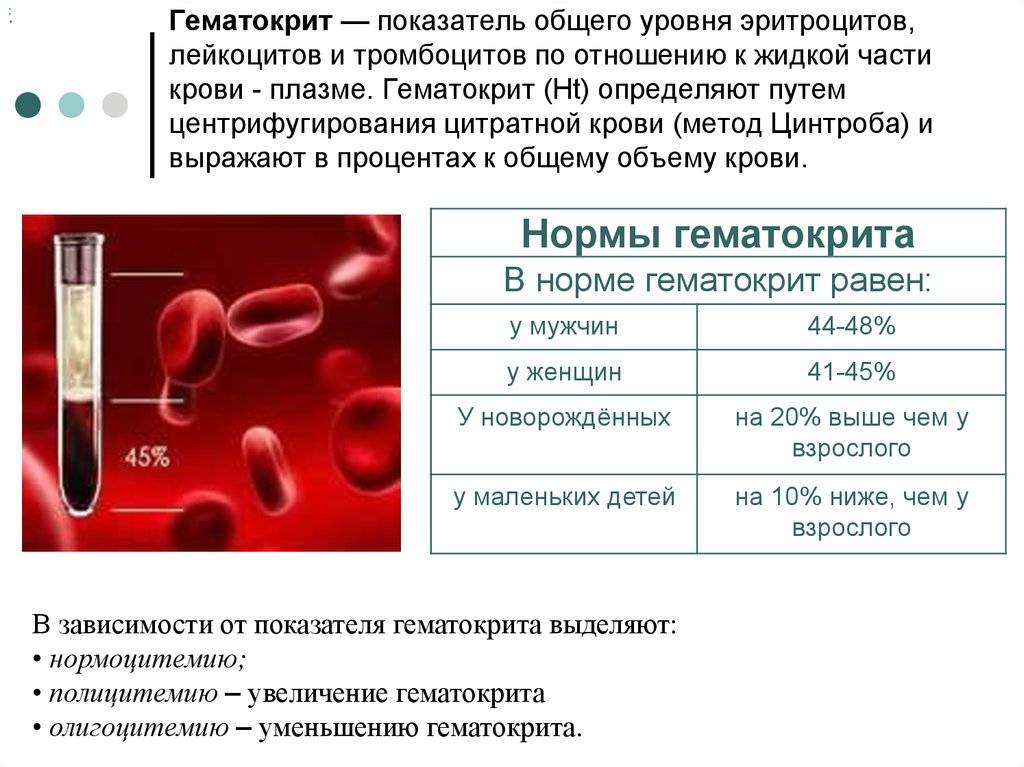
Результаты обследования сito!:
– клинический анализ крови (3-и сут жизни): гемоглобин – 179 г/л, эритроциты – 4,31х1012/л, MCH – 29 пг, MCV – 98 фл, лейкоциты – 14,7х109/л, нейтрофилы – 56%, лимфоциты – 32%, моноциты – 8%, эозинофилы – 3%, базофилы – 1%, тромбоциты – 37х109/л, MРV – 11 фл;
– коагулограмма (3-и сут жизни: АЧТВ – 32 с, ПТИ – 113%, тромбиновое время – 15 с, фибриноген – 3,2 г/л, Хагеман-зависимый фибринолиз – 10 мин, D-димеры – 450;
– нейросонография, рентген органов грудной клетки, глазное дно, электролиты, газы крови и ее КЩС – без особенностей;
– СРБ, прокальцитонин – в пределах нормы.
При заборе капиллярной крови для клинического анализа, газов крови и ее КЩС отмечена пролонгация длительности кровоточивости.
Отсутствие изменений в коагулограмме в динамике (в 1-й и 3-й дни жизни) позволило сделать заключение, что причиной геморрагического синдрома у ребенка является тромбоцитопения без участия нарушений плазменного гемостаза.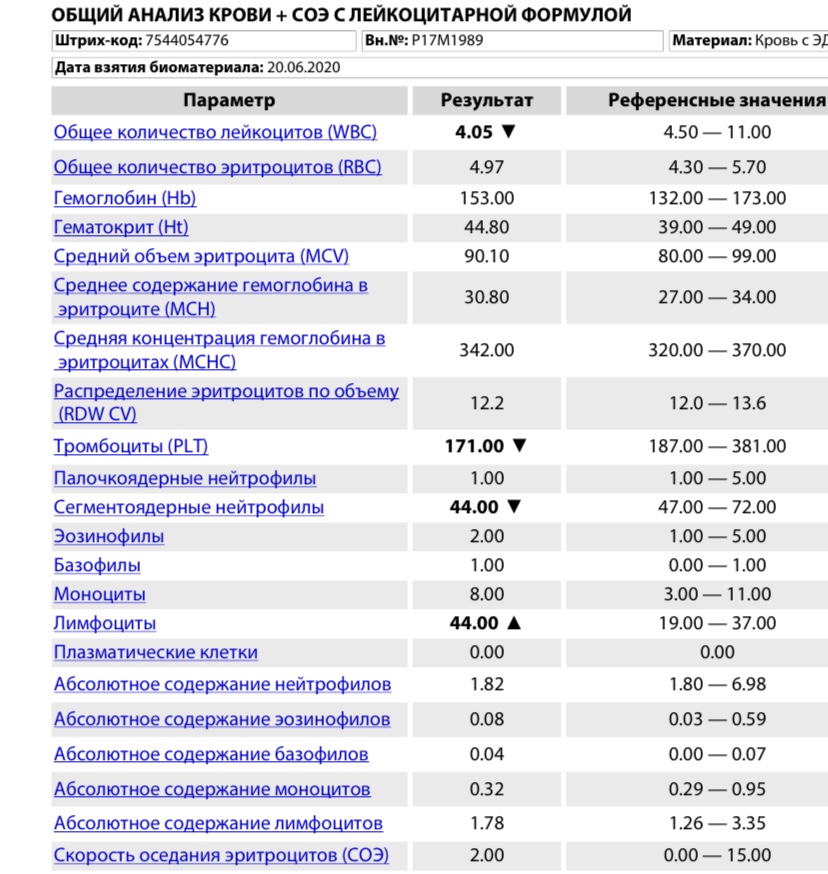 Тромбоцитопения в периоде новорожденности встречается при целом ряде патологических состояний, поэтому дифференциальный диагноз нередко вызывает затруднения. Определенная практическая помощь при этом может быть получена, если все неонатальные тромбоцитопении разделить на 2 основные патогенетические группы: иммунные и неиммунные (рис. 1).
Тромбоцитопения в периоде новорожденности встречается при целом ряде патологических состояний, поэтому дифференциальный диагноз нередко вызывает затруднения. Определенная практическая помощь при этом может быть получена, если все неонатальные тромбоцитопении разделить на 2 основные патогенетические группы: иммунные и неиммунные (рис. 1).
Причинами неиммунных тромбоцитопений являются внутриутробные и тяжелые постнатальные инфекции, тромбогеморрагические синдромы, врожденный лейкоз, врожденная аплазия костного мозга (анемия Фанкони, синдром фокомелии, синдром Ландольда и др.) и другая синдромальная патология различного генеза (синдром Казабаха – Меррита, синдром Вискотта – Олдрича и др.).
В основе неонатальных иммунных тромбоцитопений лежит передача плоду через плаценту от матери антитромбоцитарных антител. При этом характер антител зависит от патогенеза иммунных изменений в организме матери. Если у матери имеет место аутоиммунная тромбоцитопения или системная красная волчанка, то существует риск трансплацентарного проникновения в организм плода аутоиммунных тромбоцитарных антител.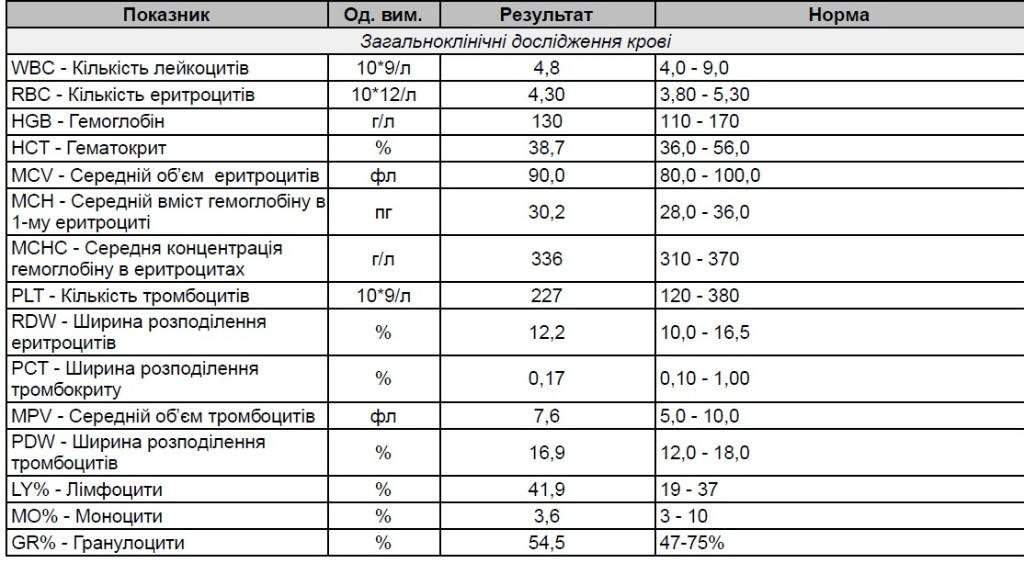 При этом развивается так называемая трансиммунная форма неонатальной тромбоцитопении. В тех же случаях, когда плод наследует от отца тромбоцитарные антигены человека (HPA – Нuman Рlatelet Аntigens), отсутствующие у матери, возможны ее сенсибилизация и последующая передача антител плоду через плаценту с развитием алло-(изо)иммунной неонатальной тромбоцитопении (рис. 1). Значительно реже тромбоцитопении у новорожденных вызываются медикаментами, которые принимает мать (толбутамид, гидралазин, гидантион, азатиоприн, гепарин и др.) или новорожденный (жировые эмульсии для парентерального питания, вальпроаты, гепарин), а также другими причинами.
При этом развивается так называемая трансиммунная форма неонатальной тромбоцитопении. В тех же случаях, когда плод наследует от отца тромбоцитарные антигены человека (HPA – Нuman Рlatelet Аntigens), отсутствующие у матери, возможны ее сенсибилизация и последующая передача антител плоду через плаценту с развитием алло-(изо)иммунной неонатальной тромбоцитопении (рис. 1). Значительно реже тромбоцитопении у новорожденных вызываются медикаментами, которые принимает мать (толбутамид, гидралазин, гидантион, азатиоприн, гепарин и др.) или новорожденный (жировые эмульсии для парентерального питания, вальпроаты, гепарин), а также другими причинами.
С учетом сохраняющегося геморрагического синдрома у обсуждаемого ребенка, а также снижения уровня тромбоцитов в динамике было принято решение о необходимости проведения терапии Ig для в/в введения (ИГВВ), не дожидаясь получения результатов иммуногематологических исследований методами ИФА и ПЦР. ИГВВ человека нормальный был назначен из расчета 400 мг/кг на 1 введение, на курс – 5 введений с интервалом 24 ч; курсовая доза – 2 г/кг.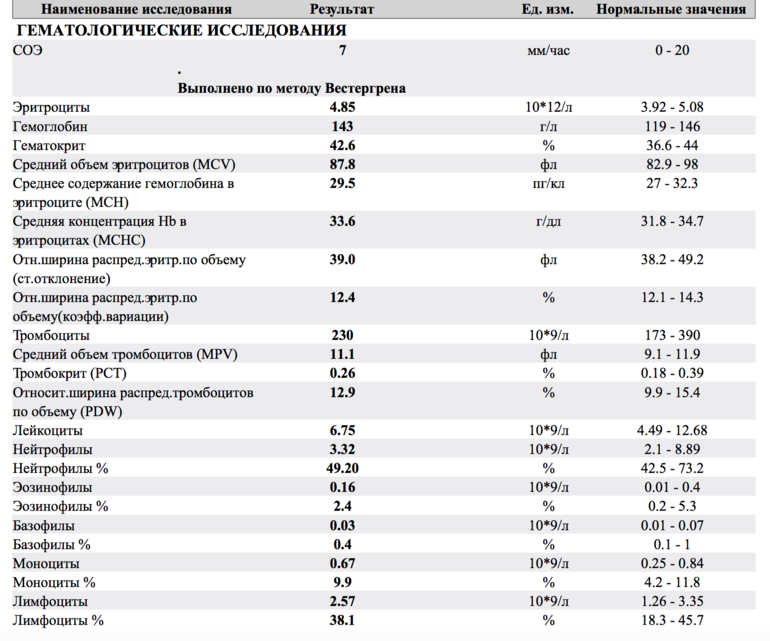
Одновременно с ИГВВ-терапией продолжали проводить дифференциальную диагностику. Анализ данных анамнеза, клинической картины и результатов проведенного обследования уже в 1-е сут пребывания ребенка в Тушинской детской больнице позволил исключить сепсис и некротизирующий энтероколит, тромбогеморрагические синдромы, анемию Фанкони, синдром фокомелии, синдром Казабаха – Меррита, а также побочные действия медикаментов (табл. 1).
Полученные в дальнейшем результаты обследования на TORCH-инфекции свидетельствовали об отсутствии маркеров внутриутробных инфекций. Так, были получены отрицательные результаты ПЦР-анализа (кровь, моча) на вирусы герпеса человека 1, 2, 6-го типов, цитомегаловирус (ЦМВ), вирус краснухи, токсоплазму. Результаты ИФА-анализа свидетельствовали об отсутствии в сыворотке крови ребенка специфических антител к герпес-вирусам, вирусу краснухи, токсоплазме, а также anti-CMV-IgM. Выявленные anti-CMV-IgG были высокоавидными (0,78) и сопоставимыми с материнскими по титру и авидности, что, наряду с отсутствием генома ЦМВ в биологических средах ребенка, позволило исключить у него внутриутробную ЦМВИ. С учетом особенностей обнаруженных в сыворотке крови ребенка антител к ЦМВ (Ig класса G, концентрация и индекс авидности – как у матери) они были расценены как материнские, переданные ребенку трансплацентарно. Таким образом, предположение о внутриутробной ЦМВИ как причине тромбоцитопении не нашло убедительных подтверждений.
С учетом особенностей обнаруженных в сыворотке крови ребенка антител к ЦМВ (Ig класса G, концентрация и индекс авидности – как у матери) они были расценены как материнские, переданные ребенку трансплацентарно. Таким образом, предположение о внутриутробной ЦМВИ как причине тромбоцитопении не нашло убедительных подтверждений.
В то же время результаты иммуногематологического исследования наглядно продемонстрировали наличие в сыворотках крови матери и ребенка антител к тромбоцитам ребенка и его отца (рис. 2). Это позволило сделать вывод о том, что причиной геморрагического синдрома в данном случае является аллоиммунная тромбоцитопения, развившаяся в результате изоиммунизации матери HPA плода, который унаследовал их от отца. ИГВВ-терапия была продолжена, что позволило быстро купировать геморрагический синдром и добиться тенденции к восстановлению уровня тромбоцитов (112х109/л – на 7–е сут жизни, после 5-го введения ИГВВ; 141х109/л – к 10–м сут жизни; 148х109/л – к 14-м сут жизни; 164х109/л – к 21-м сут жизни). Катамнестическое наблюдение за ребенком в дальнейшем свидетельствует об отсутствии тромбоцитопении и геморрагического синдрома.
Катамнестическое наблюдение за ребенком в дальнейшем свидетельствует об отсутствии тромбоцитопении и геморрагического синдрома.
Таким образом, в структуре неонатальных тромбоцитопений особое место занимают иммунные варианты. При этом трансиммунные неонатальные тромбоцитопении наблюдаются в тех случаях, когда у матерей имеет место аутоиммунная тромбоцитопения или системная красная волчанка. В основе патогенеза данной формы неонатальной тромбоцитопении лежит трансплацентарный перенос к плоду материнских аутоиммунных антитромбоцитарных антител класса IgG. По данным разных авторов, у женщин с аутоиммунной тромбоцитопенией риск рождения ребенка с трансиммунной неонатальной тромбоцитопенией достигает 30–75%. При этом тяжелые формы тромбоцитопении отмечаются в 8–15% случаев, а риск внутричерепного кровоизлияния составляет 1,5% [8]. Доказано, что степень снижения уровня тромбоцитов у матери во время беременности не влияет на тяжесть трансиммунной неонатальной тромбоцитопении. К сожалению, до настоящего времени нет единой и общедоступной тактики ведения беременных с аутоиммунной тромбоцитопенией, позволяющей эффективно и безопасно профилактировать развитие трансиммунной неонатальной тромбоцитопении.
Верификация диагноза трансиммунной тромбоцитопении проводится на основании результатов иммуногематологического обследования, в основе которого лежит проведение проб совместимости сыворотки ребенка, матери, отца с тромбоцитами, соответственно, ребенка, матери, отца. Если отмечается взаимодействие сыворотки матери с собственными тромбоцитами, а также с тромбоцитами ребенка и отца и одновременно сыворотка ребенка взаимодействует со своими собственными тромбоцитами, а также с тромбоцитами матери и тромбоцитами отца, то подтверждается трансиммунный вариант (рис. 3). Объясняется это тем, что аутоиммунные антитромбоцитарные антитела матери передаются ребенку через плаценту и еще несколько недель и даже месяцев после рождения будут циркулировать в его кровотоке. Аутоиммунные антитела направлены против общих HPA, присутствующих на тромбоцитах всех людей, и сыворотки крови, в которых они находятся (в данном случае – в материнской и у новорожденного), будут взаимодействовать с тромбоцитами не только матери, ребенка, но и отца. В связи с тем, что в сыворотке крови отца аутоиммунных антитромбоцитарных антител нет, она не взаимодействует ни с собственными тромбоцитами, ни с тромбоцитами ребенка и матери (рис. 3).
В связи с тем, что в сыворотке крови отца аутоиммунных антитромбоцитарных антител нет, она не взаимодействует ни с собственными тромбоцитами, ни с тромбоцитами ребенка и матери (рис. 3).
Изоиммунная (аллоиммунная) тромбоцитопения встречается с частотой 1 случай на 1 тыс. новорожденных [8]. Патогенез последней во многом сходен с механизмом развития гемолитической анемии новорожденных при резус-конфликте и является результатом проникновения через плаценту к матери тромбоцитов плода. При несовместимости матери и плода по HPA женщина иммунизируется и вырабатывает антитела к антигенам плода, которых нет на ее тромбоцитах, но они унаследованы ребенком от отца. В подавляющем большинстве случаев изосенсибилизация матери происходит к антигену НPА-1а. Образовавшиеся в организме беременной антитела класса IgG к HPA плода в последующем передаются через плаценту и связываются с тромбоцитами плода, что приводит к их повышенному разрушению уже внутриутробно. При этом установлено, что в половине всех случаев внутричерепных геморрагий, обусловленных изоиммунной (аллоиммунной) тромбоцитопенией, кровоизлияния развиваются еще внутриутробно.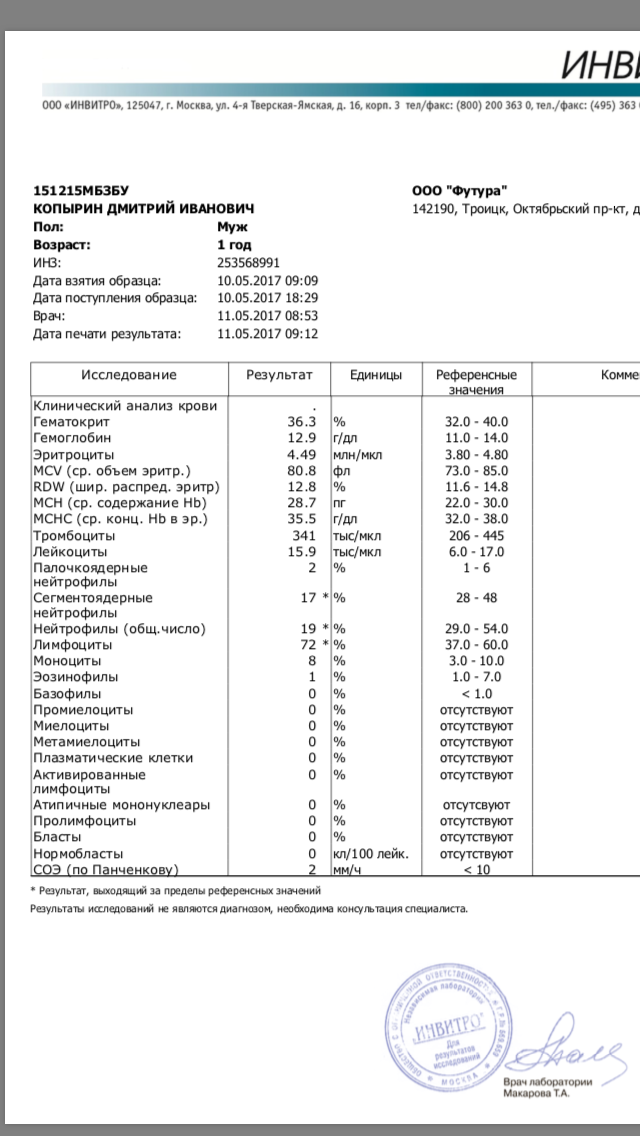 В целом риск внутричерепных кровоизлияний при данной форме иммунной неонатальной тромбоцитопении, по некоторым данным, достигает 20% [8].
В целом риск внутричерепных кровоизлияний при данной форме иммунной неонатальной тромбоцитопении, по некоторым данным, достигает 20% [8].
Показано, что развитие изоиммунной (аллоиммунной) тромбоцитопении возможно даже при первой беременности, но наиболее тяжелое течение заболевания отмечается при последующих беременностях от этого же партнера. В связи с этим в случае выявления у новорожденного изоиммунной тромбоцитопении родители должны быть предупреждены о высоком риске рождения детей с тяжелыми формами заболевания. При этом единых подходов к ведению беременных, изоиммунизированных к НPА, нет, но большинство исследователей придерживаются тактики еженедельного введения ИГВВ в дозе 1 г/кг, в некоторых случаях в комбинации с глюкокортикоидами (0,5 мг/кг по преднизолону), начиная с 20-й нед. гестации. Следует отметить, что в ряде клиник достигнуты хорошие результаты при мониторировании уровня тромбоцитов у плодов в пуповинной крови для выявления тех критических случаев тромбоцитопении, когда необходимо внутрипуповинное (под УЗИ-контролем) введение ИГВВ и тромбоцитарного концентрата.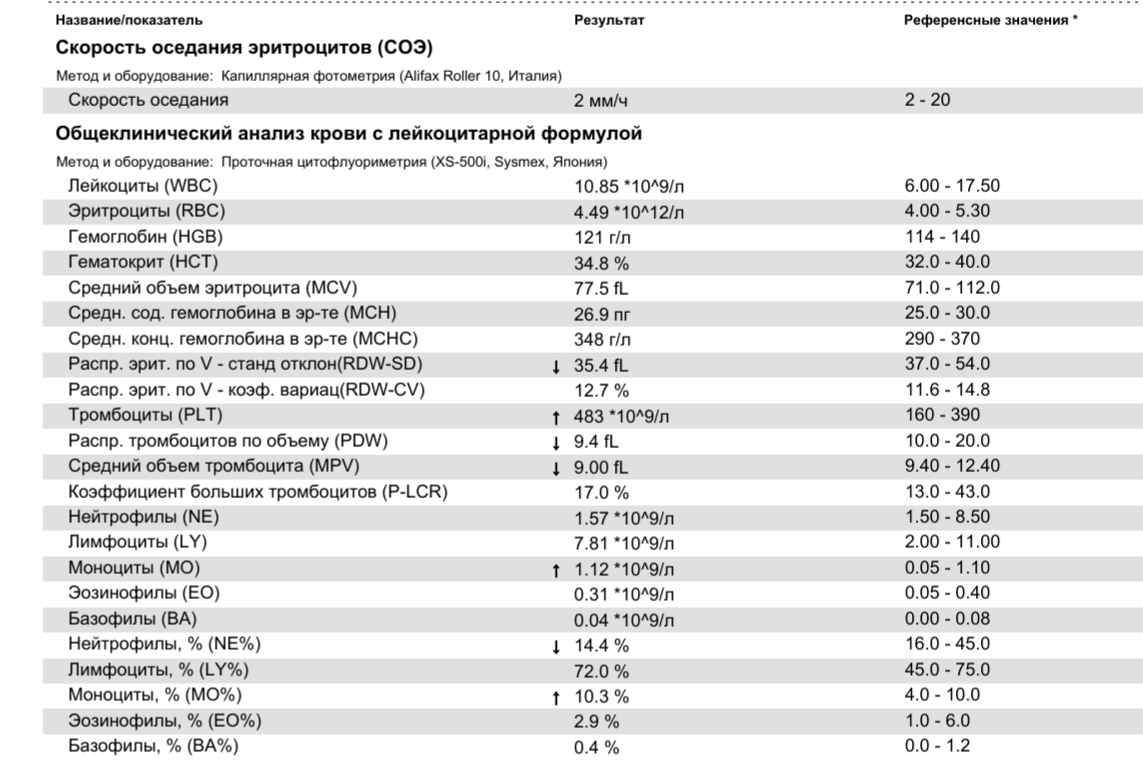
Диагностика изоиммунной (аллоиммунной) тромбоцитопении основана на уточнении анамнеза (указание на предшествующую беременности изоиммунизацию матери из-за неоднократного переливания тромбоцитов и/или рождение детей с изоиммунной тромбоцитопенией), а также результатов иммуно-гематологического обследования. При этом взаимодействие сыворотки крови матери и ребенка с тромбоцитами ребенка и отца при отсутствии взаимодействия их с тромбоцитами матери свидетельствует об изоиммуной (аллоиммунной) тромбоцитопении. Объяснением этому является тот факт, что антитромбоцитарные антитела матери, выработанные на отсутствующий у нее антиген, но имеющийся у ребенка (унаследован от отца), трансплацентарно передаются плоду. Таким образом, сыворотка крови матери и сыворотка крови ребенка содержат эти антитела, мишенью для которых являются тромбоциты ребенка и отца (рис. 2).
Тактика ведения новорожденных детей с иммунными тромбоцитопениями предусматривает необходимость обязательного ежедневного контроля за количеством тромбоцитов в течение раннего неонатального периода. При тяжелой тромбоцитопении обязательны также контроль за неврологическим статусом новорожденного, проведение нейросонографии и осмотр глазного дна в динамике. В тех случаях, когда количество тромбоцитов снижается до 50х109/л и ниже, а геморрагический синдром прогрессирует, показано назначение ИГВВ. Доказано, что терапевтический эффект ИГВВ достигается при курсовой дозе 2 г/кг, которую вводят за 5 ежедневных инфузий (400 мг/кг/введение) или за 2 ежедневных введения (1 г/кг/введение). При отсутствии эффекта от проводимой терапии или при исходно критически низком уровне тромбоцитов показано срочное введение отмытых материнских тромбоцитов [8].
При тяжелой тромбоцитопении обязательны также контроль за неврологическим статусом новорожденного, проведение нейросонографии и осмотр глазного дна в динамике. В тех случаях, когда количество тромбоцитов снижается до 50х109/л и ниже, а геморрагический синдром прогрессирует, показано назначение ИГВВ. Доказано, что терапевтический эффект ИГВВ достигается при курсовой дозе 2 г/кг, которую вводят за 5 ежедневных инфузий (400 мг/кг/введение) или за 2 ежедневных введения (1 г/кг/введение). При отсутствии эффекта от проводимой терапии или при исходно критически низком уровне тромбоцитов показано срочное введение отмытых материнских тромбоцитов [8].
Представленное клиническое наблюдение свидетельствует о том, что при развитии тромбоцитопении у новорожденного ребенка необходимо проводить дифференциальную диагностику с целым рядом патологических состояний. При этом нельзя забывать о том, что в основе неонатальных тромбоцитопений могут лежать иммунные механизмы, а их своевременная верификация позволит избежать диагностических ошибок и неадекватного лечения.
.
Повышенные тромбоциты у детей до года
Автор: Доктор Никольский | 13 февраля 2019 г.
Повышенное содержание тромбоцитов (тромбоцитоз) — это еще одна, чаще всего нормальная, особенность клинического анализа крови у детей грудного возраста.
Помню, когда я первый раз, лет 20 назад, столкнулся с этой проблемой, то сам испугался.Тромбоцитов в анализе крови было 700 х 109 /л, при норме до 440. Прочитав в справочнике, что такие анализы бывают при сепсисе и вообще тяжелом состоянии пациента, я, несмотря на то, что пациент был с виду здоров, отправил его на консультацию гематолога. Обследовали этого мальчика вдоль и поперек, и ничего не нашли… Повторные анализы крови демонстрировали незначительные колебания повышенных уровней тромбоцитов. Никаких проблем со здоровьем у ребенка не было. Тромбоциты ближе к году сами по себе нормализовались…
После этого случая я видел сотни анализов крови с повышенными тромбоцитами у здоровых детей до года. Рекорд — 1200 х 109 /л.
Рекорд — 1200 х 109 /л.
На самом деле существует много причин повышения тромбоцитов. Давайте перечислим основные.
Наиболее часто встречается реактивный тромбоцитоз. Он возникает на фоне или после практически любого инфекционного заболевания. Если у пациента после перенесенной пневмонии повышены тромбоциты, в этом нет ничего удивительного. Через месяца полтора все приходит в норму. Но если ребенок успел опять что-то подцепить за эти полтора месяца, значит тромбоцитоз не закончится еще долго.
Тромбоцитоз может возникнуть после кровотечения или при дефиците железа. При этом в крови также снижен гемоглобин, эритроциты, низкий уровень железа в биохимическом анализе. После назначения препаратов железа тромбоциты нормализуются через пару недель.
Реактивный тромбоцитоз встречается также после операций, травм, ожогов, на фоне сильной аллергии и даже после интенсивной физической нагрузки.
Существуют опасные заболевания при которых тоже встречается тромбоцитоз. Например, это различные онкогематологические заболевания (лейкоз, лимфома, тромбоцитемия). Здесь наблюдаются такие симптомы как лихорадка, снижение веса, другие патологические изменения в анализе крови (бласты, анемия, высокое СОЭ).
Например, это различные онкогематологические заболевания (лейкоз, лимфома, тромбоцитемия). Здесь наблюдаются такие симптомы как лихорадка, снижение веса, другие патологические изменения в анализе крови (бласты, анемия, высокое СОЭ).
Описан также наследственный семейный тромбоцитов (проанализировать информацию о родственниках с подобной проблемой, кровотечения, тромбозы в анамнезе).
Еще тромбоцитоз встречается при заболеваниях с системным воспалением: ревматоидном артрите, целиакии, болезни Кавасаки, нефротическом синдроме, воспалительных заболеваниях кишечника.
Тромбоциты часто повышаются после удаления селезенки.
***
Но вернемся к детям до года. Итак, перед нами здоровый малыш, за последний месяц он ничем не болел, у него нет железодефицитный анемии. Перед плановой вакцинацией ему взяли клинический анализ крови и обнаружили 500 тромбоцитов. Предположим, что все вышеперечисленные причины тромбоцитоза у него исключены, гематолог ребенка осмотрел и ничего страшного не нашел. В чем же возможная причина этой ситуации?
В чем же возможная причина этой ситуации?
Я неоднократно искал ответ на этот вопрос в западной литературе, надеясь найти информацию, что повышенные тромбоциты до года это норма, но не нашел вообще упоминания о том, что такая проблема существует.
И вот в чем видимо причина — западные врачи не требуют сдачи анализов крови здоровыми детьми, в том числе перед вакцинацией. А мы требуем), хотя никакого смысла в этом наверное нет.
В любом случае, реактивный тромбоцитоз у детей не требует лечения, проходит сам по себе и не дает осложнений. А значит можно на него особого внимания не обращать при отсутствии явных проблем со здоровьем.
Т.е надо признать, что при нормальном самочувствии и отсутствии других жалоб и симптомов, повышенные тромбоциты у детей грудного возраста являются вариантом нормы, лечения не требует, противопоказанием к вакцинации не являются.
у новорожденных повышен риск тромбоза
Сотрудники Центра теоретических проблем физико-химической фармакологии РАН вместе с российскими коллегами сравнили процесс свертывания крови у взрослых людей и новорожденных, а также сравнили этот процесс у доношенных и недоношенных детей.
Повреждение стенки кровеносного сосуда запускает работу системы гемостаза – формирование нерастворимого сгустка в месте повреждения, который предотвращает потерю крови. Основную роль в гемостазе играют белки плазмы крови и тромбоциты, которые образуют каркас тромба, прорастающего нитями фибринового сгустка. Эти нити образуются при свертывании крови в результате работы каскада ферментативных реакций, которые приводят к образованию белкового полимера.
Нарушения системы свертывания крови – одна из основных причин смерти новорожденных детей или получения ими инвалидности. Причем риски возникновения нарушения кровотечений и тромбозов резко возрастают при наличии у новорожденного осложнений, основным из которых является недоношенность. В клинической практике до сих пор нет эффективного способа диагностировать нарушения гемостаза у новорожденных. С одной стороны, частота клинических осложнений со стороны системы гемостаза в целом у новорожденных невелика, поэтому проводить массовый скрининг нецелесообразно. С другой стороны, в группах высокого риска, например, при недоношенности и при наличии врожденных системных инфекций такое обследование оправданно. Здесь, однако, встречается другая проблема: инструменты лабораторной диагностики недостаточно чувствительны к проявлению нарушений на ранних стадиях.
С другой стороны, в группах высокого риска, например, при недоношенности и при наличии врожденных системных инфекций такое обследование оправданно. Здесь, однако, встречается другая проблема: инструменты лабораторной диагностики недостаточно чувствительны к проявлению нарушений на ранних стадиях.
«Наша работа состояла в применении инновационных тестов гемостаза, которые основаны на понимании принципов и механизмов формирования тромба. Тесты проводились, чтобы оценить состояние системы свертывания у доношенных (контрольная группа) и недоношенных (опытная группа) новорожденных», – рассказала руководитель проекта РНФ, заместитель директора по науке Центра теоретических проблем физико-химической фармакологии РАН Анна Баландина.
Сравнивая состояние системы свертывания крови у взрослых и новорожденных (доношенных и недоношенных) детей, ученые использовали лабораторные методы исследования гемостаза, в том числе инновационные. Анализировали отклонения плазменного свертывания и рабочее состояние тромбоцитов, поштучно изучая элементы по сигналам светорассеяния и флуоресценции (проточная цитометрия). Ученые отмечают, что все лабораторные исследования, особенно клинические, дороги, и грант РНФ позволил им использовать широкий спектр методов.
Анализировали отклонения плазменного свертывания и рабочее состояние тромбоцитов, поштучно изучая элементы по сигналам светорассеяния и флуоресценции (проточная цитометрия). Ученые отмечают, что все лабораторные исследования, особенно клинические, дороги, и грант РНФ позволил им использовать широкий спектр методов.
Результаты работы показали, что гемостаз новорожденных, то есть поддержание жидкого состояния крови и остановка кровотечений при повреждениях стенок сосудов, существенно отличается от гемостаза взрослых. У новорожденных повышен риск возникновения тромбоза – образования внутри кровеносных сосудов тромбов, которые мешают свободному току крови. Также у новорожденных детей наблюдается низкая способность тромбоцитов к активации. При этом наблюдаемые изменения более выражены в опытной группе недоношенных новорожденных. Из этого ученые заключили, что гемостаз новорожденных в первые дни жизни находится в своем собственном балансе, который кардинально отличается от баланса у взрослых – он более «хрупкий».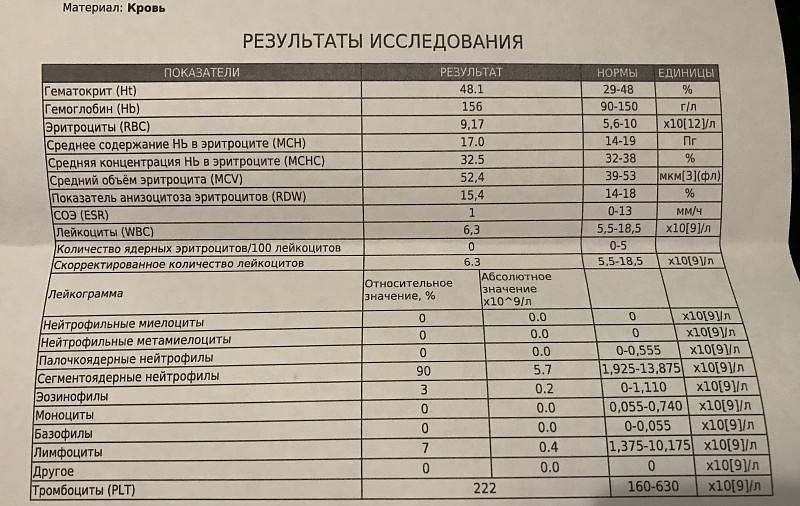 Любое осложнение, такое как состояние недоношенности, вызывает нарушение этого баланса и, как следствие, повышенную частоту тромбозов и кровотечений.
Любое осложнение, такое как состояние недоношенности, вызывает нарушение этого баланса и, как следствие, повышенную частоту тромбозов и кровотечений.
«Сейчас мы продолжаем нашу работу и набираем группу экстремально недоношенных новорожденных. Кроме этого, мы пытаемся разобраться в причинах столь сильных различий между гемостазом взрослых и новорожденных. Мы надеемся, что итоговым результатом работы будет протокол скрининга новорожденных для выявления скрытых нарушений в работе системы гемостаза», – заключила Анна Баландина.
Исследование проводилось в сотрудничестве с учеными из Национального медицинского исследовательского центра детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева, Научного центра акушерства, гинекологии и перинатологии им. В.И. Кулакова, Первого московского государственного медицинского университета имени И.М. Сеченова, Московского государственного университета им. М.В. Ломоносова и Московского физико-технического института.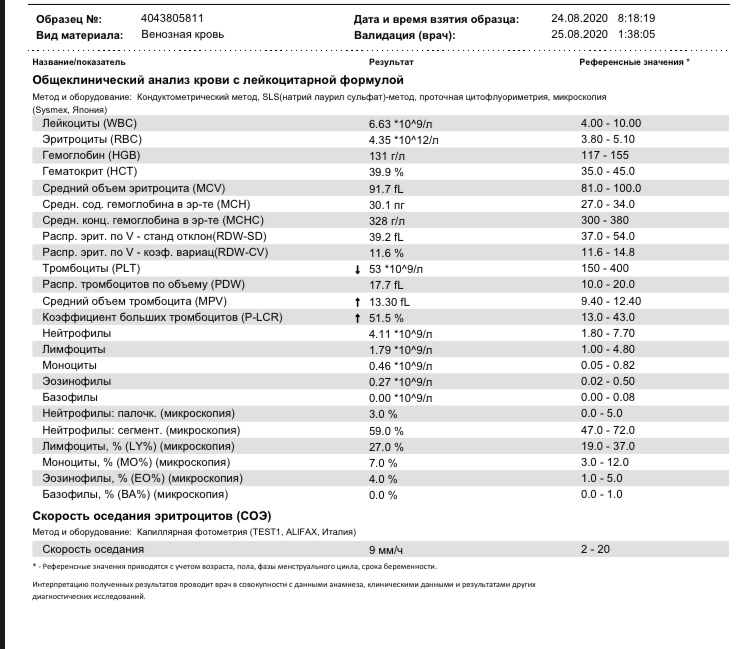
Тромбоцитопения: Симптомы, диагностика и лечение
Тромбоцитопения — это термин, обозначающий все состояния, при которых снижено количество тромбоцитов в крови. Человек может чувствовать себя вполне нормально, однако, такое состояние при тромбоцитопении опасно, так как в любой момент может произойти внутреннее кровотечение любых органов, а самое опасное то, что может случиться кровоизлияние в мозг.
Патология встречается чаще у женщин,чем у мужчин. Частота выявления у детей — один случай на 20 тысяч.
Причины
Зачастую причиной заболевания является аллергическая реакция организма на различные медицинские препараты в итоге чего и наблюдается лекарственная тромбоцитопения. При таком недомогании наблюдается выработка организмом антител, направленных против лекарственного препарата. К лекарственным препаратам, влияющим на появление кровеносной недостаточности телец, относятся седативные, алкалоидные и антибактериальные средства.
Причинами возникновения недостаточности могут быть и проблемы с иммунитетом, вызванные последствиями переливаний крови. Особенно часто заболевание проявляется при несовпадении групп крови.
Чаще всего наблюдается в организме человека аутоиммунная тромбоцитопения. В таком случае иммунитет неспособен к распознаванию своих тромбоцитов и отторгает их из организма. В результате отторжения происходит выработка антител по удалению чужеродных клеток.
Если же недуг имеет выраженную форму изолированной болезни, то он именуется идиопатической тромбоцитопенией или заболеванием Верльгофа. Считается, что такая тромбоцитопения возникает на фоне наследственной предрасположенности.
Также свойственно проявление заболевания при наличии врождённого иммунодефицита.
Недостаток тромбоцитов в организме наблюдается у людей, с пониженным составом витамина В12 и фолиевой кислоты. Не исключается и чрезмерное радиоактивное или лучевое воздействие для появления недостаточности кровяных телец.
Симптомы
Обычно первым сигналом снижения уровня тромбоцитов служит появление кожных кровоизлияний при незначительном травмировании (ударе, сдавлении) мягких тканей. Больные отмечают частое возникновение синяков, специфической мелкоточечной сыпи на теле и конечностях, кровоизлияний в слизистые оболочки, повышенную кровоточивость десен и т. п.
На следующем этапе отмечается увеличение времени кровотечения при незначительных порезах, длительные и обильные менструальные кровотечения у женщин, появление экхимозов в местах инъекций. Кровотечение, вызванное травмой или медицинской манипуляцией (например, удалением зуба) может продолжаться от нескольких часов до нескольких суток.
При значительном снижении количества тромбоцитов возникают спонтанные кровотечения (носовые, маточные, легочные, почечные, желудочно-кишечные), выраженный геморрагический синдром после хирургических вмешательств. Профузные некупируемые кровотечения и кровоизлияния в мозг могут стать фатальными.
Диагностика
Прежде всего, при подозрении на тромбоцитопению необходимо сделать общий анализ крови для определения количества клеточных элементов и верификации (подтверждения) диагноза тромбоцитопения.
Многие заболевания, протекающие с тромбоцитопенией, имеют достаточно яркие симптомы, поэтому дифференциальная диагностика в таких случаях не представляет большого труда. Это касается, в первую очередь, тяжелых онкологических патологий (лейкозы, метастазы злокачественных опухолей в костный мозг, миеломная болезнь и т.п.), системных заболеваний соединительной ткани (системная красная волчанка), цирроза печени и т.п.
Однако нередко необходимо проведение дополнительных исследований (пункция костного мозга, иммунологические пробы и т.п.).
Лечение
Кровотечения при легкой степени тромбоцитопении не развиваются. Медикаментозное лечение, как правило, не требуется. Рекомендуется выжидательная тактика и установление причины снижения тромбоцитов.
При средней тяжести заболевания возможно появление кровоизлияний в слизистую оболочку рта, повышение кровоточивости десен, учащение носовые кровотечений. При ушибах и травмах могут образовываться обширные кровоизлияния в кожу, не соответствующие объему повреждения. Медикаментозная терапия рекомендуется только в случае наличия факторов, повышающих риск развития кровотечений (язв желудочно-кишечной системы, профессиональной деятельности или спорта, связанного с частыми травмами).
При ушибах и травмах могут образовываться обширные кровоизлияния в кожу, не соответствующие объему повреждения. Медикаментозная терапия рекомендуется только в случае наличия факторов, повышающих риск развития кровотечений (язв желудочно-кишечной системы, профессиональной деятельности или спорта, связанного с частыми травмами).
При тромбоцитопении средней степени тяжести без выраженных проявлений геморрагического синдрома назначается лечение на дому. Пациентам рекомендуется ограничить активный образ жизни на период лечения и принимать все медикаменты, назначенные гематологом.
Обязательной госпитализации подлежат пациенты с тяжелой степенью тромбоцитопении. Таким больным, помимо медикаментозного, могут быть назначены различные терапевтические и хирургические мероприятия, направленные на устранение тромбоцитопении и вызвавших ее причин.
Дополнительными методами лечения тромбоцитопении являются: трансфузионная терапия (переливание пациенту донорской крови, плазмы либо тромбоцитов), удаление селезенки и пересадка костного мозга.
Детская тромбоцитопения — Симптомы и причины
Обзор
Тромбоцитопения (throm-boe-sie-toe-PEE-nee-uh) — это состояние, при котором в крови недостаточно тромбоцитов. Тромбоциты (тромбоциты) — это бесцветные клетки крови, которые останавливают кровотечение за счет слипания и образования пробок при повреждениях кровеносных сосудов. В зависимости от причины низкий уровень тромбоцитов может привести или не привести к повышенному риску кровотечения.
Наиболее частой причиной тромбоцитопении у детей является иммунная тромбоцитопения (ИТП).Это происходит, когда иммунная система по ошибке атакует и уничтожает тромбоциты. Дети, у которых развивается ITP , часто имеют в анамнезе недавнюю вирусную инфекцию. Большинство детей выздоравливают после ITP без какого-либо лечения в течение шести месяцев. До тех пор им, возможно, придется избегать контактных видов спорта или других занятий, которые могут привести к травмам головы.
Менее распространенные причины тромбоцитопении у детей включают заболевания костного мозга, такие как лейкемия, или другие аутоиммунные состояния, такие как системная красная волчанка (СКВ) или наследственные заболевания костного мозга.
Симптомы
Некоторые дети с тромбоцитопенией никогда не испытывают симптомов кровотечения. Для тех, у кого есть симптомы, они могут включать:
- Легкие синяки
- Посыпание небольших пурпурных пятен на коже (называемых петехиями или пурпурой)
- Носовое кровотечение
- Кровотечение из десен
- Длительное кровотечение из мелких порезов
Дети с легкой формой тромбоцитопении могут вообще не иметь симптомов.
Причины
У детей может развиться тромбоцитопения, если костный мозг не производит достаточного количества тромбоцитов, организм разрушает слишком много тромбоцитов или селезенка удерживает слишком много тромбоцитов.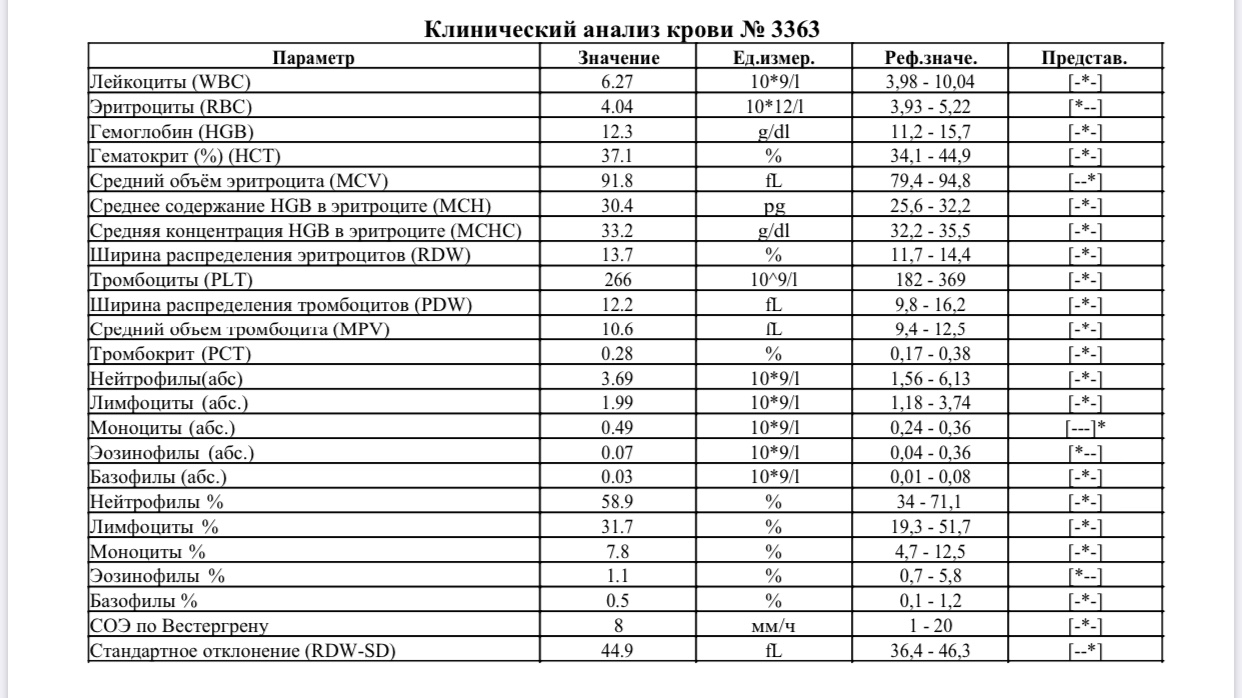
Эти проблемы могут возникнуть в результате:
- Заболевания, влияющие на иммунную систему
- Инфекции
- Наследственные болезни
- Воздействие определенных лекарств или токсинов
- Рак, например лейкоз или лимфома
Лечение детской тромбоцитопении в клинике Мэйо
2 июля 2020 г.
Показать ссылки- Тромбоцитопения.Национальный институт сердца, легких и крови. https://www.nhlbi.nih.gov/health-topics/thrombocytopenia. По состоянию на 27 апреля 2020 г.
- Клигман Р.М. и др. Заболевания тромбоцитов и кровеносных сосудов. В: Учебник педиатрии Нельсона. 21-е изд. Эльзевир; 2020. https://www.clinicalkey.com. По состоянию на 27 апреля 2020 г.
- Despotovic JM. Подходить к ребенку с необъяснимой тромбоцитопенией. https://www.uptodate.com/contents/search.
 По состоянию на 27 апреля 2020 г.
По состоянию на 27 апреля 2020 г. - Прути РК (заключение эксперта).Клиника Майо. 3 июня 2020 г.
Детская тромбоцитопения
Иммунная тромбоцитопения (ИТП) | Бостонская детская больница
Что такое иммунная тромбоцитопения?
Иммунная тромбоцитопения (ИТП), иногда называемая иммунной тромбоцитопенической пурпурой или идиопатической тромбоцитопенической пурпурой, представляет собой аутоиммунное заболевание, которое возникает, когда организм вашего ребенка атакует собственные тромбоциты и слишком быстро их разрушает.Тромбоциты — это часть крови, которая помогает контролировать кровотечение. ITP ежегодно поражает не менее 3000 детей в возрасте до 16 лет в Соединенных Штатах.
У здоровых детей организм вырабатывает белки, называемые антителами, которые защищают от инфекции. ИТП заставляет организм ребенка вырабатывать аномальные антитела, которые прилипают к тромбоцитам, которые селезенка (орган, который помогает фильтровать инфекции в крови) распознает признаки инфекции и уничтожает их. У ребенка с ИТП организм вырабатывает тромбоциты нормально, но также и слишком быстро их разрушает, при этом тромбоциты выживают всего несколько часов вместо обычных семи-десяти дней.Конечным результатом является низкое количество тромбоцитов в крови.
ИТП заставляет организм ребенка вырабатывать аномальные антитела, которые прилипают к тромбоцитам, которые селезенка (орган, который помогает фильтровать инфекции в крови) распознает признаки инфекции и уничтожает их. У ребенка с ИТП организм вырабатывает тромбоциты нормально, но также и слишком быстро их разрушает, при этом тромбоциты выживают всего несколько часов вместо обычных семи-десяти дней.Конечным результатом является низкое количество тромбоцитов в крови.
Как мы заботимся об ITP
Дети и молодые люди с иммунной тромбоцитопенией лечатся в Центре болезней крови в Дана-Фарбер / Бостон Детс, где дети и подростки получают помощь от одних из самых опытных гематологов мира, имеющих большой опыт лечения заболеваний, которые они лечат.
Наши направления исследований ITP
Дана-Фарбер / Бостон Детский. В настоящее время мы проводим ряд исследований для улучшения диагностики и лечения ИТП и других заболеваний тромбоцитов.
- Консорциум ITP в Северной Америке (ICON): Boston Children’s возглавляет Североамериканский консорциум педиатрических врачей и исследователей ИТП.
 Мы проводим многоцентровое исследование, чтобы понять, как выбираются методы лечения ИТП второй линии и какие методы лечения второй линии лучше всего работают для улучшения кровотечения, качества жизни и количества тромбоцитов при рефрактерной ИТП у детей.
Мы проводим многоцентровое исследование, чтобы понять, как выбираются методы лечения ИТП второй линии и какие методы лечения второй линии лучше всего работают для улучшения кровотечения, качества жизни и количества тромбоцитов при рефрактерной ИТП у детей. - Международный регистр спленэктомии: Исследователи собирают на международном уровне информацию о спленэктомии (хирургическом удалении селезенки) у молодых людей с ИТП.Это исследование может помочь лучше понять влияние спленэктомии на детей и молодых людей с ИТП.
- Межконтинентальный регистр ИТП у детей: Мы участвуем в большом международном исследовании, чтобы помочь лучше определить долгосрочное течение у детей, у которых впервые был диагностирован ИТП. После тщательного анализа этой информации можно будет разработать новые рекомендации по лечению, которые улучшат уход за детьми с ИТП.
- ITP Bleeding Study : Мы участвуем в исследовании, чтобы понять, почему у некоторых детей с низким уровнем тромбоцитов симптомы кровотечения больше, чем у других детей с таким же низким количеством тромбоцитов.

Клинические испытания ИТП
Для многих детей с редкими или трудноизлечимыми состояниями клинические испытания открывают новые возможности. Поищите в наших открытых клинических испытаниях ITP или свяжитесь с нами, если вы не уверены, какие клинические испытания подходят вашему ребенку. Мы можем помочь вам сориентироваться в ваших возможностях.
Заболеваний тромбоцитов (Детская) | ColumbiaDoctors
Что такое тромбоциты?
Тромбоциты — это часть крови, основная задача которой — останавливать кровотечение путем слипания и закупоривания повреждений кровеносных сосудов, например, от порезов.Чрезмерное кровотечение, которое начинается без какой-либо известной причины и не прекращается в течение обычного периода времени, может указывать на то, что с тромбоцитами в организме что-то не так.
Аномальное кровотечение из-за нарушений тромбоцитов может быть вызвано недостаточным количеством тромбоцитов, тромбоцитами, которые не функционируют должным образом, или наличием слишком большого количества тромбоцитов. Нормальное количество тромбоцитов в крови составляет от 150 000 до 400 000 на кубический миллиметр.
Нормальное количество тромбоцитов в крови составляет от 150 000 до 400 000 на кубический миллиметр.
- Низкое количество тромбоцитов называется тромбоцитопенией и вызвано либо недостаточным производством тромбоцитов в организме, либо нарушением, при котором большое количество тромбоцитов разрушается иммунной системой организма.Тромбоцитопения также может быть вызвана некоторыми лекарствами или несоответствием тромбоцитов новорожденного и тромбоцитов его матери.
- Высокое количество тромбоцитов — это тромбоцитоз , который либо передается с рождения, либо вызван каким-либо состоянием, например раком, которое не позволяет организму контролировать количество производимых тромбоцитов.
- Если тромбоциты просто не работают должным образом, это называется тромбоцитопатией . Нарушение функции тромбоцитов иногда может существовать с рождения, но часто вызвано приемом лекарств, таких как аспирин и противовоспалительные препараты.

Кровотечение тромбоцитов определяется кровотечением в кожу, которое вызывает пурпурное пятно, определяемое его размером: петехии (маленькие красные или пурпурные точки на коже), пурпура (пятна среднего размера на коже), экхимозы (большие участки обесцвечивание или синяки). Кровотечение может происходить в других частях тела, таких как слизистые оболочки, десны, кровотечение из носа и желудочно-кишечного тракта.
Наш подход к заболеваниям тромбоцитов
Наиболее частым заболеванием тромбоцитов у детей и подростков является иммунная тромбоцитопения (ИТП, также называемая идиопатической тромбоцитопенией).ИТП — это состояние, при котором иммунная система атакует тромбоциты. Симптомы включают пятна небольшого или среднего размера (петехии и пурпура), указывающие на место кровотечения.
В легких случаях ИТП не требуется никакого лечения, кроме тщательного наблюдения со стороны врача. Однако, если количество тромбоцитов становится очень низким или кровотечение значительное, ваш лечащий врач может начать немедленное лечение кортикостероидами, внутривенным иммуноглобулином или анти-D иммуноглобулином (оба из которых влияют на иммунную систему и их взаимодействие с тромбоцитами) или иммунодепрессантами. которые снижают вероятность атаки иммунной системы.
которые снижают вероятность атаки иммунной системы.
Если эти методы лечения не позволяют контролировать ИТП, врач может порекомендовать спленэктомию, то есть хирургическое удаление селезенки.
Ассоциация поддержки тромбоцитов — для людей с ИТП
Диагноз ИТП пугает любого, но особенно ребенка и его или ее родителей. Дни, наполненные весельем и бесконечной активностью, теперь должны включать посещения врача и уколы иглы для контроля уровня тромбоцитов. Новая реальность направлена на предотвращение тревожных осложнений, вызванных этим аутоиммунным заболеванием, включая обычные спонтанные синяки и кровотечения изо рта и носа, а также редкие, но, возможно, опасные для жизни кровотечения.К счастью, большинство детей с ИТП обычно восстанавливаются быстрее, чем взрослые с ИТП.
Сколько детей страдают?
ИТП поражает не менее 3000 детей в возрасте до 16 лет в Соединенных Штатах каждый год, при этом возраст большинства из них на момент постановки диагноза составляет от двух до шести лет.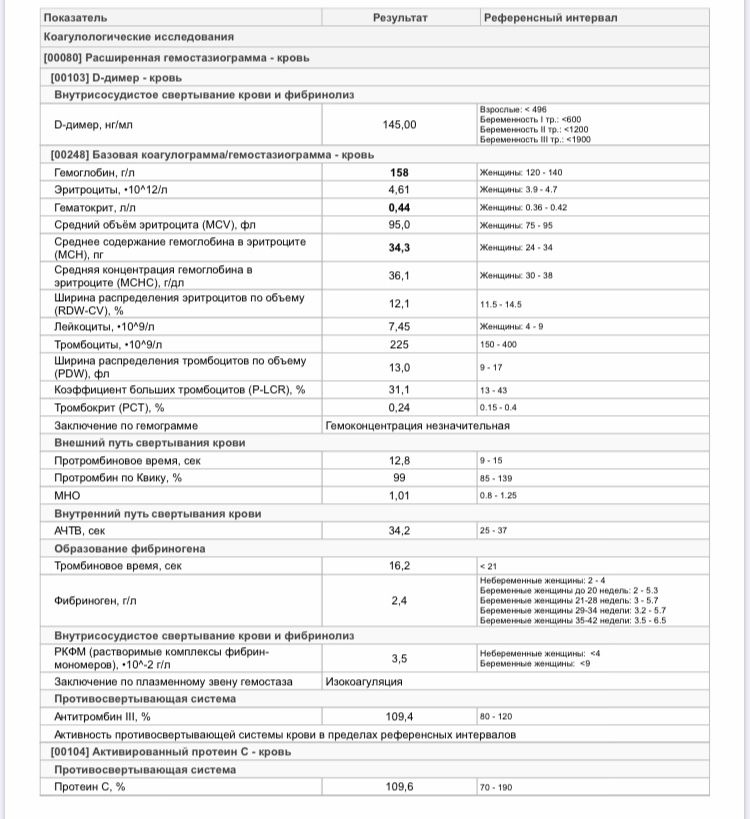
Каковы симптомы ИТП?
Дети с ИТП имеют те же симптомы, что и у взрослых. ИТП может вызвать синяки и / или маленькие пурпурные или красные пятна на коже (петехии), а также кровотечение из носа, кровоточивость десен и кровь в моче или стуле.
Еще одно возможное осложнение — мозговое кровотечение. Такое опасное для жизни кровотечение редко встречается у детей с ИТП в течение первых 12 месяцев после постановки диагноза.
Как и при любом другом заболевании, постоянное общение с врачом вашего ребенка об их статусе является ключом к обеспечению успешного результата.
Этапы ИТП
Новый диагноз ИТП: в течение 3 месяцев с момента постановки диагноза
Устойчивый ИТП: От 3 до 12 месяцев с момента постановки диагноза.
Хроническая ИТП: продолжительностью более 12 месяцев
Как мой ребенок получил ITP?
Врачи не знают, что вызывает ИТП, но часто это происходит у здоровых детей через несколько дней или недель после незначительной вирусной инфекции. Имеются также данные о том, что вакцина против кори, паротита и краснухи (КПК) может очень редко вызывать ИТП. Неизвестно, почему ИТП случается у некоторых детей, но не у других, перенесших ту же вирусную инфекцию или вакцину.
Имеются также данные о том, что вакцина против кори, паротита и краснухи (КПК) может очень редко вызывать ИТП. Неизвестно, почему ИТП случается у некоторых детей, но не у других, перенесших ту же вирусную инфекцию или вакцину.
Как будет лечиться ITP моего ребенка?
Поскольку ИТП у детей обычно проходит сама по себе, врач вашего ребенка (обычно педиатр или семейный врач), часто после консультации с гематологом, может не рекомендовать какое-либо лечение, кроме еженедельного или двухнедельного анализа крови для контроля уровня тромбоцитов. .Если медикаментозное лечение рекомендовано для увеличения количества тромбоцитов и уменьшения или остановки кровотечения, ваш врач может использовать множество вариантов, чтобы поднять количество тромбоцитов до тех пор, пока ваш ребенок не выздоровеет самостоятельно.
Помимо получения дополнительных сведений об управлении ИТП и различных доступных лекарствах, вы можете получить важные рекомендации по медицинскому страхованию и программам помощи для пациентов с ИТП в США, а также информацию о покрытии лекарств для тех, кто живет в Канаде.
Выздоровеет ли мой ребенок?
У большинства детей (от 80 до 90 процентов) с недавно диагностированным ИТП внезапно появляются признаки и симптомы кровотечения, которые, к счастью, исчезают в течение нескольких недель или нескольких месяцев. Выздоровление от ИТП может произойти в течение нескольких месяцев, независимо от того, потребовалось ли лечение изначально или нет.
ИТП у подростков часто сходен с ИТП у взрослых в том, что кровотечение часто бывает более стойким (продолжительностью более трех месяцев) или даже хроническим (продолжительностью более года) и требует медикаментозного лечения, чтобы контролировать его симптомы.К счастью, полное выздоровление часто возможно, если у вашего ребенка диагностирована стойкая или хроническая ИТП.
Опасна ли ITP для моего ребенка?
Может быть, но опасность в первую очередь связана с количеством тромбоцитов у вашего ребенка. Например, количество тромбоцитов менее 50 000 может вызвать у ребенка легкое кровотечение или синяк, в то время как количество тромбоцитов ниже 10 000 часто увеличивает риск серьезного кровотечения. Узнайте больше о важности контроля уровня тромбоцитов в крови вашего ребенка.
Узнайте больше о важности контроля уровня тромбоцитов в крови вашего ребенка.
Может ли мой ребенок продолжать заниматься спортом?
Спортивный мир детей — важная часть их жизни, и наличие ИТП должно как можно меньше вмешиваться. Но важно, чтобы ваш ребенок «играл по-умному», надев шлемы, налокотники, защитные накладки на запястья и наколенники или любое другое защитное снаряжение, которое рекомендуется для предотвращения травм. Хотя каждый ребенок индивидуален, детям с повышенным риском кровотечения следует ограничить некоторые виды деятельности и занятия спортом. Посоветуйтесь со своим врачом по поводу рекомендаций для вашего ребенка.Ознакомление с полным списком видов спорта, в которые ваш ребенок может играть или которых следует избегать, в зависимости от количества тромбоцитов, может помочь ему получить удовольствие, будучи в безопасности.
Эмоциональная поддержка В PDSA мы знаем, что сильная социальная и эмоциональная поддержка — мощный инструмент для людей, живущих с ИТП. Мы стремимся предоставить ресурсы для обучения и расширения возможностей, облегчения вашего беспокойства и улучшения общего состояния здоровья.
Мы стремимся предоставить ресурсы для обучения и расширения возможностей, облегчения вашего беспокойства и улучшения общего состояния здоровья.
Для родителей:
Для подростков:
Для детей:
Традиционные методы леченияСуществует множество вариантов лечения для контроля симптомов и осложнений ИТП — и многие другие находятся в стадии разработки.Ключ к достижению наилучших результатов — это тесное сотрудничество с врачом вашего ребенка, чтобы найти лечение, которое лучше всего подходит для вас с наименьшими побочными эффектами.
Первая линия: (первые методы лечения болезни)
Вторая линия: (терапия, назначаемая, когда первая линия не работает или перестает работать)
РеестрыЗарегистрируйтесь, чтобы расширить исследования для получения ответов
Получение дополнительных сведений о реестре исследований естественной истории ITP PDSA — важный первый шаг в продвижении исследований ITP.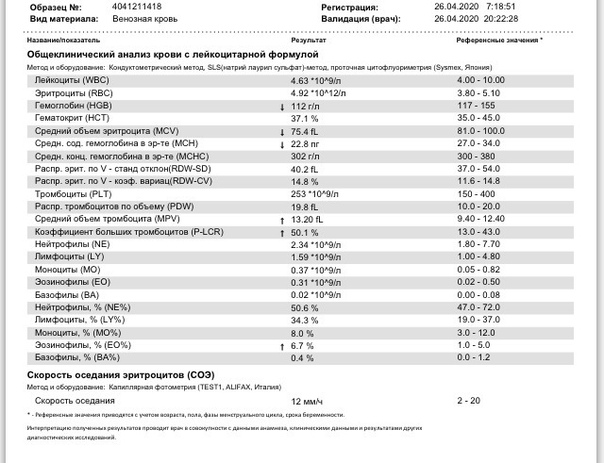 Следующий лучший шаг? Включение в национальный регистр пациентов PDSA для развития науки, необходимой для улучшения качества жизни пациентов с ИТП.
Следующий лучший шаг? Включение в национальный регистр пациентов PDSA для развития науки, необходимой для улучшения качества жизни пациентов с ИТП.
Информация о здоровье детей: Идиопатическая тромбоцитопеническая пурпура (ИТП)
Идиопатическая тромбоцитопеническая пурпура ( id-ee-oh-path-ic throm-bo-sigh-toe-penic per-per-a ), или ИТП, представляет собой нарушение свертываемости крови, вызванное нехваткой тромбоцитов в крови. Тромбоциты — это клетки крови, которые помогают крови свертываться. ИТП вызван тем, что собственная иммунная система организма ошибочно разрушает тромбоцитов и часто вызывается простудой.
Если у ребенка нехватка тромбоцитов, у него могут появиться синяки и другие проблемы с кровотечением.
Один из 10 000 детей страдает ИТП, поэтому встречается довольно редко. Хотя ИТП может показаться родителям тревожным, риск серьезных осложнений ИТП очень низок. У большинства детей заболевание проходит довольно быстро — часто без какого-либо лечения. Количество тромбоцитов часто до безопасного
уровни в течение недели или двух, но может потребоваться больше времени, чтобы полностью вернуться к норме.
Количество тромбоцитов часто до безопасного
уровни в течение недели или двух, но может потребоваться больше времени, чтобы полностью вернуться к норме.
У очень небольшого числа детей количество тромбоцитов не возвращается к норме даже через 6–12 месяцев. В этих случаях врачи назначат подходящее лечение для вашего ребенка.
Признаки и симптомы ИТП
Если у вашего ребенка ИТП, у него может быть относительно быстрое начало:
- синяк (большие синяки или крошечные синякоподобные точки, особенно на нижних конечностях)
- кровотечение из носа или ротовое кровотечение
- петехиальная сыпь (точечные красные пятна) на коже.
Когда обратиться к врачу
Если у вашего ребенка есть какие-либо симптомы ИТП, покажите его терапевту. Хотя можно диагностировать ИТП, просто осмотрев ребенка, для подтверждения диагноза и исключения других потенциальных проблем будет проведен анализ крови.
Если у вашего ребенка жар и кожная сыпь (маленькие ярко-красные пятна или пурпурные пятна или синяки необъяснимого характера), которые не становятся телесного цвета (бледнеют) при нажатии на него, это может быть признаком менингококковой инфекции. инфекция (см. наш информационный бюллетень «Менингококковая инфекция»).
инфекция (см. наш информационный бюллетень «Менингококковая инфекция»).
Лечение ИТП
Есть несколько вариантов лечения ИТП.
- Без лечения — хороший вариант для многих детей, поскольку их состояние часто улучшается само по себе.
- Стероиды (преднизолон) — это лекарство может повысить количество тромбоцитов быстрее, чем это произошло бы без лечения.
- Внутривенный иммуноглобулин (IVIg) — это тип переливания крови, который иногда используется.Он не дает организму разрушать собственные тромбоциты.
Врач подберет лучший вариант лечения для вашего ребенка. Вашему ребенку могут потребоваться анализы крови каждые несколько дней, чтобы следить за развитием состояния. Важно, чтобы вы посещали все контрольные встречи, которые рекомендует ваш врач.
Уход на дому
Хотя у вашего ребенка очень низкий уровень тромбоцитов, ему могут посоветовать избегать занятий, которые могут вызвать синяки или кровотечение (например, не лазать с альпинистским снаряжением в школе или не кататься на велосипеде).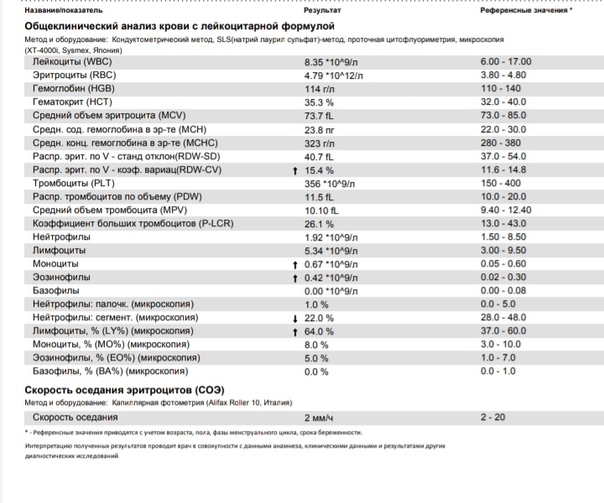 По мере увеличения количества тромбоцитов будет разрешена большая активность. Контактные виды спорта и другие
следует избегать грубых физических нагрузок, пока врач вашего ребенка не посоветует иначе.
По мере увеличения количества тромбоцитов будет разрешена большая активность. Контактные виды спорта и другие
следует избегать грубых физических нагрузок, пока врач вашего ребенка не посоветует иначе.
Детям с ИТП нельзя принимать аспирин или ибупрофен. Парацетамол вполне безопасно использовать, если вашему ребенку требуется обезболивание.
Что вызывает ИТП?
Заболевание возникает, когда организм вырабатывает антитела, которые атакуют тромбоциты, вызывая их разрушение в селезенке. Антитела — это белки, которые обычно вырабатываются иммунной системой.Врачи не до конца понимают, почему в организме возникает такая реакция. Однако у детей ИТП иногда развивается после вирусной инфекции (например, простуды), которая, по-видимому, является спусковым механизмом для выработки аномальных антител.
Ключевые моменты, которые следует запомнить
- ИТП — это нарушение свертываемости крови, вызванное затруднением свертывания крови из-за нехватки тромбоцитов.

- В большинстве случаев ИТП быстро проходит без лечения. Серьезные осложнения ИТП очень редки.
- Пока у вашего ребенка низкий уровень тромбоцитов, ему следует избегать занятий, которые могут вызвать синяки или кровотечение.
Для получения дополнительной информации
Общие вопросы, которые задают наши врачи
Безопасно ли давать моему ребенку преднизолон?
Возможно, вы слышали о возможных побочных эффектах преднизолона. Эти побочные эффекты возникают, когда лекарство принимают в течение нескольких месяцев, и не произойдет, если преднизолон вводится всего несколько дней или недель, особенно если доза постепенно снижается (снижается перед прекращением).
Безопасны ли продукты крови для детей? Какие возможные побочные эффекты при внутривенном введении иммуноглобулина?
Все препараты иммуноглобулинов для внутривенного введения проверены и
проверены, чтобы защитить пациентов от болезней, и они подвергаются процессам, которые
уничтожить вирусы.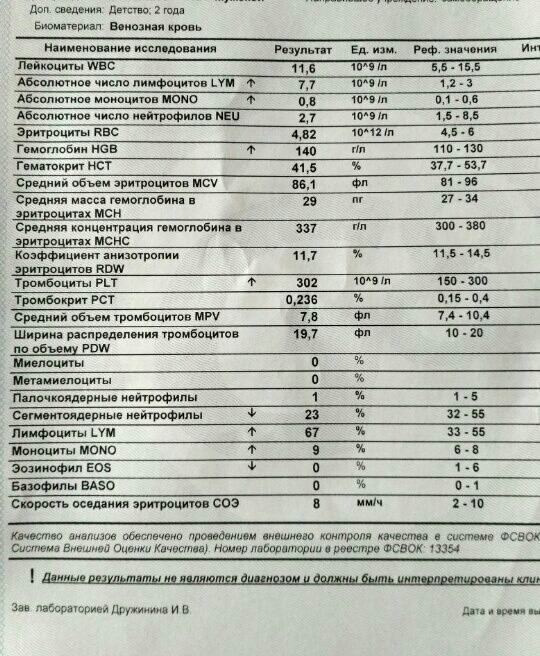 Риск заражения очень низкий. Иногда легкие побочные эффекты
возникают, например, усталость, легкая головная боль, тошнота, боли в животе и спине. Очень
редко возникают более серьезные побочные эффекты, такие как хрипы, сильная головная боль или
сгустки крови.Во время переливания ваш ребенок будет находиться под тщательным наблюдением.
Риск заражения очень низкий. Иногда легкие побочные эффекты
возникают, например, усталость, легкая головная боль, тошнота, боли в животе и спине. Очень
редко возникают более серьезные побочные эффекты, такие как хрипы, сильная головная боль или
сгустки крови.Во время переливания ваш ребенок будет находиться под тщательным наблюдением.
После того, как мой ребенок выздоровеет от ИТП, скорее всего, он ее получит опять таки? Будут ли у них проблемы с кровотечением в будущем?
В некоторых случаях ИТП повторится снова (месяцы или лет после исчезновения первого эпизода), часто после вирусного заболевания. Если ваш ребенок полностью выздоравливает между эпизодами, тогда каждый случай будет удалось с регулярным лечением ИТП. Если количество тромбоцитов остается низким в течение шести месяцев, вашего ребенка должен будет лечить педиатр или детский гематолог (специалист по крови).
Разработано отделениями общей медицины и гематологии Королевской детской больницы. Мы признательны потребителям и опекунам RCH.
Мы признательны потребителям и опекунам RCH.
Отзыв написан в июне 2018 г.
Kids Health Info поддерживается Фондом Королевской детской больницы. Чтобы сделать пожертвование, посетите www.rchfoundation.org.au.
Причины, симптомы и лечение идиопатической тромбоцитопенической пурпуры (ИТП)
Идиопатическая тромбоцитопеническая пурпура — заболевание крови, характеризующееся аномальным снижением количества тромбоцитов в крови.Тромбоциты — это клетки крови, которые помогают остановить кровотечение. Снижение тромбоцитов может привести к появлению синяков, кровоточивости десен и внутреннего кровотечения.
- «Идиопатический» означает, что причина неизвестна.
- «Тромбоцитопения» означает снижение количества тромбоцитов в крови.
- «Пурпура» означает изменение цвета кожи на пурпурный, как при синяке.
ITP ежегодно поражает примерно четырех-восьми детей в возрасте до 15 лет в U.С.
Существует две формы ИТП:
- Острая тромбоцитопеническая пурпура — чаще всего встречается у маленьких детей (от 2 до 6 лет).
 Симптомы могут быть следствием вирусного заболевания, такого как ветряная оспа. Острая ИТП обычно начинается очень внезапно, и симптомы обычно исчезают менее чем за шесть месяцев (часто в течение нескольких недель). Расстройство обычно не повторяется. Острая ИТП — наиболее частая форма заболевания.
Симптомы могут быть следствием вирусного заболевания, такого как ветряная оспа. Острая ИТП обычно начинается очень внезапно, и симптомы обычно исчезают менее чем за шесть месяцев (часто в течение нескольких недель). Расстройство обычно не повторяется. Острая ИТП — наиболее частая форма заболевания. - Хроническая тромбоцитопеническая пурпура — Заболевание может развиться в любом возрасте, а симптомы могут длиться от шести месяцев до нескольких лет.У взрослых эта форма встречается чаще, чем у детей, но она поражает подростков. Вероятность заражения этой формой болезни у женщин в два-три раза выше, чем у мужчин. Хроническая ИТП может часто повторяться и требует постоянного наблюдения у специалиста по крови (гематолога).
В большинстве случаев причина ИТП неизвестна. Это не заразно, то есть ребенок не может «заразиться», играя с другим ребенком с ИТП. Также важно знать, что ничто ни родители, ни ребенок не вызывали расстройства.
Часто у ребенка могла быть вирусная или вирусная инфекция примерно за три недели до развития ИТП.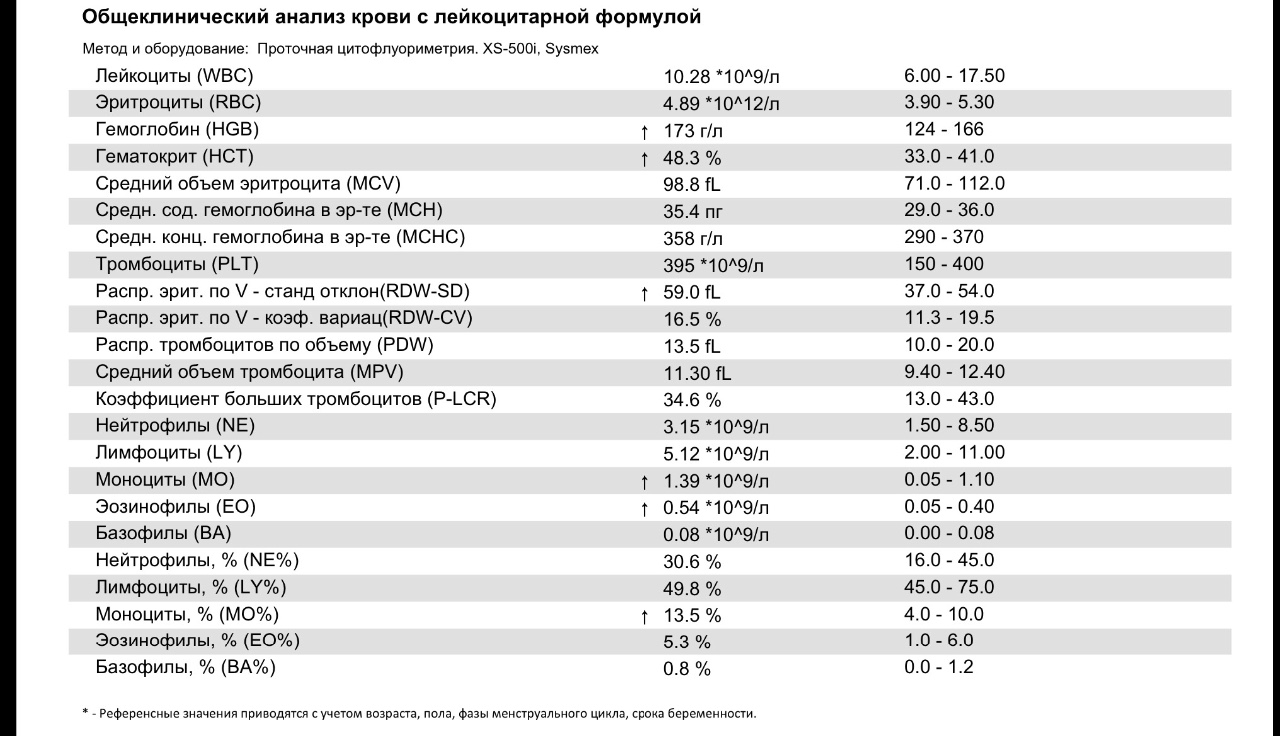 Считается, что организм, вырабатывая антитела против вируса, «случайно» также выработал антитело, которое может прилипать к клеткам тромбоцитов. Организм распознает любые клетки с антителами как чужеродные и уничтожает их. Вот почему ИТП также называют иммунной тромбоцитопенической пурпурой.
Считается, что организм, вырабатывая антитела против вируса, «случайно» также выработал антитело, которое может прилипать к клеткам тромбоцитов. Организм распознает любые клетки с антителами как чужеродные и уничтожает их. Вот почему ИТП также называют иммунной тромбоцитопенической пурпурой.
Костный мозг — мягкий губчатый центр длинных костей, ответственный за образование клеток крови, в том числе тромбоцитов.Костный мозг реагирует на небольшое количество тромбоцитов и производит их гораздо больше, чтобы отправить их в организм. Врач может посмотреть на клетки костного мозга и у ребенка с ИТП может увидеть много образовавшихся молодых тромбоцитов. Однако результаты анализа циркулирующей крови покажут очень низкое количество тромбоцитов. Организм нормально производит клетки, но также и разрушает их. В большинстве случаев другие анализы крови в норме, за исключением низкого количества тромбоцитов.Тромбоциты ИТП обычно живут всего несколько часов по сравнению с нормальными тромбоцитами, продолжительность жизни которых составляет от 7 до 10 дней.
Тромбоциты необходимы для образования тромба. Сгустки крови состоят из массы волокон и клеток крови. Тромбоциты попадают в поврежденный участок и слипаются, образуя пробку, например, когда человек порезан. Если тромбоцитов недостаточно, сгусток не может образоваться, что приведет к еще большему кровотечению.
Было проведено исследование некоторых лекарств, вызывающих ИТП.Некоторые лекарства могут привести к нарушению функции тромбоцитов. В настоящее время не установлено прямой связи с каким-либо конкретным лекарством, которое может вызвать ИТП.
Нормальное количество тромбоцитов находится в диапазоне от 150 000 до 450 000. У ребенка с ИТП количество тромбоцитов обычно менее 100000. К моменту возникновения значительного кровотечения у ребенка может быть меньше 10 000 тромбоцитов. Чем ниже количество тромбоцитов, тем выше риск кровотечения.
Поскольку тромбоциты помогают остановить кровотечение, симптомы ИТП связаны с усилением кровотечения.Однако каждый ребенок может испытывать симптомы по-разному.
Симптомы могут включать:
- Пурпура — пурпурный цвет кожи после того, как под нее «просочилась» кровь. Синяк — это кровь под кожей. У детей с ИТП могут быть большие синяки от неизвестной травмы. Синяки могут появиться в локтевых и коленных суставах просто от движения.
- Петехии — крошечные красные точки под кожей, возникающие в результате очень небольших кровотечений.
- Носовое кровотечение
- Кровотечение во рту и / или в деснах и вокруг них
- Кровь в рвоте, моче или стуле
- Кровотечение в голове — это самый опасный симптом ИТП.Любая травма головы, возникающая при недостаточном количестве тромбоцитов для остановки кровотечения, может быть опасной для жизни.
Симптомы ИТП могут напоминать другие заболевания крови или проблемы со здоровьем. Всегда консультируйтесь с врачом вашего ребенка для постановки диагноза.
Диагностика идиопатической тромбоцитопенической пурпуры начинается с сбора полной истории болезни и физического обследования вашего ребенка. Лечащий врач вашего ребенка также может выполнить следующие диагностические процедуры:
Лечащий врач вашего ребенка также может выполнить следующие диагностические процедуры:
- Общий анализ крови (CBC) , который измеряет размер, количество и зрелость различных клеток крови в определенном объеме крови (для измерения тромбоцитов).
- Дополнительные анализы крови и мочи, для измерения времени кровотечения и выявления возможных инфекций
- Тщательный осмотр лекарств ребенка
- Аспирация костного мозга может быть выполнена, чтобы посмотреть на производство тромбоцитов вашим ребенком и исключить любые аномальные клетки, которые костный мозг вашего ребенка может вырабатывать, которые могут снизить количество тромбоцитов.
Конкретное лечение ИТП определит лечащий врач вашего ребенка на основании:
- Возраст вашего ребенка, общее состояние здоровья и история болезни
- Тип заболевания (острое или хроническое)
- Тяжесть и степень заболевания
- Толерантность вашего ребенка к определенным лекарствам, процедурам или методам лечения
- Ожидания по течению болезни
- Ваше мнение или предпочтение
Не всем детям с ИТП требуется лечение. Тщательный мониторинг тромбоцитов вашего ребенка и предотвращение серьезных кровотечений могут быть курсом действий, выбранным до тех пор, пока организм не сможет самостоятельно исправить заболевание. Многие дети с ИТП могут спонтанно выздоравливать примерно через 2–4 дня.
Тщательный мониторинг тромбоцитов вашего ребенка и предотвращение серьезных кровотечений могут быть курсом действий, выбранным до тех пор, пока организм не сможет самостоятельно исправить заболевание. Многие дети с ИТП могут спонтанно выздоравливать примерно через 2–4 дня.
Когда лечение необходимо, используются две наиболее распространенные формы лечения:
- Стероиды, , которые помогают предотвратить кровотечение за счет снижения скорости разрушения тромбоцитов. Стероиды, если они эффективны, приведут к увеличению количества тромбоцитов в течение двух-трех недель.Побочные эффекты могут включать раздражительность, раздражение желудка, увеличение веса, гипертонию и прыщи.
- Внутривенный гамма-глобулин (IVGG), белок, который содержит множество антител, а также замедляет разрушение тромбоцитов. IVGG действует быстрее, чем стероиды (от 24 до 48 часов).
Другие методы лечения ИТП могут включать:
- Rh иммунный глобулин — Это лекарство временно останавливает селезенку от разрушения тромбоцитов.
 Чтобы это лекарство было эффективным, у вашего ребенка должен быть положительный резус-фактор и должна быть селезенка.
Чтобы это лекарство было эффективным, у вашего ребенка должен быть положительный резус-фактор и должна быть селезенка. - Смена лекарств — Если лекарство является подозреваемой причиной ИТП у вашего ребенка, может потребоваться отмена или изменение лекарства.
- Лечение инфекции — Если инфекция является причиной ИТП, то лечение инфекции может привести к увеличению количества тромбоцитов.
- Спленэктомия — В некоторых случаях может потребоваться удаление селезенки ребенка, поскольку это место разрушения тромбоцитов.Это считается более частым у детей старшего возраста с хронической ИТП для снижения скорости разрушения тромбоцитов.
- Гормональная терапия — Девушкам-подросткам может потребоваться прием гормонов для остановки менструального цикла при низком уровне тромбоцитов, если происходит чрезмерное кровотечение.

Если у вашего ребенка ИТП, вам необходимо узнать, как лучше всего предотвратить травмы и кровотечение. Рассмотрим следующее:
- Сделайте окружающую среду максимально безопасной для маленьких детей.Когда количество тромбоцитов низкое, необходимо набивать кроватку, носить шлемы и обеспечивать защитную одежду.
- Контактные виды спорта, езда на велосипеде и грубые игры могут быть ограничены.
- Избегайте лекарств, содержащих аспирин, так как они могут повлиять на способность организма контролировать кровотечение.
Важно обсудить с лечащим врачом вашего ребенка, есть ли какие-либо другие ограничения, необходимые для предотвращения травм у вашего ребенка с ИТП.
Хотя причина ИТП неизвестна и лекарства от нее нет, прогноз для ребенка с ИТП очень хороший.
Обычно организм перестает вырабатывать антитела, атакующие тромбоциты, и заболевание проходит само. Цель лечения — поддерживать уровень тромбоцитов ребенка в безопасном диапазоне, пока организм не исправит проблему.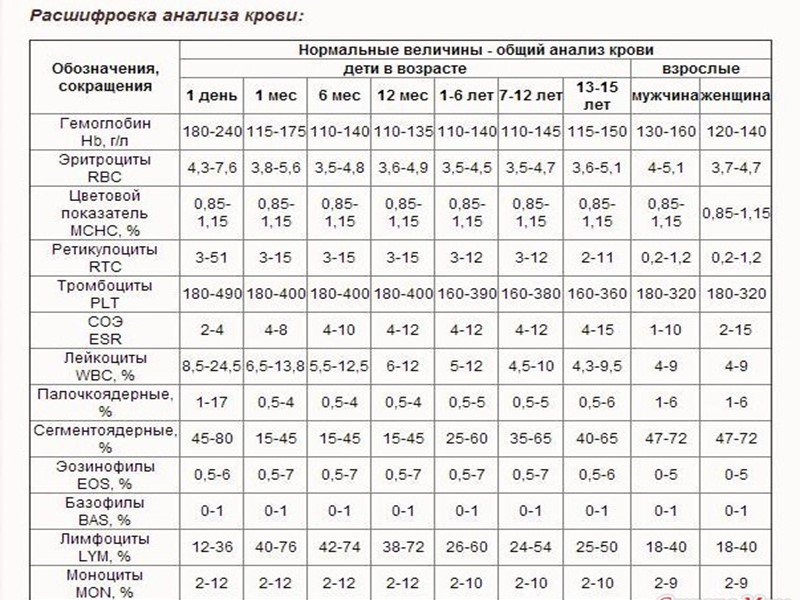
В целом, предотвращение серьезных кровотечений, таких как травмы головы, является наиболее важным фактором прогноза. Обеспечение безопасных условий, своевременная медицинская помощь и постоянное медицинское обслуживание — все это поможет вашему ребенку прожить долгую и здоровую жизнь.
Детская исследовательская больница Св. Иуды
Что такое тромбоцитопения?
В организме есть три типа клеток крови:
- Красные кровяные тельца , которые переносят кислород в другие части тела
- Белые кровяные тельца , которые борются с инфекцией
- Тромбоциты (тромбоциты), которые скапливаются вместе в месте травмы, чтобы предотвратить потерю крови, процесс, известный как свертывание.
Тромбоциты имеют около 10 дней жизни, поэтому ваше тело всегда вырабатывает новые.
Число тромбоцитов ниже нормы называется тромбоцитопенией. Обычно это вызвано основным заболеванием. Тромбоцитопения может возникать по двум причинам:
- Костный мозг (где вырабатываются все клетки крови) не производит достаточного количества тромбоцитов .
 Это может быть вызвано синдромом недостаточности костного мозга или лейкемией. Некоторые лекарства, такие как химиотерапевтические препараты, также могут препятствовать выработке костным мозгом достаточного количества тромбоцитов.
Это может быть вызвано синдромом недостаточности костного мозга или лейкемией. Некоторые лекарства, такие как химиотерапевтические препараты, также могут препятствовать выработке костным мозгом достаточного количества тромбоцитов. - Тромбоциты расщепляются в кровотоке или селезенке быстрее, чем обычно .Это может быть вызвано такими состояниями, как опухшая селезенка (гиперспленизм), иммунная тромбоцитопения (ИТП), тромботическая тромбоцитопеническая пурпура (ТТП), определенные аутоиммунные нарушения или бактериальная инфекция в крови. Беременность также может вызвать легкую тромбоцитопению.
Тромбоцитопения может быть тяжелой и требовать срочного лечения кровотечения, или может быть незначительной с небольшими проблемами.
Насколько распространена тромбоцитопения?
Из-за множества возможных причин тромбоцитопения является довольно распространенным заболеванием.Однако нет данных, позволяющих точно отслеживать, как часто это происходит.
Каковы признаки и симптомы тромбоцитопении?
Признаки и симптомы тромбоцитопении будут зависеть от ее тяжести, но обычно они включают следующее:
- Ушиб
- Сильное или продолжающееся кровотечение из порезов или других ран
- Кровотечение из носа или десен
- Сильное кровотечение после стоматологического работа
- Очень сильное менструальное кровотечение
- Точечные красные пятна на коже, часто в месте местной травмы или травмы
Если эти симптомы беспокоят вас или не проходят, обратитесь за медицинской помощью.
Немедленно обратитесь за медицинской помощью при любом сильном кровотечении, которое не прекращается даже после того, как на эту область было оказано давление.
Как лечится тромбоцитопения?
Тяжесть и причина тромбоцитопении определяют ее лечение. Сначала необходимо определить причину. Это можно сделать несколькими способами:
- Физический осмотр
- Общий анализ крови (CBC), который покажет количество тромбоцитов
- Просмотр тромбоцитов под микроскопом
- Анализ костного мозга Abone.
Легкая тромбоцитопения может вообще не нуждаться в лечении, особенно если она вызвана беременностью. Если это вызвано беременностью, обычно проходит после родов.
В серьезных случаях тромбоцитопении могут потребоваться следующие варианты лечения:
- Лечение основного заболевания. После устранения причины тромбоцитопения может исчезнуть сама по себе. Например, если низкое количество тромбоцитов вызвано побочным действием лекарства, прекращение приема лекарства может решить проблему.

- Переливания . Замена утраченных тромбоцитов новыми. Эти пожертвованные тромбоциты вводятся пациенту через вену.
- Лечение стероидами или иммуноглобулинами . Если тромбоцитопения вызвана аутоиммунной реакцией, врач может назначить лекарства, чтобы остановить антитела, атакующие тромбоциты.
- Удаление селезенки (спленэктомия) . В редких случаях это лечение может потребоваться, если селезенка улавливает слишком много тромбоцитов и не дает им циркулировать в кровотоке.
Какова выживаемость при тромбоцитопении?
Тромбоцитопения сама по себе обычно не опасна для жизни, но может быть причиной ее основного состояния. Выживаемость зависит от причины тромбоцитопении.
Почему стоит выбрать Сент-Джуд для лечения тромбоцитопении вашего ребенка?
- Соотношение количества медсестер и пациентов в Сент-Джуде не имеет себе равных — в среднем 1: 3 в гематологии и онкологии и 1: 1 в отделении интенсивной терапии.




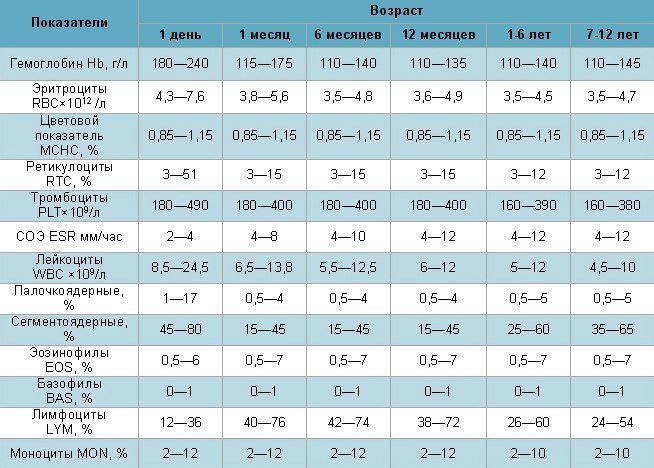

 Механизм развития тромбоцитоза в ответ на дефицит железа окончательно не изучен. Значение в данном случае имеет еще один фактор: при кровопотере активируется выработка эритроцитов в костном мозге. Процесс более активного деления захватывает и мегакариоциты, то есть увеличивается количество тромбоцитов в крови. К тому же тромбоцитоз является естественной ответной реакцией организма, которому необходимы дополнительные тромбоциты для остановки кровотечения.
Механизм развития тромбоцитоза в ответ на дефицит железа окончательно не изучен. Значение в данном случае имеет еще один фактор: при кровопотере активируется выработка эритроцитов в костном мозге. Процесс более активного деления захватывает и мегакариоциты, то есть увеличивается количество тромбоцитов в крови. К тому же тромбоцитоз является естественной ответной реакцией организма, которому необходимы дополнительные тромбоциты для остановки кровотечения.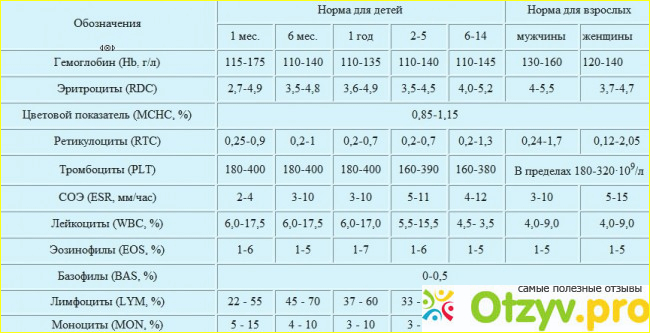 Тромбоцитоз в этом случае возникает как ответная реакция на терапию тромбоцитопении.
Тромбоцитоз в этом случае возникает как ответная реакция на терапию тромбоцитопении.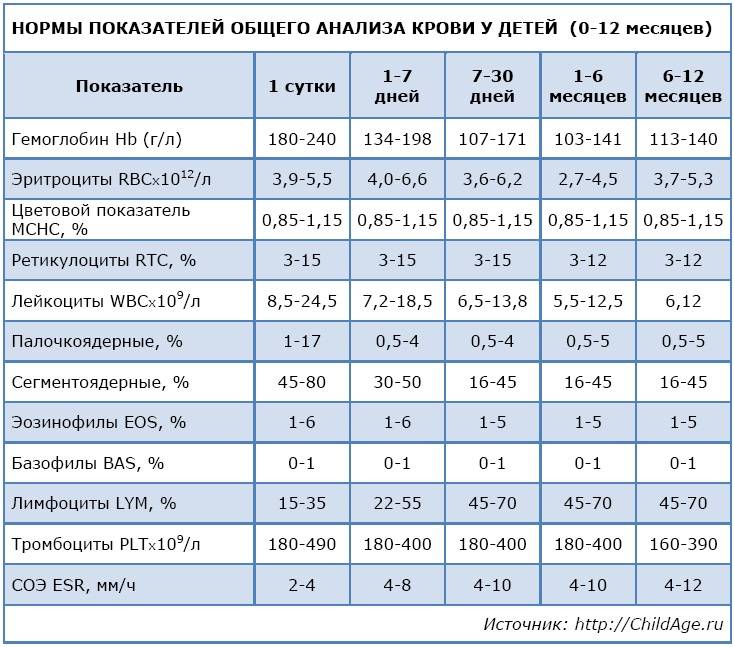 При первичном тромбоцитозе он даже может превышать один миллион на микролитр (1000×10 9/л), что нехарактерно для вторичного. Кроме того, при первичном тромбоцитозе иногда увеличено количество других элементов крови: лейкоцитов, лимфоцитов, эритроцитов. При вторичном тромбоцитозе характеристики крови зависят от основного заболевания, например, при инфекции уровень лейкоцитов может быть повышен. При первичном тромбоцитозе в мазке крови определяются крупные, неправильной формы тромбоциты, изредка могут встречаться фрагменты мегакариоцитов, а также единичные незрелые лейкоциты, при вторичном тромбоциты обычно не изменены.
При первичном тромбоцитозе он даже может превышать один миллион на микролитр (1000×10 9/л), что нехарактерно для вторичного. Кроме того, при первичном тромбоцитозе иногда увеличено количество других элементов крови: лейкоцитов, лимфоцитов, эритроцитов. При вторичном тромбоцитозе характеристики крови зависят от основного заболевания, например, при инфекции уровень лейкоцитов может быть повышен. При первичном тромбоцитозе в мазке крови определяются крупные, неправильной формы тромбоциты, изредка могут встречаться фрагменты мегакариоцитов, а также единичные незрелые лейкоциты, при вторичном тромбоциты обычно не изменены.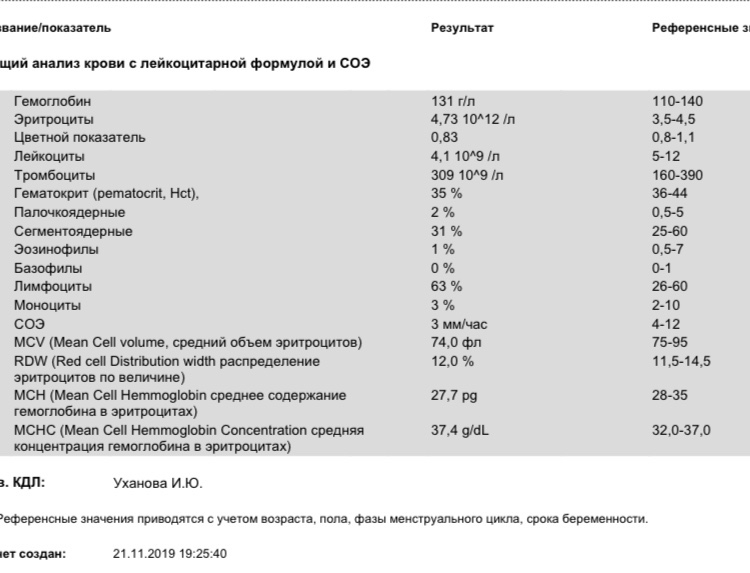
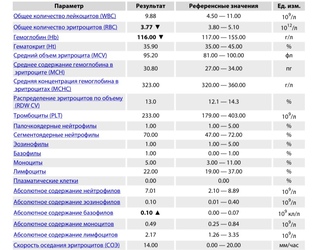
 По состоянию на 27 апреля 2020 г.
По состоянию на 27 апреля 2020 г. Мы проводим многоцентровое исследование, чтобы понять, как выбираются методы лечения ИТП второй линии и какие методы лечения второй линии лучше всего работают для улучшения кровотечения, качества жизни и количества тромбоцитов при рефрактерной ИТП у детей.
Мы проводим многоцентровое исследование, чтобы понять, как выбираются методы лечения ИТП второй линии и какие методы лечения второй линии лучше всего работают для улучшения кровотечения, качества жизни и количества тромбоцитов при рефрактерной ИТП у детей.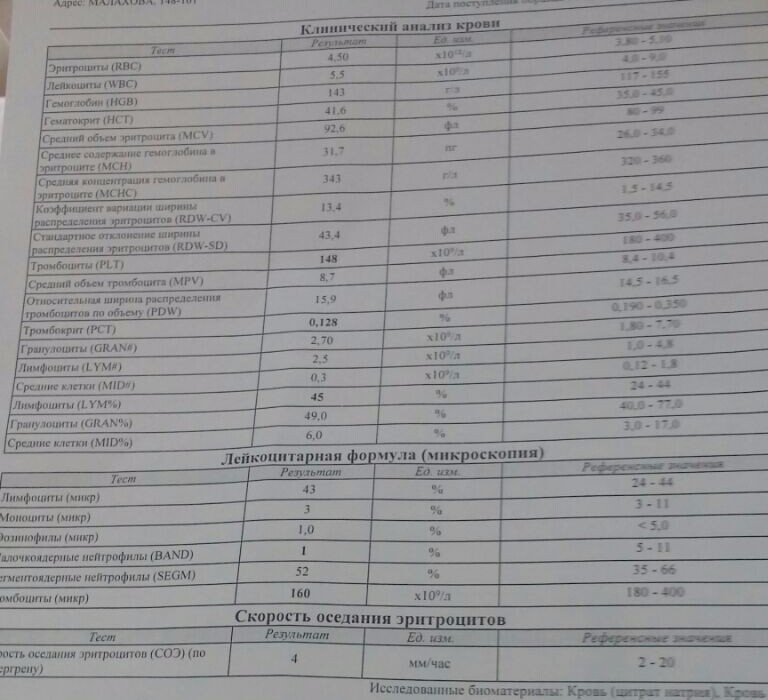
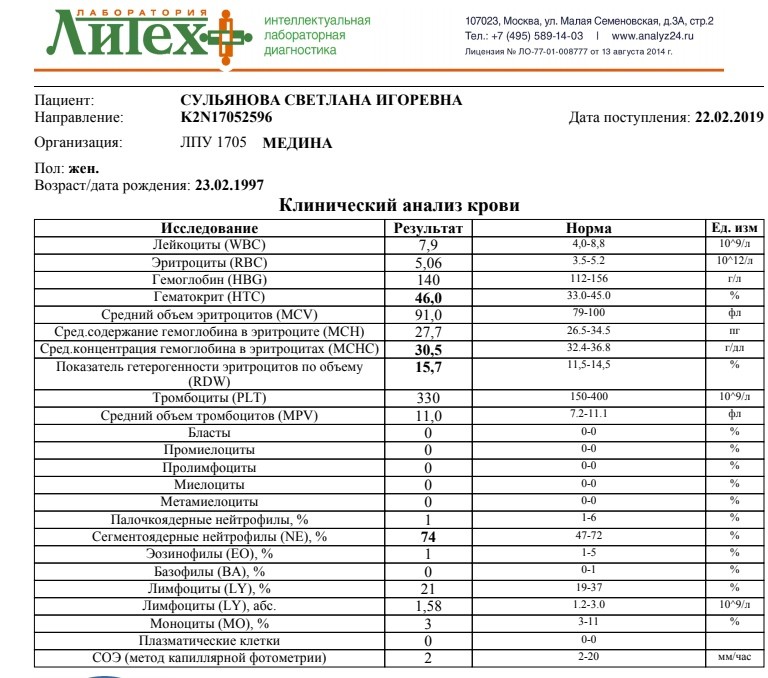
 Симптомы могут быть следствием вирусного заболевания, такого как ветряная оспа. Острая ИТП обычно начинается очень внезапно, и симптомы обычно исчезают менее чем за шесть месяцев (часто в течение нескольких недель). Расстройство обычно не повторяется. Острая ИТП — наиболее частая форма заболевания.
Симптомы могут быть следствием вирусного заболевания, такого как ветряная оспа. Острая ИТП обычно начинается очень внезапно, и симптомы обычно исчезают менее чем за шесть месяцев (часто в течение нескольких недель). Расстройство обычно не повторяется. Острая ИТП — наиболее частая форма заболевания. Чтобы это лекарство было эффективным, у вашего ребенка должен быть положительный резус-фактор и должна быть селезенка.
Чтобы это лекарство было эффективным, у вашего ребенка должен быть положительный резус-фактор и должна быть селезенка.
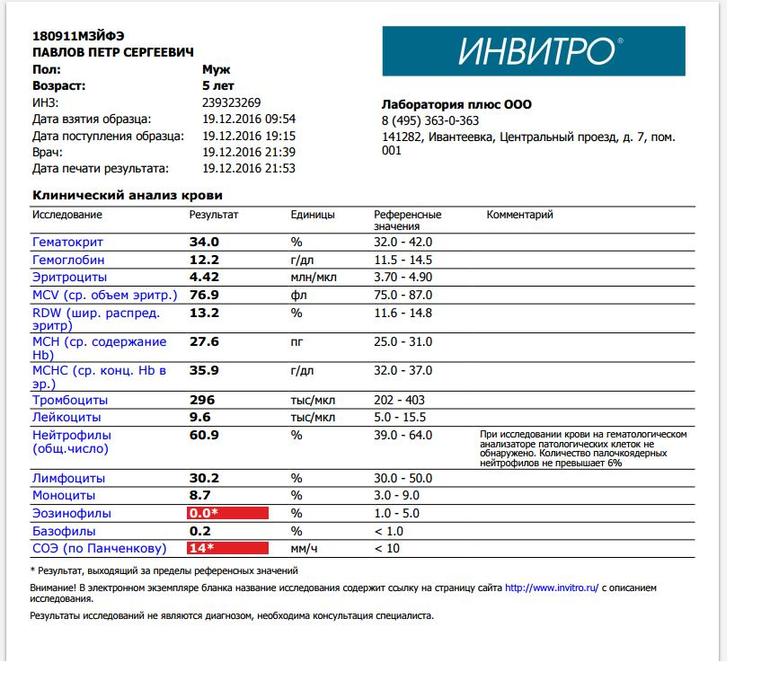 Это может быть вызвано синдромом недостаточности костного мозга или лейкемией. Некоторые лекарства, такие как химиотерапевтические препараты, также могут препятствовать выработке костным мозгом достаточного количества тромбоцитов.
Это может быть вызвано синдромом недостаточности костного мозга или лейкемией. Некоторые лекарства, такие как химиотерапевтические препараты, также могут препятствовать выработке костным мозгом достаточного количества тромбоцитов.