Преждевременное созревание плаценты — причины, симптомы, диагностика и лечение
Преждевременное созревание плаценты — появление эхографических признаков зрелости плацентарной ткани раньше гестационного срока, для которого такие изменения являются физиологическими. Клинически никак не проявляется, диагностируется только при плановом скрининге. При постановке диагноза используют данные УЗИ. Исследование дополняют допплерографией плацентарного кровотока, КТГ, фетометрией, фонокардиографией плода. Лечение предполагает терапию основного заболевания и назначение препаратов, улучшающих кровообращение между беременной и ребенком, — антиагрегантов, сосудорасширяющих средств, эссенциальных фосфолипидов, аминокислотных комплексов.
Общие сведения
В норме детское место проходит несколько этапов (стадий) развития, соответствующих особенностям роста и созревания плода на определенных сроках гестации. Физиологические изменения, происходящие в тканях плаценты, позволяют ей эффективно справляться с выполнением питательной, дыхательной, выводящей и барьерной функции. При наличии некоторых провоцирующих факторов, вызывающих перенапряжение компенсаторных процессов, детское место растет и созревает ускоренными темпами. В подобных случаях говорят о ПСП — преждевременном созревании (старении) плаценты. Актуальность своевременной диагностики расстройства обусловлена высокой вероятностью его осложнения фетоплацентарной недостаточностью, представляющей угрозу для физиологичного развития ребенка.
Физиологические изменения, происходящие в тканях плаценты, позволяют ей эффективно справляться с выполнением питательной, дыхательной, выводящей и барьерной функции. При наличии некоторых провоцирующих факторов, вызывающих перенапряжение компенсаторных процессов, детское место растет и созревает ускоренными темпами. В подобных случаях говорят о ПСП — преждевременном созревании (старении) плаценты. Актуальность своевременной диагностики расстройства обусловлена высокой вероятностью его осложнения фетоплацентарной недостаточностью, представляющей угрозу для физиологичного развития ребенка.
Преждевременное созревание плаценты
Причины преждевременного созревания плаценты
Раннее начало процессов старения плацентарной ткани провоцируется любым фактором, приводящим к усиленному функционированию системы «мать-плод». Пусковым моментом в развитии нарушения могут послужить изменения в материнском организме, неблагоприятные факторы окружающей среды, патологическое течение беременности.
- Экстрагенитальная патология. Ускоренное развитие плацентарной ткани чаще наблюдается у беременных, страдающих соматическими и эндокринными заболеваниями (болезнями почек, артериальными гипертензиями, сахарным диабетом, гипотиреозом, гипертиреозом). Это связано с повышенной нагрузкой на функционально несостоятельные органы и системы, а также изменениями микроциркуляции во время беременности.
- Хронические заболевания репродуктивных органов. К нарушению процессов плацентации, а затем и функционирования плаценты приводят структурные изменения стенки матки, возникшие после абортов, вследствие хронического эндометрита, аденомиоза, субслизистых миом. Преждевременное начало созревания возможно при дисгормональных расстройствах на фоне заболеваний яичников (оофоритов, аднекситов, склерокистозного синдрома).

- Гестозы. Характерные изменения кровообращения в стенке матки и маточно-плацентарном комплексе, возникающие при длительном течении гестозов, усиливают функциональную нагрузку на детское место. На начальных этапах компенсаторные механизмы позволяют поддерживать нормальное кровоснабжение плода. Однако в последующем срыв компенсации ускоряет рост плаценты, стимулирует ее преждевременное развитие, созревание и старение.
- Инфекционные заболевания. Значительная нагрузка на плацентарную ткань, которая выполняет защитную функцию, появляется при угрозе поражения плода инфекционными агентами. Провоцирующими факторами становятся возбудители специфических генитальных инфекций (простого герпеса, микоплазмоза, уреаплазмоза, хламидиоза), других инфекционных болезней (ОРВИ, краснухи, токсоплазмоза, цитомегаловирусной инфекции).
- Изосерологическая несовместимость матери и плода. Ребенок, у которого вследствие AB0- или Rh-конфликта возникла гемолитическая болезнь, нуждается в более интенсивном поступлении питательных веществ и кислорода, что повышает нагрузку на ткань плаценты.
 Усиленное функционирование в сочетании с типичными дисциркуляторными нарушениями потенцирует ускоренный рост и раннее старение элементов фетоплацентарного комплекса.
Усиленное функционирование в сочетании с типичными дисциркуляторными нарушениями потенцирует ускоренный рост и раннее старение элементов фетоплацентарного комплекса.
Предпосылками для развития патологии также являются влияние повреждающих факторов окружающей среды (химических и вибрационных производственных вредностей, радиационных воздействий), наличие у беременной вредных привычек (курение, употребление психоактивных веществ). Нарушение чаще диагностируют у женщин с избыточной или недостаточной массой тела, низкой двигательной активностью и нерациональным питанием.
Патогенез
Преждевременное созревание плаценты является частью компенсаторных механизмов, возникающих при фетоплацентарной недостаточности и впоследствии усугубляющих ее течение. При увеличении потребностей плода в питательных веществах, угрозе его заражения инфекционными агентами, нарушениях микроциркуляции в маточно-плацентарном или фето-плацентарном комплексе формирование и рост детского места происходят более интенсивно, в результате ее ткани раньше достигают этапа, когда начинается их созревание, а потом и старение с образованием кист, кальцинатов, тромбозов, инфарктов. Как следствие, функциональные возможности плаценты уменьшаются, фетоплацентарная недостаточность нарастает.
Как следствие, функциональные возможности плаценты уменьшаются, фетоплацентарная недостаточность нарастает.
Классификация
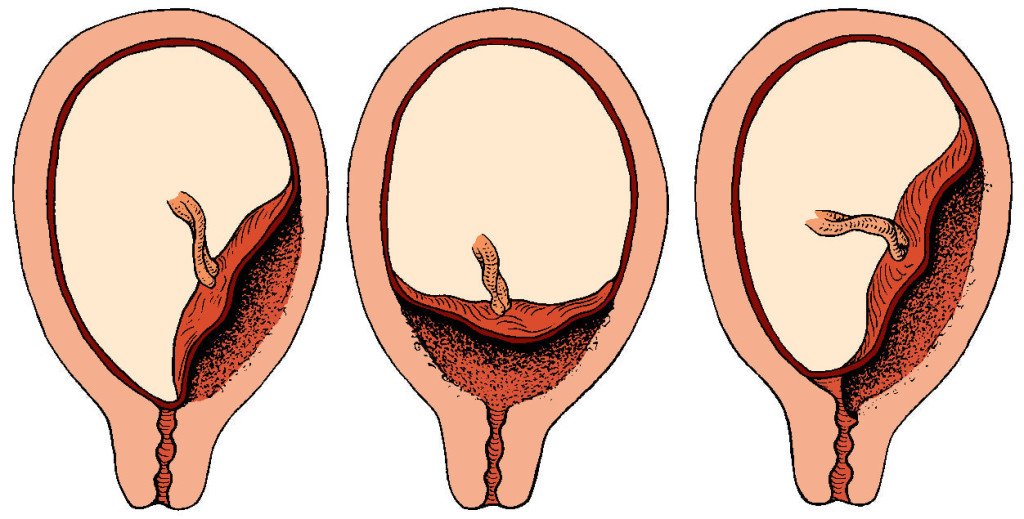
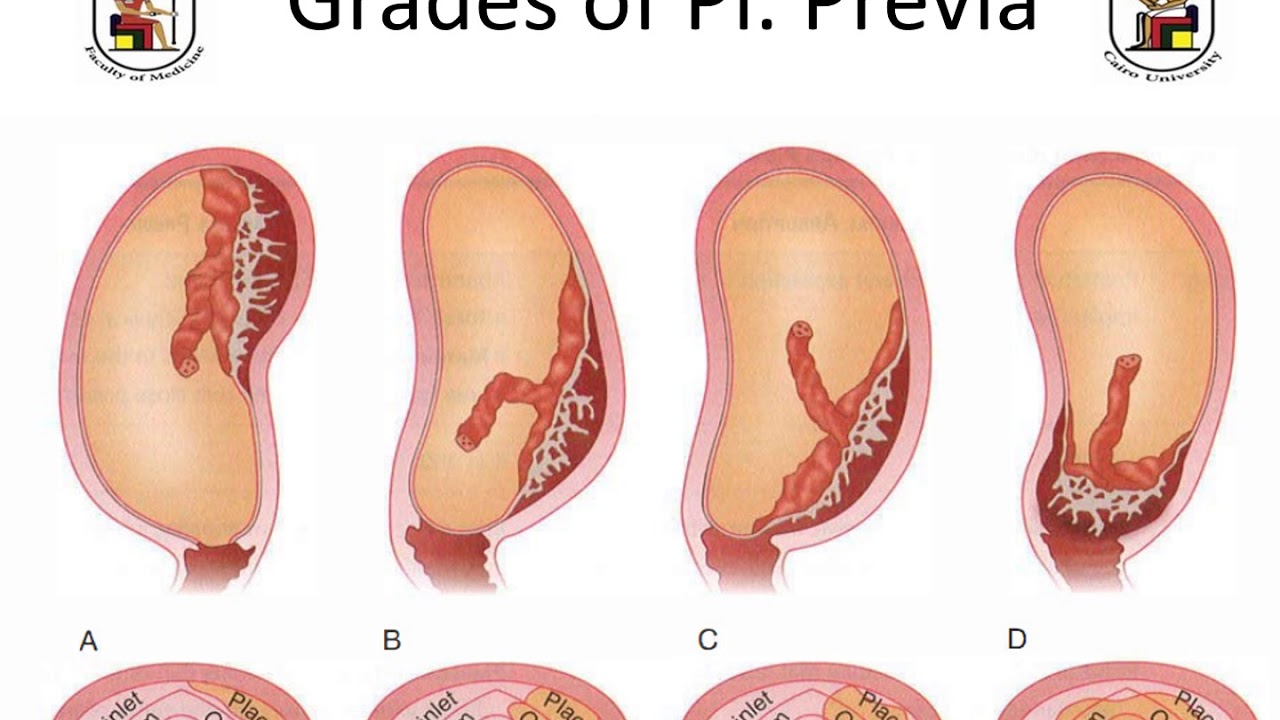
Систематизация стадий зрелости плаценты основана на особенностях ее физиологического развития, учитывает изменения структуры органа, характерные для определенных этапов беременности. О преждевременном созревании говорят в том случае, когда УЗИ-признаки очередной стадии зрелости определяются раньше существующего гестационного срока. Акушеры-гинекологи выделяют 4 степени созревания детского места:
- 0 — нулевая (формирование). Длится со 2-й до 30-й недели гестации. Плацентарная ткань по мере роста ворсинчатого дерева постепенно увеличивается в массе и объеме, на УЗИ имеет гомогенную эхонегативную паренхиму без каких-либо включений.
- I — первая (рост)

- II — вторая (зрелость). К 35-39-й неделям гестационного срока усиливается волнистость хориальной мембраны, акустическая плотность повышена, в тканях определяется множество мелких эхопозитивных включений. Орган функционирует нормально.
- III — третья (старение). С 37-й недели беременности хориальная пластина становится извилистой, структура плаценты представлена округлыми плотными дольками с разрежением в центре. Обменная площадь и объем органа уменьшаются.
Созревание считается преждевременным, если признаки первой степени зрелости появляются до 27 недели гестации, второй степени — до 32 недели, третьей — до 36 недели. Подобная динамика развития свидетельствует о высокой вероятности возникновения функциональной недостаточности органа и декомпенсации адаптивных возможностей комплекса «мать-плод».
Симптомы преждевременного созревания плаценты
Изменения, происходящие при раннем старении в плацентарной ткани, клинически не определяются и могут быть обнаружены только инструментально. При отсутствии острых заболеваний, явного обострения хронических болезней или признаков осложнения беременности пациентка обычно не предъявляет каких-либо жалоб. В остальных случаях превалирует симптоматика основной патологии. При значительной плацентарной недостаточности, вызванной преждевременным созреванием тканей плаценты, возможно изменение двигательной активности плода — учащение шевелений и увеличение их интенсивности. О более серьезных расстройствах свидетельствуют редкие шевеления ребенка вплоть до их полного прекращения.
При отсутствии острых заболеваний, явного обострения хронических болезней или признаков осложнения беременности пациентка обычно не предъявляет каких-либо жалоб. В остальных случаях превалирует симптоматика основной патологии. При значительной плацентарной недостаточности, вызванной преждевременным созреванием тканей плаценты, возможно изменение двигательной активности плода — учащение шевелений и увеличение их интенсивности. О более серьезных расстройствах свидетельствуют редкие шевеления ребенка вплоть до их полного прекращения.
Осложнения
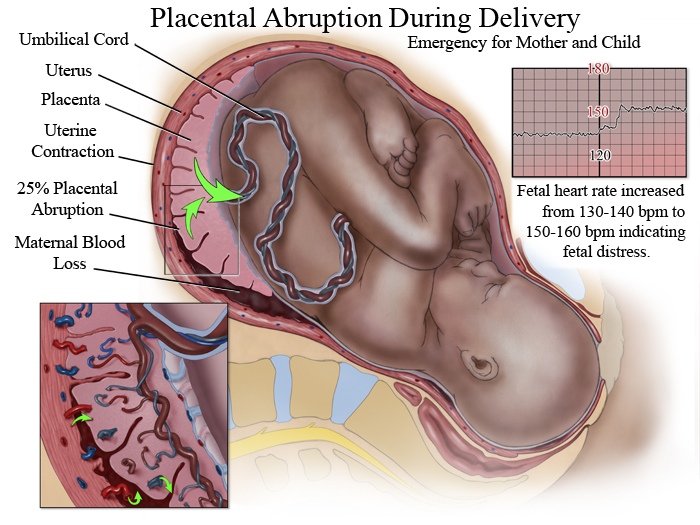
Поскольку старение детского места сопряжено со снижением его функциональных возможностей, патология обычно сопровождается появлением или усилением признаков плацентарной недостаточности. По данным наблюдений, декомпенсация нарушений в системе «плацента-плод» в 64% случаев вызвана именно преждевременным созреванием органа. Ретроспективные исследования свидетельствуют, что появление признаков ПСП на 22-26 неделях беременности практически всегда ассоциировано с выраженной задержкой развития плода и внутриутробной гипоксией в начале III триместра. В крайних случаях патология приводит к антенатальной гибели ребенка. При раннем начале дистрофических и склеротических процессов чаще наблюдаются преждевременная отслойка плаценты, досрочное излитие околоплодных вод и преждевременные роды.
В крайних случаях патология приводит к антенатальной гибели ребенка. При раннем начале дистрофических и склеротических процессов чаще наблюдаются преждевременная отслойка плаценты, досрочное излитие околоплодных вод и преждевременные роды.
Диагностика
Обнаружение при УЗИ-скрининге изменений, типичных для преждевременного созревания плаценты, является основанием для выполнения комплексной оценки состояния фетоплацентарной системы с последующим тщательным мониторингом беременности. Основные мероприятия направлены на выявление структурных изменений и оценку функциональных возможностей органа. Наиболее ценными в диагностическом плане являются:
- УЗИ матки, плаценты и плода. Метод признан «золотым стандартом» диагностики, позволяет определить толщину плацентарной ткани, обнаружить характерные структурные изменения, свидетельствующие об уплотнении детского места, его структуризации на дольки, появлении кист, отложений солей, участков с нарушенным кровоснабжением.

- Допплерометрия маточно-плацентарного кровотока. Отражение ультразвука кровью, которая движется в сосудах плаценты, зависит от скорости кровотока в системе. С помощью допплерограммы легко оценивать как количественные показатели кровоснабжения, так и качественные характеристики, косвенно свидетельствующие о состоянии сосудов.
С учетом высокого риска развития фетоплацентарной недостаточности необходимо обеспечить контроль роста ребенка при помощи фетометрии, КТГ, фонокардиографии плода. Поскольку преждевременные дистрофические изменения плаценты обычно является вторичными и провоцируется другими расстройствами, важно определить основную патологию. С этой целью рекомендована лабораторная диагностика инфекционных процессов — исследование мазка, микробиологический анализ посева на питательные среды, РИФ, ИФА, ПЦР, TORCH-комплекс, консультации смежных специалистов — уролога, эндокринолога, терапевта, кардиолога, инфекциониста, дерматолога, ревматолога, иммунолога, гематолога и др.
Лечение преждевременного созревания плаценты
Основными врачебными задачами при ведении беременной с ПСП являются коррекция расстройств, вызвавших патологию, нормализация кровообращения в маточно-плацентарной системе, выбор оптимального способа и времени родоразрешения. Тактика ведения пациентки на дородовом этапе определяется сроком, на котором было диагностировано преждевременное старение:
- Раннее выявление ПСП. Обнаружение обменно-дистрофических изменений плацентарной ткани на 20-24 неделях является показанием для обследования в специализированном отделении патологии беременности. В таких случаях, начиная с 26 недели гестации, допплометрический контроль кровотока выполняется не реже 1 раза в неделю, ежедневно подсчитываются движения плода. Срочное родоразрешение при критических нарушениях тока крови в пуповине, КТГ-признаках гипоксии плода, остановке его роста, резком уменьшении объема околоплодных вод, появлении других признаков угрозы ребенку может выполняться даже на сроке 31-33 недели.

- Выявление ПСП в III триместре. Согласно результатам исследований, при обнаружении процесса преждевременного старения плаценты на 32-34 и, тем более, 35-37 неделях гестационного срока вероятность патологического течения беременности существенно снижается. Однако для своевременного выявления осложнений необходимо обеспечить регулярное проведение УЗИ и наблюдение специалиста. Предпочтительным методом родоразрешения являются естественные роды. Лишь в тех случаях, когда ПСП сочетается со значительной задержкой развития плода, для профилактики острого дистресс-синдрома у ребенка показано кесарево сечение.
Независимо от сроков выявления преждевременного созревания ткани плаценты акушер-гинеколог или профильный специалист активно лечат основное генитальное или экстрагенитальное заболевание с использованием антибиотиков, гормонотерапии, иммуннокорректоров, сердечно-сосудистых и других медикаментозных средств. Параллельно с коррекцией ведущего расстройства назначают препараты для улучшения кровоснабжения плода — сосудорасширяющие препараты, антиагреганты, аминокислотные комплексы, эссенциальные фосфолипиды. Лекарственная терапия дополняется немедикаментозными методами — рациональной двигательной активностью, коррекцией диеты, нормализацией режима сна и отдыха.
Лекарственная терапия дополняется немедикаментозными методами — рациональной двигательной активностью, коррекцией диеты, нормализацией режима сна и отдыха.
Прогноз и профилактика
Своевременный скрининг и правильная врачебная тактика позволяют снизить риски фетоплацентарной недостаточности при старении плаценты, замедлить этот процесс и пролонгировать беременность до безопасных для рождения ребенка сроков. Первичная профилактика предполагает планирование беременности пациентками с генитальными и экстрагенитальными заболеваниями, защищенный секс для предохранения от специфических инфекций, обоснованное назначение инвазивных гинекологических процедур, отказ от курения, употребления алкоголя и наркотиков. Во время гестации для нормального развития плаценты важно позаботиться о защите от возможного заражения ОРВИ и другими инфекционными болезнями, поддержании уровня гемоглобина, достаточной двигательной активности и рациональной диете. Вторичная профилактика направлена на раннюю диагностику расстройства, включает своевременную постановку на учет в женской консультации, регулярное прохождение плановых осмотров и УЗИ./imgs/2019/01/11/16/2881868/c7d1b6ab8d63ffb85af044be08754d2629267215.jpg)
Как выявить преждевременное созревание плаценты
Титова Виктория Павловна Акушер-гинеколог, К.М.Н.,
Врач ультразвуковой диагностики
Что нужно знать о преждевременном старении плаценты?
Преждевременное созревание плаценты — это патология, при которой наблюдаются эхографические признаки зрелости плацентарной ткани, не соответствующие сроку беременности. Подобное осложнение выявляется при проведении планового скрининга. В рамках комплексной терапии патологии проводят лечение основного заболевания. Параллельно применяют препараты, предназначенные для улучшения кровообращения: сосудорасширяющие медикаменты, антиагреганты.
Причины, вызывающие патологию
Вероятность возникновения патологии увеличивается под воздействием перечисленных ниже факторов:- наличие у беременной женщины таких хронических заболеваний, как сахарный диабет, гипертоническая болезнь;
- аденомиоз;
- наличие у будущей матери эндометрита, протекающего в хронической форме;
- поздний токсикоз. При гестозе ухудшается кровоснабжение плода, ускоряется рост плаценты, что является причиной преждевременного созревания «детского места»;
- чрезмерная нагрузка на плацентарную ткань при наличии инфекционного заболевания;
- изосерологическая несовместимость беременной женщины и плода.
Симптомы заболевания
При преждевременном старении плаценты обычно превалируют симптомы основного заболевания. При явной плацентарной недостаточности изменяется двигательная активность будущего ребёнка. Шевеления плода становятся более частыми и интенсивными.
При явной плацентарной недостаточности изменяется двигательная активность будущего ребёнка. Шевеления плода становятся более частыми и интенсивными.
Методы диагностики
При подозрении на преждевременное старение плаценты проводится соответствующее ультразвуковое исследование. Диагностическая процедура помогает выявить:- толщину ткани плаценты;
- наличие структурных изменений;
- появление участков с нарушенным кровообращением.
- КТГ;
- фетометрия;
- фонокардиография.
Чем опасна неприятность?
Преждевременное старение плаценты может привести к появлению перечисленных ниже осложнений:- возникновение внутриутробной гипоксии плода;
- преждевременное излитие околоплодных вод;
- гибель плода;
- преждевременное начало родов;
- отслойка плаценты.

Лечение
В зависимости от характера заболевания, спровоцировавшего преждевременное старение плаценты, могут применяться:- антибиотики;
- препараты, содержащие гормоны;
- средства для лечения заболеваний, поражающих сердечно-сосудистую систему.
Помимо этого, при лечении заболевания могут применять эссенциальные фосфолипиды, антиагреганты. Беременной женщине следует нормализовать режим сна и отдыха, откорректировать питание, не забывать о рациональной двигательной активности.
Преждевременное старение плаценты: возможные причины, терапия, последствия
Преждевременное старение плаценты – термин, который пугает многих беременных.
Плацента – это важный временный орган, который снабжает малыша питательными веществами и защищает его от вредных факторов. От ее состояния зависит здоровье ребенка.
Формирование ее начинается примерно на третьей неделе беременности, затем активно растет ткань и сосудистое русло, а в конце беременности начинается обратный процесс, закупорка сосудов и деформация, отмирание тканей – именно его и называют «старение плаценты».
Если это происходит раньше срока, то врачи ставят диагноз «преждевременное старение плаценты». Чем опасно это состояние, какие причины его возникновения и как оно лечится?
О плаценте
Плацента на протяжении беременности проходит несколько этапов развития. Так, в начале беременности она растет и развивается, окончательно же формируется примерно к 10-12 неделе и с этого момента начинает полноценно выполнять свои функции.
Ослабление токсикоза в конце первого триместра связано именно с деятельностью плаценты.
В конце беременности клетки и сосуды постепенно начинают отмирать и деформироваться. Это обычно происходит к 38 неделе, когда все органы и системы ребенка окончательно сформированы.
Но бывают случаи, когда плацента отмирает на более раннем сроке. Это повод для срочной госпитализации, так как беременность надо сохранять, а это можно сделать только медикаментозно.
Степень зрелости плаценты
Самым достоверным способом диагностики зрелости этого временного органа является УЗИ и измерение кровотока.
Степень зрелости классифицируется:
- 0 степень – в норме она характерна до 30 недели беременности. Это период ее активной работы, ткани плаценты надежно защищают от вредных токсинов малыша, фильтруют продукты обмена. Сосуды хорошо наполняются кровью, ребенок в необходимом количестве получает кислород и питательные вещества.
- 1 степень – наблюдается примерно с 28 по 34 неделю беременности. Это период продолжения роста плаценты, она достигает своих окончательных размеров.
- 2 степень – наблюдается примерно с 35 по 38 неделю, это нормальная работа уже зрелого органа. К концу 38 недели начинаются сосудистые изменения, которые не оказывают влияние на ток крови. Поверхность плаценты становится бугристой, неровной, плотной.
- 3 стадия – этап, когда орган достигает максимальной степени зрелости, примерно 38-40 неделя. Этап связан с естественным износом сосудов и тканей. Есть признаки изменения тока крови и отложения солей.
Если УЗИ показывает, что у малыша нормальная частота сокращений сердца, он активен, а рост его соответствует сроку беременности, то волноваться не имеет смысла.
Но если изменения в структуре плаценты обнаружены на более ранних сроках, говорят о преждевременном старении плаценты. В таком случае необходимы сосудистые препараты и витаминотерапия, они позволят восстановить кровоснабжение и обеспечат плод необходимыми веществами.
Значение плаценты
Плацента – это элемент, который сохраняет беременность и поддерживает развитие организма ребенка. Она выполняет следующие важные функции:
- Дыхательную – малыш не дышит самостоятельно, газообмен происходит за счет сосудов плаценты. Благодаря ей в кровь ребенка поступает кислород и удаляется углекислый газ.
- Питательную – через плаценту кровь малыша обогащается необходимыми веществами: жирами, витаминами, белками, углеводами.
- Иммунную – через плаценту проникают материнские антитела, которые защищают малыша от микробов.
- Эндокринную — синтезирует гормоны (прогестерон и ХГЧ), которые поддерживают беременность и стимулируют роды.
- Защитную — плацента способна разрушать опасные для плода вещества.

- Барьерную — препятствует попаданию микроорганизмов к малышу.
Последствия преждевременного старения плаценты – это ухудшение газообмена и питания малыша. Раннее созревание во время беременности плаценты приводит к снижению качества выполнения всех функций.
Причины старения
Причины преждевременного старения плаценты могут быть связаны со здоровьем женщины или с ее вредными привычками. Основные из них:
- Курение – никотин оказывает негативное влияние на сосуды, вызывая спазмы. Но пассивное курение так же вредно, как и активное. Если женщина регулярно вдыхает табачный дым, у малыша повышается потребность в кислороде, а, следовательно, сосуды плаценты начинают работать в усиленном режиме.
- Хронические заболевания матери (холестерин в крови, сахарный диабет) приводят к закупорке сосудов.
- Почечная или сердечная недостаточность — при этих патологиях нарушено кровообращение у мамы, и это сказывается на работе плаценты. В таких случаях маме назначают терапию, улучшающую кровоток.

- Инфекции — такие как герпес, токсоплазмоз — токсичны для тканей и вызывают преждевременное старение плаценты. Некоторые из них могут находиться в «спящем» режиме и активизироваться при снижении иммунитета в период беременности.
- Аборты и другие операции на матке в анамнезе приводят к уменьшению эндометрия, поэтому плацента с самого начала развивается слабо, не достигает нужной толщины и быстро стареет.
- Резус-конфликт ребенка и матери ведет к образованию в крови антител, которые усложняют работу плаценты и вызывают ее старение.
- Затянувшийся токсикоз, особенно если многоплодная беременность.
Также причинами преждевременного старения плаценты являются:
- Нарушение диеты.
- Несоблюдение режима сна и бодрствования.
- Отеки.
- Избыточный вес.
- Многоводие.
- Неблагоприятная экология.
Чтобы не допустить развития этого неблагоприятного явления, необходимо профилактическое лечение, которое замедлит процесс и поддержит нормальное функционирование временного органа.
Признаки старения
Симптомов и признаков развития данной патологии не существует. Диагностировать явление может только специалист с помощью УЗИ. Но наблюдая за шевелениями малыша и подсчитывая их количество, беременная женщина сама может заподозрить преждевременное старение плаценты.
Снижение или учащение активности малыша может быть симптомом гипоксии – кислородной недостаточности. Эта патология развивается при преждевременном старении плаценты на 32 неделе — 2-3 стадии. Если женщина заметила чрезмерную активность малыша, нужно обратиться к специалистам и пройти УЗИ.
Последствия
Чем опасно преждевременное старение плаценты? При таком явлении нарушается снабжение ребенка питательными веществами и кислородом, сильно ухудшается фильтрационная функция, плацента уже не является надежным барьером. Малыш подвергается влиянию токсинов и вирусов, которые могут привести к порокам развития.
Преждевременное старение плаценты на 32 неделе беременности и ранее очень опасно, так как это может привести к остановке развития плода и даже его смерти.
Эта патология на более поздних сроках может привести к гипотрофии плода и нарушению развития определенных систем организма.
Если же появляются некротические участки, то в результате старения ткани может произойти отслойка плаценты – это чрезвычайно опасное состояние для ребенка и матери.
3 степень преждевременного старения плаценты может привести к развитию серьезных патологий. Это отслойка плаценты, излитие околоплодных вод, преждевременные роды и самое страшное – гибель ребенка.
Диагностика
На УЗИ врач может обнаружить, что ткань стала более плотной, произошло изменение тока крови (допплер-УЗИ). При старении плаценты хорошо заметна четкая граница между стенкой матки и телом плаценты.
Если у малыша сердцебиение в норме и нет признаков гипоксии, то не стоит волноваться. Но нужно все время контролировать рост плода.
Дополнительным методом диагностики является допплер-УЗИ, с его помощью можно оценить плацентарный кровоток и степень снабжения ребенка кислородом.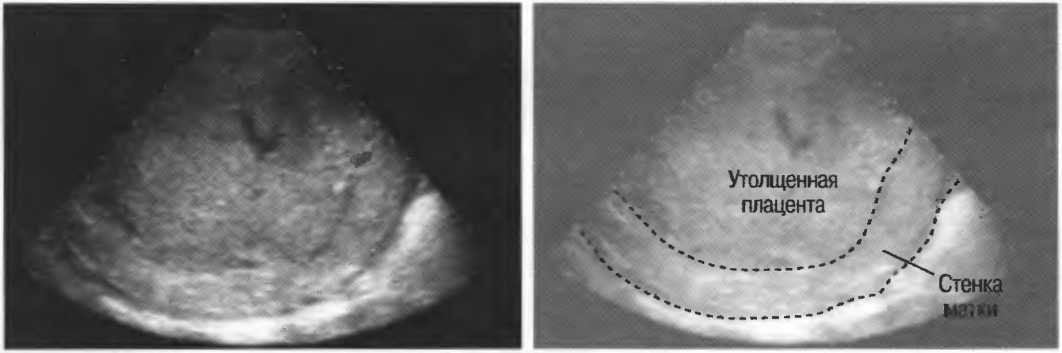
Также врачи часто применяют кардиотокографию — с ее помощью можно понаблюдать за жизнедеятельностью малыша, метод показывает шевеления ребенка и его сердцебиение, и их взаимосвязь. На основании результатов этого метода можно оценить степень гипоксии малыша.
Лечение
Преждевременное старение плаценты несет угрозу здоровью и жизни плода, поэтому необходима поддерживающая терапия. Прежде всего следует устранить причины, которые вызвали такое состояние. Иначе медикаментозное лечение не будет эффективно. Лечение преждевременного старения плаценты проводится в стационаре, где есть возможность врачебного контроля.
Необходимо:
- Будущей матери бросить курить, избегать пассивного курения.
- Если причина в заболевании матери (холестерин в крови, диабет), то скорректировать дозы лекарственных препаратов, это снизит скорость старения плаценты.
- Если причина в инфекции — пройти курс лечения.
- Если причина в позднем токсикозе — начать принимать препараты, которые уменьшат токсическое поражение тканей.

Лечение начать нужно как можно раньше. Комплекс мер по восстановлению кровотока в плаценте и по сохранению беременности включает:
- Сосудистые препараты и лекарства, которые улучшают ток крови.
- Витамины С, А, Е.
- Препараты для минимизации тонуса матки.
Кроме того, беременной женщине нужно больше проводить время на свежем воздухе, избегать стрессовых ситуаций, перенапряжения. Будущей матери следует пересмотреть свой рацион, не употреблять жирное, копченое, соленое, полуфабрикаты. Употреблять как можно больше фруктов и овощей, рыбы, молочных продуктов, злаков.
Если медикаментозное лечение дало эффективные результаты, то женщина может родить самостоятельно, но если диагностируется прогрессивное старение плаценты, врачи рекомендуют провести кесарево сечение.
Профилактика
Чтобы избежать такой патологии, необходимо заблаговременно готовиться к зачатию, пройти обследования, вовремя лечить инфекции, делать необходимые прививки.
Во время беременности обязательно нужно принимать поливитаминные препараты, отказаться от вредных привычек, выполнять все рекомендации врача, своевременно проходить УЗИ, вовремя лечить все осложнения (анемия, гестоз, гипертония), больше отдыхать, заниматься гимнастикой и йогой. И самое главное — это позитивно относиться к жизни и пребывать в хорошем настроении!
Плацентарная недостаточность — что это и как лечить
Большинство женщин знают, что плацента связывает маму и малыша во время беременности и при помощи нее к малышу поступают питательные вещества и кислород. Бывают ли такие ситуации, когда плацента перестает правильно и полноценно выполнять свою функцию? Можно ли как то предотвратить это?
Какую функцию выполняет плацента
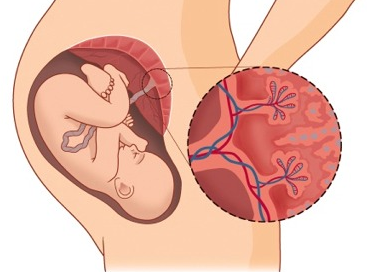
Итак, плацента – это важный орган, который образуется только во время беременности. Образуется плацента из хориона — зародышевых оболочек плода. В самом начале беременности ворсины хориона – выросты оболочки — равномерно покрывают всю поверхность плодного яйца, начиная со второго месяца беременности с одной стороны плодного яйца ворсины начинают удлиняться, увеличиваться в размерах и формируют плаценту.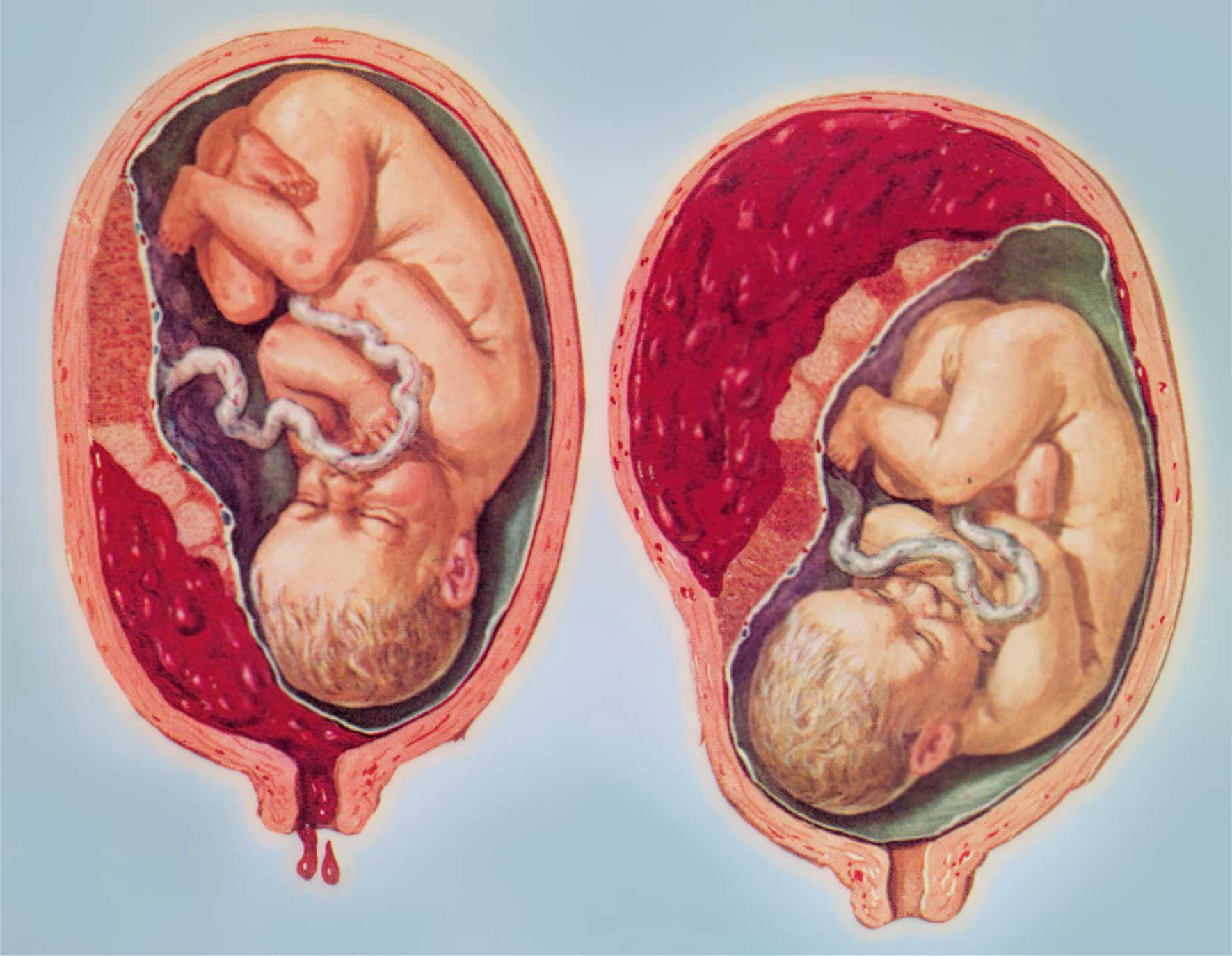
Внутри ворсин течет кровь малыша, а снаружи они омываются кровью матери. Между кровотоком мамы и малыша расположен всего один слой клеток, который и играет роль барьера между организмом матери и ребенка. Благодаря этой мембране кровь матери и плода не смешивается.
Однако в последние годы стало известно, что клетки крови плода все-таки проникают через плацентарный барьер в кровоток матери и благодаря этому стало возможным проведение генетических анализов и определение хромосомных аномалий, резуса фактора и пола плода по крови беременной женщины (неинвазивный пренатальный тест).
В плаценте происходит постоянный обмен веществ между мамой и ребенком. Из материнской крови к плоду поступает кислород и питательные вещества, от плода обратно к матери углекислый газ и продукты обмена, подлежащие выведению из организма.Плацентарный барьер выполняет иммунологическую функцию, поскольку пропускает некоторые защитные антитела – клетки крови, обеспечивающие борьбу с инфекционными агентами, кроме того он является непроницаемым для некоторых вредных веществ, вирусов и бактерий. К сожалению, плацентарный барьер легко преодолевают наркотические вещества, алкоголь, никотин, компоненты многих лекарств и некоторые вирусы.
К сожалению, плацентарный барьер легко преодолевают наркотические вещества, алкоголь, никотин, компоненты многих лекарств и некоторые вирусы.
Важной функцией плаценты является выработка гормонов и биологически активных веществ. В первую очередь это гормоны, важные для успешного вынашивания беременности, например хорионический гонадотропин, плацентарный лактоген, эстрогены и др.
К сожалению, не всегда все складывается вполне благополучно. В силу самых различных причин на разных сроках беременности могут происходить отклонения в развитии и функционировании плаценты. Изменения эти никогда не проходят бесследно для мамы и малыша, а зачастую имеют грозные последствия.
Если плацента перестает выполнять свои функции в полной мере, развивается так называемая плацентарная недостаточность. По сути, она заключается в ухудшении кровообращения в системе мать-плацента-плод.
Виды и причины плацентарной недостаточности
Врачи различают острую и хроническую плацентарную недостаточность:
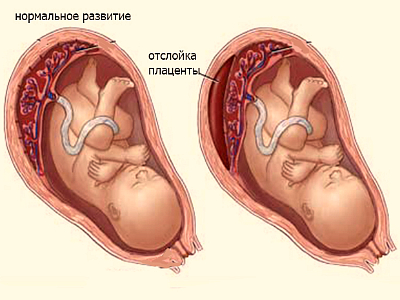
Острая плацентарная недостаточность — это состояние, требующее экстренного вмешательства врачей. Она характеризуется стремительным ухудшением плацентарного кровотока. Острая плацентарная недостаточность возникает в основном в результате отслойки плаценты или гибели отдельных участков ткани плаценты например при образовании тромбов в сосудах. Причиной отслойки может послужить травма живота, антифосфолипидный синдром.
Она характеризуется стремительным ухудшением плацентарного кровотока. Острая плацентарная недостаточность возникает в основном в результате отслойки плаценты или гибели отдельных участков ткани плаценты например при образовании тромбов в сосудах. Причиной отслойки может послужить травма живота, антифосфолипидный синдром.
Фосфолипиды – это сложные жиры, которые входят в состав оболочек всех клеток организма. В ряде случаев иммунная система организма вырабатывает большое количество антител к некоторым собственным фосфолипидам и белкам, связывающим эти липиды. Они называются антифосфолипидные антитела и при взаимодействии с клетками организма вызывают повреждение клеток и активацию свертывающей системы крови, что приводит к тромбообразованию.
Антифосфолипидный синдром является самой частой причиной тромботических осложнений при беременности, в том числе причиной отслойки плаценты и острой плацентаной недостаточности.
Вызвать отслойку плаценты может также тяжелое течение гестоза – грозного осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.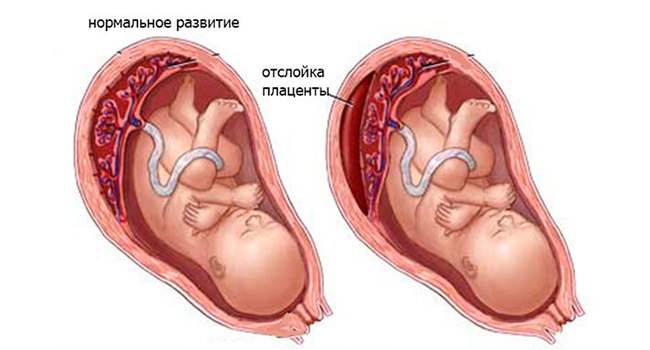
Острая плацентарная недостаточность развивается при отслойке более 2/3 поверхности плаценты.
В случае развития острой плацентарной недостаточности необходимо максимально быстро провести операцию кесарева сечения для сохранения жизни малыша и мамы.
Значительно чаще у беременных женщин встречается хроническая плацентарная недостаточность. В этом случае происходит нарушение формирования и созревания плаценты, уменьшается маточно-плацентарный и плодово-плацентарный кровотоки, ограничивается газообмен и обмен веществ в плаценте, снижается синтез плацентарных гормонов. Все эти изменения определяют недостаточное поступление кислорода и питательных веществ малышу, вызывают задержку роста и развития плода.
Причинами плацентарной недостаточности чаще всего являются перенесенные аборты, особенно хирургический аборт при первой беременности, курение, при этом количество и крепость выкуриваемых сигарет значения не имеют, поскольку на формировании неполноценных сосудов плаценты негативное действие оказывает табачный дым, а не никотин.
В группу риска по развитию плацентарной недостаточности входят также женщины с хроническими заболеваниями, такими как артериальная гипертензия, железодефицитная анемия, пиелонефрит, сахарный диабет, заболевания щитовидной железы.
В последние годы наблюдается значительный рост плацентарной недостаточности, вызванной бактериями, вирусами, грибами. Причиной этого может быть как острая инфекция, перенесенная будущей мамой во время беременности, так и активация хронического инфекционного процесса в организме беременной женщины.
Немаловажное значение в формировании хронической плацентарной недостаточности играет патология матки: эндометриоз, пороки развития матки (седловидная, двурогая). Фактором риска врачи считают также миому матки. Безусловно, целый ряд лекарственных средств оказывает неблагоприятное влияние на формирование плаценты и развитие плода. В настоящее время определен список препаратов, не разрешенных к применению во время беременности.
Также большое значение в развитии плацентарной недостаточности имеет тромбофилия – повышенная склонность организма к образованию сгустков крови — тромбов в сосудах.
В некоторых случаях плацентарная недостаточность может быть обусловлена наличием хромосомных нарушений у плода, в частности при синдромах Дауна (наличие дополнительной 21 хромосомы у плода) или синдроме Эдвардса (дополнительная 18 хромосома у плода) уже в ранние сроки беременности диагностируется нарушение функции плаценты.
Следует отметить, что среди осложнений беременности, наиболее часто приводящих к развитию хронической плацентарной недостаточности, существенным фактором является преэклампсия (или поздний гестоз) – это осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.
Независимо от факторов, способствующих развитию плацентарной недостаточности, в основе ее лежат нарушения кровообращения в маточно-плацентарном комплексе, приводящие к нарушению всех функций плаценты. Следовательно, симптомы хронической плацентарной недостаточности будут обусловлены недостатком поступления кислорода и питательных веществ к плоду.
Это прежде всего, задержка внутриутробного развития плода – отставание размеров плода и замедление темпов его роста. Часто имеют место изменение двигательной активности плода. Сначала может быть некоторое усиление движений, а затем уменьшение. Нарушение защитной функции плаценты приводит к внутриутробному инфицированию плода под действием проникающих через плаценту патогенных (болезнетворных) микроорганизмов. Плод, развитие которого происходит в условиях плацентарной недостаточности, в значительно большей степени подвержен риску травматизации в родах, у них отмечается нарушение адаптации к внеутробной жизни, повышенная заболеваемость в первый год жизни.
По времени возникновения врачи разделяют плацентарную недостаточность на раннюю и позднюю.
Ранняя (или первичная) плацентарная недостаточность развивается до 16 недель беременности. Она возникает уже на этапе формирования плаценты и связана с заболеваниями беременной женщины, имеющимися до беременности, к примеру с патологией матки, хронической артериальной гипертензией, эндокринологическими заболеваниями. При этом происходит формированием неполноценных сосудов в плаценте.
Поздняя (или вторичная) плацентарная недостаточность возникает после 16 недель беременности и чаще всего связана с заболеваниями, возникшими уже во время беременности. Чаще всего это железодефицитная анемия (то есть снижение концентрации гемоглобина и железа в крови), гестационный сахарный диабет (то есть нарушение усвоения организмом глюкозы, возникшее на фоне беременности), перенесенные вирусные и бактериальные инфекции.
Важным является подразделение плацентарной недостаточности на компенсированную и декомпенсированные формы. Компенсированная плацентарная недостаточность развивается, к примеру, при угрозе прерывания беременности и нетяжелых формах позднего гестоза, в случае, если эти осложнения успешно поддаются медикаментозной коррекции. Декомпенсированная плацентарная недостаточность вызывает развитие задержки развития плода, хронической внутриутробной гипоксии, вплоть до гибели плода.
Диагностика плацентарной недостаточности
Лечить уже развившуюся плацентарную недостаточность практически невозможно, поэтому врачи активно стремятся выявлять беременных женщин, угрожаемых в отношении формирования нарушений функции плаценты. Если плацентарная недостаточность выявляется в 3 триместре беременности, эффективного лечения, к сожалению, не существует. Поэтому очень активно в настоящее время применяются все способы выявления в ранние сроки беременности тех женщин, в формировании плаценты которых произошли нарушения.
В первую очередь, при постановке на учет по беременности выявляют максимально значимые факторы риска – курение, перенесенные аборты, отягощенную наследственность (низкий вес при рождении, склонность к тромбозам), наличие хронических заболеваний сердца, сосудов, сахарного диабета.
Профилактические мероприятия против развития плацентарной недостаточности особенно актуальны и необходимы до 16-17 недель беременности, когда происходит формирование структур плаценты.
Значимую помощь в оценке риска развития плацентарной недостаточности оказывает пренатальный скрининг, который проводится в 11-14 недель беременности. Он проводится для выявления синдромов Дауна, Эдвардса и др. хромосомных болезней у плода. В настоящее время самым актуальным является проведение комплексного ранний скрининг беременной на прогнозирование риска развития плацентарной недостаточности, преэклампсии и внутриутробной задержки развития плода. Поскольку данный вид диагностики относится к самым современным и передовым, к сожалению, он пока не включен в перечень услуг, предоставляемых в женской консультации в рамках ОМС, но доступен всем желающим в центрах пренатальной диагностики.
Определение белков, вырабатываемых плацентой
В первую очередь проводят определение белка РАРР-А, он является также маркером хромосомных аномалий плода. Снижение концентрации РАРР-А в крови в 11-14 недель беременности встречается у беременных женщин, имеющих высокий риск плацентарной недостаточности и задержки развития плода.
Второй гормон плаценты, который помогает в оценке рисков плацентарной недостаточности – PIGF (плацентарный фактор роста). Его концентрация в крови снижается задолго до первых проявлений плацентарной недостаточности. Его определение применяют не настолько широко, как PAPP-A, но тем не менее многие лаборатории уже включили данный белок в пренатальный скрининг 1 триместра. Крайне важное значение при проведении скрининга 1 триместра имеет измерение кровотоков в сосудах матки. Однозначно доказано, что сужение сосудов матки, определяемое при исследовании, свидетельствует о неполноценности формирования плаценты, которое будет ухудшаться с увеличением срока беременности и приведет к снижению питания малыша и снабжения его кислородов, то есть к развитию плацентарной недостаточности и задержки развития плода. При нормальных размерах маточных сосудов в 11-14 недель беременности риск тяжелой плацентарной недостаточности ничтожно мал.
Следующее обязательное скрининговое ультразвуковое исследование проводится в 20-21 неделю беременности. При этом обязательно проводят измерения плода, чтобы оценить, нет ли отставания в росте. Ведь при кислородном голодании замедляются темпы роста плода и размеры его начинают отставать от нормы для каждого срока беременности. Кроме того врач обязательно оценивает состояние и зрелость плаценты. Во время УЗИ проводится также допплерометрия сосудов матки для выявления ранних изменений, предшествующих клиническим проявлениям плацентарной недостаточности.
У пациенток, относящихся к группе высокого риска кроме УЗИ и допплерометрии проводят также суточное мониторирование колебаний артериального давления, определение количества белка в анализе мочи, собранном за сутки, оценивают показатели системы свертывания крови.
Третье УЗИ проводится всем будущим мамам в 30–34 недели беременности. Врач измеряет окружность головы и живота крохи, длину костей его ручек и ножек, и вычисляет предполагаемый вес плода. Эти измерения позволяют доктору убедиться в том, что малыш развивается нормально. Также имеет значение строение плаценты, наличие в ней признаков старения, вследствие чего она обычно перестает полноценно снабжать малыша кровью, а, значит, ему перестает хватать кислорода и питательных веществ и развитие ребенка нарушается. Во время УЗИ оценивается количество и вид околоплодных вод, которые также могут изменяться при внутриутробном страдании плода.
ДОППЛЕРОМЕТРИЯ
Допплерометрия сосудов плаценты и пуповины (метод исследования скоростей кровотоков в этих сосудах) так же позволяет оценить самочувствие малыша. Доктор исследует кровоток в артериях матки, пуповины, сердца и мозга ребенка. Это исследование позволяет определить, хорошо ли работает плацента, нет ли признаков нехватки кислорода у малыша, или развития гестоза у мамы. При снижении скорости кровотока в каком-либо сосуде можно говорить о нарушениях питания плода различной степени тяжести.
Вовремя проведенное обследование позволяет выявить начальные стадии дефицита кровоснабжения. В таких случаях лечение сможет предотвратить грозные осложнения, такие как гипоксия и внутриутробная задержка развития малыша. Допперометрию проводят в 20–21 неделю и в 30-32 недели беременности, при наличии изменений, контроль осуществляют минимум каждые две недели.
КАРДИОТОКОГРАФИЯ
Это важный метод оценки состояния плода. Проводится КТГ при сроке беременности 33 недели и более, поскольку только на этом этапе внутриутробного развития малыша устанавливается полноценная регуляция деятельности сердечно-сосудистой системы плода центрами спинного и головного мозга. Запись сердцебиений плода проводят в течение 20–40 минут, а при необходимости исследование может быть продлено до 1,5 часов.
Аппарат регистрирует и записывает частоту сердцебиений малыша. Врач акушер-гинеколог оценивает кривую записи сердцебиений, эпизоды урежения и резкого учащения частоты сердечных сокращений плода и на основании этих данных делает заключение о том, насколько комфортно малыш чувствует себя в животе у мамы. К примеру, при снижении концентрации кислорода в крови плода, уменьшается и его поступление к клеткам нервной системы, что в свою очередь отражается на частоте сердечных сокращений. При нормальном течении беременности КТГ проводят после 33 недели 1 раз в 10–14 дней, иногда чаще. В некоторых клиниках в настоящее время предлагается услуга постоянного КТГ-мониторирования, что приобретает актуальность при наличии признаков плацентарной недостаточности. Беременной женщине выдается мониторчик, который регистрирует изменения сердечной деятельности малыша и эти данные по интернету передаются лечащему врачу.
Лечение плацентарной недостаточности
Специфических способов лечения плацентарной недостаточности в настоящее время не существует, поскольку нет лекарственных препаратов, которые избирательно улучшают маточно-плацентарный кровоток. Именно поэтому все меры борьбы с плацентарной недостаточностью направлены на профилактику. Если пациентка относится к группе высокого риска по развитию плацентарной недостаточности, с раннего срока беременности ей назначают лекарственные препараты, эффективность которых хорошо доказана и которые предупреждают раннее развитие выраженных нарушений функции плаценты.
Если во время проведения дополнительных методов оценки состояния плода выявляются начальные нарушения поступления кислорода к малышу, проводится медикаментозное лечение, направленное на увеличение притока крови и кислорода через плаценту и обязательные контрольные обследования на фоне проводимой терапии. Если изменения серьезные и малыш испытывает выраженный дефицит кислорода и питательных веществ, состояние его страдает, то в таких случаях проводится экстренное родоразрешение.
Раннее созревание плаценты
Формирование плаценты начинается с того времени, когда плод прикрепляется к стенке матки. Благодаря тому, что большая часть вирусов и бактерий плацента не пропускает, ребенок хорошо защищен в материнской утробе от различных инфекций.
В своем развитии плацента проходит 4 стадии, для каждой из которых характерна определенная степень зрелости:
- 0 стадия — формирование;
- 1 стадия — рост;
- 2 стадия – зрелость;
- 3 стадия — старение.
Иногда у беременных наблюдается такое состояние, когда плацента достигает 1 или 2 стадии зрелости раньше срока. В этом случае при беременности говорят о раннем созревании плаценты.
Чем опасно раннее созревание плаценты?
Подобное состояние само по себе не представляет опасности. Но после его обнаружения, оно требует тщательного контроля, поскольку в этом случае существует вероятность преждевременного старения плаценты, которое грозит фетоплацентарной недостаточностью.
Раннее созревание плаценты может грозить преждевременными родами и хронической гипоксией плода.
Причины раннего созревания плаценты
Обычно ранее созревание плаценты встречается у беременных с маленьким весом или беременных, имеющих ожирение, при длительном позднем гестозе, различных инфекциях, нарушениях свертываемости крови.
Таким образом, основной причиной раннего созревания плаценты является её напряженная работа. К примеру, если будущая мама дышит сильно загрязненным воздухом или неправильно питается, то плаценте приходится работать в усиленном режиме, чтобы защитить ребенка.
Если беременная женщина заболевает, то плацента включает защитный механизм, чтобы уберечь ребенка от инфекции. Все это ведет к ускоренному развитию плаценты. А, значит, и ее преждевременному старению.
Созревание плаценты раньше положенного срока также может вызываться хроническими заболеваниями женщины или осложнениями беременности.
Лечение раннего созревания плаценты
Если у женщины обнаруживается раннее созревание плаценты, то ей рекомендуется сделать допплерометрию, УЗИ, кардиотокографию плода, исследовать уровень гормонов беременности. Эти исследования должны проводиться каждые 2 недели для контроля динамики состояния плаценты и плода.
Вылечить плаценту нельзя, поэтому за ней нужно наблюдать и поддерживать ее состояние. Лечение раннего созревания плаценты сводится к приему витаминных препаратов, назначению покоя, устранению причин, приведших к такому состоянию плаценты, чтобы улучшить кровообращение в плаценте и облегчить ее функционирование.
О «старой» плаценте замолвите слово… Преждевременное созревание плаценты.
«Девочки у меня срок 34 недели, вчера делали узи, сказали степень зрелости плаценты уже 3!!! Скажите, чем это вообще грозит? Врачи толком ничего не говорят, назначили курантил и генипрал……»Попробуем разобраться, хотя это и не так просто, как хотелось бы.
Плацента является чрезвычайно важным органом, объединяющим и одновременно разделяющим функциональные системы матери и плода.
И конечно, с появлением в акушерстве такого метода оценки плода, как УЗИ, внимание исследователей было и остаётся приковано к возможности ультразвуковой оценки функций плаценты, к возможности прогнозирования вероятных осложнений беременности по тем изменениям в эхоструктуре плаценты, которые доступны для анализа специалистам ультразвуковой диагностики (УЗД).
Уже известные функции плаценты сложны и многообразны, при этом многого мы до сих пор не знаем. Очень коротко о некоторых, выполняемых плацентой, функциях:
1) Дыхательная функция заключается в доставке кислорода от матери к плоду и удалении углекислого газа.
2) Питание плода и выведение продуктов обмена.
3) Плацента обладает транспортной, депонирующей и выделительной функциями в отношении многих электролитов, в том числе важнейших микроэлементов (железо, медь, марганец, кобальт и др.).
4) Выполняет гликогенобразующую функцию до начала активного функционирования печени плода, накапливает витамины и регулирует их поступление к плоду в зависимости от их содержания в крови матери.
5) Выполняя гормональную функцию, плацента вместе с плодом образует единую эндокринную систему.
6) Является компонентом системы иммуно-биологигеской защиты плода. Плацента как иммунный барьер разделяет два генетически чужеродных организма (мать и плод), предотвращая тем самым возникновение между ними иммунного конфликта.
7) Барьерная функция — способность защищать организм плода от неблагоприятного воздействия вредных факторов, попавших в организм матери (токсические вещества, некоторые лекарственные средства, микроорганизмы и др.). Однако барьерная функция плаценты избирательна, и для некоторых повреждающих веществ она оказывается недостаточной.
В процессе выполнения своих функций, по мере внутриутробного взросления ребёнка, плацента тоже меняется, растёт, «взрослеет». Врачи УЗД видят эхографические проявления этих изменений и уже много лет пытаются интерпретировать увиденное.
Антенатальная ультразвуковая оценка морфологии плаценты играет важную роль в оценке состояния здоровья плода, выявляя такие изменения, как инфаркты и кальцификация, расширения межворсинчатых пространств и кисты плаценты, опухоли плаценты и признаки врастания плаценты.
В 1979 году P. Grannum и соавторы разработали классификацию, согласно которой различают 4 степени зрелости плаценты.
Справедливости ради, необходимо заметить, что сам P. Grannum разработал эту классификацию для использования с 26 недель беременности и в попытке сопоставить степень зрелости плаценты со степенью зрелости лёгких плода. Попытка оказалась неудачной, последующие исследования показали, что нет корреляции между тем, как выглядит на эхограмме плацента и зрелостью лёгких плода. Но сама классификация прижилась.
Хотя прошло уже почти 39 лет, классификация Grannum остается единственным признанным методом оценки плацентарной кальцификации и по-прежнему широко используется.
Конечно, наука, техника и медицина не стоят на месте. Современные специалисты УЗД используют аппараты, кардинально отличающиеся от УЗ-аппаратов, на которых работали Grannum и его современники. На экране своих мониторов они видят плода и плаценту совсем не так, как это было 39 лет назад.
За прошедшие годы, теме ультразвуковой оценки степени зрелости плаценты посвящено множество, к сожалению, противоречивых статей.
Ряд научных исследований показали, что определённая степень кальцификации плаценты является нормальной по мере приближения срока родов, однако ускоренное созревание плаценты связано с более высокой вероятностью развития преэклампсии, задержки роста плода, дистрессом плода в родах, т.е. теми факторами, которые способствуют повышенному риску перинатальной заболеваемости и смертности (Hills et al. 1984; Veena & Sapna 2000).
В своём исследовании 1802 женщин с низким уровнем риска, McKenna et al. (2005) показали, что обнаружение плаценты III степени до 36 недель гестации в популяции с низким уровнем риска помогает выявить беременности с повышенным риском осложнений.
Аномальная кальцификация плаценты считается морфологически связанной с задержкой плацентарного созревания (Clair et al., 1983). Было показано, что задержка плацентарного созревания имеет выраженную связь с предгестационным диабетом, гестационным диабетом и более высоким уровнем анте- и интранатальной смертности.
В рандомизированном контролируемом исследовании, проведенном Prud and Grant в 1987г, было обследовано 2000 женщин на сроках 30-32 недели и 34-36 недель. Женщины были разделены на две группы, в первой акушеры были проинформирован о степени зрелости плаценты, а во второй не были. Плацента III степени была выявлена в 15% случаев на сроке 34-36недель. Присутствие плаценты III степени на этом этапе было значимо ассоциировано с низким материнским возрастом, первыми родами, принадлежностью к белой расе, курением, повышенным риском мекониальных вод, дистрессом плода, низкими баллами по Апгар, низким весом при рождении и повышенной перинатальной смертностью (4% случаев).
Авторы предположили, что их результаты дают веские основания рекомендовать оценку степени зрелости плаценты и отображать результат во всех протоколах при скрининге третьего триместра.
McKenna et al. провёл ещё одно рандомизированное контролируемое исследование в 2003 году. В этом исследовании 1998 женщин в 30 недель были разделены на две группы: контрольная, получающая стандартное наблюдение, и исследуемая группа, получившая два ультразвуковых исследования 3-го триместра, которые включали оценку степени зрелости плаценты. Результаты показали, что введение ультразвукового сканирования в 30-32 недели и 36-37 недель беременности может снизить риски задержки роста плода, скорее всего, благодаря увеличению антенатального вмешательства.
Bricker et al. (2008г) своем обзоре рутинных скринингов третьего триместра подтвердил, что оценка плаценты может быть ценной, но поставил под сомнение воспроизводимость сообщаемых результатов. Имея это в виду, авторы говорят о необходимости дополнительных исследований в области ультразвуковой оценки текстуры плаценты.
В то время, как клинические исследования показали, что оценка степени зрелости плаценты перспективна, её роль в клинической практике остается спорной. Bricker et al. (2008г) предположили, что это связано с субъективностью данного метода.
McKenna et al. (2005г) утверждал, что ультразвуковая оценка степени зрелости плаценты может быть выполнена в течение нескольких минут сонографами со скромной подготовкой и навыками.
Sau et al., в 2004г провели исследование, изучающее воспроизводимость оценки степени зрелости плаценты. В этом исследовании было установлено, что, хотя, в общем, согласие между специалистами УЗД о степени зрелости плаценты было на хорошем уровне, однако мнения сильно расходились при оценке III степени зрелости. В этом исследовании не было упоминаний о контролируемых условиях проведения оценки (например о соответствии монитора, окружающего освещения).
В январе 2011г в журнале Obstetrics and Gynaecology опубликована статья «Poor agreement between operators on grading of the placenta» M. Moran et al., (Низкий уровень согласия между специалистами при оценке степени зрелости плаценты).
Целью этого исследования было измерение вариаций в оценке кальцификации плаценты при строго контролируемых условиях проведения оценки.
Два опытных консультанта по вопросам фетальной медицины и три штатных сотрудника акушерки-сонографы (с опытом работы от 2 до 8 лет) независимо оценивали 90 изображений плаценты различных пациентов по два раза, согласно классификации, разработанной Grannum et al. (1979).
Был принят ряд мер для обеспечения надежности исследования. Каждому изображению было присвоено случайное число и изображения были представлены наблюдателям в численном порядке.
Перед просмотром изображений наблюдатели ознакомились с информацией о классификации Grannum и изображениями, представляющими каждую степень зрелости.
Степень зрелости 0: плацентарная ткань и базальная пластинка однородные, без наличия линейных гиперэхогенных фокусов. Хорионическая пластинка гладкая и четко очерченная.
Степень зрелости I: плацентарная ткань содержит небольшое количество линейных гиперэхогенных включений, расположенных параллельно базальной пластине, которая остается без изменений. Хорионическая пластинка слегка волнистая.
Степень зрелости II: плацентарная ткань содержит диффузно-расположенные эхогенные включения и разделяется идущими от хорионической пластины структурами в форме запятой. Углубления хорионической пластины не достигают базальной пластины, которая хорошо определяется за счёт мелких, линейных гиперэхогенных включений.
Степень зрелости II I: плацентарная ткань разделена на отсеки содержащие центральные гипоэхогенные зоны. Углубления хорионической пластинки достигают базальной пластины, которая содержит почти сливающиеся, очень сильно отражающие области (Jauniaux 2003).
Условия наблюдения строго контролировались, чтобы устранить любые технологические факторы, которые могут неблагоприятно повлиять на надежность результатов. Пять наблюдателей рассматривали изображения в одно и то же время в контролируемой лаборатории. Мониторы, используемые для просмотра изображений, были одинаково откалиброваны.
Оценивались, как вариации при оценке степени зрелости плаценты между разными исследователями, так и между двумя просмотрами изображений каждым исследователем.
Степень вариаций сравнивалась с использованием анализа Kappa (k), который является статистическим показателем взаимной достоверности. Коэффициенты Каппа варьируются от 0 о 1. Коэффициент Каппа ≤ 0,20 показывает незначительное согласие, κ = 0,21 – 0,40 показывает низкое согласие, κ = 0,41 – 0,60 показывает умеренное согласие, κ = 0,61 – 0,80 показывает хорошее согласие и κ > 0,80 показывает почти полное согласие.
Общее согласие после двух просмотров между наблюдателями было низким, со средним значением k 0,34 и диапазоном 0,19-0,50.
Только девять из 90 изображений (10%) были одинаково оценены всеми специалистами — пять из них относятся к III степени зрелости.
Умеренный уровень согласия (среднее значение k 0,52 с диапазоном 0,45 до 0,66) показали исследователи и при сравнении между двумя просмотрами изображений каждым исследователем. Было хорошее согласие при оценке степени зрелости плаценты между двумя сеансами обзора изображений только у одного специалиста (k-значение 0,66), а остальные четыре специалиста демонстрировали умеренное согласие.
В большинстве случаев наблюдалось различие только в одну степень между специалистами, однако у 14 из 90 изображений разница составила две степени зрелости, а одному изображению были присвоены степени зрелости 0, I, II и III.
Вот это изображение
Низкий уровень согласия между наблюдателями в этом исследовании при оценке кальцификации плаценты подчеркивает субъективность такого метода оценки.
Это произошло даже несмотря на все приложенные усилия для обеспечения согласованности. Специально подготовленные специалисты проводили оценку в абсолютно одинаковых условиях.
Теперь представьте себе, что происходит, когда беременная женщина проходит исследование в одной клинике, получает некое заключение, а потом «перепроверяет» его в другой клинике или стационаре, на другом аппарате с совершенно другими настройками.
Вот отрывок из 4-го издания «Пренатальная эхография. Дифференциальный диагноз и прогноз.» М.В. Медведев, 2016г:
«Анализ данных литературы, посвящённой патоморфологическим и ультразвуковым исследованиям плаценты, позволяет сделать вывод, что III стадия зрелости плаценты чаще регистрируется в поздние сроки беременности, однако не является общебиологической закономерностью её развития. На наш взгляд, клинического внимания заслуживают только случаи появления II стадии зрелости плаценты до 32 недель и III стадии – до 36 недель беременности. В этих случаях достоверно чаще регистрируются преждевременные роды и задержка внутриутробного роста плода (ЗВРП). Другим важным изменением плаценты является избыточное кальцинирование плаценты, которое часто регистрируется при осложнённом течении беременности и нередко сопровождается ЗВРП. На этом основании в клинической практике укоренилось мнение, что наличие в структуре плаценты множественных гиперэхогенных включений является эхографическим признаком преэклампсии и фето-плацентарной недостаточности. Однако многие исследователи отмечают, что нередко кальцинированная плацента не сопровождается какими-либо отклонениями в развитии плода, включая массо-ростовые показатели, данные кардиомониторного наблюдения и состояние при рождении. Вероятнее всего, появление кальцинатов в структуре плаценты является следствием многих причин, к которым относятся реакция сосудов хориона на преэклампсию, естественный некроз ворсин при их «старении», постинфекционные изменения, избыток кальция в диете, перенашивание.
Поэтому, говорить о фето-плацентарной недостаточности при наличии «выраженных структурных изменений» в плаценте можно только в тех случаях, когда имеются дополнительные клинические или инструментальные данные, свидетельствующие о страдании плода. Во всех остальных случаях выраженные, с точки зрения ультразвуковой эхоструктуры изменения плаценты, следует рассматривать только как фактор риска.»
Подводя итог всему вышесказанному, попробую коротко ответить на заданный в начале этой статьи вопрос:
Преждевременное созревание плаценты – чем это вообще грозит?
В первую очередь – повышенным вниманием к Вам и Вашему малышу со стороны акушера-гинеколога. Необходимостью сделать допплерометрию, пройти КТГ, возможно, повторить все эти исследования вместе с УЗИ через 2-3 недели. Но если никаких других изменений и нарушений, кроме особенностей ультразвуковой картины плаценты не выявлено, результаты допплерометрии и КТГ хорошие, размеры плода и динамика роста соответствуют норме, то и нет причин для волнений, назначения каких-либо препаратов и стационарного лечения. Продолжаем готовиться стать счастливой мамой.
Сохранить любой ценой: причины прерывания беременности
По данным Википедии, самопроизвольным абортом заканчиваются 15-20 % клинически установленных случаев беременности. Эти цифры являются нижней оценочной границей, так как во многих случаях выкидыш происходит на ранних стадиях — до того, как женщина поймет, что она забеременела. Ведь часто клинические признаки выкидыша ошибочно принимают за обильные месячные или за их задержку.
Каковы причины прерывания беременности на разных сроках? Как подготовиться к беременности после неудачного опыта, завершившегося выкидышем? На эти вопросы ответил врач акушер-гинеколог высшей категории МЦ «Bullfinch» АЛЕКСАНДР ГИЛЬ.
— Александр Вадимович, большинство выкидышей случается в начале беременности, и многие женщины недоумевают: отчего это могло произойти?
— Главная причина выкидышей на сроке до 6 недель — это естественный отбор. Идет закладка беременности с врожденными пороками эмбриона, который уже не жизнеспособен — таким образом, осуществляется естественный отбор, в который мы не можем вмешаться.
Вы никогда не узнаете точную причину выкидыша на этом сроке, даже если после абразии (выскабливания слизистой оболочки матки), содержимое отправят на исследование. Как правило, приходит ответ: «беременность на малом сроке» и больше ничего.
Есть еще одна причина прерывания беременности, особенно если она не первая, — резус-конфликт (когда у женщины кровь резус-отрицательная, а мужчины — резус-положительная). Но в нашей стране применяется эффективная профилактика резус-конфликта, так что неприятностей можно избежать на этапе планирования беременности.
В структуре раннего прерывания беременности никто не исключает инфекции и проблемы, связанные с гормонами. На сроке 6-8 недель перспективные беременности часто прерываются в связи с нехваткой гормонов. При нормальной беременности у женщины в одном из яичников есть так называемое желтое тело, которое вырабатывает эндогенный прогестерон.
К сожалению, функционирование желтого тела заканчивается примерно к 7 неделям беременности, и если изначально не хватало эндогенного прогестерона, беременность перестает развиваться: происходит отслойка плодного яйца и наступает так называемая замершая беременность.
В некоторых случаях при отслойке плодного яйца, беременность можно сохранить, главное: обратиться вовремя к специалисту. Если по результатам УЗИ-исследования врач видит, что эмбрион ещё живой, беременным женщинам назначают экзогенный прогестерон в таблетках или в свечах. Также существует этот гормон в виде инъекций, — используется, чтобы быстрее насытить организм и предотвратить выкидыш.
— Согласитесь, когда женщина забеременела, она не может подозревать, что у неё в организме не хватает прогестерона. Что должно её насторожить? Какие признаки на это указывают?
— Любые выделения от скудных тёмно-коричневых до более обильных кровянистых — плохой признак. Стоит, не медля, обратиться к гинекологу.
При появлении мажущих кровянистых выделений показано ультразвуковое исследование, анализ крови на прогестерон.
Хочу сказать, что нехватка прогестерона может быть причиной выкидыша до 15 недель. В 15-16 недель окончательно формируется плацента, которая будет выделять (продуцировать) этот гормон.
— Александр Вадимович, а какие проблемы могут возникнуть с плацентой во время беременности?
— На ранних сроках хорион (несформировавшаяся плацента) может перекрывать внутренний зев, может быть краевое его расположение — это большой риск прерывания беременности. В таком случае женщину кладут в больницу и наблюдают до 16 недель — к этому сроку хорион, как правило, поднимается. Но остается процент беременных, у которых плацента перекрывает зев матки — это называется «центральное расположение плаценты». Для сохранения беременности такие женщины, как правило, все время должны находиться в клинике и под наблюдением.
— Какова тактика лечения инфекций, появившихся на фоне беременности?
— Инфекции могут появиться даже у тех женщин, которые до беременности тщательно обследовались. Нередко такая проблема возникает из-за кровянистых выделений — это благоприятная среда для развития инфекций.
Эктопия (эрозия) шейки матки — это тоже инфекция, которая является явной угрозой для беременности. Поэтому так важно перед зачатием пройти кольпоскопию и пролечиться от эктопии, если её обнаружат.
Инфекция восходящим путём может проникать внутриутробно и негативным образом отражаться на здоровье плода. Есть такое осложнение, как внутриутробная пневмония плода, которая лечится очень плохо и занимает большой процент в структуре младенческой смертности.
И мы лечим инфекции по возможности любым способом, который прописан в протоколе. Есть такая тактика, которая заключается в приёме антибиотиков. Бояться их не нужно, так как врач назначит только разрешенные для беременных лекарства. Иногда приходится использовать те препараты, польза от которых больше, чем риск появления побочных реакций.
— Какие угрозы могут повлиять на беременность в середине срока?
— Среди многих причин, которые приводят к самопроизвольным выкидышам — истмико-цервикальная недостаточность. Это состояние, при котором перешеек и шейка матки не справляются с возрастающей нагрузкой (растущий плод, околоплодные воды), начинают раскрываться — и ребенок рождается преждевременно.
Есть показания для профилактики этого состояния — наложение кругового подслизистого шва на шейку матки. Самый лучший срок — 16-17 недель. Можно сделать данную процедуру и после 20 недель, но эффект будет меньше.
В середине беременности у женщины может произойти отслойка плаценты. В части случаев беременность можно сохранить при помощи препаратов, влияющих на свёртываемость крови. Но нередко врачи вынуждены прибегать к операции малое кесарево сечение. Как правило, роды до 22 недель заканчиваются гибелью плода, и здесь уже идет речь о спасении жизни матери.
Я призываю женщин в положении воздержаться от перелётов на самолете. В моей врачебной практике было несколько случаев, когда отслойка плаценты у пациенток случилась во время полета. Кто вам окажет квалифицированную помощь в таком случае? Советую не рисковать.
В Беларуси, как и в других европейских странах, роды начинаются со срока 22 недель, но они считаются преждевременными. Врачи делают всё возможное, чтобы любыми способами сохранить перспективную беременность. Главное, всегда быть под наблюдением у специалиста и соблюдать все его рекомендации.
— Александр Вадимович, самовольное прерывание желаемой беременности — всегда большая психологическая травма для женщины. Пережить такое повторно никому не хочется. Каковы особенности подготовки к следующей беременности после выкидыша?
— Прежде, чем задумываться о повторной беременности, женщинам, которые испытывают душевные муки, целесообразно пройти курс психотерапии. Это очень важно, потому как проблемы психического характера могут быть очень серьезными, особенно у женщин после неудачного экстракорпорального оплодотворения (ЭКО).
Главное правило: не беременеть после выкидыша 6 месяцев. Предохраняться в это время лучше всего оральными контрацептивами, которые назначит врач. Это нужно для того, чтобы восстановить нормальную детородную функцию.
Набор обследований для женщин, у которых был выкидыш, назначается индивидуально. Но общие рекомендации такие:
1. Диагностика инфекций, передающихся половым путем: микоплазмоз, уреаплазмоз, хламидиоз, вирус простого герпеса, папилломавирус человека (ВПЧ).
Также нужно обследоваться на те инфекции, которые были возможной причиной выкидыша при предыдущей беременности.
2. Анализ на половые гормоны — если назначит врач.
3. Гормоны щитовидной железы (ТТГ, Т4 свободный, АТПО), УЗИ щитовидной железы, консультация эндокринолога.
4. По необходимости, консультация терапевта и других специалистов, анализ крови на сахар, на сифилис, ВИЧ.
5. УЗИ брюшной полости и почек. При беременности многие хронические заболевания обостряются, в т.ч. и заболевания почек. Нужно пролечиться до зачатия.
6. Кольпоскопия (осмотр шейки матки под микроскопом).
7. Анализ спермограммы партнера.
Обследование у врача-генетика показано, если при планировании беременности женщине 36 лет, а мужчине 45 лет и выше. Также данного доктора нужно посетить паре, у которой были подряд две неразвивающиеся беременности на раннем сроке.
— Когда женщина забеременела после выкидыша, должна ли она более тщательно наблюдаться у врача?
— Конечно, ведь эта женщина уже входит в группу риска по какой-то определенной группе (невынашивание, инфицирование, преждевременная отслойка и т.д.).
Врачи рекомендуют в такой ситуации женщинам вести более размеренный и спокойный образ жизни, т.е. беречься. Важно оградить беременную от переживаний, не давать ей впечатляться «страшилками» по поводу беременности. Надо четко настроиться, что в этот раз всё будет хорошо.
Еще один совет из практики. Многие женщины, едва забеременев, спешат подтвердить это на УЗИ. Конечно, нет прямых доказательств того, что подобное исследование приносит вред плоду, однако нет и обратных доказательств, что оно абсолютно безвредно. Раз вы так желаете эту беременность, рисковать не стоит и грамотный доктор обязательно предостережет женщину от того, чтобы делать УЗИ на раннем сроке без особых к тому показаний.
Определить беременность и её перспективность можно при помощи анализа крови на ХГЧ (хорионический гонадотропин человека), а проще — гормон беременности. Это абсолютно безвредно для беременности. Целесообразно сдать кровь в начале задержки, через неделю — ещё раз. Если прибавка по ХГЧ нормальная, значит, беременность перспективная, не внематочная — и показаний к УЗИ нет.
Первый раз на УЗИ-диагностику женщина должна прийти на сроке беременности — 11-12 недель.
Источник: infodoktor.by
Интервью давал врач акушер-гинеколог высшей гкатегории/врач УЗИ МЦ «Bullfinch» Гиль Александр Вадимович
Другие статьи по этой теме
20 Июля 2020 Стоматология
Как сохранить здоровье зубов? Советы по уходу за зубамиКрасивая улыбка располагает окружающих. Кривые и потемневшие зубы, напротив — провоцируют отвращение и неприязнь. Однако в отношении зубов важна не только эстетическая сторона вопроса. Подорванное здоровье ротовой полости вредит всему организму. Чтобы избежать неприятных последствий, необходима регулярная гигиена.
20 Июля 2020 Гинекология
Заболевания МВС у пациентов пожилого возрастаСтарение населения — одна из глобальных проблем. Увеличение продолжительности жизни и снижение рождаемости так или иначе приводит к старению наций. В этой связи возникают вопросы, касающиеся повышения качества жизни пожилых и людей старческого возраста.
8 Июня 2020 Гинекология
5 фактов о физической активности, которые помогут Вам начать заниматьсяГиподинамия — проблема XXI века. От недостатка активности страдают и взрослые, и дети. Современный образ жизни, популярность интернета и распространенность дистанционных технологий приводят к ежегодному снижению физической активности у людей по всему миру. Уже давно доказано, что гиподинамия — фактор риска для развития многих заболеваний. Низкая активность провоцирует психические нарушения, онкологические заболевания, снижает качество и продолжительность жизни!
Укорочение теломер, старение клеток и дисфункция митохондрий
Преэклампсия — мультисистемное заболевание беременности и основная причина материнской и неонатальной заболеваемости и смертности во всем мире. Точная патофизиология преэклампсии остается неясной; однако предполагается, что различные патологии могут быть связаны с нарушением ремоделирования сосудов и повышенным окислительным стрессом в плаценте. Окислительный стресс играет ключевую роль в старении клеток, а постоянное присутствие повышенного окислительного стресса ускоряет клеточное старение и дисфункцию митохондрий, что приводит к преждевременному старению плаценты.Преждевременное старение плаценты связано с плацентарной недостаточностью, которая снижает функциональные возможности этого важного органа и приводит к аномальным исходам беременности. Изменения, вызванные окислительным воздействием, необратимы и часто приводят к вредным модификациям макромолекул, таких как липиды и белки, мутациям ДНК и изменению функционирования и динамики митохондрий. В этом обзоре мы обобщили текущие знания о старении плаценты в этиологии неблагоприятных исходов беременности и обсудили признаки старения, которые могут быть потенциальными маркерами преэклампсии и задержки роста плода.
1. Введение
Преэклампсию можно определить как гипертензию de novo после 20 недель беременности при наличии протеинурии и дисфункции материнского органа / маточно-плацентарной функции [1]. Это одна из основных причин материнской и неонатальной заболеваемости и смертности, от которой страдает от 3 до 8% беременностей во всем мире [2]. Преждевременные роды в результате ятрогенных родов являются частым фактором преэклампсии, при этом до 25% детей, рожденных от преэклампсических матерей, имеют задержку роста [2, 3].Преэклампсия и ЗВУР — специфические для беременности расстройства, связанные с плацентарной недостаточностью [4]. Осложнения, связанные с преэклампсией, являются причиной около 15% материнской смертности и высоких показателей перинатальной смертности во всем мире [5]. Органы неизбежно переживают старение; однако при преэклампсии наличие стойкого оксидативного стресса ускоряет этот процесс, что приводит к преждевременному старению плаценты [6]. В различных исследованиях сообщалось, что преждевременное старение плаценты связано с укорочением теломер, клеточным старением и дисфункцией митохондрий [7-10].
2. Физиология старения
Старение — это однонаправленное явление, которое неизбежно испытывает каждая ткань. Его можно охарактеризовать как клеточное старение из-за снижения функциональности и дисфункции митохондрий из-за изменения метаболизма и передачи сигналов.
2.1. Cellular Senescence
Клетки способны к репликации, делясь на две точные копии родительской клетки. Это включает в себя разделение генетического материала путем раскручивания и расщепления цепей ДНК, чтобы сформировать две новые копии в качестве дочерних цепей.Теломеры представляют собой кэп-подобные нуклеотидные повторы (TTAGGG), присутствующие на конце каждой цепи. Повреждение цепей ДНК активирует сигнальные каскады (мутантная атаксия, телеангиэктазия (ATM) и атаксия, телеангиэктазия и пути, связанные с Rad3 (ATR)), которые останавливают деление клеток, вызывают клеточное старение и способствуют гибели клеток [11]. Теломеры с другими белками, такими как шелтерин, защищают конец ядер от распознавания как двухцепочечный поврежденный участок (DDR) [11]. Было показано, что теломеры укорачиваются после каждого цикла репликации [12].С увеличением пролиферации и уменьшением размера теломер клетки вступают в фазу старения или задержки роста (предел Хейфлика), что в конечном итоге приводит к гибели клеток [12]. Укорочение теломер связано с различными генетическими заболеваниями, такими как прогерия, преждевременное старение и синдром Хатчинсона-Гилфорда [13].
В некоторых случаях, например, при раке, клетки могут обходить старение и продолжать размножаться, становясь бессмертными. Однако даже раковые клетки не делятся бесконечно и вступают в стадию кризиса, которая приводит либо к гибели клеток, либо к стабилизации длины теломер с последующей активацией фермента теломеразы для поддержания длины теломер [14].Теломераза представляет собой комплекс РНК-белок, который восполняет потерянные нуклеотиды для сохранения длины теломер [15]. В соматических клетках теломеразы отключены как защитный механизм для предотвращения неопластических изменений [16], но их активность более выражена в половых клетках, стволовых клетках и 90% раковых клеток [17].
2.2. Дисфункция митохондрий
Митохондрии являются ключевыми регуляторами метаболизма, окислительно-восстановительного баланса и апоптоза. Во время цепи переноса электронов (ETC) электроны перекачиваются через внутреннюю мембрану митохондрий (от восстановленных соединений до молекулярного кислорода), создавая отток для синтеза энергии [18].Согласно гипотезе старения, основанной на свободных радикалах или окислительном стрессе, во время окислительного фосфорилирования происходит ряд событий временной шкалы, приводящих к выщелачиванию электронов из митохондриальных мембран, которые вступают в реакцию с кислородом, образуя свободные радикалы, такие как супероксид, что в конечном итоге нарушает окислительно-восстановительный баланс [19, 20]. На смену теории свободных радикалов пришла гипотеза теории повреждений, которая предполагает, что старение может быть связано с частым и неизбежным кумулятивным повреждением на молекулярном уровне, вызванным накоплением активных форм кислорода (АФК), его побочными продуктами и ферментами [21].Накопление активных форм кислорода (АФК) приводит к обратимым и необратимым изменениям в клетках, что приводит к потере молекулярного функционирования и усилению окислительного стресса — феномену, часто связанному со старением, как показано на Рисунке 1 [19, 20].
Функционирование митохондрий при старении широко изучено; в ряде статей сообщалось, что плотность митохондрий, дыхательная способность и продукция АТФ снижаются с клеточным старением [22-24].Помимо снижения функциональности, старение сопровождается повреждением митохондриальной ДНК (мтДНК), мутациями и митофагией [22, 25].
Нарушение окислительно-восстановительной передачи сигналов вызывает различные модификации внутри макромолекул и мутации внутри мтДНК; однако вредные эффекты этих мутаций мтДНК до сих пор полностью не выяснены [26–28]. Эффект бутылочного горлышка, который объясняет генетические дрейфы и вариации в небольших популяциях, как в случае с мутациями мтДНК, может передавать небольшие вариации в зародышевых линиях, которые усиливаются на более поздних стадиях оогенеза [29, 30].В нескольких исследованиях сообщается, что мутации в мтДНК дрожжей приводят к сокращению продолжительности жизни при ингибировании митофагии [31, 32]. Уменьшение количества копий мтДНК связано со старением и связанными с ним заболеваниями, включая сердечно-сосудистые заболевания (кардиомиопатия, атеросклероз), нейродегенеративные заболевания (болезнь Альцгеймера, болезнь Паркинсона), рак и преждевременное старение яичников у женщин [33, 34].
Митофагия — это защитный механизм для поддержания качества митохондрий, удаления мутированной мтДНК и обеспечения митохондриального гомеостаза [35].Более того, митохондриальная динамика поддерживается за счет частого деления и слияния митохондрий [36]. Окислительное повреждение митохондрий может вызвать нарушение деления с асимметричными мембранными потенциалами дочерних митохондрий, которые не могут эффективно слиться, что приводит к накоплению деформированных митохондриальных белков со сниженной аутофагической способностью [37]. Паликарас и др. показали, что митофагия необходима для долголетия у C. elegans в результате снижения передачи сигналов инсулина / IGF-1 или нарушения функции митохондрий [38].
Кроме того, потеря митохондриального биогенеза из-за дисбаланса митофагии и митохондриального деления / слияния и накопления митохондриального мусора приводит к старению сердца у мышей [39, 40].
Нарушение функции митохондрий отражает ответ митохондриального развернутого белка (UPR mt ) [41], который регулируется связью между митохондриальными и ядерными белками, где ядерное ремоделирование требуется для активации UPR mt [42].Когда внутри клеток индуцируется стресс, UPR mt активируется, чтобы способствовать репарации, но в случаях пролонгированного действия UPR mt могут индуцироваться мутации внутри мтДНК [42]. Эксперименты на C. elegans показали, что активация UPR mt и дисбаланс митонуклеарного ответа вызывают долголетие [43, 44].
Клеточное старение является результатом повреждения ядра, обычно связанного с сильным окислительным стрессом и накоплением ROS, остатков или неправильно свернутых белков.Врожденные иммунные медиаторы с секреторными фенотипами, ассоциированными со старением (SASP), включая цитокины, хемокины, факторы роста и протеазы, отвечают за очистку мертвых или умирающих клеток от остатков, которые могут активировать проапоптотические пути передачи сигналов p53 и AKT [45–47]. В нескольких исследованиях удаление медиаторов воспаления и последующая передача сигналов вызывали обратное развитие клеточного старения, указывая на то, что воспаление может быть как причиной, так и следствием клеточного старения [48–50].
3.Патофизиология преэклампсии
Патофизиология преэклампсии, даже после десятилетий исследований, до конца не изучена. Преэклампсию можно охарактеризовать как раннее начало, составляющее менее 20% всех случаев, или как позднее начало, составляющее оставшиеся 80% [51]. Было предложено несколько гипотез, чтобы полностью выяснить лежащие в основе патологические механизмы [51–54]. Плацентарное происхождение гипотезы преэклампсии описывает неэффективную инвазию трофобластов и ремоделирование спиральных артерий матери, вызывающее «плацентарный синдром», впоследствии приводящее к преэклампсии и задержке роста плода [51, 54].
Более поздняя теория, предложенная Thilaganathan, предполагает, что аномальная сердечно-сосудистая функция вызывает аномальную плаценту, которая возникает при преэклампсии, а плацентарное происхождение преэклампсии справедливо только в случае раннего начала заболевания [52, 54]. Позднее начало преэклампсии может быть связано с основной сердечно-сосудистой дисфункцией матери, которая не может удовлетворить гемодинамические и метаболические потребности беременности, а также приводит к неблагоприятным послеродовым сердечно-сосудистым исходам у более чем 50% пациентов, возможно, из-за того, что преэклампсия и сердечно-сосудистые заболевания имеют сходные генетические факторы и факторы риска окружающей среды [52].
Подтверждая связь между плацентарной патофизиологией ранней ПЭ, Yung et al. изучили образцы плаценты от преждевременных, доношенных беременностей и беременностей во втором триместре и продемонстрировали, что при преэклампсии с ранним началом патология плаценты связана с активацией пути развернутого белкового ответа (UPR) и активацией стресса ER наряду с депрессией пути AKT, снижая клеточную активность. распространение [55]. Эти авторы продемонстрировали молекулярные различия между двумя фенотипами доношенной преэклампсии и преэклампсии [55].
Робертс и Хьюбел, среди прочих, предложили двухэтапную модель преэклампсии, которая позже была изменена на шесть стадий Redman et al. [53, 56]. Редман объясняет, что стадии 1 и 2 могут быть ранним явлением, таким как предубежденная терпимость матери к отцовской сперме или короткий промежуток времени между коитусом и зачатием, что приводит к плохой плацентации и влияет на здоровье и рост плода [53]. Стадия 3 начинается примерно на 8 неделе беременности, когда в неосложненных случаях трофобластические пробки, закрывающие спиральные артерии матери, отступают и начинается маточно-плацентарное кровообращение [53, 57].Однако при преэклампсии происходит преждевременное открытие трофобластических пробок с притоком артериальной крови, увеличивающим стресс внутри плаценты и приводящим к дефектной плаценте [53]. Стадия 4 модели Редмана характеризуется снижением факторов роста плаценты в случаях преэклампсии, что приводит к нарушению ремоделирования сосудов материнских спиральных артерий в более крупные сосуды с низким сопротивлением току крови трофобластом [53, 58, 59]. Кроме того, Redman также утверждает, что при увеличении плацентарного и эндотелиального повреждения клинические симптомы преэклампсии проявляются на стадиях 5 и 6 [53].
Развитие плаценты начинается с децидуальной реакции, вызываемой бластоцистой в материнском эндометрии, что в конечном итоге приводит к образованию базальной пластинки [60, 61]. Трофобласты дифференцируются на два типа: инвазивный вневорсинчатый цитотрофобласт (EVT) или ворсинчатый цитотрофобласт, который позже сливается с образованием многоядерного синцитиотрофобласта [61, 62]. Экстраворсинчатые цитотрофобласты ответственны за установление маточно-плацентарного кровообращения и регуляцию материнской врожденной иммунной системы [63, 64].При неосложненной беременности вневорсинчатые цитотрофобласты (EVT) вторгаются в спиральные артерии, вены и лимфатические сосуды эндометрия матери в течение первого триместра [65, 66]. Накопления EVT также локализовались в лимфатических узлах без каких-либо неопластических изменений, что указывает на регуляцию иммунных клеток трофобластами [65, 66].
Дефектная плацентация приводит к снижению ангиогенного фактора роста эндотелия сосудов (VEGF) и фактора роста плаценты (PLGF) и высвобождению вредных факторов плаценты, таких как растворимая fms-подобная тирозинкиназа 1 (sFIt1), в кровоток матери, вызывая генерализованный эндотелиальный дисфункция [56, 57].Циркулирующий sFlt1 в большом количестве у женщин с преэклампсией, что объясняется сосудистым сопротивлением и повышением артериального давления [67]. Недавние исследования у женщин с задержкой роста плода (FGR) без симптомов преэклампсии предоставили доказательства высокого отношения sFlt1 / PLGF [68, 69]. Протеинурия при преэклампсии также может быть связана с высокими уровнями плацентарных факторов, таких как sFlt1, ускоряющих гломерулярный эндотелиоз [70]. Измененная гемодинамика и снижение сосудистого кровотока приводят к стойким состояниям гипоксии и оксигенации, что приводит к высокому окислительному стрессу в тканях плаценты [55, 71–74].Хотя повышенный окислительный стресс проявляется в трофобластах при неосложненной беременности, длительный оксидативный стресс подавляет активность трофобластов, ухудшая ситуацию с осложнениями беременности [75].
Синцитиотрофобласт — это самый внешний слой ворсинчатого трофобласта, находящийся в непосредственном контакте с материнской кровью, и синцитиальный дебрис в виде узлов или ядерных агрегатов может быть обнаружен в материнской циркуляции с увеличением срока беременности [76, 77]. Постоянный кровоток к синцитиотрофобласту вызывает быстрые изменения старения и требует активации аутофагии для их удаления при неосложненной беременности [8, 78, 79].Во время преэклампсии синцитиотрофобласт испытывает ускоренное старение с активацией апоптотического каскада, некротическим распадом с высвобождением некротического мусора и увеличением синцитиальных агрегатов [77, 80]. Было замечено, что синцитиотрофобласт секретирует ассоциированную со старением бета-галактозидазу (SA β -Gal) вместе с повышением проапоптотических ингибиторов p53 и CDK, что указывает на прекращение клеточного цикла и старение [81, 82].
Недавний обзор Кокса и Редмана описывает биохимический путь и механизм старения плацентарных клеток после окислительного стресса [8].Они подчеркивают, что раннее начало старения при преэклампсии может быть связано с чрезмерным накоплением ROS и стрессом окислительного / эндоплазматического ретикулума (ER), что приводит к активации пути mTORC (регулятор клеточного цикла) и продукции белков секреторного фенотипа, ассоциированного со старением (SASP), которые затем активирует путь циклооксигеназы и усиливает выработку провоспалительных цитокинов и хемокинов [8].
4. Клеточное старение при неблагоприятных исходах беременности
Трофобласты имитируют раковые клетки, проявляя инвазивность, чтобы поддерживать рост плода.Подобно опухолевым клеткам, трофобласты сохраняют свою длину теломер и уровень обратной транскриптазы теломеразы человека (hTERT) при неосложненной беременности [83, 84]. В течение первого триместра трофобласт испытывает низкое давление кислорода или физиологическое гипоксическое состояние, связанное с активацией HIF-1 α . Это состояние низкого напряжения кислорода отвечает за моделирование архитектуры ворсинок и поддержание клеточной целостности за счет сохранения длины теломер и активации ферментов теломеразы [85, 86].Это физиологическое состояние изменяется в конце первого триместра, когда плацента насыщается кислородом [87]. Длина теломер остается постоянной на протяжении всей нормальной беременности, но при определенных условиях, таких как ограничение роста плода и неконтролируемый диабет, длина теломер значительно сокращается [88, 89]. Изменения теломер могут быть связаны с повышенным окислительным стрессом, что приводит к повреждению ДНК и активации ответа на повреждение (DDR) через путь p53 и способствует старению трофобласта [9, 84].В 2010 году Бирон-Шентал и др. были первыми, кто сообщил о доказательствах клеточного старения при преэклампсии и задержке роста плода. Они продемонстрировали, что при преэклампсии и беременностях с ЗВР теломеры значительно короче в трофобласте со сниженной экспрессией hTERT с повышенной частотой агрегатов теломер по сравнению с неосложненной беременностью [90]. Эти изменения плаценты отсутствовали на сроках от 37 до 41 недели, что указывает на преждевременное старение плаценты при этих осложнениях беременности [90].
Плацента стареет постепенно, и наличие маркеров старения, таких как белки p21, p16, p53 и Rb, приближающие к этому термину, поддерживает гипотезу старения нормальной плаценты [91]. Недавно в исследовании Nuzzo et al. показаны изменения клеточного цикла с усиленной регуляцией циклина D1 (регулятор клеточного цикла) и PARP1 (экспрессируемого на повреждении ДНК и возрастных изменениях) с понижающей регуляцией JunB (гена супрессора старения) в мезенхимальных стромальных клетках плаценты (PMSC), экстрагированных из преэкламптической плаценты, при сравнении к нормальной плаценте [92].Кроме того, Sharp et al. обнаружили дисбаланс между передачей сигналов p53 (индуцирующий старение и проапоптотический ген) и MDM2 (супрессор p53) в белках плаценты в синцитиотрофобласте, но не в цитотрофобласте у пациентов с преэклампсией с ранним началом [93]. Наконец, Gao et al. сообщили о повышении регуляции передачи сигналов p53 и остановке клеточного цикла с активацией проапоптотических BAX и белков каспазы в эндотелиальных клетках пупочной вены человека (HUVEC), взятых у пациентов с преэклампсией, по сравнению с таковыми из контрольной группы с неосложненной беременностью [94].
Активация путей DDR, мутации мтДНК и эндогенный стресс, такой как накопление ROS и редокс-сигналы, могут вызывать эпигенетические модификации. Эпигенетику можно определить как физиологические изменения, которые нельзя отнести к генетическому коду, а скорее такие модификации, как фосфорилирование, ацетилирование или метилирование ДНК или гистоновых белков в ядре [95]. Либо эти изменения могут быть адаптивной реакцией на постоянные стимулы, либо они могут быть вирулентными модификациями, ведущими к необратимым изменениям в половых клетках [96].Связь между эпигенетикой, старением и возрастными расстройствами была продемонстрирована в нескольких исследованиях. Ремоделирование хроматина может включать метилирование или деметилирование гистоновых остатков в определенных сайтах, что может вызывать эпигенетические изменения внутри клеток [95, 96]. Lowe et al. В ходе своих исследований эндотелиальных клеток, собранных из коронарной артерии 19-летнего мужчины, обсуждали, что клеточное старение можно точно оценить с помощью внутренних свойств клеток, известных как эпигенетические часы, на которые указывает специфическое метилирование ДНК или цитозин. метилирование CpG-островков, которое при определенных условиях может ускорять старение [97].Madrigano et al. В ходе своего лонгитюдного исследования среди пожилых людей показали, что специфичное для генов метилирование ДНК тесно связано со старением и возрастными расстройствами [98].
Были продемонстрированы эпигенетические изменения в ткани плаценты, включая паттерны метилирования ДНК, связывающую способность ДНК-связывающих белков или DBP (особенно в гене цитохрома p450), паттерны метилирования импринтированных областей в генах h29 / IGF2 и метилирование гистоновых белков внутри гормон роста человека в плацентарном хроматине [99].В недавнем исследовании Eddy et al., Модификации гистонов были очевидны в трофобласте плаценты BeWo при воздействии гипоксических условий с выраженным гипометилированием цитозина, эпигенетическим изменением, обычно очевидным при возрастных патологиях [100].
5. Изменения старения в плаценте, связанные с митохондриальной дисфункцией
Плацента — это орган с высоким уровнем метаболизма, требующий устойчивой митохондриальной активности. Даже при нормальной функции митохондрий постоянные изменения во вневорсинчатом трофобласте (EVT) и ремоделирование сосудов приводят к увеличению продукции АТФ за счет окислительного фосфорилирования [101, 102].
Накопление АФК, таких как супероксид, оксиды азота и пероксинитрит, приводит к окислительному стрессу на ранних сроках беременности [101]. АФК представляют собой сигнальные молекулы, которые преобладают над апоптотическими, окислительно-восстановительными и воспалительными сигнальными путями соответственно [103, 104]. АФК могут быть получены из ряда источников, включая митохондрии (mROS), НАДФН-оксидазы, ксантиноксидазу или фермент p450 [105, 106]. Активные формы кислорода (АФК) изменяют макромолекулы за счет окислительного повреждения белков, влияющих на функционирование генов, перекисного окисления липидов с усилением циркуляции полиненасыщенных жирных кислот и потери целостности клеточной мембраны [107–109].Повышенная регуляция АФК и их побочных продуктов, отсутствие клиренса и окислительно-восстановительная передача сигналов имеют прямые связи как с митохондриальным, так и с клеточным старением. В дополнение к этим изменениям окислительный стресс активирует путь митоген-активированной протеинкиназы (MAPK) через стресс-активированную протеинкиназу / Jun N-концевую киназу (SAPK / JNK) или путь p38 в ответ на повреждение ДНК, что в дальнейшем приводит к прекращение клеточной пролиферации и клеточного старения [110].
Было показано, что в пределах плаценты нитрование белка и перекисное окисление липидов значительно выше в тканях, выделенных от пациентов с преэклампсией, по сравнению с неосложненной беременностью [111–113].Перекисное окисление липидов может быть ферментативным, катализируемым ферментами липоксигеназы, или неферментативным в присутствии свободных радикалов [114]. Неферментативное перекисное окисление липидов активируется с возрастом, и его продукты сильно выражаются при возрастных заболеваниях, таких как атеросклероз [115]. В 1998 г. Wang и Walsh описали, что перекисное окисление липидов плаценты было значительно выше при преэклампсии [111]. Они установили, что высокие уровни перекисного окисления липидов являются результатом увеличения митохондриальной массы при плохом сосудистом кровотоке для удовлетворения энергетических потребностей при преэклампсии [111].
Различные систематические обзоры указывают на повышенные уровни окисления липидов в преэклампсической сыворотке и плазме матери, что обычно связано с нарушением антиоксидантной защиты по сравнению с неосложненной беременностью [116, 117].
Низкая васкуляризация плаценты приводит к уменьшению размера, количества и активности митохондрий [118, 119]. Недавнее исследование Venkata et al. С использованием модели преэклампсии с пониженным давлением перфузии матки (RUPP) у крыс показало значительное снижение митохондриального дыхания, особенно на стадии 3, и увеличение выработки перекиси водорода по сравнению с контрольными крысами [118].
Передача сигналов оксида азота регулирует клеточные процессы, такие как апоптоз, дифференцировка и деление [120]. На вневорсинчатую активность трофобластов, такую как миграция и инвазия, могут влиять два подтипа оксидов азота, eNOS (эндотелиальная синтаза оксида азота) и iNOS (индуцибельная синтаза оксида азота) [120]. Нитрование белков может либо не иметь эффекта, либо демонстрировать потерю / усиление функциональности. В плаценте пероксинитрит может изменять реактивность сосудов и маточно-плацентарное кровообращение при таких осложнениях беременности, как преэклампсия [91, 121].Повышение активности NOS и накопление пероксинитрита при преэклампсии может привести к депрессии митохондриальной активности за счет ингибирования цепи переноса электронов и нитрования митохондриальных белков и антиоксидантов, таких как митохондриальная супероксиддисмутаза (MnSOD), наряду с активацией трофобластного апоптоза [122].
Как показано на Рисунке 1, старение обычно связано с митохондриальной дисфункцией как прямым следствием потери митохондриальной динамики и увеличения митохондриального повреждения [122, 123].Митохондрии подвергаются непрерывному делению и слиянию для поддержания митохондриальной динамики, отказ которой может привести к накоплению митохондриального мусора и ухудшению функционирования митохондрий [122, 123]. Считается, что митохондриальная динамика изменяется при преэклампсии с измененной экспрессией генов митохондриальных регуляторов аутофагии, таких как OPA1, SIRT3 и MNF2 / 1, но были проведены ограниченные исследования для полного понимания процесса передачи сигналов [124, 125]. Недавно Ausman et al. сообщили, что динамика митохондрий при преэклампсии склонна к делению митохондрий с повышенным фосфорилированием гена DERP1 в митохондриях, выделенных из преэклампсической плаценты [126].Эти изменения сопровождались накоплением церамидов, которые активировали BOK, проапоптотический белок в преэкламптических тканях плаценты по сравнению с нормальной плацентой, что указывает на усиление трофобластной аутофагии при преэклампсии и ЗВУР [126].
Антиоксиданты вырабатываются клетками для нейтрализации продуктов АФК, превращая их в кислород и перекись водорода, которая далее расщепляется с образованием воды. Антиоксиданты также считаются средствами против старения и могут быть разделены на подтипы: ферментативные, такие как супероксиддисмутазы (SOD), каталазы и пероксидазы, или неферментативные, такие как витамины (A, C и E), билирубин и мочевая кислота [127, 128 ].Окислительный стресс возникает, когда существует дисбаланс между побочными продуктами АФК, производимыми и улавливаемыми антиоксидантами [128, 129]. Все основные антиоксиданты локализуются в плаценте для снижения окислительного стресса, и их активность зависит от степени стресса, испытываемого клетками [71]. При преэклампсии и ЗВУР антиоксидантная активность ослаблена по сравнению с неосложненной беременностью, как показано на Рисунке 1 [127].
6. Маркеры старения при неблагоприятных исходах беременности
Основной акушерской проблемой было определение биомаркеров для выявления таких осложнений беременности, как преэклампсия и ЗВУР, в жидкостях организма матери.Различные маркеры митохондриальной дисфункции и окислительного стресса были исследованы как ранние биомаркеры нарушений беременности, как показано в таблице 1. В 2012 году Qiu et al. были первыми, кто сообщил о повышенных уровнях мтДНК в материнской периферической крови при преэклампсии, что указывает на высокий окислительный стресс и митохондриальную дисфункцию [132]. Недавнее исследование «случай-контроль», проведенное Williamson, McCarthy и Kenny, обнаружило повышенное количество копий мтДНК в материнской плазме на 15-20 неделе беременности в случаях преэклампсии по сравнению с таковыми в контрольной группе без осложнений [133, 134].Кроме того, это исследование также продемонстрировало значительное снижение уровня антиоксидантной митохондриальной супероксиддисмутазы (mSOD) на 15 неделе беременности у женщин, у которых позже развилась преэклампсия, таким образом подтверждая митохондриальную дисфункцию как патофизиологическое событие при преэклампсии [134]. В другом аналогичном исследовании Marschalek et al. показали аналогичные результаты с повышенным числом копий мтДНК в материнской сыворотке, обнаруживаемым при преэклампсии с ранним началом [135].
| ||||||||||||||||||
Помимо митохондриальной дисфункции, воспаление и медиаторы воспаления проявляются в преждевременном старении плаценты.Некоторые ассоциированные со старением воспалительные маркеры, такие как секреторные фенотипы, ассоциированные со старением (SASP), повышены при преэклампсии [136].
Kupferminc et al. показали, что TNF- α значительно повышен в околоплодных водах и материнской плазме при тяжелой преэклампсии [137]. sST2 (растворимый ST2) является членом семейства интерлейкинов-1, в большом количестве экспрессируется в эндотелиальных клетках и обычно связан с возрастными нарушениями, такими как сердечные заболевания [138]. В случае повышенной гибели клеток и некротической передачи сигналов путь IL33 / STL2 запускается активацией Toll-Like Receptor-1 (TLR1), что приводит к усилению регуляции притока цитокинов и хемокинов [139].Недавнее лонгитюдное исследование Romero et al. сообщили о значительном повышении уровня sST2 в материнской плазме у пациентов из группы риска почти за 6 недель до развития преэклампсии [140].
МикроРНК (miRNA) и длинные некодирующие РНК (lncRNA) представляют собой некодирующие РНК, которые обладают потенциалом для регуляции генов [141]. miRNA доступны в жидкостях организма и в настоящее время регулярно исследуются как биомаркеры, так и как перспективные терапевтические средства. В матке miRNA контролируются стероидными гормонами и отвечают за эффективную плаценту.Недавняя работа Tan et al. заявили, что в неблагоприятных условиях плаценты, таких как преэклампсия, длинная некодирующая РНК, lncRNA DLX6-AS1, сверхэкспрессируется в линиях трофобластных клеток, что приводит к усилению регуляции mir-376c, который отвечает за остановку клеточного цикла [142].
7. Возможные терапевтические средства и перспективы развития неблагоприятных исходов беременности
Старение — это однонаправленный процесс, который нельзя обратить вспять; однако исследования, направленные на снижение окислительного стресса за счет восстановления митохондриальной пригодности, могут быть потенциальной терапией неблагоприятных исходов беременности [143].Пригодность митохондрий признана ключевым регулятором развития клеточного цикла и метаболизма с митохондриальными взаимодействиями с другими органеллами, включая ядро и эндоплазматический ретикулум (ЭР), обеспечивая гомеостаз клеточной динамики и жизнеспособности. При осложнениях беременности хронический окислительный стресс приводит к дисфункции митохондрий, что приводит к потере стабильности митохондриальной передачи сигналов [102]. Антиоксидантные добавки, такие как витамины C и E, принимаемые во время беременности, не продемонстрировали каких-либо значительных эффектов в снижении окислительного стресса.
Однако продолжающиеся исследования более эффективных антиоксидантов пролили свет на несколько цитопротективных агентов, нацеленных на митохондрии.
Недавнее исследование продемонстрировало, что митохондрии, нацеленные на антиоксидант, MitoTEMPO, обладают цитопротектором против гибели клеток, вызванной АФК [134]. Когда клетки HUVEC были предварительно обработаны MitoTEMPO перед воздействием 3% плазмы беременных с преэклампсией, это привело к значительному снижению выработки клеточного супероксида, нормализации функционирования митохондрий и снижению воспалительного притока [134].Недавно другое исследование, проведенное Nuzzo et al. демонстрирует, что у беременных крыс, нацеленных на митохондриальный антиоксидант MitoQ, наблюдается нормализованный объем плаценты и устранена задержка роста плода в условиях гипоксии [144]. Более того, они обсудили, что MitoQ обладает потенциалом для регулирования клеточного цикла посредством пути передачи сигналов пролиферации MAPK [144].
Наконец, эрготионеин — это водорастворимая аминокислота, обладающая цитопротекторным действием. Эрготионеин в первую очередь нацелен на митохондрии и может улавливать АФК, индуцировать клеточную пролиферацию и репарацию посредством активированных антиоксидантных путей [145].Множество преимуществ антиоксидантов, направленных и нормализующих функционирование и динамику митохондрий, могут стать потенциальными пренатальными терапевтическими средствами для лечения неблагоприятных исходов беременности [145].
8. Заключение
Старение полезно для многоклеточных организмов, особенно для устранения мутаций и предотвращения рака. Однако при наличии стойкого нежелательного стресса этот процесс может неестественно ускориться и привести к серьезным осложнениям для здоровья. При неблагоприятных исходах беременности, таких как преэклампсия и ограничение роста плода, плацентарная недостаточность сопровождается аберрантной сигнализацией преждевременного старения плаценты и апоптоза.Как показано на Рисунке 1, этот обзор выдвинул на первый план современные знания о роли митохондриальной дисфункции плаценты, клеточного старения и оси старения плаценты в неблагоприятных исходах беременности.
Дальнейшие исследования должны быть сосредоточены на углублении нашего понимания преждевременного старения плаценты как патофизиологии нарушений беременности и изучении новых способов улучшения результатов, таких как преэклампсия и ограничение роста плода.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов.
Вклад авторов
Катал Маккарти и Фергус П. Маккарти внесли одинаковый вклад.
Благодарности
Этот проект финансируется исследовательской и инновационной программой Европейского Союза Horizon 2020 в рамках сети инновационного обучения действий Марии Склодовской-Кюри (h3020-MSCA-ITN 2017), грант № 765274, аббревиатура iPLACENTA (http: // www .iplacenta.eu).
Какие нарушения могут повлиять на плаценту во время беременности?
Плацента и ее здоровье имеют жизненно важное значение для здоровья женщины во время беременности и развития плода.Этот орган обеспечивает кислород, питательные вещества и фильтрует отходы плода во время беременности.
Он также играет важную роль в производстве гормонов и защищает плод от бактерий и инфекций.
Плацента с высоким содержанием крови соединяется со стенкой матки и соединяется с ребенком через пуповину.
Чаще всего плацента прикрепляется к верхней или боковой стенке матки. Однако иногда он может расти или прикрепляться к матке, что может вызвать проблемы со здоровьем.
Поделиться на PinterestПлацента играет жизненно важную роль для развивающегося плода во время беременности.Многие факторы влияют на здоровье плаценты, в том числе:
- этническая принадлежность
- история курения сигарет
- высокое кровяное давление
- многоплодная беременность
- нарушения свертываемости крови у матери
- история хирургических вмешательств на матке, таких как кесарево сечение
- проблемы с плацентой в анамнезе
- злоупотребление психоактивными веществами у матери, например, употребление кокаина
- травма живота, например, в результате падения или тупой травмы
- возраст матери, поскольку женщины старше 40 лет имеют более высокий риск развития проблем с плацентой
- преждевременный разрыв плодных оболочек, потому что риск проблем с плацентой увеличивается, если амниотический мешок разрывается слишком рано
Существует много осложнений, которые могут повлиять на плаценту.Ниже описаны наиболее распространенные расстройства.
Предлежание плаценты — это состояние, при котором плацента прикрепляется к стенке матки очень низко. При этом плацента частично или полностью покрывает шейку матки.
Этим заболеванием страдает 1 из 200 женщин в третьем триместре. Однако состояние может исчезнуть по мере прогрессирования беременности.
Факторы риска
Предлежание плаценты чаще встречается у женщин, которые:
- старше
- курят
- перенесли кесарево сечение или другие операции на матке
- вынашивают многоплодную беременность
Типы
Есть три типа предлежания плаценты:
- Маргинальное: плацента доходит до края шейки матки
- Полное: предлежание плаценты полностью покрывает шейку матки
- Частично: плацента частично покрывает шейку матки
Предлежание плаценты может вызывать вагинальные кровотечение как до, так и во время родов.Это кровотечение может быть серьезным и может потребовать лечения.
Осложнения
Помимо кровотечения, предлежание плаценты может вызвать следующие осложнения во время беременности:
- разрыв плаценты
- повышенный риск инфицирования плода
- схваток
- преждевременные роды
Чаще всего необходимо кесарево сечение для безопасных родов.
Отслойка плаценты происходит, когда плацента отделяется от матки во время беременности.Отслойка может быть как частичной, так и полной.
Заболевание чаще всего возникает в третьем триместре. Это наиболее распространенное плацентарное заболевание, которое встречается примерно в 1 из 100 беременностей.
Отслойка плаценты — основная причина смерти плода и новорожденного.
Он также вызывает высокие показатели преждевременных родов и задержки роста плода.
Факторы риска
Риск отслойки плаценты может быть увеличен:
- травмой живота
- преждевременным разрывом мембраны
- курением матерью или отцом
- употреблением кокаина или алкоголя
- предшествующим плацентарным анамнезом отслойка
- с предлежанием плаценты
- дефекты матки
- высокое кровяное давление у матери или высокое кровяное давление, вызванное беременностью
- окантовка плаценты
- предыдущее кесарево сечение или прерывание
- наличие более одного плода
- аномальное сердцебиение
Симптомы и диагностика
Будущие матери с отслойкой плаценты могут испытывать вагинальное кровотечение, боль в матке или животе, постоянные схватки и нарушения сердечного ритма плода.
Диагноз отслойки плаценты будет основан на симптомах и лечиться в зависимости от их степени тяжести.
Осложнения
Из-за той роли, которую плацента играет в доставке кислорода и питательных веществ, отслойка плаценты может вызвать лишение этих жизненно важных питательных веществ.
Эта депривация может привести к аномальному развитию плода, преждевременным родам, задержке роста плода и мертворождению.
Поделиться на PinterestПлацентарная недостаточность связана с преэклампсией, причиной высокого кровяного давления во время беременности.Как обсуждалось ранее, плацента играет жизненно важную роль в развитии плода, обеспечивая растущего ребенка питательными веществами и кислородом и фильтруя его продукты жизнедеятельности.
Однако иногда плацента может не функционировать должным образом. Когда это происходит, он может не обеспечивать адекватное количество питания, вызывая плацентарную недостаточность. Это происходит в 1 из 300 беременностей.
Эта аномалия плаценты часто приводит к задержке роста плода и низкой массе тела при рождении у младенцев.
Женщины с плацентарной недостаточностью могут заметить меньшее шевеление плода и меньший размер матки, чем раньше.
Факторы риска
Это чаще встречается у матерей, которые:
- болеют преэклапсией
- болеют диабетом
- курят или принимают легкие наркотики
- имеют проблемы со свертыванием крови или принимают препараты для разжижения крови
могут иметь последствия как для матери, так и для плода, связанные с плацентарной недостаточностью. Риски для матери возрастают при наличии диабета и высокого кровяного давления.
Симптомы
Симптомы плацентарной недостаточности включают:
- отслойка плаценты (см. Выше)
- преждевременные роды
- преэклампсия.
Преэклампсия характеризуется высоким кровяным давлением и наличием белка в моче. Симптомы преэклампсии включают чрезмерное увеличение веса, отеки, головные боли и высокое кровяное давление.
Осложнения
Риски для плода и младенца при наличии плацентарной недостаточности включают:
- кислородное голодание при рождении, которое может вызвать такие состояния, как церебральный паралич
- нарушения обучаемости
- гипотермия или низкая температура тела
- гипогликемия, или низкий уровень сахара в крови
- полицитемия или чрезмерный уровень эритроцитов
- преждевременные роды
- необходимость кесарева сечения
- мертворождение или смерть
Наличие плацентарной недостаточности на ранних сроках беременности усугубляет проблемы, с которыми сталкиваются детка.
Нет лекарства от плацентарной недостаточности, но крайне важно получить рекомендованное последующее наблюдение и дородовой уход.
Медицинские работники могут регулярно оценивать вашу беременность, рекомендуя:
- более частые осмотры в офисе
- записи о подсчете ударов
- обучение самоконтролю симптомов преэклампсии
- постельный режим
- инъекции стероидов до 32 недель при преждевременных родах риск
- осмотр у специалиста
В тяжелых случаях будущим мамам может потребоваться пребывание в стационаре.
Инфаркты плаценты — это участки мертвой ткани внутри плаценты, обычно вызванные осложнениями со стороны кровеносных сосудов.
Эта патология плаценты снижает приток крови к пораженным участкам. Иногда это может вызвать задержку роста плода или смерть. Инфаркты плаценты чаще возникают у женщин с высоким кровяным давлением.
Поделиться на Pinterest Кесарево сечение может увеличить риск приросшей плаценты в будущем.Приросшая плацента — серьезное заболевание, которое встречается у 1 из 2500 беременностей.
Плацента и ее кровеносные сосуды прикрепляются и врастают глубоко в стенку матки.
Существует три формы:
- Приросшая плацента: Плацента прикрепляется к мышце стенки матки
- Приращение плаценты: Плацента прикрепляется через мышцу стенки матки
- Плацента percreta: Плацента растет через всю стенку матки и прикрепляется к другим окружающим органам.
Факторы риска развития приросшей плаценты в основном неизвестны.Считается, что они включают в себя предлежание плаценты и предыдущее кесарево сечение.
Осложнения этого состояния могут включать вагинальное кровотечение в третьем триместре, тяжелое послеродовое кровотечение, кесарево сечение и последующую гистерэктомию.
Поговорите со своим врачом, чтобы обсудить ваш личный риск развития аномалий плаценты и дать рекомендации по профилактике и лечению.
Маленький для гестационного возраста | Детская больница Филадельфии
Маленький для гестационного возраста — это термин, используемый для описания ребенка, размер которого меньше обычного для данного количества недель беременности.Дети с SGA обычно имеют массу тела при рождении ниже 10-го процентиля для детей того же гестационного возраста. Это означает, что они меньше, чем многие другие дети того же гестационного возраста.
Младенцы SGA могут казаться физически и неврологически зрелыми, но меньше других детей того же гестационного возраста. Младенцы SGA могут быть пропорционально маленькими (одинаково маленькими по всему телу) или могут иметь нормальную длину и размер, но иметь меньший вес и массу тела. Дети с SGA могут быть недоношенными (родившимися до 37 недель беременности), доношенными (от 37 до 41 недели) или доношенными (после 42 недель беременности).
Хотя некоторые дети маленькие из-за генетики (их родители маленькие), большинство детей с SGA маленькие из-за проблем роста плода, возникающих во время беременности. Многие дети с SGA имеют состояние, называемое задержкой внутриутробного развития (IUGR). ЗВУР возникает, когда плод не получает необходимых питательных веществ и кислорода, необходимых для правильного роста и развития органов и тканей. ЗВУР может начаться на любом сроке беременности. Раннее начало ЗВУР часто связано с хромосомными аномалиями, материнскими заболеваниями или серьезными проблемами с плацентой.Задержка роста (после 32 недель) обычно связана с другими проблемами.
Некоторые факторы, которые могут способствовать SGA и / или IUGR, включают следующее:
Когда плод не получает достаточного количества кислорода или питательных веществ во время беременности, общий рост тела и органов ограничен, а клетки тканей и органов могут не вырасти настолько большими или многочисленными. Некоторые из состояний, вызывающих SGA и IUGR, ограничивают кровоток через плаценту. Это может привести к тому, что плод будет получать меньше кислорода, чем обычно, что увеличивает риски для ребенка во время беременности, родов и после них.
Младенцы с SGA и / или IUGR могут иметь проблемы при рождении, включая следующие:
Пониженный уровень кислорода
Низкие баллы по шкале Апгар (оценка, помогающая выявлять детей с трудностями адаптации после родов)
Аспирация мекония (вдыхание первых дефекаций в утробе матери), что может привести к затрудненному дыханию
Гипогликемия (низкий уровень сахара в крови)
Нарушение поддержания нормальной температуры тела
Полицитемия (слишком много красных кровяных телец)
Ребенок с SGA часто выявляется до рождения.Во время беременности размер малыша можно оценить по-разному. Высота глазного дна (верхняя часть матки матери) может быть измерена от лобковой кости. Это измерение в сантиметрах обычно соответствует количеству недель беременности после 20-й недели. Если для количества недель измерения низкие, ребенок может быть меньше, чем ожидалось.
Хотя многие дети с SGA имеют низкий вес при рождении, не все они являются недоношенными и могут не испытывать проблем, связанных с недоношенными детьми.Другие дети с SGA, особенно с IUGR, кажутся худыми, бледными и с дряблой сухой кожей. Пуповина часто бывает тонкой и тусклой, а не блестящей и толстой.
Другие диагностические процедуры могут включать следующее:
Ультразвук. Ультразвук (тест с использованием звуковых волн для создания изображения внутренних структур) — более точный метод оценки размера плода. Можно измерить голову и живот плода и сравнить их с диаграммой роста для оценки веса плода.Окружность живота плода является полезным индикатором питания плода.
Доплеровский поток. Еще один способ интерпретировать и диагностировать ЗВУР во время беременности — это допплеровский кровоток, который использует звуковые волны для измерения кровотока. Звук движущейся крови создает волны, отражающие скорость и количество крови, движущейся по кровеносному сосуду. Кровоток через кровеносные сосуды как в головном мозге плода, так и в пуповине можно проверить с помощью допплеровских исследований кровотока.
Увеличение веса матери. Набор веса матери также может указывать на рост ребенка. Небольшая прибавка в весе у матери во время беременности может соответствовать рождению маленького ребенка
Оценка беременности. Младенцев взвешивают в течение первых нескольких часов после рождения. Вес сравнивается с гестационным возрастом ребенка и записывается в медицинскую карту. Вес при рождении необходимо сравнить с сроком беременности. Некоторые врачи используют формулу для расчета массы тела ребенка для диагностики SGA.
Специфическое лечение SGA определит врач вашего ребенка на основании:
Гестационный возраст, общее состояние здоровья и история болезни вашего ребенка
Степень условия
Толерантность вашего ребенка к определенным лекарствам, процедурам или методам лечения
Ожидания по ходу состояния
Ваше мнение или предпочтение
Младенцы с SGA могут быть физически более зрелыми, чем показывает их небольшой размер.Но они могут быть слабыми и хуже переносить обильные кормления или оставаться в тепле. Лечение ребенка SGA может включать:
Кровати или инкубаторы с регулируемой температурой
Кормление через зонд (если ребенок не сосет сильно)
Проверка на гипогликемию (низкий уровень сахара в крови) с помощью анализов крови
Контроль уровня кислорода
Младенцы с SGA и недоношенные дети могут иметь дополнительные потребности, включая кислород и механическую помощь для дыхания.
Пренатальный уход важен при всех беременностях, особенно для выявления проблем, связанных с развитием плода. Отказ от курения и употребление таких веществ, как наркотики и алкоголь, необходимы для здоровой беременности и могут снизить риск синдрома внезапной детской смерти (СВДС) и других младенческих смертей, связанных со сном. Также может помочь здоровое питание во время беременности.
Преэклампсия — Причины — NHS
Считается, что преэклампсия вызвана неправильным развитием плаценты из-за проблем с кровоснабжающими ее сосудами.Точная причина до конца не выяснена.
Плацента
Плацента — это орган, который связывает кровоснабжение матери с кровоснабжением ее будущего ребенка.
Пища и кислород проходят через плаценту от матери к ребенку. Отходы могут перейти от ребенка обратно к матери.
Чтобы поддерживать растущего ребенка, плацента нуждается в большом и постоянном притоке крови от матери.
При преэклампсии плацента не получает достаточно крови.Это могло быть связано с тем, что плацента не развивалась должным образом, поскольку она формировалась в течение первой половины беременности.
Проблема с плацентой означает, что кровоснабжение между матерью и ребенком нарушено.
Сигналы или вещества из поврежденной плаценты воздействуют на кровеносные сосуды матери, вызывая высокое кровяное давление (гипертонию).
В то же время проблемы с почками могут привести к тому, что важные белки, которые должны оставаться в крови матери, попадут в ее мочу, что приведет к образованию белка в моче (протеинурия).
Что вызывает проблемы с плацентой?
На начальных сроках беременности оплодотворенная яйцеклетка имплантируется в стенку матки (матки). Матка — это орган, внутри которого ребенок растет во время беременности.
Оплодотворенная яйцеклетка дает корнеобразные наросты, называемые ворсинками, которые помогают закрепить ее на слизистой оболочке матки.
Ворсинки питаются питательными веществами через кровеносные сосуды в матке и в конечном итоге прорастают в плаценту.
На ранних сроках беременности эти кровеносные сосуды меняют форму и становятся шире.
Если кровеносные сосуды полностью не трансформируются, вполне вероятно, что плацента не будет развиваться должным образом, потому что не получит достаточного количества питательных веществ. Это может привести к преэклампсии.
До сих пор неясно, почему кровеносные сосуды не трансформируются должным образом.
Вероятно, унаследованные изменения в ваших генах играют какую-то роль, поскольку это заболевание часто передается в семье.Но это объясняет только некоторые случаи.
Кто больше всего подвержен риску?
Выявлены некоторые факторы, которые могут увеличить ваши шансы на развитие преэклампсии.
Сюда входят:
Некоторые факторы также немного увеличивают ваши шансы.
Если у вас их 2 или более вместе, ваши шансы выше:
- это ваша первая беременность — преэклампсия чаще возникает во время первой беременности, чем во время любых последующих беременностей
- с момента последней беременности прошло не менее 10 лет
- у вас есть семейный анамнез заболевания — например, у вашей матери или сестры была преэклампсия
- вы старше 40 лет
- вы страдали ожирением в начале беременности — это означает, что ваш индекс массы тела (ИМТ) составлял 35 или более
- вы ожидаете нескольких детей , например, двойню или тройню
Если у вас высокий риск развития преэклампсии, вам могут посоветовать принимать 75 мг аспирина (детский аспирин или аспирин в низких дозах) каждый день во время беременности с 12 лет. недели беременности до рождения ребенка.
Данные свидетельствуют о том, что это может снизить ваши шансы на развитие этого состояния.
Последняя проверка страницы: 7 июня 2018 г.
Срок следующей проверки: 7 июня 2021 г.
5 проблем с плацентой, о которых должна знать каждая женщина
Ее вторая беременность, однако, была почти идеальной до родов. Ей было 32 года, и из-за ее истории она ежедневно принимала детский аспирин. Глобальные исследования показали, что ежедневный прием аспирина улучшает результаты и снижает риск преэклампсии на 30%.Исследования показывают, что это помогает сосудам лучше прикрепляться к матке и оставаться открытыми во время беременности.
«Моя вторая беременность, я принимала аспирин, ребенок рос хорошо, у меня истек срок родов, но у меня все еще развилась преэклампсия, но на этот раз это была одна неделя после родов», — говорит она.
Через неделю после родов она все еще была опухшей, никогда не теряла жидкости после родов, чувствовала усталость и одышку. У нее было высокое кровяное давление. В итоге она была госпитализирована на 72 часа, чтобы получить магний для предотвращения судорог.
Опыт сделал ее более опытным врачом.
«Каждый раз, когда я начинаю принимать магний женщине, я говорю с ней из личного кабинета о том, как он может заставить ее себя чувствовать, о проблемах высокого кровяного давления во время беременности и о том, как вы с ним справляетесь», — говорит Таунсель.
Предлежание плацентыПредлежание плаценты возникает, когда плацента блокирует или частично блокирует шейку матки, которая является входом в матку. Это проблема, потому что ребенок проходит через шейку матки и родовые пути во время родов через естественные родовые пути.
Симптомы этого состояния включают судороги и кровотечение, как правило, через 20 недель. Лечение включает прием лекарств, тазовый отдых и ограничения активности, включая секс. Если состояние не может разрешиться само по себе, что случается часто, обычно рожают путем кесарева сечения.
Исследователи не уверены в причине предлежания плаценты, но часто это связано с женщинами, которые ранее рожали, имели шрамы на матке или вынашивали нескольких детей. Чаще встречается у небелых женщин, лиц старше 35 лет и пациентов, курящих или употребляющих кокаин.
«Хотя риск кровотечения и преждевременных родов выше, часто эти беременности проходят нормально, если диагностировано предлежание плаценты», — говорит Таунсель.
Отслойка плацентыОчень опасное состояние как для мамы, так и для ребенка, отслойка плаценты возникает, когда плацента преждевременно отделяется от стенки матки. Это может привести к прекращению поступления кислорода и питательных веществ к ребенку, ограничению его роста или к преждевременным или мертворожденным родам.
«Это также может привести к сильному кровотечению у мамы и быть опасным для ее жизни», — говорит Таунсел. Это может привести к переливанию крови, почечной недостаточности, проблемам со свертыванием крови или гистерэктомии.
Иногда это происходит, когда мама переживает травму, например, падение, автомобильную аварию или удар в живот. Причиной также может быть быстрая потеря околоплодных вод, которые смягчают матку ребенка.
Другие факторы, увеличивающие риск:
Гипертония или любые состояния, связанные с повышенным артериальным давлением, такие как преэклампсия
Курение
Употребление кокаина
Инфекция в матке
Возраст, особенно старше 40 лет
Это не то, что вы можете предотвратить, говорит Таунсел, но вы можете снизить риски, избегая курения и употребления наркотиков.В случае травмы живота немедленно обратитесь к врачу.
Спектр вросшей плацентыИногда плацента слишком хорошо прикрепляется к матке. Если он распространяется слишком далеко в матку, это называется приросшей плацентой. Он может даже достигнуть мочевого пузыря или обернуться вокруг прямой кишки.
Часто это состояние остается незамеченным до тех пор, пока после родов не отделяется плацента от стенки матки. Иногда часть или все зависает. Удаление может привести к серьезной кровопотере после родов.Иногда в таком случае врач должен выполнить гистерэктомию.
«Сообщается, что у Ким Кардашьян была эта проблема (с ее первой беременностью), когда ее плацента вторглась в матку и не могла быть безопасно отсоединена во время родов», — говорит Таунсел.
Еще одно родственное заболевание — прирост плаценты, когда плацента проникает в мышцы матки. Плацента percreta возникает, когда плацента прорастает через стенку матки.
Причина неизвестна, но риски выше для тех, кто ранее перенес операцию на матке (предыдущее кесарево сечение или другая операция на матке), ранее имелись дефекты мышц матки или у женщин старше 35 лет.Иногда это происходит без видимой причины.
«Медицинское образование, санитарная грамотность и защита интересов себя и других очень важны», — говорит Таунсел. «Женщинам просто нужно знать, что могут возникнуть проблемы с плацентой. Вот как мы улучшаем результаты ».
Отслойка плаценты
Плацента прикрепляется к стенке матки (матки) и снабжает ребенка пищей и кислородом через пуповину.
Отслойка плаценты — серьезное заболевание, при котором плацента отделяется от стенки матки еще до рождения.Он может отделяться частично или полностью. Если это произойдет, ваш ребенок может не получать достаточно кислорода и питательных веществ в утробе матери. У вас также может быть серьезное кровотечение.
Обычно плацента вырастает на верхнюю часть матки и остается там до рождения ребенка. Во время последнего периода родов плацента отделяется от матки, и ваши сокращения помогают продвинуть ее во влагалище (родовые пути). Это также называется послед.
Около 1 из 100 беременных женщин (1 процент) страдают отслойкой плаценты.Обычно это происходит в третьем триместре, но может произойти в любое время после 20 недель беременности. Легкие случаи могут вызвать несколько проблем. Отслойка считается легкой, если от стенки матки отделяется лишь очень небольшая часть плаценты. Легкая отслойка обычно не опасна.
Если у вас тяжелая отслойка плаценты (большее разделение между плацентой и маткой), ваш ребенок подвергается более высокому риску:
- Проблемы роста
- Преждевременные роды — слишком ранние роды, до 37 недель беременности
- Мертворождение — когда ребенок умирает в утробе матери после 20 недель беременности
Отслойка плаценты связана примерно с 1 из 10 преждевременных родов (10 процентов).Недоношенные дети (родившиеся до 37 недель беременности) чаще, чем дети, рожденные позже, имеют проблемы со здоровьем в течение первых недель жизни, стойкую инвалидность и даже смерть.
Каковы симптомы отслойки плаценты?
Основным признаком отслойки плаценты является вагинальное кровотечение. Вы также можете испытывать дискомфорт и болезненность или внезапную продолжающуюся боль в животе или спине. Иногда эти симптомы могут возникать без вагинального кровотечения, потому что кровь задерживается за плацентой.Если у вас есть какие-либо из этих симптомов, позвоните своему врачу.
Как диагностируется отслойка плаценты?
Если ваш поставщик медицинских услуг считает, что у вас отслойка позвоночника, вам, возможно, придется пройти обследование в больнице. Ваш врач может определить отслойку, проведя медицинский осмотр и ультразвуковое исследование. Ультразвук может обнаружить многие, но не все отслойки.
Как лечится отслойка плаценты?
Лечение зависит от того, насколько серьезна отслойка и как долго у вас протекает беременность.
Ваш поставщик медицинских услуг может просто наблюдать за вами и вашим ребенком. Но иногда может потребоваться сразу родить.
Если вам нужно сразу же родить, ваш поставщик может прописать вам лекарства, называемые кортикостероидами. Эти лекарства помогают ускорить развитие легких и других органов вашего ребенка.
Легкая отслойка плаценты
Если у вас легкая отслойка плаценты на 24–34 неделе беременности, вам необходимо тщательное наблюдение в больнице. Если анализы покажут, что у вас и вашего ребенка все хорошо, ваш врач может назначить вам лечение, чтобы попытаться сохранить беременность как можно дольше.Ваш врач может пожелать, чтобы вы оставались в больнице до родов. Если кровотечение остановится, вы сможете вернуться домой.
Если у вас есть отслойка легкой степени тяжести во время или почти в срок, ваш врач может порекомендовать индукцию родов или кесарево сечение (кесарево сечение). Вам может потребоваться сразу родить, если:
- Отслойка ухудшается.
- У вас сильное кровотечение.
- У вашего ребенка проблемы.
Умеренная или тяжелая отслойка плаценты
Если у вас отслойка плаценты средней или тяжелой степени, вам обычно необходимо сразу же родить.Необходимость быстро родить может увеличить ваши шансы на кесарево сечение.
Если вы потеряли много крови из-за отслойки, вам может потребоваться переливание крови. Это очень редко, но если у вас сильное кровотечение, которое невозможно остановить, вам может потребоваться гистерэктомия. Гистерэктомия — это хирургическое удаление матки. Гистерэктомия может предотвратить смертельное кровотечение и другие проблемы с вашим телом. Но это также означает, что вы не сможете снова забеременеть в будущем.
Что вызывает отслойку плаценты?
Мы действительно не знаем, что вызывает отслойку плаценты.У вас может быть повышенный риск отслойки плаценты, если:
Если у вас раньше была отслойка плаценты, каковы ваши шансы на повторную отслойку плаценты?
Если у вас была отслойка плаценты во время прошлой беременности, у вас есть примерно 1 из 10 (10 процентов) шанс, что это произойдет снова при более поздней беременности.
Как снизить риск отслойки?
В большинстве случаев отслойку невозможно предотвратить. Но вы можете снизить свой риск, если будете лечиться от высокого кровяного давления, отказаться от курения или употребления уличных наркотиков и всегда пристегиваться ремнем безопасности при езде в машине.
Последняя проверка: январь 2013 г.
Детский церебральный паралич может возникнуть во время беременности, родов или новорожденного. Хотя существует множество возможных причин церебрального паралича, ниже приведены некоторые из наиболее частых идентифицируемых причин или способствующих факторов. Во время беременности:
В процессе рождения:
В период новорожденности:
Каждая из указанных выше причин может помешать правильному развитию нервной системы или может помешать доставке кислорода и питания в мозг плода или новорожденного.Когда доставка кислорода и питания в мозг прерывается, сильно затрудняется или снижается на какое-то время, мозг повреждается. В зависимости от локализации и степени травмы головного мозга у младенца могут появиться признаки задержки развития, аномальной активности, повышенного тонуса, спастичности, судорог, кровотечения в головном мозге, паралича конечностей, гипотонии (вялости туловища). , умственная отсталость и другие признаки нарушений физического и умственного функционирования. Важно понимать, что церебральный паралич возникает даже без халатности, при наилучшем медицинском обслуживании, когда медицинские работники не должны были или не могли сделать ничего, чтобы избежать травмы. К сожалению, однако, часто бывает так, что травму можно было полностью предотвратить или сделать ее значительно менее серьезной, если бы со стороны медицинских работников было произведено своевременное и надлежащее вмешательство. Единственный способ определить, можно ли было избежать травмы, — это проконсультироваться о дородовой помощи, родовспоможении и медицинском уходе за новорожденным квалифицированными специалистами, которые понимают сложные физиологические отношения между матерью и плодом во время вынашивания, стрессы, которым ребенок подвергается в процессе рождения, механизмы, которые он использует, чтобы справиться с этими стрессами, процесс адаптации новорожденного к жизни вне матки, а также его потребности и реакции на определенные типы стрессов и факторов окружающей среды. |

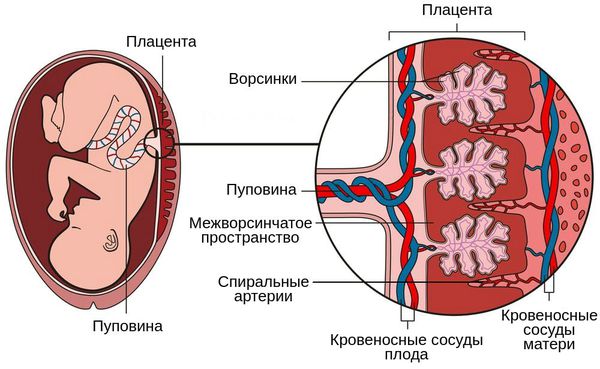
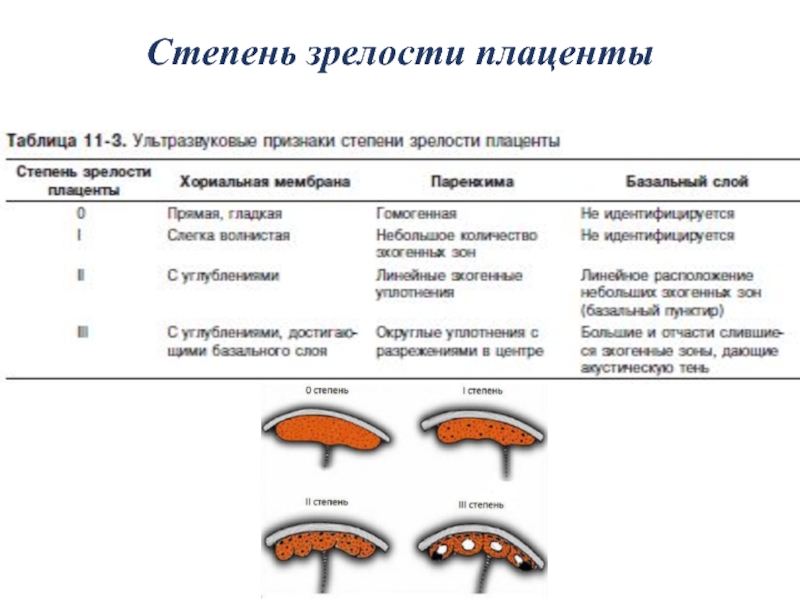 Усиленное функционирование в сочетании с типичными дисциркуляторными нарушениями потенцирует ускоренный рост и раннее старение элементов фетоплацентарного комплекса.
Усиленное функционирование в сочетании с типичными дисциркуляторными нарушениями потенцирует ускоренный рост и раннее старение элементов фетоплацентарного комплекса.