статьи от специалистов клиники «Мать и дитя»
Имеются данные о частоте двойни при аномалиях развития матки, характеризующихся ее раздвоением (матка двурогая, имеющая в полости перегородку, и др.). Причиной полиэмбрионии может быть разъединение бластомеров (в ранних стадиях дробления), возникающее в результате гипоксии, охлаждения, нарушения кислотности и ионного состава среды, воздействия токсических и других факторов. Многоплодная беременность может возникать: в результате оплодотворения двух или большего количества одновременно созревших яйцеклеток, а также при развитии двух или более эмбрионов из одной оплодотворенной яйцеклетки.
Близнецы, образовавшиеся из двух (трех и т. д.) яйцеклеток, называются двуяйцевыми (многояйцевыми), возникшие из одной — однояйцевые. Происхождение двуяйцевых двоен (многояйцевых близнецов): возможно одновременное созревание (и овуляция) двух или более фолликулов в одном яичнике. Может быть созревание двух или более фолликулов и овуляция в обоих яичниках.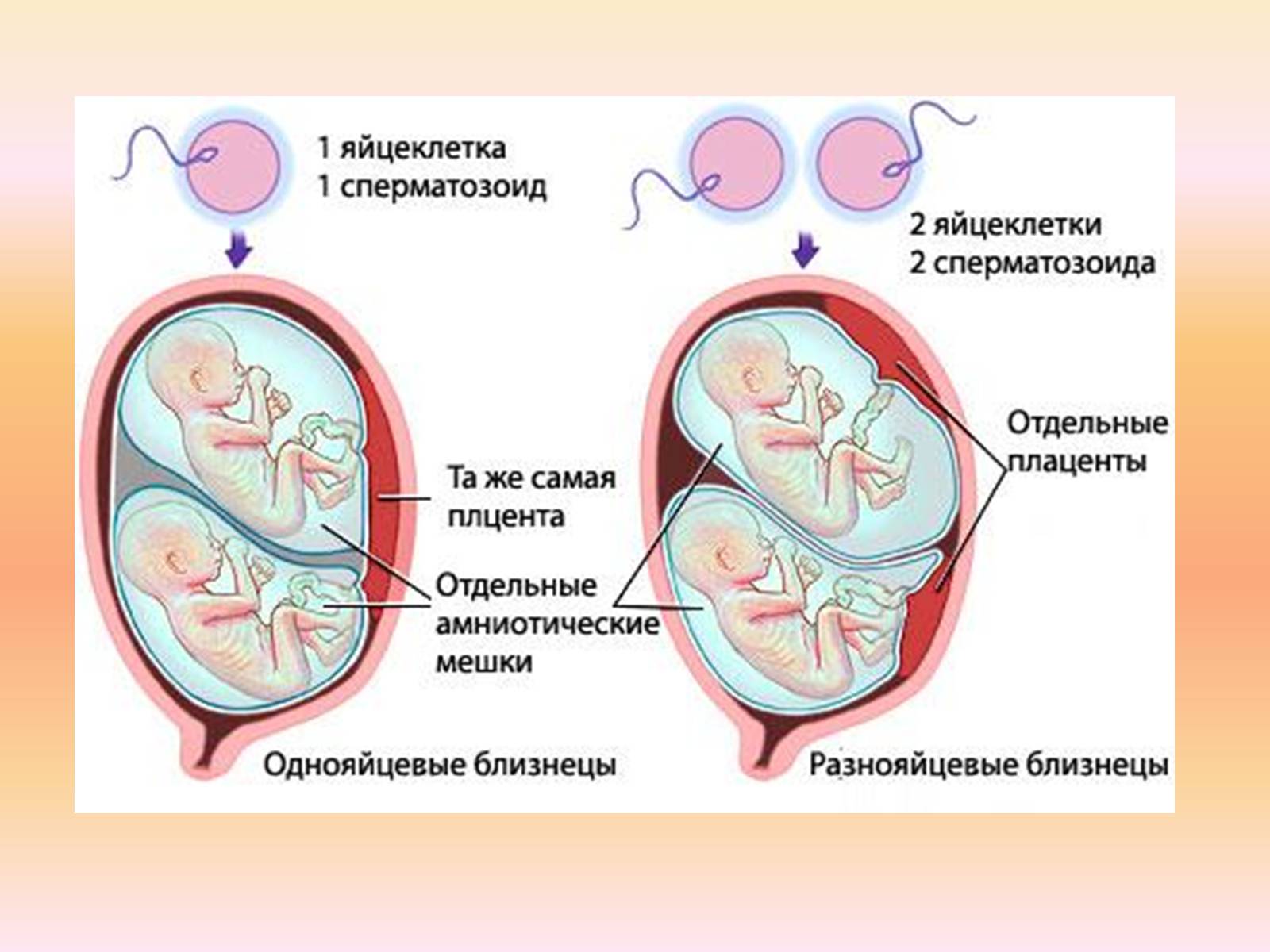
Возможен третий способ происхождения двуяйцевых (многояйцевых) близнецов — оплодотворение двух и более яйцеклеток, созревших в одном фолликуле Происхождение однояйцовых близнецов: чаще всего возникновение однояйцевых двоен бывает связано с оплодотворением яйцеклетки, имеющей два и более ядра. единый эмбриональный зачаток в стадии дробления разделяется на две части; из каждой части образуется зародыш (плод). Двуяйцевая двойня. Оплодотворенные яйцеклетки развиваются самостоятельно. После внедрения в слизистую оболочку у каждого зародыша развивается своя водная и ворсистая оболочки; в дальнейшем у каждого близнеца образуется своя плацента с самостоятельной сетью сосудов, каждое плодное яйцо, кроме хориона и амниона, имеет самостоятельную капсульную оболочку (decidua capsularis). В ряде случаев между сосудами самостоятельных плацент образуются анастомозы. Двуяйцовые двойни могут быть однополыми (оба мальчика или обе девочки) и разнополыми (мальчик и девочка). Группа крови у них может быть одинаковой и различной.
Однояйцовые близнецы всегда принадлежат к одному полу (оба мальчика или обе девочки), похожи друг на друга, группа крови у них одинаковая.
При двуяйцовой двойне оболочки в перегородке располагаются следующим образом: амнион — хорион, хорион — амнион; при однояйцевой амнион—амнион.
Важными признаками для диагноза служат: группа крови (и другие факторы крови), цвет глаз, волос, кожный рельеф кончиков пальцев, форма и расположение зубов. У однояйцевых близнецов эти признаки полностью совпадают. Разнояйцевые близнецы обладают признаками сходства в такой же степени, как обычные братья и сестры.
ТЕЧЕНИЕ МНОГОПЛОДНОЙ БЕРЕМЕННОСТИ
При многоплодной беременности к организму женщины предъявляются повышенные требования: сердечно-сосудистая система, легкие, печень, ночки и другие органы функционируют с большим напряжением. В связи с этим многоплодная беременность протекает тяжелее одноплодной.
В связи с этим многоплодная беременность протекает тяжелее одноплодной.
- Беременные часто жалуются на утомляемость и одышку, которая усиливается к концу беременности. Причиной одышки является затруднение деятельности сердца в связи со значительным смещением диафрагмы дном матки, размер которой при многоплодной беременности больше, чем при одноплодной.
- Нередко возникает расширение вен нижних конечностей. К концу беременности часто отмечается учащение позывов на мочеиспускание вследствие давления большого плодовместилища на мочевой пузырь.
- Беременные нередко жалуются на изжогу и запоры.
- При многоплодной беременности чаще, чем при одноплодной, возникают токсикозы: рвота, слюнотечение, отеки, нефропатия, эклампсия.
- При двойнях нередко встречается многоводие одного из плодов, что ведет к резкому увеличению и перерастяжению матки, одышке, тахикардии и другим расстройствам.
 Многоводие чаще наблюдается у одного из однояйцовых близнецов. В некоторых случаях многоводию одного близнеца сопутствует маловодие другого плода.
Многоводие чаще наблюдается у одного из однояйцовых близнецов. В некоторых случаях многоводию одного близнеца сопутствует маловодие другого плода. - Часто возникает преждевременное прерывание многоплодной беременности.
- При двойнях преждевременные роды наблюдаются не менее чем у 25% женщин.
- При тройнях преждевременное прерывание беременности происходит чаще, чем при двойнях. Чем больше число вынашиваемых плодов, тем чаще наблюдаются преждевременные роды.
- Развитие близнецов, родившихся в срок, в большинстве случаев бывает нормальным. Однако масса их тела обычно меньше, чем у одиночных плодов. Нередко существует разница в массе тела близнецов на 200—300 г, а иногда и больше.
- Неравномерное развитие близнецов связано с неодинаковым поступлением питательных веществ из единого плацентарного круга кровообращения.
- Нередко наблюдается разница не только в массе, но и в длине тела близнецов.
 В связи с этим была выдвинута теория сверхзарождения (superfoetatio). Сторонники этой гипотезы считают, что возможно оплодотворение яйцеклеток разных овуляционных периодов, т. е. наступление новой беременности при наличии уже существующей, ранее возникшей, беременности.
В связи с этим была выдвинута теория сверхзарождения (superfoetatio). Сторонники этой гипотезы считают, что возможно оплодотворение яйцеклеток разных овуляционных периодов, т. е. наступление новой беременности при наличии уже существующей, ранее возникшей, беременности. - В связи с неравномерной доставкой питательных веществ и кислорода может наступить значительное нарушение развития и даже гибель одного из близнецов. Это чаще наблюдается при однояйцовых близнецах. Погибший плод сдавливается вторым, хорошо растущим плодом, околоплодные воды всасываются, плацента подвергается регрессу. Спрессованный мумифицированный плод («бумажный плод») выделяется из матки вместе с последом после рождения живого близнеца. Многоводие одного плода, возникающее при многоплодной беременности, нередко также препятствует правильному развитию другого близнеца. При выраженном многоводии нередко наблюдаются те или иные аномалии развития плода, растущего при избытке околоплодных вод. Изредка рождаются сросшиеся двойни (срастание может быть в области головы, груди, живота, таза) и близнецы с другими пороками развития.

- Положение плодов в полости матки в большинстве случаев (около 90 %) бывает нормальным. При продольном положении наблюдаются разные варианты предлежания: оба плода предлежат головкой, оба — тазовым концом, один — головкой, а другой — тазовым концом. При продольном предлежании один плод может находиться позади другого, что затрудняет диагностику. Реже наблюдается продольное положение одного плода и поперечное положение другого. Наиболее редко встречается поперечное положение обоих близнецов.
- Положение близнецов в матке оба плода предлежат головкой, один плод предлежит головкой, второй – тазовым концом, оба плода в поперечном положении
- При многоплодной беременности женщин берут на особый учет и тщательно за ними наблюдают. При появлении самых ранних признаков осложнений беременную направляют в отделение патологии беременности родильного дома. Учитывая частое возникновение преждевременных родов, беременную двойней рекомендуется направлять в родильный дом за 2 — 3 нед до родов даже при отсутствии осложнений.

РАСПОЗНАВАНИЕ МНОГОПЛОДНОЙ БЕРЕМЕННОСТИ
Диагностика многоплодной беременности нередко представляет значительные затруднения, особенно в первой ее половине. Во второй половине, ближе к концу беременности, распознавание двойни (тройни) облегчается. Однако диагностические ошибки бывают при исследовании в конце беременности и даже во время родов.
При распознавании многоплодной беременности учитываются следующие признаки:
- Увеличение матки при многоплодии происходит быстрее, чем при беременности одним плодом, поэтому величина матки не соответствует сроку беременности. Дно матки обычно стоит высоко, особенно в конце беременности, окружность живота в этот период достигает 100—110 см и более.
- Непостоянны и недостаточно достоверны следующие признаки: а) углубление области дна матки (седловидная матка), образование которого связано с выпячиванием углов матки крупными частями плодов; б) наличие продольного углубления на передней стенке матки, образующееся в результате прилегания друг к другу плодов, находящихся в продольном положении; в) наличие горизонтальной борозды на передней стенке матки при поперечном положении плодов.

- Небольшие размеры предлежащей головки при значительном объеме беременной матки и высоком стоянии ее дна также позволяют заподозрить многоплодную беременность. Наличие этого признака объясняется тем, что при исследовании определяется головка одного и тазовый конец (в дне матки) другого плода, лежащего несколько выше.
- Ощущение движения плода в разных местах и прощупывание частей плода в различных отделах живота (как справа, так и слева) также указывают на многоплодие.
Многоплодная беременность — признаки, причины, особенности ведения в клинике ИнТайм
При многоплодной беременности организм женщины работает на износ. Вынашивание двух и более плодов протекает сложнее и считается беременностью с повышенным риском.
Обратившись в клинику «ИнТайм»в самом начале беременности, вы попадете в руки настоящих профессионалов. Специалисты возьмут на себя заботу о вашем здоровье при ведении многоплодной беременности, во время родов и поддержат в послеродовой период. Мы обезопасим вас от возможных осложнений, разработаем индивидуальный план ведения беременности и предстоящих родов, поможем вам подобрать правильный курс питания, рассчитаем допустимые физические нагрузки.
Мы обезопасим вас от возможных осложнений, разработаем индивидуальный план ведения беременности и предстоящих родов, поможем вам подобрать правильный курс питания, рассчитаем допустимые физические нагрузки.
К нам легко добраться на машине и метро – мы находимся в шаговой доступности от трех станций: Спортивной, Парк Культуры и Фрунзенской.
Отправьте заявкуна бесплатную консультацию
Мы осуществляем первую бесплатную консультацию для новых пациентов. Просто оставьте свои контактные данные, и мы свяжемся с вами в течение рабочего дня.
Если вы уже были нашим клиентом, вы можете воспользоваться этой формой для заказа обратного звонка.
Спасибо!
Ваша заявка принята.
Мы свяжемся с вами в течение рабочего дня.
Главные преимущества клиники «ИнТайм»
Квалифицированный персонал
В клинике «ИнТайм» работают акушеры-гинекологи высшей категории с опытом ведения многоплодной беременности, академики, профессора, кандидаты и доктора медицинских наук. Квалифицированные специалисты являются постоянными участниками многих конференций и медицинских конгрессов по вопросам гинекологии, акушерства и УЗИ-диагностики.
Современное оборудование
Лаборатория клиники «ИнТайм» оснащена техникой японского и немецкого производства. Для диагностики многоплодной беременности применяются высокоточные УЗИ- аппараты GE Logiq C5 и Mindray DC-3 с функцией 3D.
Сервис и комфорт
Заранее записавшись на прием в удобное для вас время, вы избавите себя от необходимости сидеть часами в очереди. Персонал клиники с пониманием относится к каждой пациентке. Мы учитываем эмоциональное состояние будущих мам и при необходимости оказываем квалифицированную психологическую поддержку.
Мы учитываем эмоциональное состояние будущих мам и при необходимости оказываем квалифицированную психологическую поддержку.
Особенности ведения многоплодной беременности в клинике «ИнТайм»
Определив многоплодную беременность, квалифицированные гинекологи-акушеры клиники «ИнТайм» назначат ряд анализов и исследований, направленных на выявление дефицита полезных веществ или возможных отклонений в организм будущей матери.
Анализы стандартные, но при многоплодной беременности вам придется делать их чаще и на более ранних сроках. Количество обязательных процедур УЗИ увеличивается до пяти.
Частота регулярных посещений гинеколога также увеличивается. Во время приема ведется тщательное наблюдение за вашим весом, давлением, общим состоянием, осмотр на выявление отечностей.
На поздних сроках уже явно выражены признаки многоплодной беременности: очень большой живот, постоянная одышка, боли в спине и внизу живота. Появляется вероятность преждевременных родов. Контроль за состоянием беременной становится более тщательным.
Появляется вероятность преждевременных родов. Контроль за состоянием беременной становится более тщательным.
При необходимости назначается госпитализация в стационар.
Учитывая риски и возможные осложнения, консультации наших специалистов доступны круглосуточно. Вы можете связаться с нами в удобное для вас время и получить необходимую помощь и поддержку.
Мы заботимся о вас!
Под наблюдением наших акушеров-гинекологов вы можете не переживать о течении беременности – мы позаботимся о здоровье и мамы, и малышей. Обращайтесь в нашу клинику — под чутким и надежным контролем наших врачей сотни женщин уже выносили и родили здоровых близнецов, двойняшек и тройняшек.
современный взгляд на проблему ведения беременности и родов (обзор литературы)
Для цитирования: Цивцивадзе Е. Б., Новикова С.В. Многоплодная беременность: современный взгляд на проблему ведения беременности и родов (обзор литературы). РМЖ. Медицинское обозрение. 2014;22(1):16.
Б., Новикова С.В. Многоплодная беременность: современный взгляд на проблему ведения беременности и родов (обзор литературы). РМЖ. Медицинское обозрение. 2014;22(1):16.
Проблема появления близнецов волнует умы с момента существования человечества, имеет этническое, культурное, социальное и экономическое звучание. Предания, связанные с рождением близнецов, появлялись во все века. Гиппократ считал, что близнецы – результат деления семени на две части, Демокрит рассматривал близнецовость как результат избытка семени, Аристотель появление близнецов объяснял расщеплением одного зачатка на два. Но и до настоящего времени нет однозначной гипотезы, объясняющей формирование монозиготной двойни.
Актуальность проблемы многоплодной беременности заключается в значительном числе осложнений во время беременности и родов, повышении удельного веса кесарева сечения, осложнений послеродового периода, повышенном уровне антенатальных потерь в различные гестационные сроки, высокой частоте неврологических нарушений у выживших детей [44].
Многоплодные беременности встречаются в 1,5–2,5% наблюдений, чаще в семьях, где мать или отец, или оба супруга родились в результате многоплодной беременности [1]. При этом наиболее значимую роль играет генотип матери. Нельзя не вспомнить известную формулу, согласно которой многоплодные беременности встречаются с частотой геометрической прогрессии, образующейся при возведении в степень числа 80: одна двойня встречается на 80 родов, тройня — на 80 родов в квадрате (6400), четверня — на 80 родов в кубе (512 000), пятерня — на 80 родов в четвертой степени (40 960 000).
Имевшийся еще с древних времен интерес к многоплодной беременности усилился в последние 15–20 лет в связи с лавинообразным ростом многоплодия, связанным с внедрением вспомогательных репродуктивных технологий.
Пациентки с многоплодной беременностью остаются в группе высокого риска перинатальных осложнений. Даже при современном развитии медицины перинатальная смертность при беременности двойней в 5 раз выше, чем при одноплодной беременности, внутриутробная гибель плода выше в 4 раза, неонатальная — в 6 раз, перинатальная — в 10 раз. Частота церебрального паралича у детей из двойни выше в 3–7 раз, при тройне — в 10 раз. Уровень анте- и интранатальных осложнений со стороны матери в 2–10 раз превышает таковой у пациенток с одноплодной беременностью [7, 14, 17, 19, 35, 40, 60].
Частота церебрального паралича у детей из двойни выше в 3–7 раз, при тройне — в 10 раз. Уровень анте- и интранатальных осложнений со стороны матери в 2–10 раз превышает таковой у пациенток с одноплодной беременностью [7, 14, 17, 19, 35, 40, 60].
Перинатальная заболеваемость и смертность при двойне зависят от хориальности. Согласно исследованиям Sebire, уровень перинатальной смертности, обусловленный в основном глубокой недоношенностью плодов при рождении, выше при монохориальной двойне, чем при дихориальной (5 и 2% соответственно). Частота преждевременных родов до 32 нед. при монохориальной беременности составляет 10% по сравнению с 5% при дихориальной двойне. Частота самопроизвольного прерывания беременности в период с 11-й по 24-ю нед. при дихориальной двойне составляет 2%, при монохориальной — около 10% [1, 33, 50, 64, 65].
Интересные данные получены группой авторов, изучавших ассоциированные с полом различия перинатальных осложнений у 16 045 беременных с двойнями. Было выявлено, что повышенный риск преэклампсии имели беременные с близнецами женского пола, однако после рождения эти близнецы имели более низкие показатели неонатальной и младенческой смертности, а также более низкий риск дыхательных заболеваний, чем близнецы мужского пола [66].
Было выявлено, что повышенный риск преэклампсии имели беременные с близнецами женского пола, однако после рождения эти близнецы имели более низкие показатели неонатальной и младенческой смертности, а также более низкий риск дыхательных заболеваний, чем близнецы мужского пола [66].
Определение зиготности до родоразрешения возможно только при исследовании ДНК у плодов, полученной в результате проведения амниоцентеза, биопсии хориона или кордоцентеза. Однако на основании зиготности нельзя судить о типе плацентации. Монозиготные двойни могут быть как монохориальными, так и бихориальными [56].
Определение хориальности плодов возможно при проведении УЗИ, во время которого устанавливают количество плацент, пол плодов, наличие амниотической перегородки. Оптимальный срок для диагностики хориальности — 6–9 нед. беременности. При наличии дихориальной двойни определяются два плодных яйца, разделенных утолщенной перегородкой 2 мм и более. Использование данного критерия позволяет диагностировать моно- и бихориальные двойни с точностью до 85% и 92,3% соответственно [71].
Многоплодная беременность может осложниться задержкой роста одного или обоих плодов, фето-фетальным трансфузионным синдромом (ФФТС), внутриутробной гибелью одного или обоих плодов.
ФФТС, впервые описанный Schatz в 1982 г., встречается у 1 из 5 монохориальных двоен [47, 48]. Его морфологический субстрат — анастомозирующие сосуды между двумя фетальными системами кровообращения [28]. Это специфическое осложнение для монозиготной двойни с монохориальным типом плацентации. Особую сложность представляют монохориальные моноамниотические двойни, когда беременность осложняется не только ФФТС, но и проблемами с пуповинами плодов (рис. 1).
Критериями ФФТС являются внутрипарная разница в массе более 20% и различные концентрации гемоглобина у плодов [23]. В течение многих лет диагноз ФФТС устанавливали ретроспективно в неонатальном периоде. На основании данных ультразвуковой диагностики были разработаны критерии ФФТС, которые используются в практике для определения тактики ведения беременности [63].
Самым распространенным фактором, связанным с анте- и неонатальной смертностью и заболеваемостью при беременности двойней, является малая масса плодов при рождении. В подавляющем большинстве случаев низкая масса тела детей обусловлена преждевременными родами. В литературе обсуждаются различные гипотезы угрозы прерывания при многоплодной беременности. Согласно одной из них (преждевременные роды — естественное следствие беременности двойней), основной причиной преждевременного развития родовой деятельности служат перерастяжение мышечных волокон матки, высвобождение простагландинов и сниженный маточно-плацентарный кровоток. В основе другой гипотезы лежат данные Объединенного проекта по перинатологии [4], свидетельствующие о том, что инфицирование амниотических оболочек способствует их преждевременному разрыву, который наиболее часто приводит к преждевременным родам.
Систематический обзор рандомизированных контролируемых исследований, в которых оценивали эффективность антенатального скрининга на наличие инфекций нижних половых путей, а также их лечения для уменьшения частоты преждевременных родов и связанной с ними заболеваемости, продемонстрировал высокую эффективность подобных скрининговых программ. Так, в группе вмешательства (2058 женщин) проводили скрининг и лечение бактериального вагиноза, трихомониаза и кандидоза, в контрольной группе (2097 женщин) скрининг не проводили, обследовали только при наличии жалоб или клинических проявлений. Преждевременные роды до 37 нед. наблюдались значительно реже в группе вмешательства (3% против 5% в контрольной группе) с относительным риском (BP) 0,55 (95% ДИ 0,41 до 0,75). Частота рождения детей с малой массой тела (весом 2500 г. и меньше) была на 52% ниже в группе вмешательства (BP 0,48, 95% ДИ 0,34 до 0,66), а детей с очень малой массой тела (весом 1500 г. и меньше) — на 6% ниже в группе вмешательства, чем в контрольной группе (BP 0,34, 95% ДИ 0,15 до 0,75) [53].
Так, в группе вмешательства (2058 женщин) проводили скрининг и лечение бактериального вагиноза, трихомониаза и кандидоза, в контрольной группе (2097 женщин) скрининг не проводили, обследовали только при наличии жалоб или клинических проявлений. Преждевременные роды до 37 нед. наблюдались значительно реже в группе вмешательства (3% против 5% в контрольной группе) с относительным риском (BP) 0,55 (95% ДИ 0,41 до 0,75). Частота рождения детей с малой массой тела (весом 2500 г. и меньше) была на 52% ниже в группе вмешательства (BP 0,48, 95% ДИ 0,34 до 0,66), а детей с очень малой массой тела (весом 1500 г. и меньше) — на 6% ниже в группе вмешательства, чем в контрольной группе (BP 0,34, 95% ДИ 0,15 до 0,75) [53].
Таким образом, существуют доказательства высокого уровня достоверности, что программы скрининга и лечения вагинальных инфекций у беременных уменьшают частоту преждевременных родов и рождения недоношенных детей с низкой массой тела.
В группу высокого риска по осложнениям во время беременности и перинатальным исходам необходимо отнести женщин с врожденными аномалиями развития матки. Результаты многочисленных исследований показали, что исход беременности во многом обусловлен характером и выраженностью порока развития матки. Относительно благоприятные исходы отмечены при седловидной матке, неблагоприятные — при двурогой матке и внутриматочной перегородке [2, 9, 11, 38]. Так, в доступной нам литературе было найдено всего 7 наблюдений многоплодной беременности в двурогой матке. A. Bongain и соавт. (1994) предполагают, что возможность оплодотворения двух яйцеклеток у беременной с врожденной аномалией матки (двурогая, полное удвоение) составляет 1:1 000 000.
Результаты многочисленных исследований показали, что исход беременности во многом обусловлен характером и выраженностью порока развития матки. Относительно благоприятные исходы отмечены при седловидной матке, неблагоприятные — при двурогой матке и внутриматочной перегородке [2, 9, 11, 38]. Так, в доступной нам литературе было найдено всего 7 наблюдений многоплодной беременности в двурогой матке. A. Bongain и соавт. (1994) предполагают, что возможность оплодотворения двух яйцеклеток у беременной с врожденной аномалией матки (двурогая, полное удвоение) составляет 1:1 000 000.
На основании вышеизложенного, наш клинический случай многоплодной беременности при полном удвоении матки представляет научный и практический интерес.
Беременная С., 1988 г. р., наблюдалась в условиях МОНИИАГ в 2010 г. в связи с наличием аномалии развития мочеполовой системы — полным удвоением матки и беременностью двойней. Беременность протекала с явлениями угрозы прерывания, по поводу чего неоднократно проводилось стационарное лечение. 28. 12. 2010 г. проведено родоразрешение в экстренном порядке при сроке гестации 35 нед. в связи с преждевременным излитием околоплодных вод. Произведено чревосечение по Пфанненштилю, кесаревы сечения в нижних маточных сегментах обеих маток разрезами по Дерфлеру (рис. 2). Дети родились весом 2320 и 2000 г., в настоящее время здоровы.
28. 12. 2010 г. проведено родоразрешение в экстренном порядке при сроке гестации 35 нед. в связи с преждевременным излитием околоплодных вод. Произведено чревосечение по Пфанненштилю, кесаревы сечения в нижних маточных сегментах обеих маток разрезами по Дерфлеру (рис. 2). Дети родились весом 2320 и 2000 г., в настоящее время здоровы.
Неврологические осложнения — значимая проблема многоплодной беременности [6, 44]. Наибольшее количество неврологических осложнений наблюдается у недоношенных детей и у детей с гипотрофией, а также при наличии ФФТС.
Мертворождение и неонатальная смертность при многоплодной беременности регистрируются в 3 раза чаще, чем при одноплодной, и составляют соответственно 14,9 и 19,8 на 1000 родившихся живыми. Финансовые затраты на оказание медицинской помощи каждому ребенку из двоен при многоплодной беременности в течение первых 5 лет жизни в 2 раза превышают таковые для детей, родившихся при одноплодной беременности.
В качестве основной причины неонатальной смертности при многоплодной беременности рассматривается недоношенность. Преждевременные роды являются ведущей причиной неонатальной смертности, а также ранней и отсроченной инвалидности. Частота преждевременных родов варьирует от 6 до 12% в развитых странах, и эта цифра обычно выше в развивающихся странах. Около 40% всех преждевременных родов наступают до 34 нед. и 20% — до 32 нед. Вклад этих преждевременных родов в общую перинатальную заболеваемость и смертность составляет более 50% [38, 46].
Преждевременные роды являются ведущей причиной неонатальной смертности, а также ранней и отсроченной инвалидности. Частота преждевременных родов варьирует от 6 до 12% в развитых странах, и эта цифра обычно выше в развивающихся странах. Около 40% всех преждевременных родов наступают до 34 нед. и 20% — до 32 нед. Вклад этих преждевременных родов в общую перинатальную заболеваемость и смертность составляет более 50% [38, 46].
Несмотря на значительный арсенал токолитических средств, частота преждевременных родов в мире не уменьшается, а снижение перинатальной смертности происходит в основном благодаря успехам неонатологов в выхаживании недоношенных детей. В связи с вышеизложенным, тактика ведения и лечение угрозы преждевременных родов должны учитывать возможные причины их развития, а не состоять только в назначении симптоматических средств, направленных на снижение сократительной деятельности матки.
В настоящее время в лечении угрожающих преждевременных родов достигнуты определенные успехи благодаря препаратам, подавляющим сократительную активность матки.
В практическом акушерстве достаточно часто используется магния сульфат. Механизм действия ионов Mg2+ на гладкие мышцы окончательно не установлен. Важным аспектом использования магния сульфата в акушерской практике является наличие у препарата противосудорожного действия, что позволяет применять его для лечения преэклампсии и эклампсии. При угрозе преждевременных родов профилактическое использование магния сульфата в качестве монотерапии оказывает менее выраженный эффект.
Есть данные о взаимосвязи между применением в дородовом периоде сульфата магния при преждевременных родах или преэклампсии и снижением впоследствии степени риска развития детского церебрального паралича у недоношенных новорожденных с низкой массой тела при рождении. Следует подчеркнуть, что нейропротекторный эффект был доказан для низких суммарных доз сульфата магния (4 и 12 г), тогда как для высоких суммарных доз (>30 г) был продемонстрирован токсический эффект, который сопровождался повышением детской смертности.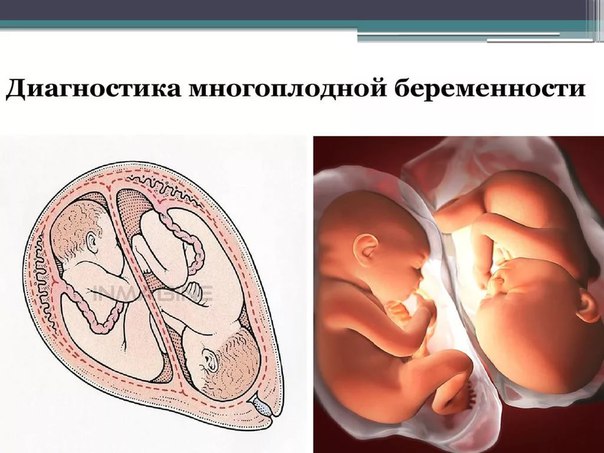 Статистика заболеваемости оценивалась по электронным базам данных и журнальным публикациям [25].
Статистика заболеваемости оценивалась по электронным базам данных и журнальным публикациям [25].
Комитет по акушерству Американского колледжа акушеров-гинекологов (ACOG, март 2010) на основании многоцентровых данных о нейропротективном эффекте магния сульфата и снижении частоты церебрального паралича у недоношенных рекомендует при необходимости применения этого препарата внесение в протоколы следующей схемы при угрожающих ПР <30 нед.: болюсно 4–6 г магния сульфата, затем инфузия 1–2 г/ч в течение 12 ч [27, 32, 33].
В последние десятилетия как зарубежными, так и отечественными исследователями накоплен значительный опыт использования в акушерской практике блокаторов кальциевых каналов, прежде всего при заболеваниях, сопровождающихся повышением АД. Однако использование блокаторов кальциевых каналов в качестве токолитических средств при угрозе прерывания беременности довольно часто сопровождается нежелательными эффектами. Также необходимо помнить, что в России нифедипин не зарегистрирован в качестве токолитического средства, поэтому перед его применением необходимо получить письменное информированное согласие пациентки на его использование [10, 22, 55].
Как известно, определяющая роль в регуляции сократительной функции матки в процессе родов отводится биологически активным веществам липидной природы — простагландинам (особенно ПГF2a). Токолитическое действие ингибиторов синтеза простагландинов доказано экспериментально и в результате клинических наблюдений. Однако, не обладая селективными свойствами, ингибиторы синтеза простагландинов вызывают нежелательные эффекты со стороны плода и новорожденного. Наиболее тяжелые осложнения проявляются в преждевременном закрытии артериального протока и выраженном повышении легочно-артериального давления [59, 71].
Прогестерон, хотя и не является токолитиком в прямом значении этого слова, все шире применяется в протоколах токолитической терапии преждевременных родов. Эффективного способа профилактики преждевременных родов при беременности двойней не существует. В то же время, в трех крупных рандомизированных исследованиях продемонстрировано, что прогестерон эффективен как средство профилактики преждевременных родов при одноплодной беременности, относящейся к группе высокого риска. В последние годы раскрыты основные (прежде всего иммунные) механизмы осуществления гестагенами их защитной функции в отношении плода [19, 35, 40, 74].
В последние годы раскрыты основные (прежде всего иммунные) механизмы осуществления гестагенами их защитной функции в отношении плода [19, 35, 40, 74].
У пациенток, относящихся к группе высокого риска (наличие преждевременных родов в анамнезе или укорочение шейки матки), применение прогестерона в дородовом периоде приводило к снижению частоты досрочного завершения беременности на 35% [28, 30, 52, 53, 63, 68].
Примечательно, что уменьшение частоты преждевременных родов при использовании прогестерона не сопровождается существенным улучшением неонатальных исходов и снижением перинатальной смертности. Однако установлено, что дородовое использование прогестерона при одноплодной беременности сопровождается снижением риска развития неонатального сепсиса.
Британскими специалистами проведено исследование по оценке значения прогестерона в профилактике преждевременных родов при двойнях (STOPPIT — STudy Of Progesterone for the Prevention of Preterm Birth In Twins).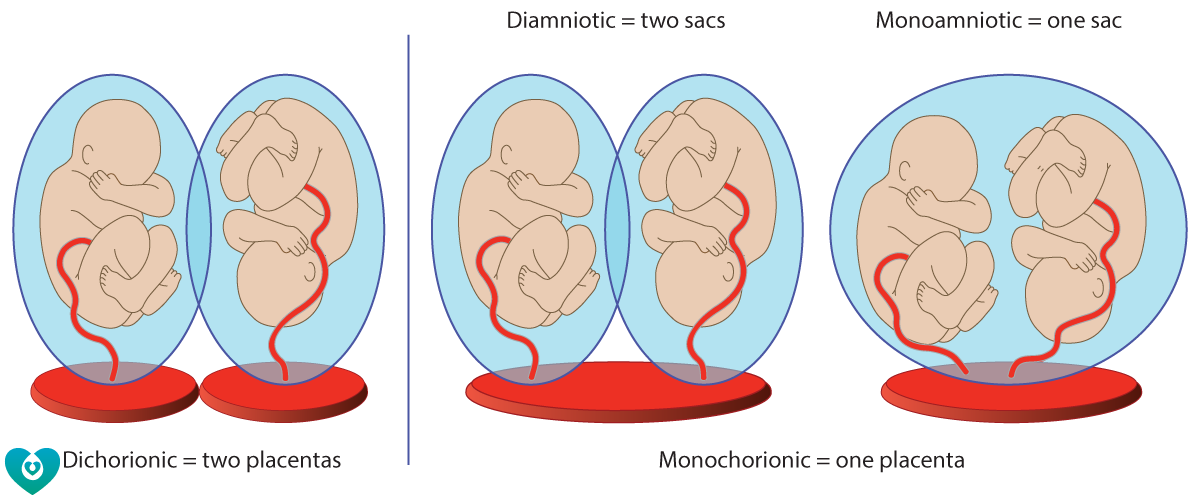 Были сделаны выводы, что применение прогестерона при двойне не снижает частоту преждевременных родов или внутриутробной гибели плода до 34 нед. беременности [21]. Возможно, это связано с недостаточной дозировкой препаратов прогестерона [3].
Были сделаны выводы, что применение прогестерона при двойне не снижает частоту преждевременных родов или внутриутробной гибели плода до 34 нед. беременности [21]. Возможно, это связано с недостаточной дозировкой препаратов прогестерона [3].
Различия в биологической эффективности прогестерона при многоплодной и одноплодной беременности должны стать предметом дальнейшего исследования. По мнению авторов, подобные различия связаны с преобладанием в патогенезе преждевременных родов при двойне чрезмерного растяжения мышечных волокон, в то время как при одноплодной беременности основная роль отводится инфекционно-воспалительным процессам [58].
При назначении препаратов прогестерона необходимо информированное согласие женщины, поскольку компаниями-производителями при регистрации указанных лекарственных средств на территории Российской Федерации в показаниях к применению прогестерона не указаны угрожающие преждевременные роды и возможность использования препаратов во втором и третьем триместрах беременности.
В последние годы в России наиболее распространенным и часто используемым препаратом из группы β-миметиков является гексопреналин — селективный β2-симпатомиметик, расслабляющий мускулатуру матки. Однако по результатам систематических обзоров рандомизированных контролируемых исследований, влияние только токолитиков на снижение частоты преждевременных родов не доказано. Главной целью назначения токолиза является отсрочка родов на 48 ч для транспортировки беременной в перинатальный центр и проведения полного курса антенатальных стероидов [31, 43, 56, 73].
Риск преждевременных родов: диагностические критерии
Диагностика преждевременных родов связана с определенными трудностями, т. к. отсутствует специфическая симптоматика. Диагноз начала преждевременных родов может быть уточнен с помощью трансвагинального УЗИ с измерением длины шейки матки или определения фибронектина плода в шеечно-влагалищном секрете [1, 70].
В 2010 г. Conde-Agudelo и соавт. обобщили имеющиеся данные точности прогноза спонтанных преждевременных родов при двойне путем измерения длины шейки матки. Они провели систематический обзор и метаанализ 21 нерандомизированного исследования (16 исследований беременных с клиническими признаками возможных преждевременных родов и 5 исследований беременных, не имеющих симптомов угрозы прерывания беременности, всего 3523 женщины). Был сделан вывод, что влагалищная эхоцервикометрия является хорошим диагностическим критерием спонтанных преждевременных родов при отсутствии клинической симптоматики у беременных с двойней в сроке 20–24 нед. [26].
Conde-Agudelo и соавт. обобщили имеющиеся данные точности прогноза спонтанных преждевременных родов при двойне путем измерения длины шейки матки. Они провели систематический обзор и метаанализ 21 нерандомизированного исследования (16 исследований беременных с клиническими признаками возможных преждевременных родов и 5 исследований беременных, не имеющих симптомов угрозы прерывания беременности, всего 3523 женщины). Был сделан вывод, что влагалищная эхоцервикометрия является хорошим диагностическим критерием спонтанных преждевременных родов при отсутствии клинической симптоматики у беременных с двойней в сроке 20–24 нед. [26].
При беременности двойней наложение швов на укороченную шейку матки повышает риск преждевременных родов [17].
Вместе с тем, рядом авторов описывается положительный опыт наложения П-образных и циркулярных швов, которые способствуют пролонгированию беременности до рождения жизнеспособных детей при двойнях, тройнях и даже четверне [42].
В целях определения риска преждевременных родов используют доступные экспресс-тест-системы для определения фосфорилированного протеина-1, связывающего инсулиноподобный фактор роста (ПСИФР-1) в цервикальном секрете [12]. Указанные методы повышают диагностическую точность и снижают риск ятрогенных осложнений, т. к. препятствуют гипердиагностике преждевременных родов.
Для диагностики активных преждевременных родов важны два показателя: регулярные схватки и динамические изменения шейки матки. Степень раскрытия шейки матки является индикатором прогноза эффективности токолиза. При раскрытии зева более 3 см токолиз, скорее всего, будет неэффективен. Изменения шейки матки являются более объективным показателем, чем оценка родовой деятельности. При длине шейки матки более 3 см вероятность начала родов в течение ближайшей недели составляет около 1%, что не требует госпитализации пациентки [48].
Алгоритм действий врача при угрозе преждевременных родов зависит от клинической картины, гестационного срока, целостности плодного пузыря и состоит из следующих основных направлений: оценка риска преждевременных родов, профилактика РДС новорожденного, пролонгирование беременности для перевода матери в перинатальный центр, профилактика и лечение инфекционных осложнений, в т. ч. при преждевременном разрыве плодных оболочек.
ч. при преждевременном разрыве плодных оболочек.
Наиболее точным маркером преждевременных родов в настоящее время следует считать выявление фибронектина в шеечно-влагалищном секрете на сроке беременности до 35 нед., что свидетельствует о повышенном риске преждевременных родов, особенно в течение 2 нед. с момента проведения теста. Для клинической практики очень важно то, что этот тест имеет высокую прогностическую ценность отрицательного результата — при отсутствии фибронектина во влагалищном секрете вероятность того, что женщина родит в течение 1 нед., составляет около 1% [37].
Назначение антенатальных стероидов достоверно снижает заболеваемость и смертность детей от РДС, ВЖК, НЭК и открытого артериального протока.
Roberts и соавт. в последнем метаанализе 21 рандомизированного исследования продемонстрировали, что один антенатальный курс стероидов (24 мг бетаметазона или 24 мг дексаметазона в течение 48 ч) достоверно снижает уровень неонатальной смертности на 31%, частоту РДС — на 34% , частоту раннего сепсиса в течение первых 48 ч жизни — на 44% и потребность в искусственной вентиляции легких — на 20%. Повторный антенатальный курс кортикостероидов может быть полезным в случае, когда от предыдущего курса прошло более 7 сут и продолжаются или вновь появились симптомы угрозы преждевременных родов.
Повторный антенатальный курс кортикостероидов может быть полезным в случае, когда от предыдущего курса прошло более 7 сут и продолжаются или вновь появились симптомы угрозы преждевременных родов.
Lasswell и соавт. в 2010 г. провели метаанализ 41 публикации, в которых изучали неонатальную смертность среди детей массой <1500 г. или в сроке <32 нед., родившихся в перинатальных центрах, по сравнению с новорожденными, которые родились в лечебных учреждениях низшего уровня. Результаты метаанализа показали, что своевременная транспортировка беременной с высоким риском преждевременных родов в перинатальный центр является мероприятием, достоверно увеличивающим шансы выживания недоношенного ребенка.
Антибиотикотерапия при преждевременном разрыве плодных оболочек
Влияние назначения антибиотиков на снижение частоты хориоамнионита и неонатальной заболеваемости в случаях преждевременного разрыва плодных оболочек было подтверждено в качественных исследованиях.
Систематический обзор 22 рандомизированных контролируемых исследований показал, что использование антибиотиков при преждевременном разрыве плодных оболочек и недоношенной беременности достоверно снижает частоту хориоамнионита и числа детей, рождающихся в течение 48 ч после разрыва оболочек. Кроме того, использование антибиотиков в этой клинической ситуации позволяет уменьшить частоту неонатальной инфекции, потребность в сурфактантах, использование оксигенотерапии у новорожденного и частоту выявления патологических симптомов при нейросонографии.
Все сказанное позволяет утверждать, что вынашивающие многоплодную беременность — это особый контингент, нуждающийся в проведении тщательного мониторинга на всех этапах беременности.
Необходимо сказать несколько слов о родоразрешении. Безусловно, эта группа беременных представляет женщин, у которых частота кесарева сечения намного выше, чем в популяции [13].
По данным МОНИИАГ, при спонтанных многоплодных беременностях процент самопроизвольных родов и кесарева сечения составляет соответственно 46,4 и 44,9%. На родоразрешающие операции, применяемые при рождении второго плода, приходится 8,7%. Тем не менее, мы не отрицаем возможность ведения родов через естественные родовые пути. Следует обратить внимание, что течение второго периода родов при двойне часто непредсказуемо и малоуправляемо, и многое при этом определяется мастерством акушера-гинеколога. Если врач обладает необходимым мастерством, то и наложение вакуум-экстрактора на головку второго плода, и экстракция второго плода за тазовый конец будут являться обычными акушерскими операциями, не влияющими на состояние ребенка при рождении и в периоде неонатальной адаптации.
На родоразрешающие операции, применяемые при рождении второго плода, приходится 8,7%. Тем не менее, мы не отрицаем возможность ведения родов через естественные родовые пути. Следует обратить внимание, что течение второго периода родов при двойне часто непредсказуемо и малоуправляемо, и многое при этом определяется мастерством акушера-гинеколога. Если врач обладает необходимым мастерством, то и наложение вакуум-экстрактора на головку второго плода, и экстракция второго плода за тазовый конец будут являться обычными акушерскими операциями, не влияющими на состояние ребенка при рождении и в периоде неонатальной адаптации.
Что касается многоплодных беременностей, наступивших вследствие ЭКО, то во многих родовспомогательных учреждениях проводят плановое родоразрешение абдоминальным путем. В условиях МОНИИАГ 30% беременных с многоплодными беременностями, наступившими вследствие ЭКО, родоразрешены через естественные родовые пути.
Следует подчеркнуть, что в акушерстве в целом не может быть стандартов, а клинический успех возможен только при индивидуальном, взвешенном и вдумчивом врачебном подходе.
Таким образом, пациентки с многоплодной беременностью составляют группу высокого риска в отношении развития материнских и перинатальных осложнений. Это напрямую связано с тем, что эволюционно организм беременной женщины приспособлен для вынашивания одного плода.
Залогом успеха вынашивания многоплодных беременностей и выхаживания новорожденных должна явиться преемственность в деятельности всех акушерско-гинекологических подразделений и отделений новорожденных. И, безусловно, дальнейшее углубленное изучение этой проблемы должно быть направлено на снижение перинатальных потерь и сохранение репродуктивного здоровья женщин.
Литература
- Акушерство от 10 учителей / Под ред. Стюарта Кэмпб Белла, пер. под ред. В.Н.Серова, 2006.
-
Адамян Л.В., Хашукоева А.З., Кулаков В.И. Пороки развития матки и влагалища. М.: Медицина; 1998.

- Аржанова О.Н., Пайкачева Ю.М. Гормональная поддержка многоплодной беременности // Журнал акушерства и женских болезней. 2009. № 5. С. 96–97.
- Ариас Ф. Беременность и роды высокого риска; пер. с англ. М.: Медицина, 1989, 656 с.
- Баева И.Ю. Анатомометрическая характеристика плодов и новорожденных близнецов при многоплодной беременности: автореф. дис….канд. мед. наук. М., 2005. С. 23.
- Висаитова М.Б Течение беременности и родов, перинатальные исходы при двойне: автореф. дис….канд. мед. наук. М., 2003. С. 24.
- Жарова А.А. Состояние фетоплацентарного комплекса и перинатальные исходы при многоплодной беременности: автореф. дис… канд. мед. наук. М., 2011.
- Кулаков В.И. Клинические рекомендации по акушерству и гинекологии. М: ГЭОТАР Медиа, 2006.
- Малыгина Г.Б., Репалова Е.Ю. Перинатальные аспекты у женщин с аномалиями развития матки // Уральский мед. журнал. 2007. №.2. С. 8–10.
-
Методическое письмо «Преждевременные роды» Минздравсоцразвития РФ от 16 декабря 2011 г.
 № 15-4/10/2-12700.
№ 15-4/10/2-12700. - Ходарева Т.В. Особенности течения и исходы беременности при пороках развития матки. // Акуш. и гинек. 1990. № 3. С. 30–32.
- Ходжаева З.С., Сидельникова В.М. Эффективность применения новых диагностических тестов для определения начала родовой деятельности и несвоевременного излития околоплодных вод // Вопросы гинекологии, акушерства и перинатологии. 2007. Т. 6, № . С. 47–51.
- Чернуха Е.А. Родовой блок М.: Триада Х, 2005.
- Юдаев В.Н. Многоплодная беременность: клинические и медико-организационные проблемы: дис… докт. мед. наук, 2003. С. 228.
- Юлдашева О.Э. Особенности ведения многоплодной беременности, оценка родов и перинатальных исходов: автореф. дис….канд. мед. наук. Уфа, 2007. С. 24.
-
Alfirevic Z., Allen_Coward F., Molina F. et al. Targeted therapy for threatened preterm labor based on sonographic measurement of the cervical length: a randomized controlled trial // Ultrasound. Obstet.
 Gynecol. 2007. Vol. 29. P. 47–50.
Gynecol. 2007. Vol. 29. P. 47–50. - Aziz S., Soomro N. Twin births and their complications in women of low socioeconomic profile // J. Pak. Med. Assoc. 2012. Vol. 62(11). P. 1204–1208.
- Berghella V., Odibo A., To M.S. et al. Cerclage for short cervix on ultrasonog-raphy; meta-analysis of trials using individual patient data // Obstet. Gynecol. 2005. Vol. 106. P. 181–189.
- Botting B.J., Macdonald I.D., Macforlane J. // Arch. Dis. Child. 1987. Vol. 62. P. 941–950.
- Brubaker S.G., Gyamfi C. Prediction and prevention of spontaneous preterm birth in twin gestations // Semin. Perinatol. 2012. Vol. 36(3). P. 190–194.
- Brуan E.M. // Diploma in Fetal Medicine: Course Manual. London, 2000. Vol. 2. P. 39.
- Caritis S., Rouse D. A randomized controlled trial of 17_hydroxyprogesterone caproate (17_OHPC) for the prevention of preterm birth in twins // Am. J. Obstet. Gynecol. 2006. Vol. 195. S2.
-
Catalano L.
 N., Villar Diaz M., Vazquez Guzman M. et al. Pregnancy outcomes and successful rate of nifedipine therapeutic protocol implementation in a hospital of San Juan // Bol. Asoc. Med. P R. 2013. Vol. 105(3). P. 13–16.
N., Villar Diaz M., Vazquez Guzman M. et al. Pregnancy outcomes and successful rate of nifedipine therapeutic protocol implementation in a hospital of San Juan // Bol. Asoc. Med. P R. 2013. Vol. 105(3). P. 13–16. - Chang Y.L. Fetoscopic laser therapy for twin-twin transfusion syndrome // Taiwan. J. Obstet. Gynecol. 2006. Vol. 45: 4. P. 294–301.
- Chescheir N.C. Twin-to-twin transfusion syndrome: a model for the fetal origins of adult health // Paediatr. Perinat. Epidemiol. 2005. Vol. 19: 1. P. 32–36.
- Conde-Agudelo A., Romero R., Hassan S.S., Yeo L. Transvaginal sonographic cervical length for the prediction of spontaneous preterm birth in twin pregnancies: a systematic review and metaanalysis // Am. J. Obstet. Gynecol. 2010.
-
Conde-Agudelo A., Romero R. Antenatal magnesium sulfate for the prevention of cerebral palsy in preterm infants less than 34 weeks’ gestation: a systematic review and metaanalysis // Am. J. Obstet. Gynecol. 2009.
 Vol. 200. P. 595–609.
Vol. 200. P. 595–609. - Conde-Agudelo A., Romero R. Antenatal magnesium sulfate for the prevention of cerebral palsy in preterm infants less than 34 weeks’ gestation: a systematic review and metaanalysis // Am. J. Obstet. Gynecol. 2009. Vol. 200. P. 595–609.
- Crowther C.A., Hiller J.E., Doyle L.W., Haslam R.R. Australasian Collaborative Trial of Magnesium Sulphate (ACTOMg SO4) Collaborative Group. Effect of magnesium sulfate given for neuroprotection before preterm birth: a randomized controlled trial // JAMA. 2003. Vol. 290(20). P. 2669–2676.
- da Fonseca E.B., Bittar R.E., Carvalho M.H., Zugaib M. Prophylactic administration of progester-one by vaginal suppository to reduce the incidence of spontaneous preterm birth in women at in-creased risk: a randomized placebo-controlled double-blind study // Am. J. Obstet. Gynecol. 2003. Vol. 188(2). P. 419–424.
-
De Paepe M.E., DeKoninck P., Friedman R.M. Vascular distribution patterns in monochorionic twin placentas // Placenta.
 2005. Vol. 26: 6. P. 471–475.
2005. Vol. 26: 6. P. 471–475. - Dodd J.M., Flenady V., Cincotta R., Crowther C.A. Prenatal administration of progesterone for preventing PTB // Cochrane Database Syst. Rev. 2006, Issue 1. Art. No.: CD004947.
- Dodd J.M., Crowther C.A., Middleton P. Oral betamimetics for maintenance therapy after threatened preterm labour // Cochrane Database Syst. Rev. 2012. Vol.12:CD003927.
- Doyle L.W., Crowther C.A., Middleton P. et al. Magnesium sulphate for women at risk of preterm birth for neuroprotection of the fetus // Cochrane Database Syst. Riews. 2009. Issue 1. Art. No.: CD004661.
- Doyle L.W. Antenatal magnesium sulfate and neuroprotection // Curr. Opin. Pediatr. 2012. Vol. 24(2). P. 154–159. doi: 10.1097/MOP.0b013e3283504da1.
- Duyos Mateo I., de la Calle M., Revello R. et al. Fetal complications and early neonatal outcomes on 147 triplets // Ginecol. Obstet. Mex. 2013. Vol. 81(2). P. 86–91.
-
Fuchs F., Audibert F.
 , Senat M.V. Progesterone and preterm delivery: Back to the future? // Gynecol. Obstet. Fertil. 2014. Vol. 24. pii: S1297-9589(13)00382-2.
, Senat M.V. Progesterone and preterm delivery: Back to the future? // Gynecol. Obstet. Fertil. 2014. Vol. 24. pii: S1297-9589(13)00382-2. - Ghalili A., McLennan A., Pedersen L. et al. Outcomes of monochorionic diamniotic twin pregnancies: a comparison of assisted and spontaneous conceptions //Aust. NZJ Obstet. Gynaecol. 2013. Vol. 53(5). P. 437–442.
- Goldenberg R.L., Mercer B.M. et al. The preterm predic-tion study: fetal fibronectin testing and spontaneous preterm birth // Obstet. Gynecol. 1996. Vol. 87. P. 643–648.
- Goldenberg R.L., Culhane J.F., Iams J.D., Romero R. Epidemiology and causes of preterm birth // Lancet. 2008. Vol. 371(9606). P. 75–84.
- Hirsch H.A., Kaser O., Ikle F.A. Atlas of gynecologic surgery. N.Y., 1997.
- Kamat S., Veena P., Rani R. Comparison of nifedipine and progesterone for maintenance tocolysis after arrested pretermlabour // J. Obstet. Gynaecol. 2014. Jan 31.
-
Keith L., Papiernick E.
 , Keith D. M. Multiple Pregnancy: Epidemiology. Gestation and Perinatal Outcome. – Camforth, 1995.
, Keith D. M. Multiple Pregnancy: Epidemiology. Gestation and Perinatal Outcome. – Camforth, 1995. - Khodzhaeva Z., Sukhikh G. et al. Experience with cervical serclage in multiple pregnancies // J. Maternal-Fetal @ Neоnatal Medicine. 2009. Vol. 21.
- Klauser C.K., Briery C.M., Keiser S.D. et al. Effect of antenatal tocolysis on neonatal outcomes // J. Matern. Fetal. Neonatal. Med. 2012. Vol. 25(12). P. 2778–2781.
- Kline-Fath B.M., Calvo-Garcia M.A., O’hara S.M. et al. Twin-twin transfusion syndrome: cerebral ischemia is not the only fetal MR imaging finding // Pediatr. Radiol. 2007. Vol. 37:1. P. 47–56.
- Kusanovic J.P., Romero R., Espinoza J. et al. Twin-to-twin transfusion syndrome: an antiangiogenic state? // Am. J. Obstet. Gynecol. 2008. Vol. 198. P. 382.e1–8.
-
Lang C., Iams J. Goals and strategies for prevention of preterm birth: an obstetric perspective // Pediatr. Clin. North. America. 2009. Vol. 56. P. 537–563.

- Lee H., Wagner A.J., Sy E. et al. Efficacy of radiofrequency ablation for twin-reversed arterial perfusion sequence // Am. J. Obstet. Gynecol. 2007. Vol. 196: 5. P. 459.
- Leitich H., Brumbauer M., Kaider A. et al. Cervical length and dilation of the internal as detected by vaginal ultrasonography as markers for preterm delivery: a systematic review //Am. J. Obstet. Gynecol. 1999. Vol. 181. P. 1465–1472.
- Lutfi S., Allen V.M., Fahey J. Twin-twin transfusion syndrome: a population-based study // Obstet. Gynecol. 2004. Vol. 104: 6. P. 1289–1297.
- Magann E.F., Doherty D.A., Ennen C.S. et al. The outcome of monochorionic diamniotic twin gestations in the era of invasive fetal therapy: a prospective cohort study // Am. J. Obstet. Gynecol. 2008. Vol.12: 2. P. 324–326.
-
Manso P., Vaz A., Taborda A., Silva I.S. Chorionicity and perinatal complications in twin pregnancy: a 10 years case series //Acta Med. Port. 2011. Vol.
 24(5). P. 695–698.
24(5). P. 695–698. - Meis P.J., Klebanoff M., Thom E. et al. Prevention of recurrent preterm delivery by 17-alpha-hydroxyprogesterone caproate // N. Eng. J. Med. 2003. Vol. 348. P. 2379–2385.
- Meis P.J., Society for Maternal — Fetal Medicine. 17 hydroxyprogesterone for the prevention of preterm delivery // Obstet. Gynecol. 2005. Vol.105. P. 1128–1135.
- Mullick S., Watson-Jones D., Beksinska M. et al. Sexually transmitted infections in pregnancy: prevalence, impact on pregnancy outcomes, and approach to treatment in developing countries // Sex. Trans. Infect. 2005. Vol. 81. P. 294–302.
- Naik Gaunekar N., Raman P., Bain E., Crowther C.A. Maintenance therapy with calcium channel blockers for preventing preterm birth after threatened preterm labour. // Cochrane Database Syst Rev. 2013. Vol. 31;10:CD004071. doi: 10.1002/14651858.CD004071.pub3.
- Neilson J.P., West H.M., Dowswell T. Betamimetics for inhibiting preterm labour // Cochrane Database Syst. Rev. 2014. Vol. 5; 2:CD004352.
- Nicolaides K. Ультразвуковое исследование беременности в 11–13 недель беременности. СПб., 2008.
- Norman J.E., Mackenzie F., Owen P. et al. Progesterone for the prevention of preterm birth in twin pregnancy (STOPPIT): a randomised, double-blind, placebo-controlled study and meta-analysis // Lancet. 2009. Vol. 373. P. 2034–2040.
- Ohlsson A., Walia R., Shah S. Ibuprofen for the treatment of patent ductus arteriosus in preterm and/or low birth weight infants // Cochrane Database Syst. Rev. 2008. Vol. 23;(1):CD003481.
- Rock J. Surgery for anomalies of the Mullerian Ducts // Operat. Gynecol. Philadelphia, 1997. P. 687–729.
- Rode L., Tabor A. Prevention of preterm delivery in twin pregnancy // Best. Pract. Res. Clin. Obstet. Gynaecol. 2013. Vol. 4. pii: S1521-6934(13)00153-3. doi: 10.1016/j.bpobgyn.2013.11.002
- Salvat J., Schmidt M.H., Gilbert M., Martino A. J. Gynec.Obstet. Biol. Reprod. 2002. Vol. 31: 7. P. 629–639.
- Sanchez Ramos L., Kaunitz A.M., Delke I. Progestational agents to prevent preterm birth: a me-ta-analysis of randоmized controlled trials // Obstet. Gynecol. 2005. Vol. 10. P. 273–279.
- Schaap A.H., van den Wijngaard J.P., Nikkels P.G. et al. Significance of donor anuria differs between monoamniotic and diamniotic twin-twin transfusion syndrome // Placenta. 2007. Vol. 28: 5-6. P. 523–526.
- Sebire N., Snijders R., Hughes K. et al. The hidden mortality of monochorionic twin pregnancies // Br. J. Obstet. Gynecol. 1997. Vol. 104. P. 1203–1207.
- Shek N.W., Hillman S.C., Kilby M.D. Single-twin demise: Pregnancy outcome // Best. Pract. Res. Clin. Obstet. Gynaecol. 2013. Vol. 3. pii: S1521-6934(13)00154-5.
- Steen E.E., Kallen K., Marsal K. et al. Impact of sex on perinatal mortality and morbidity in twins // J. Perinat. Med. 2013.Vol. 12:1-7. doi: 10.1515/jpm-2013-0147.
- Su L.L., Samuel M., Chong Y.S. Progestational agents for treating threatened or established pre-term labour // Cochrane Database Syst. Reviews. 2010, Issue 1. Art. No.: CD006770.
- Suzuki S., Okudaira S., Sawa R. et al. Characteristics of monochorionic-diamniotic growth-retarded twins during the third trimester // Nippon Ika Daigaku Zasshi. 1999. Vol. 66: 5. P. 300–304.
- Vis J.Y., Wilms F.F., Oudijk M.A. et al. Cost-effectiveness of fibronectin testing in a triage in women with threatened preterm labor: alleviation of pregnancy outcome by suspending tocolysis in early labor (APOSTEL-I trial) // BMC Pregnancy Childbirth. 2009. Vol. 19. P. 38.
- Wadhawan R., Oh W., Vohr B.R. et al. Spontaneous intestinal perforation in extremely low birth weight infants: association with indometacin therapy and effects on neurodevelopmental outcomes at 18-22 months corrected age // Arch. Dis. Child. Fetal. Neonatal. Ed. 2013. Vol. 98(2). F. 127–132.
- Winn H., Gabrielli S., Reece E. et al. //Am. J. Obstet. Gynecol. 1989. Vol. 161. P. 1540–1542.
- Yamasmit W., Chaithongwongwatthana S., Tolosa J.E. et al. Prophylactic oral betamimetics for reducing preterm birth in women with a twin pregnancy // Cochrane Database Syst. Rev. 2012. Vol. 12;9:CD004733.
- Zork N., Biggio J., Tita A. et al. Decreasing prematurity in twin gestations: predicaments and possibilities // Obstet. Gynecol. 2013. Vol. 122(2 Pt 1). P. 375–379.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Предыдущая статья
Следующая статья
Многоплодная беременность — причины, симптомы, диагностика и лечение
Многоплодная беременность — это вынашивание беременной женщиной двух и более плодов. Отличается от одноплодной более быстрым увеличением объема живота (начиная со 2 триместра гестации), ускоренным приростом массы тела, высоким стоянием маточного дна, интенсивным шевелением в разных частях матки, прощупыванием множества мелких частей, 3-х и более крупных частей, появлением специфических внешних признаков (борозды между близнецами на передней стенке живота, седловидности матки). Диагностируется с помощью УЗИ, определения уровней АФП, ХГЧ. При сопровождении требует более тщательного наблюдения. Чаще завершается оперативным родоразрешением.
Общие сведения
Частота многоплодных беременностей в разных регионах составляет от 1 до 2%, при этом распространенность монозиготных двоен остается относительной стабильной (0,35-0,5%), а дизиготных имеет тенденцию к увеличению, что связано с более частым применением репродуктивных технологий (ЭКО, индуцирования зачатия). За последние 20 лет многоплодные гестации в развитых странах регистрируются вдвое чаще (1:50 против 1:101 в конце прошлого века). Частота рождения двоен составляет 1 на 87 родов, троен — 1 на 6 400, четырех плодов и более — 1 на 51 000. Вероятность множественного зачатия увеличивается с возрастом женщины и зависит от расовой принадлежности (многоплодие чаще наблюдается у африканских народностей и очень редко у азиатов).
Многоплодная беременность
Причины многоплодия
Развитие в матке двух и больше плодов становится результатом оплодотворения нескольких яйцеклеток либо деления зародыша на ранних этапах развития (обычно на стадиях зиготы, морулы, бластулы). Причины возникновения многоплодных однояйцевых беременностей пока изучены недостаточно. Разнояйцевые гестации, согласно наблюдениям специалистов в сфере акушерства, связаны с воздействием следующих факторов:
- Применение современных репродуктивных технологий. В 30% многоплодие является следствием экстракорпорального оплодотворения с переносом эмбриона, в 20-40% — назначения человеческого менопаузального гонадотропина, в 5-13% — использования других стимуляторов овуляции. Медикаментозная стимуляция овариальной ткани часто вызывает созревание и выход из яичника более одной яйцеклетки. В основу ЭКО изначально положена идея суперовуляции с оплодотворением нескольких созревших яйцеклеток и подсадкой в матку 2-6 плодных яиц.
- Множественная спонтанная овуляция. До 1% многоплодных гестаций связаны с созреванием в яичнике нескольких яйцеклеток. Спонтанная овуляция часто возникает после отмены КОК: если зачатие наступает в течение месяца после завершения гормональной контрацепции, вероятность развития многоплодия увеличивается в 2 раза. Выход нескольких зрелых яйцеклеток возможен у пациенток старше 35 лет, женщин с повышенным уровнем гипофизарных гонадотропинов. Зачатие второго ребенка в том же овуляторном цикле называют суперфекундацией.
- Наследственная предрасположенность. Близнецы чаще рождаются у представительниц негроидной расы, у женщин, которые выносили многоплодную беременность, сами принадлежат к двойне или имеют таких родственниц. В ходе генетических исследований выявлены участки ДНК, ответственные за развитие многоплодия. Поскольку в большинстве случаев они ассоциированы с X-хромосомой, склонность к множественному зачатию обычно наследуется по женской линии, хотя мужчина-носитель гена также может передать его дочерям.
У части пациенток овуляция сохраняется после наступления беременности, поэтому при незащищенном сексе возможна суперфетация — оплодотворение яйцеклетки со следующего овуляторного цикла. Вероятность возникновение многоплодной дизиготной гестации повышается у пациенток с аномалиями развития репродуктивных органов (двурогой или седловидной маткой, наличием внутриматочной перегородки). В таких случаях двум оплодотворенным яйцеклеткам проще имплантироваться в эндометрий, не конкурируя между собой. Риск множественного зачатия увеличен в 10-20 раз у женщин, принимавших химио- и лучевую терапию по поводу лимфогранулематоза, что, вероятно, связано с суперовуляцией при восстановлении менструальной функции.
Патогенез
Механизм развития многоплодной беременности зависит от ее варианта. При вынашивании разнояйцевых близнецов каждая из зигот развивается самостоятельно и отдельно имплантируется в стенку матки, формируя собственную плаценту и плодные оболочки. Если многоплодная гестация является однояйцевой, в ее развитии важную роль играет время деления оплодотворенной яйцеклетки. При раздвоении зиготы в течение 0-72 часов после зачатия плацентация является такой же, как у двуяйцевых близнецов, — бихориально-биамниальной. Такой вариант многоплодной монозиготной беременности наблюдается в четверти случаев.
У 70% беременных деление эмбриона происходит на 4-8-е сутки гестации после нидации и формирования хориона, в результате каждый из плодов имеет собственные оболочки, но развивается на общей хориальной площадке. В 5% монозиготных беременностей эмбрион делится после формирования хориона и амниона (на 9-13-е сутки). В результате плоды растут в общей оболочке и получают питание от единой плаценты. Расщепление зародыша после 13-го дня развития обычно бывает неполным (сросшиеся или сиамские близнецы). В редких случаях в матке развиваются одновременно моно- и дизиготные двойни.
Классификация
Систематизация форм многоплодия проводится с учетом критериев зиготности и типа плацентации. Такой подход позволяет наиболее полно оценить возможные факторы риска и выработать оптимальную тактику ведения беременности. В зависимости от количества оплодотворенных яйцеклеток, из которых начали развиваться близнецы, акушеры-гинекологи различают:
- Двуяйцовые (дизиготные) беременности. Наблюдаются в 2/3 случаев вынашивания близнецов. Возникают вследствие оплодотворения разных яйцеклеток разными сперматозоидами. Каждый из близнецов имеет собственный генетический материал и развивается самостоятельно. Дизиготные двойни бывают как однополыми, так и разнополыми. В последующем дети имеют заметные отличия во внешности.
- Однояйцовые (монозиготные) беременности. Развиваются в 1/3 случаев многоплодных гестаций вследствие раннего разделения ооцита, оплодотворенного одним сперматозоидом. Генетический материал близнецов идентичен, поэтому они всегда являются однополыми, имеют одинаковую группу крови и внешне похожи друг на друга. Строение плодных оболочек зависит от времени расщепления зародыша.
По типу хориальности различают бихориально-биамниальную и монохориальную плацентацию, наблюдаемые соответственно в 80% и 20% многоплодных гестаций. Две плаценты могут быть разделенными (при наличии расстояния между имплантированными эмбрионами) и слившимися (при формировании общей децидуальной оболочки у имплатировавшихся рядом зародышей). Все дизиготные беременности являются бихориально-биамниальными. При монохориальных гестациях плоды имеют единую плаценту. Такое многоплодие бывает монохориально-биамниальным (с отдельными плодными оболочками каждого эмбриона) и монохориально-моноамниальным (с общим амнионом).
Симптомы многоплодия
В I триместре гестационного срока патогномоничные признаки, свидетельствующих о наличии в матке нескольких плодов, обычно не определяются. Начиная с середины II триместра, женщина зачастую отмечает быстрое (скачкообразное) увеличение объема живота и значительный прирост веса, превышающий гестационную норму. На более поздних стадиях шевеления могут ощущаться одновременно в разных участках матки, пальпаторно определяются 3 и больше крупных плодных частей (головок, тазовых концов), в различных местах живота хорошо прощупываются ручки, ножки. В III триместре на брюшной стенке может появиться продольная, косая или поперечная борозда между плодами. Иногда форма растущей матки становится седловидной с выпячиванием углов и углубленным дном.
Осложнения
Из-за частого осложненного течения многоплодная беременность отнесена к категории патологических. Чаще всего она осложняется у первородящих с индуцированным зачатием: в 1 триместре расстройства выявляются у 94% беременных, во 2-м — у 69%, в 3-м — практически у всех наблюдаемых женщин. При близнецовых гестациях сильнее проявляется ранний токсикоз, из-за ускоренного потребления запасов железа раньше возникает и быстрее нарастает анемия, чаще диагностируются гестозы, в том числе преэклампсия и эклампсия, гестационные диабет и гипертония, холестаз беременных, пиелонефрит, запоры, варикоз.
Близнецовость — значимый фактор риска преждевременного прерывания гестации. Риск самопроизвольных выкидышей при многоплодии удваивается. Из-за перерастяжения маточной стенки и возникновения истмико-цервикальной недостаточности у 37-50% пациенток схватки начинаются раньше: при вынашивании двойни роды обычно проходят на 35-36 неделях, тройни — на 33-й, четверни — на 29-й. В 25% случаев преждевременно разрываются оболочки и изливается амниотическая жидкость, после чего могут выпасть пуповина, мелкие плодные части. Чаще преждевременно отслаивается плацента, нарушается сократительная активности миометрия, травмируются мягкие ткани родовых путей. У 20% родильниц возникают кровотечения. После родов возможна субинволюция матки.
5-8% многоплодные гестаций осложняются гидроамнионом (многоводием), в 7-8 раз возрастает риск оболочечного прикрепления и предлежания пуповины, у 25% плодов выявляется обвитие пуповиной. Внутриутробная задержка развития определяется у 70% близнецов. Из-за более частого развития фетоплацентарной недостаточности и преждевременного начала родов свыше 55% детей рождаются с весом до 2500 г, утраиваются показатели перинатальной заболеваемости и смертности. В 5,5% беременностей плоды располагаются продольно-поперечно, в 0,5% — в поперечно-поперечно. Быстрое послеродовое сокращение матки способствует переходу оставшегося близнеца из продольной позиции в поперечную.
У новорожденных чаще выявляются врождённые дефекты (сращивания между собой, последствия синдрома акардии, гидроцефалия, кардиальные пороки, асимметричный череп, деформированные стопы, вывих бедра и др.), возникают респираторный дистресс-синдром, некротический энтероколит, септические расстройства, внутричерепные гематомы, в 6-7 раз повышается заболеваемость ДЦП. Специфическими последствиями многоплодных гестаций считаются фето-фетальный трансфузионный синдром, редукция одного из близнецов, переплетение пуповин при общем амнионе, сцепление (коллизия) в родах.
Диагностика
Использование современных скрининговых методов исследования при постановке пациентки на учет в женской консультации позволяет вовремя диагностировать многоплодную беременность даже на ранних гестационных сроках. Наиболее информативными методами, позволяющими предположить и подтвердить вынашивание женщиной более одного ребенка, являются:
- УЗИ. Эхографическое обследование — золотой стандарт диагностики многоплодия. С помощью УЗИ на ранних сроках можно выявить несколько плодов, определить особенности плацентации. Последующий УЗИ-скрининг в 1, 2, 3 триместрах обеспечивает адекватный контроль за течением гестации и позволяет вовремя выявлять возможные осложнения.
- Определение уровней ХГ и АФП. Хорионический гонадотропин и альфа-фетопротеин являются специфическими гестационными маркерами. Поскольку АФП вырабатывается печенью и ЖКТ развивающегося ребенка, а ХГ — плодными оболочками, у беременных, вынашивающих близнецов, концентрация этих гормонов в крови повышается в 4 раза и более по сравнению с одноплодными беременностями.
В качестве дополнительных методов обследования рекомендованы клиническое исследование крови и мочи для диагностики возможных осложнений, фетометрия и фонокардиография, обеспечивающие контроль развития близнецов, цервикометрия, позволяющая своевременно выявить истмико-цервикальную недостаточность. Хотя в 99,3% случаев многоплодие определяется при помощи УЗИ, в ряде случаев может потребоваться дифференциальная диагностика с гидроамнионом, крупным плодом, миомой матки, пузырным заносом. При наличии показаний пациентку консультируют онкогинеколог, неонатолог.
Ведение многоплодной беременности
С учетом высокой вероятности осложненного течения пациенткам с многоплодием рекомендованы соблюдение щадящего режима (ограничение физических и психоэмоциональных нагрузок, достаточный сон и дневной отдых), специальный рацион для удовлетворения повышенной потребности в белках, углеводах, жирах, витаминах и микроэлементах, динамическое наблюдение для оценки состояния женщины и детей. Особое внимание уделяется профилактике анемии, ранней диагностике сердечно-сосудистой и почечной патологии, нарушений гемостаза. При выявлении гестозов и других осложнений предпочтительна госпитализация в акушерский стационар. Беременную с неосложненной многоплодной гестацией направляют в роддом за 2-3 недели до предполагаемых родов, при вынашивании трех плодов и больше — за 4 недели, при монохориальной плацентации — на 26-27 неделях. При выборе способа родоразрешения учитывают наличие осложнений, число близнецов, их размеры и положение в матке. Для завершения беременности могут быть рекомендованы:
- Естественные роды. Хотя многоплодие не служит прямым показанием к проведению кесарева сечения, родоразрешение через родовые пути при близнецовой беременности применяется реже, чем одноплодной. Естественные роды возможны при наличии двойни, когда близнецы находятся в продольном положении и головном предлежании. При нормальных показателях фетального развития родовую деятельность рекомендуется индуцировать на 37 неделе.
- Оперативное родоразрешение. Кесарево сечение проводится в плановом порядке при вынашивании крупных или сиамских близнецов, более двух плодов, неготовности родовых путей после 37 недели гестации, тазовом варианте предлежания первого близнеца, поперечной позиции первого или обоих плодов, гипоксии. Экстренное хирургическое вмешательство выполняется при внезапном возникновении угрозы матери или плодам (отслойке плаценты и др.).
По показаниям в период беременности пациенткам могут проводиться операции для устранения или коррекции синдрома фето-фетальной трансфузии (амниоредукция, эндоскопическая коагуляция лазером анастомозированных плацентарных сосудов, септостомия, в исключительных случаях — избирательная эвтаназия плода-донора). При естественном родоразрешении после появления первого близнеца иногда допускается выполнение под ультразвуковым контролем наружного поворота на головку оставшегося ребенка. В многоплодных родах необходимы мероприятия по предупреждению послеродовых кровопотерь.
Прогноз и профилактика
Риск развития осложнений и исход многоплодной беременности определяются ее хориальностью. Хотя прогноз в любом случае менее благоприятен, чем при одноплодных гестациях, наибольшее количество осложнений и перинатальных потерь возникает при монохориальном многоплодии. Эффективных мероприятий по профилактике множественного зачатия на сегодняшний день не предложено. Для предупреждения возможных осложнений рекомендованы ранняя постановка на учет и регулярное наблюдение у акушера-гинеколога, сбалансированное питание, витаминизация, более частый отдых в положении на боку.
Многоплодная беременность
Автор: Михеева Наталья Григорьевна, журнал «Малышок»
Многоплодной называется беременность, при которой в матке одновременно развиваются два или более плода. Многоплодная беременность встречается в 0,4 — 1,6 % случаев всех беременностей. В последнее время очевидна тенденция к увеличению частоты наступления таких беременностей в связи с активным применением технологий вспомогательной репродукции, включая экстракорпоральное оплодотворение (ЭКО).
Типы многоплодной беременности
Дети, родившиеся при многоплодной беременности, называются БЛИЗНЕЦАМИ. Различают два основных типа близнецов: МОНОЗИГОТНЫЕ (однояйцевые, гомологичные, идентичные, похожие) и ДИЗИГОТНЫЕ (разнояйцевые, гетерологичные, разные). В странах Африки отмечена наиболее высокая частота рождения близнецов, в Европе и США — средняя, в азиатских странах – низкая.
Более часто встречаются дизиготные (разнояйцевые) двойни (в 66-75 % всех двоен). Частота рождения дизиготныхблизнецов варьирует от 4 до 50 на 1000 родов. Дизиготные близнецы возникают при оплодотворении двух отдельных яйцеклеток. Созревание двух и более яйцеклеток может происходить как в одном яичнике, так и в двух. Предрасположенность к развитию дизиготных близнецов может наследоваться по материнской линии. Дизиготные близнецы могут быть как однополыми, так и разнополыми, они похожи друг на друга как обычные братья и сестры. При разнояйцевой двойне всегда формируются две плаценты, которые могут располагаться очень близко, даже соприкасаться, но их всегда можно разделить. Два плодовместилища (т.е.плодных пузыря или два «домика»), разделены между собой перегородкой, состоящей из двух хориальных и двух амниотических оболочек. Такие двойни называются дизиготнымидихориальнымидиамниотическими.
Монозиготная (однояйцевая) двойня формируется вследствие разделения одного плодного яйца на различных стадиях его развития. Частота рождения монозиготных двоен — 3-5 на 1000 родов. Разделение оплодотворенной яйцеклетки на две равные части может происходить в результате задержки имплантации (погружения зародыша в слизистую матки) и дефицита кислорода, а также из-за нарушения кислотности и ионного состава среды, воздействия токсических и других факторов. Возникновение монозиготной двойни связывают также и с оплодотворением яйцеклетки, имевшей два или более ядра. Если разделение плодного яйца наступает в первые 3 дня после оплодотворения, то монозиготные двойни имеют две плаценты и две амниотические полости, и называются монозиготными диамниотическимидихориальными (рис.А). Если деление плодного яйца происходит между 4 — 8 днем после оплодотворения, то сформируются два эмбриона, каждый в отдельном амниотическом мешке. Два амниотических мешка будут окружены общей хориальной оболочкой с одной плацентой на двоих. Такие двойни называются монозиготными диамниотическимимонохориальными (рис.Б). Если разделение происходит на 9 — 10-й день после оплодотворения, то формируются два эмбриона с общим амниотическим мешком и плацентой. Такие двойни называются монозиготными моноамниотическимимонохориальными (рис.В) При разделении яйцеклетки в более поздние сроки на 13 — 15-й день после зачатия разделение будет неполным, что приведет к появлению сросшихся (неразделившихся, сиамских) близнецов. Такой тип встречается довольно редко, приблизительно 1 наблюдение на 1500 многоплодных беременностей или 1: 50.000 – 100.000 новорожденных. Монозиготные близнецы всегда одного пола, имеют одну и ту же группу крови, одинаковый цвет глаз, волос, кожный рельеф пальцев, и очень похожи друг на друга.
Роды двойней встречаются один раз на 87 родов, тройней — один раз на 872 (6400) двоен, четверней — один раз на 873 (51200) троен и т.д. (согласно формуле Галлина). Происхождение тройни, четверни и большего количества близнецов бывает различным. Так, тройни могут образовываться из трех отдельных яйцеклеток, из двух или одной яйцеклетки. Они могут быть однояйцевые и разнояйцевые. Четверни могут быть также однояйцевыми и разнояйцевыми.
Особенности течения многоплодной беременности
При многоплодной беременности к организму женщины предъявляются повышенные требования. Все органы и системы функционируют с большим напряжением. В связи со смещением диафрагмы увеличенной маткой, затрудняется деятельность сердца, возникают одышка, быстрая утомляемость. Увеличение матки, особенно к концу беременности, ведет к сдавлению внутренних органов, что проявляется нарушением функции кишечника, учащенным мочеиспусканием, изжогой. Почти в 4 -5 раз чаще отмечается развитие гестоза, который отличается более ранним началом, затяжным и более тяжелым клиническим течением, нередко сочетается с острым пиелонефритом беременных. В связи с повышенной потребностью и расходом железа у беременных часто развивается железодефицитная анемия. Значительно чаще, чем при одноплодной беременности, наблюдаются такие осложнения, как кровотечения во время беременности и в родах, аномалии родовой деятельности, низкое расположение плаценты. Нередко при многоплодной беременности возникают неправильные положения плодов. Одним из наиболее частых осложнений при многоплодной беременности является преждевременное ее прерывание. Преждевременные роды наблюдаются в 25-50 % случаев таких беременностей.
Развитие близнецов, родившихся в срок, в большинстве случаев бывает нормальным. Однако масса их тела обычно меньше (на 10 % и более), чем при одноплодной беременности. При двойнях масса детей при рождении менее 2500 г наблюдается в 40—60 %. Низкая масса близнецов чаще всего обусловлена недостаточностью маточно-плацентарной системы, которая не способна в достаточной мере обеспечить нескольких плодов питательными веществами, микроэлементами и кислородом. Следствием этого является задержка развития плодов, которая при многоплодной беременности является распространенным явлением. Масса близнецов, соответственно, уменьшается пропорционально их количеству (тройня, четверня и т.д.).
При монохориальной двойне в плаценте нередко образуются анастомозы между сосудистыми системам плодов, что может привести к тяжелому осложнению – синдрому фето-фетальной трансфузии. При этом происходит перераспределение крови от одного плода к другому, так называемое «обкрадывание». Выраженность фето-фетальной трансфузии (легкая, средняя, тяжелая) зависит от степени перераспределения крови через анастомозы, которые варьируют в размерах, числе и направлении.
Диагностика при многоплодной беременности
Наиболее достоверным методом диагностики многоплодной беременности является ультразвуковой исследование, которое позволяет не только осуществить раннюю диагностику многоплодной беременности, но и определить положение и предлежание плодов, локализацию, структуру и количество плацент, количество амниотических полостей, объем околоплодных вод, врожденные пороки развития и антенатальную гибель плодов, состояние плодов с функциональной точки зрения, характер маточно-плацентарного и плодово-плацентарного кровотока.
При многоплодной беременности ввиду более высокой вероятности осложнений, ультразвуковой мониторинг проводится чаще, чем при одноплодной беременности. При дизиготной двойне примерно раз в 3-4 недели, при монозиготной – раз в 2 недели.
Кроме этого, осмотры и контроль клинических анализов проводится с особой тщательностью, а с 28 недель беременности регулярно проводится запись КТГ.
Ведение родов
Показаниями к кесареву сечению, связанными с многоплодием, считаются тройня (четверня), поперечное положение обоих или одного из плодов, тазовое предлежание обоих плодов или первого из них, и не связанными с многоплодием – гипоксия плодов, аномалии родовой деятельности, выпадение пуповины, экстрагенитальная патология матери, тяжелые гестозы, предлежание и отслойка плаценты и др.
Любопытные факты
Сколько на земле близнецов?По разным оценкам, сегодня в мире насчитывается от 70 до 80 миллионов пар близнецов.
Число рождающихся близнецов по отношению к общему количеству новорожденных в разных странах и на разных континентах различно, но в целом тенденция такова, что оно продолжает расти. По сравнению с 60-ми годами, процент рождения близнецов вырос с 1,18 до 2,78, то есть, почти в 2,5 раза.
Наибольшее количество детей
Наибольшое число детей, рожденных одной матерью, по официальным данным, равно 69. Согласно сообщениям, сделанным в 1782 г., в период между 1725 и 1765 гг. жена русского крестьянина Федора Васильева рожала 27 раз, произведя при этом на свет 16 раз двойни, 7 раз тройни и 4 раза по 4 близнеца. Из них только 2 ребенка умерли в младенческом возрасте.
Изнаших современниц наиболее плодовитой матерью считается Леонтина Альбина (или Альвина) из Сан-Антонио, Чили, которая в 1943-81 гг. родила 55 детей. В результате первых 5 беременностей у нее рождались тройни, причем исключительно мужского пола.
Рожавшая наибольшее число раз
Рекордное число раз — 38 — рожала, как утверждают, Элизабет Гринхиллиз Эбботс-Лэнгли, гр. Хартфордшир, Великобритания. Она имела 39 детей — 32 дочери и 7 сыновей.
Наибольшее число многоплодных родов в одной семье
У Маддалены Гранаты из Италии (р. 1839) 15 раз рождались тройни.
Есть сведения также о рождении 29 мая 1971 г. в Филадельфии, штат Пенсильвания, США, и в мае 1977 г. в Багархате, Бангладеш, 11 близнецов. В обоих случаях ни один ребенок не выжил.
Наиболее плодовитые беременности
Доктор ДженнароМонтанино, Рим, Италия, утверждал, что в июле 1971 г. удалил из матки 35-летней женщины, имевшей 4-месячную беременность, эмбрионы 10 девочек и 5 мальчиков. Этот уникальный случай 15-плодия был следствием приема таблеток от бесплодия.
9 детей — самое большое количество при одной беременности — произвела на свет 13 июня 1971 г. ДжералдинБродрик в Сиднее, Австралия. Родились 5 мальчиков и 4 девочки: 2 мальчика были мертворожденными, а из остальных ни один не прожил более 6 дней.
О случаях рождения 10 близнецов (2 мальчиков и 8 девочек) известно по сообщениям из Испании ( 1924 г.), Китая ( 1936 г.) и Бразилии (апрель 1946г.).
Самый многодетный отец
Самым многодетным отцом в истории России считается крестьянин села Введенского Яков Кириллов, который в 1755 году в связи с этим был представлен ко двору (ему было тогда от роду 60 лет). Первая жена крестьянина родила 57 детей: 4 раза по четыре, 7 раз по три, 9 раз по два и 2 раза по одному. Вторая жена родила 15 детей. Таким образом, от двух жен Яков Кириллов имел 72 ребенка.
Самые продолжительные интервалы между родами при многоплодной беременности
ПеггиЛинн из Хантингтона, шт. Пенсильван, США, родила девочку Ханну 11 ноября 1995, а второго из близнецов, Эрика — только через 84 дня (2 февраля 1996г.).
Сиамские близнецы
Соединенных близнецов стали называть «сиамскими» после того, как в районе Меклонга в Сиаме (Таиланд) 11 мая 1811 г. родились сращенными в области грудины Чанг и Энг Бункеры. Они сочетались браками с Сарой и Аделаидой Йетс из шт. Северная Каролина, США, и имели соответственно 10 и 12 детей. Умерли они в 1874 г., причем с разницей в 3 часа.
Наука, изучающая близнецов — гемеллология.
«Тайный язык»
Часто близнецы разговаривают между собой на не понятном для окружающих языке. Это явление называется криптофазией.
Близнецы — левши
18-22% из близнецов левши (у неблизнецов этот процент равен 10).
Синдром гибели одного плода при многоплодной беременности | Кузнецов
1. Blickstein I, Keith LG. Multiple pregnancy: epidemiology, gestation, and perinatal outcome. CRC Press, 2005. p. 976.
2. Hillman SC, Morris RK, Kilby MD. Co-twin prognosis after single fetal death: a systematic review and metaanalysis. Obstet Gynecol. 2011;118(4):928–940.
3. Woo HH, Sin SY, Tang LC. Single foetal death in twin pregnancies: review of the maternal and neonatal outcomes and management. Hong Kong Med J. 2000;6(3):293– 300.
4. Kilby MD, Govind A, O’Brien PM. Outcome of twin pregnancies complicated by a single intrauterine death: a comparison with viable twin pregnancies. Obstet Gynecol. 1994;84(1):107–109.
5. Михайлов А. В., Романовский А. Н., Шлыкова А. Н. и др. Гибель одного из плодов при многоплодии. В кн: Плод и новорожденный как пациенты. Спб.: Издательский дом Петрополис, 2015: 931–935.
6. Blickstein I, Perlman S. Single fetal death in twin gestations. J Perinat Med. 2013;41(1):65–69.
7. Михайлов А. В., Романовский А. Н., Кузнецов А. А. и др. Основные осложнения операции фетоскопической лазерной коагуляции анастомозов плаценты при фето-фетальном трансфузионном синдроме. Таврический медико-биологический вестник. 2018;21(2):189–194.
8. Romero R, Duffy TP, Berkowitz RL et al. Prolongation of a preterm pregnancy complicated by death of a single twin in utero and disseminated intravascular coagulation. Effects of treatment with heparin. N Engl J Med. 1984;310(12):772–774.
9. Ong SS, Zamora J, Khan KS et al. Prognosis for the co-twin following single-twin death: a systematic review. BJOG. 2006;113(9):992–998.
10. Kusuda S, Fujimura M, Sakuma I et al. Morbidity and mortality of infants with very low birth weight in Japan: center variation. Pediatrics. 2006;118(4):e1130–1138.
11. Santema JG, Swaak AM, Wallenburg HC. Expectant management of twin pregnancy with single fetal death. Br J Obstet Gynaecol. 1995;102(1):26–30.
12. Bajoria R, Wee LY, Anwar S et al. Outcome of twin pregnancies complicated by single intrauterine death in relation to vascular anatomy of the monochorionic placenta. Hum Reprod. 1999;14(8):2124–2130.
13. Nicolini U, Pisoni MP, Cela E et al. Fetal blood sampling immediately before and within 24 hours of death in monochorionic twin pregnancies complicated by single intrauterine death. Am J Obstet Gynecol. 1998;179(3Pt1):800– 803.
14. Okamura K, Murotsuki J, Tanigawara S et al. Funipuncture for evaluation of hematologic and coagulation indices in the surviving twin following co-twin’s death. Obstet Gynecol. 1994;83(6):975–978.
15. Nakata M, Sumie M, Murata S et al. A case of monochorionic twin pregnancy complicated with intrauterine single fetal death with successful treatment of intrauterine blood transfusion in the surviving fetus. Fetal Diagn Ther. 2007;22(1):7–9.
16. Mari G, Deter RL, Carpenter RL et al. Noninvasive diagnosis by doppler ultrasonography of fetal anemia due to maternal red-cell alloimmunization. Collaborative group for doppler assessment of the blood velocity in anemic fetuses. N Engl J Med. 2000;342(1):9–14.
17. Shek NW, Hillman SC, Kilby MD. Single-twin demise: pregnancy outcome. Best Pract Res Clin Obstet Gynaecol. 2014;28(2):249–263.
18. Mikhailov A, Romanovsky A. Multiple pregnancy under ultrasound umbrella. Donald School Journal of Ultrasound in Obstetrics and Gynecology. 2011;5(3):219–230.
19. Murphy KW. Intrauterine death in a twin: implications for the survivor. In: Multiple pregnancy. London: RCOG Press, 1995:218–230.
20. Patten RM, Mack LA, Nyberg DA et al. Twin embolization syndrome: prenatal sonographic detection and significance. Radiology. 1989;173(3):685–689.
21. Senat MV, Bernard JP, Loizeau S et al. Management of single fetal death in twin-to-twin transfusion syndrome: a role for fetal blood sampling. Ultrasound Obstet Gynecol. 2002;20(4):360–363.
22. Tanawattanacharoen S, Taylor MJ, Letsky EA et al. intrauterine rescue transfusion in monochorionic multiple pregnancies with recent single intrauterine death. Prenat Diagn. 2001;21(4):274–278.
23. Fichera A, Zambolo C, Accorsi P et al. Perinatal outcome and neurological follow up of the cotwins in twin pregnancies complicated by single intrauterine death. Eur J Obstet Gynecol Reprod Biol. 2009;147(1):37–40.
24. D’Alton ME, Newton ER, Cetrulo CL. Intrauterine fetal demise in multiple gestation. Acta Genet Med Gemellol (Roma). 1984;33(1):43–49.
Многоплодная беременность
АкушерствоТамара Барковская:
Программа «Медицинский консилиум» и я, ее ведущая Тамара Барковская. С удовольствием представляю вам гостя студии, врача, акушера-гинеколога, кандидата медицинских наук, заведующего консультативно-диагностическим отделением перинатального центра ГКБ №24, доцента кафедры акушерства и гинекологии лечебного факультета Российского медицинского университета им. Пирогова, члена общества специалистов доказательной медицины Кузнецова Павла Андреевича.
Тема сегодняшнего эфира, на мой взгляд, интереснейшая, называется «Многоплодная беременность». С многоплодной беременностью связано очень много легенд, тайн, мифов. Сегодня вместе с экспертом мы разберемся во многих вопросах на данную тематику, а также озвучим, почему при многоплодной беременности возникает много осложнений, каковы причины и что с этим делать.
Итак, что такое многоплодная беременность, почему она формируется? Расскажите пожалуйста.
Павел Кузнецов:
Многоплодная беременность – это ситуация, при которой у женщины одновременно в матке развивается 2 и больше плодов. Еще Гиппократ говорил, что женщина может выносить двух и более детей, но создана женщина для вынашивания одного ребенка. Уже тогда было понятно, что при двойнях, и тем более, при многоплодной беременности более высокого ранга осложнений гораздо больше. Сейчас, конечно, многоплодная беременность – постоянная тема огромного количества исследований. Самое обидное, что, к сожалению, при многоплодной беременности мы зачастую мало чем можем помочь, в отличие от одноплодной.
Начнем поэтапно. Чаще всего женщин волнует вопрос: «У меня близняшки или двойняшки?» Для нас не очень понятно, что это значит. Мы знаем, что есть два разных термина: однояйцевые близнецы и разнояйцевые близнецы.
Тамара Барковская:
Начнем с того, что образуется зигота, сливаются яйцеклетка и сперматозоид и оплодотворенная клетка начинает развиваться. Что дальше происходит?
Павел Кузнецов:
Вариантов два. Однояйцевые близнецы формируются из одного сперматозоида и одной яйцеклетки, которые сформировали одну зиготу, и которая дальше стала каким-то образом развиваться. Тут тема очень интересная. Гораздо проще ситуация при разнояйцевой двойне, когда задействованы 2 яйцеклетки. Неожиданно почему-то у женщины в одном цикле выходит 2 яйцеклетки. Обычно в каждый цикл из яичника выходит одна яйцеклетка. Здесь 2 выходят, иногда даже 3, такое тоже бывает. Они оплодотворяются разными сперматозоидами и получается 2 ребенка. У каждого свой генетический набор, каждый из них прикрепляется отдельно к стенке полости матки. Они развиваются одновременно, но они друг от друга не зависят.
Почему формируется однояйцевая двойня, вопрос очень сложный. Почему? Мы сейчас живем в момент, когда идет слом парадигмы абсолютно, совершенно меняется матрица. Около 50 лет была совершенно устойчивая теория, как формируются однояйцевые близнецы. Еще в середине XX века предложили теорию, что, чем позже эмбрион распадается на 2 эмбриона, тем больше у них останется общих структур. Теория настолько логичная, что она со временем стала, практически, догмой. Что она подразумевает? Вы найдете эту схему, картинку и объяснение абсолютно в любой книге, учебнике. Везде будет нарисовано одно и то же. Эмбрион дробится, дробится, клеточек становится всё больше и больше. Если до третьего дня эмбрион на распадается 2 эмбриона, значит, беременность будет такая же, как и разнояйцевая: каждый эмбрион отдельно прилепится к стенке матки, у каждого будет своя плацента, своя оболочка, они будут развиваться отдельно. В акушерстве мы говорим «бихориальная двойня»; бихориальная – у каждого свой пузырь, своя плацента, каждый находится отдельно в своем домике. Если эмбрион распадается с 4 по 8 день, то у них останется общая плацента, потому что к тому времени уже клетки разделились на те, которые будут за плаценту отвечать и те, из которых будет формироваться эмбрион. У них будет одна плацента, но у каждого будет свой плодный мешок, то есть монохориальные, но биамниотические, каждый в своем плодном пузыре. Но они крепятся к одной плаценте. Эта двойня гораздо более сложная, чем бихориальная. Они делят одну плаценту, у них возникнет гораздо больше проблем во время беременности. Если они расходятся позже, с 9 по 12 день, то они еще и в одном плодном пузыре оказываются. Моноамниотическая двойня очень тяжелая в плане осложнений, очень плохая в плане прогноза, очень сложная. Если расхождение после 12 – 13 дня, то будут сросшиеся, или сиамские близнецы.
Тамара Барковская:
Получается, 4 варианта?
Павел Кузнецов:
Да. Теория, настолько стройная, логичная, что ее не подвергал никто сомнениям, хотя никаких доказательств ее не было. В учебниках середины XX века было написано: «Теоретическая схема формирования монозиготной двойни», а уже начиная с 1970-х годов везде написано, что так формируются монозиготные двойни, схема формирования. Это уже было абсолютнейшей догмой. Сомнения появились только в последние десятилетия, когда стала развиваться эмбриология. Всё это связано с экстракорпоральным оплодотворением. Сейчас есть такое понятие, как эмбриоскоп. Когда эмбрион в ходе экстракорпорального оплодотворения сделали, его помещают в специальный аппарат, микроскоп с фотоаппаратом. Он фотографирует растущий, периодически дробящийся эмбрион, для того чтобы потом выбрать те, которые лучше всего развиваются, которые лучше подсадить, и они с наибольшей вероятностью дадут хороший исход. Отснято огромное количество эмбрионов до 3-го, 5-го дня очень много, сотни тысяч эмбрионов отснято, но не зафиксировано ни одного случая расхождения эмбриона на 2, ни одного. Хотя не может такого быть, ведь, в теории должно происходить, но не происходит. Ни одного случая расхождения эмбриона не зафиксировано на фотографиях.
Соответственно, эту теорию стали подвергать сомнению, стали ее анализировать. Оказалось, что слабых мест в теории, на самом деле, много. Кроме того, что нет материального подтверждения, есть еще и то, что совершенно сложно объяснить – формирование сиамских близнецов. Слишком уж они разные бывают: кто-то – сросшиеся головами, кто-то – грудью, кто-то спинами. При очень позднем расхождении эмбриона практически нереально объяснить, как это происходит. Сейчас появилась новая теория, которая очень похожа на правду, что распадение зиготы на 2 возможно только на стадии двух клеточек. То есть, когда одна яйцеклетка оплодотворилась одним сперматозоидом, она делает первое деление, делится на 2 клетки, и только в этот момент они могут разделиться. Дальше они развиваются рядом, близко, и могут потом срастись обратно в зависимости от того, как они располагаются. Они могут разойтись совсем и сформировать бихориальную двойню, каждый отделится со своей плацентой, а могут срастись плацентами, могут срастись амнионами, а могут срастись и вообще частями тела, и тогда сформируются сросшиеся близнецы. Буквально, последние 10 лет идут обсуждения на эту тему, а еще до начала XXI века теорию никто даже не подвергал сомнению. Вероятнее всего, именно так и есть, то есть зигота может распасться только на стадии двух клеточек, разделиться на 2.
Тамара Барковская:
Без учета экстракорпорального оплодотворения какова частота встречаемости многоплодной беременности в популяции?
Павел Кузнецов:
Вы абсолютно правы, сейчас основная причина многоплодной беременности – это экстракорпоральное оплодотворение и разные вспомогательные репродуктивные технологии, есть таблетки, которые стимулируют овуляцию и так далее. Еще в начале XX века акушер-гинеколог Д.Эллин сформулировал правило, что один случай на 87 беременностей – это двойни, а один случай на 87 двоен – это тройни, один случай на 87 троен – это четверня, и так далее, то есть 87 в квадрате, 87 в кубе и так далее. Это была популяционная частота в тот момент, хотя она очень сильно различается в зависимости от расы. В разных регионах совершенно разная частота двоен, причем, она отличается более, чем в 10 раз. В Нигерии примерно каждая 11 – 12-я беременность – это двойня, а в Японии примерно 1 случай двойни на 250 беременностей. У европеоидов примерно посередине, у нас где-то 1 случай на 100 родов это двойня, 1 % примерно всех родов – двойня. У азиатов гораздо реже, у негроидной расы гораздо чаще. В Нигерии у женщин гораздо чаще, бывает, выходят в одном цикле по 2 – 3 яйцеклетки, а в Японии такого практически не случается, крайне-крайне редко. Основные причины, конечно, такой разницы как раз в возможности в одном цикле выпускать 2 яйцеклетки, потому что частота монозиготных двоен во всём мире примерно одинаковая. А вот для разнояйцевых близнецов она очень сильно различается.
Тамара Барковская:
Скажите, пожалуйста, как правильно поставить диагноз многоплодной беременности? Какими критериями мы руководствуемся, какие диагностические исследования используем, расскажите?
Павел Кузнецов:
Конечно, на современном этапе развития медицины основной метод диагностики это ультразвуковой. На сроке 5 – 6 недель беременности мы уже четко видим, что у нас двойня. Единственная ситуация, когда мы можем её не определить, это в случае моноамниотической двойни. Они могут быть настолько близко друг к другу расположены, что их можно еще принять за один эмбрион. Для нас, акушеров-гинекологов, очень важно определиться не только с тем, что это многоплодная беременность, но и определиться с хориальностью, то есть с тем, сколько у них плацент, потому что это очень принципиально меняет тактику ведения, количество осложнений и определяет наши действия в некоторых клинических ситуациях.
Тамара Барковская:
Это возможно видеть при УЗИ?
Павел Кузнецов:
Да. На первом скрининге уже 100 % мы должны определиться с хориальностью, а в 9 – 10 недель уже точно можно сказать, бихориальная или монохориальная, сколько амнионов. Всё это можно совершенно точно, есть очень четкие критерии, по которым можно поставить диагноз. Уже на первом скрининге мы должны точно женщине сказать, какая у нее двойня – бихориальная или монохориальная. Если женщина у нас спросит: «У меня они однояйцевые или разнояйцевые?», мы точно можем сказать, что в случае монохориальной двойни они однояйцевые, а если бихориальная – может быть и так, и так. Чаще, конечно, это разнояйцевые, но могут, как мы уже сказали, и однояйцевые разделиться на 2 и каждый прикрепиться своей отдельной плацентой. Поэтому в такой ситуации мы точно не скажем. Нам, может быть, подскажут, когда мы пол плода уже увидим. Конечно, если они разнополые, точно скажем, что они разнояйцевые, естественно, а если однополые, тогда сомнения останутся.
Тамара Барковская:
Многоплодная беременность чревата различными осложнениями, об этом вы сейчас много раз уже упомянули. Такие понятия, как суперфетация, суперфекундация – очень близкие, но они отличаются. Расскажите о них подробнее, что это такое, чтобы зрителям, слушателям нашим было понятно, как это всё происходит.
Павел Кузнецов:
Суперфетация – это, скорее, из области легенд. Ни одного подтвержденного случая суперфетации не было. Но легенда очень многим нравится, поэтому ее продолжают культивировать. Суперфетация – это когда при уже наступившей беременности, когда яйцеклетка оплодотворилась, прикрепилась к стенке матки, уже эмбрион начинает развиваться, но вдруг у женщины происходит еще одна овуляция, наступает еще одна беременность еще одним плодом и он начинает развиваться в той же матке, но он моложе. У него другой срок беременности, они сильно различаются по сроку беременности.
Тамара Барковская:
То есть из повторного овуляционного цикла будто бы?
Павел Кузнецов:
Да, но реально такого случая ни одного не подтверждено. Все описанные случаи относятся к первой половине XX века. Все описания основывались только на том, что дети родились с очень разной массой и с очень разной степенью зрелости. Но такое может быть и у детей при одновременно оплодотворившихся яйцеклетках.
Тамара Барковская:
Когда я просматривала статистические данные, по-моему, описаны вообще единичные случаи, опять-таки, недостоверные и недоказанные. Всё, что есть, это порядка десятка случаев, и то, не доказано, как вы уже говорили.
Павел Кузнецов:
Сейчас, конечно, когда мы делаем ультразвук, мы бы уже в районе 10 – 11 – 12 недель увидели, что есть один ребенок, который соответствует 12 неделям, а второй, например, 8-недельной беременности. Но такого случая ни одного не описано и подтвердить этого мы не можем.
Тамара Барковская:
Как обстоят дела с суперфекундацией?
Павел Кузнецов:
Суперфекундация, конечно, ситуация редкая, но это бывает, эти случаи совершенно точно подтверждены. Суперфекундация – это когда в одном менструальном цикле у женщины происходит овуляция двумя яйцеклетками, выходят 2 отдельные яйцеклетки, но у нее, когда происходила овуляция, были половые контакты с двумя разными мужчинами. Соответственно, одна яйцеклетка оплодотворена одним мужчиной, а другая другим. У нее развиваются отдельно 2 ребенка от двух отцов.
Тамара Барковская:
Разных сперматозоидов, от разных мужчин, разных отцов.
Павел Кузнецов:
Да. Описаны случаи, когда у одной женщины была двойня, один ребенок белый, другой негритёнок.
Тамара Барковская:
Да, кстати, читала про этот случай, готовясь к программе.
Павел Кузнецов:
Самое красивое описание есть в легендах Древней Греции. Царица Алкмена, жена Амфитриона, была очень порядочная женщина, была верна своему мужу. Она очень нравилась Зевсу. Зевс проявлял к ней очень большой интерес, но она сказала: «Даже несмотря на то, что ты бог, я останусь верна мужу своему». Когда Амфитрион уехал на войну, Зевс принял вид Амфитриона, пришел к ней и сказал: «Я вернулся». Она удивилась, они провели 2 – 3 ночи любви, видимо, в периовуляторный период, около овуляции. Тут возвращается настоящий Амфитрион, Зевс быстро ретировался, у них была ночь любви с Амфитрионом. Соответственно, в одном цикле были зачаты 2 ребенка: один от земного царя, его звали Ификл, и от Зевса Геракл. Геракл – легендарный герой, и потом он своего брата, который был человеком, всю жизнь спасал. Такое красивое описание. Оно соответствует действительности, такие ситуации действительно могут случиться, они бывают, хотя, конечно, и редко, и описаны в литературе.
Тамара Барковская:
Давайте расскажем о том, какие скрининги бывают протяжении всей беременности и надо ли делать скрининг при многоплодии.
Павел Кузнецов:
Вопрос очень неоднозначный. Ультразвуковые скрининги надо делать, конечно, обязательно. Первый скрининг, обычный, который мы проводим при беременности, по приказу проводится всем, независимо от того, одноплодная беременность или двуплодная, с 11 по 14 неделю беременности. Он включает в себя ультразвуковое исследование и сдается кровь на 2 гормона. Эти показатели анализируются вместе специальной программой: некоторые показатели, полученные при ультразвуке, и гормональные. Суммарно высчитывается риск хромосомных аномалий у ребенка, то есть риск рождения ребенка с синдромом Дауна, с синдромом Эдвардса, некоторые тяжелые пороки развития. Сейчас также по некоторым показателям первого скрининга высчитывается риск преэклампсии, или гестоза – тяжелого осложнения беременности. К сожалению, концентрация гормонов при многоплодной беременности совершенно не зависит от количества плодов, но она всегда больше, чем при одноплодной. Казалось бы, если двойня, то гормон должен быть в 2 раза выше, а на самом деле не так. Один может быть в 1,5 раза выше, другой в 3 раза выше, их отношение совершенно не может нам позволить что-либо спрогнозировать. Поэтому гормоны совершенно неинформативны при многоплодной беременности и ориентируемся мы в основном на ультразвуковые показатели.
Ультразвук делается обязательно в 11 – 13 недель, во-первых, чтобы определить хориальность, чтобы мы уже дальше знали и ориентировались. Монохориальная двойня требует более частого контроля, к бихориальной мы относимся поспокойнее. Ультразвуки в целом при двойне делаются почаще, чем при одноплодной беременности. Если при нормально протекающей одноплодной беременности мы за всю беременность можем 3 — 4 раза сделать ультразвук, то при двойне, конечно, его придется делать гораздо чаще. При монохориальной беременности некоторые специалисты даже рекомендуют после 20 недель каждые 2 недели делать ультразвуковое исследование, потому что настолько много сложностей связано с монохориальной беременностью. При монохориальной беременности 2 эмбриона располагаются на одной плаценте. Причем, они плаценту делят совершенно непредсказуемым образом.
Тамара Барковская:
Распределение, один получит больше питания и кислорода, а другой будет в дефиците, так?
Павел Кузнецов:
Да, один может по площади две трети, например, себе иметь, а второй одну треть. Тогда, конечно, оказывается, что один из них находится в ущемленном положении. Другое дело, что между ними всегда есть сосудистые соединения внутри плаценты. Они бывают разные. Если между ними очень большое соединение, то оно будет выравнивать все проблемы. То есть имеется крупный сосуд, который соединяет их пуповиной между собой внутри плаценты, что будет выравнивать их, дефицит одного будет перераспределяться. Гораздо хуже, если там маленькие соединения, которые не позволят эту ситуацию подравнять, и тогда получится, что один ребенок будет очень серьезно отставать. Или наоборот, если сосудики, соединения, будут однонаправленные, по ним будет идти сброс крови от одного к другому, что приведет к серьезным осложнениям. Соединение между ними внутри плаценты есть всегда, но оно бывает разное, в большей или меньшей степени выраженное.
Тамара Барковская:
Со всеми этими моментами очень связано фето-фетальная трансфузия. Расскажите о ней более подробно, что это такое?
Павел Кузнецов:
Синдром фето-фетальной трансфузии – один из вариантов развития осложнений при сбросе крови от одного плода к другому.
Тамара Барковская:
Чем это чревато?
Павел Кузнецов:
Тут проблема даже не в том, что один недополучает питательные вещества, а другой переполучает, а в том, что очень большой объем крови сбрасывается от одного к другому. Получается, что один плод страдает от большого объема крови, а второй – наоборот, от ее недостатка. У них начинаются совершенно разные проблемы. При этом по размеру они могут и не отличаться существенно, могут быть даже одинаковые. Масса может быть примерно одинаковой, это не самая главная их проблема. Проблема в том, что у одного, получается, крови мало по объему, его тканям не достает кислорода, не хватает, хотя из плаценты он должен был получать. Но ему не хватает кислорода, потому что не хватает объема крови, чтобы донести. У него проблемы во всех органах, но в первую очередь мы видим, что у него перестают работать почки и он перестает выделять мочу. Поэтому у него начинает уменьшаться количество околоплодных вод. У второго, наоборот, избыток крови, он очень много писает, у него очень много околоплодных вод. Самый главный критерий, по которому мы в первую очередь поймем, что есть синдром фето-фетальной трансфузии, у него будет очень много вод, он начинает страдать от избытка крови. Его сердцу очень тяжело эту кровь качать, потому что ее очень много. Постепенно начинается сердечная недостаточность, кровь начинает застаиваться, в тяжелой ситуации у него начинают появляться уже отеки, отекают все ткани. В конечном итоге, если ситуация развивается достаточно быстро, то вплоть до гибели детей. Погибают они в итоге, естественно, оба, потому что между ними есть соединение. Если один из плодов из монохориальной двойни погибнет, при фето-фетальном трансфузионном синдроме идет большой сброс крови и второй тоже погибнет достаточно быстро.
Тамара Барковская:
Если диагностически данный синдром установлен, то тактика акушера-гинеколога к чему конкретно сводится? Вообще, какие основные причины формирования фето-фетального синдрома, фето-фетальной трансфузии?
Павел Кузнецов:
Причины в том, что между ними есть соединение, которое ведет к однонаправленному сбросу крови. Идет соединение между артерией одного плода и веной другого. У них очень разное давление, из артерии идет сброс в вену. Поэтому на каком-то этапе эта разница становится очень существенной и ситуация начинает очень быстро прогрессировать.
Тамара Барковская:
Имеются какие-то действенные механизмы предотвращения, или нет, невозможно?
Павел Кузнецов:
Предотвратить это невозможно, слишком непредсказуема картина разделения плаценты. Она у них абсолютно непредсказуема, абсолютно разная, в каждой двойне свое. Поэтому единственный метод лечения радикальный – при помощи лазера все соединения прижечь. Делается такая операция следующим образом. Через живот, через матку, внутрь матки проводится тонкая трубочка, как лапароскопия, похоже делается, только трубка гораздо меньше по размеру. Трубка вводится в полость матки и под визуальным контролем находятся все сосудики, которые идут от одного к другому. Тут есть разные методики, кто-то говорит, что надо прижигать абсолютно все, кто-то говорит, что надо только выборочно прижигать, разные школы. Дискуссия ведется, но смысл в том, что надо их прижечь или, по крайней мере, основные, самые значимые. Тогда шансы существенно возрастают. Естественно, когда ситуация развивается на больших сроках беременности, уже 34 недели, например, то такое лечение, конечно, не требуется. Мы уже понимаем: даже если мы сейчас быстро родоразрешим, то с детками всё будет хорошо. Но, если сроки у нас на границе жизнеспособности, то это лечение – единственное, что может спасти детишек.
Тамара Барковская:
Павел Андреевич, скажите, а те вмешательства, о которых вы сейчас рассказали, проводятся, по всей видимости, пока на базе не всех клиник? Где они проводятся в Москве, в Петербурге, по России, какие возможности?
Павел Кузнецов:
Действительно, эту методику могут позволить себе только очень крупные центры, научно-исследовательские институты и крупные перинатальные центры. Сейчас по стране их открылось несколько, очень хорошо оснащенных перинатальных центров. Москве операция делается в двух учреждениях: это центр акушерства и гинекологии в научно-исследовательском институте акушерства и гинекологии, и в центре планирования семьи и репродукции. В Санкт-Петербурге, конечно, выполняется. На удивление, очень хорошие, прекрасные результаты показывает клиника в Екатеринбурге. Они лучше, чем в Москве, очень хорошие результаты, практически, такие же, как в лучших клиниках Европы и Америки. Самые лучшие показатели описывают в Германии, в скандинавских странах, в США в некоторых клиниках. Какой результат считается хороший? После этой операции вероятность выживания хотя бы одного ребенка в самых лучших клиниках составляет около 80 %, хотя бы один выживет. То есть, даже в самых лучших клиниках после этой операции в 20 % случаев погибнут оба ребенка.
Тамара Барковская:
Тем не менее, 80 % результат эффективности.
Павел Кузнецов:
80 % результат эффективности в лучших клиниках. В наших клиниках около 60 %. Но всё равно есть шанс, потому что, если совсем ничего не сделать в сроках 22 недели, 24 недели, то оба ребенка погибнут со стопроцентной вероятностью. Шансов нет, если осложнение развивается в такие ранние сроки.
Тамара Барковская:
Каковы причины возникновения диссоциированной двойни и что это такое?
Павел Кузнецов:
Термин «диссоциированная двойня» подразумевает под собой существенную разницу в размерах ребенка, то есть в весе. Если один ребенок больше другого на 25 %, это уже считается диссоциированная двойня. Некоторые говорят, 20 %. Термин можно применить как к бихориальной двойне, так и к монохориальной, но причины, конечно, будут совершенно разные. В случае бихориальной двойни мы понимаем, что каждый из них развивается, в принципе, сам по себе. Тогда какими причинами может быть объяснена их разница в размерах? Во-первых, может быть, они мальчик и девочка, а мальчики, в среднем, крупнее, чем девочки. Разница может быть объяснена этим. Во-вторых, так как у них разная совершенно генетика, может быть, генетически одному положено вырасти большим, а другому положено вырасти маленьким. Они совершенно разные.
Очень остроумное исследование провели в Швеции. Они взяли данные по всем бихориальным двойням девочка+девочка, которые родились почти за 100 лет в Швеции. Потом посмотрели, с каким весом они сами рожали детей, когда выросли. Оказалось, что те, кто из этих двоен были мельче, у них и дети потом рождались мельче, а те, которые были крупнее сами из двойни, у них и дети рождались крупнее. Это генетика, им генетически было положено вырасти большими, они большими и выросли, а вторые маленькие.
Если, несмотря на то, что они достаточно существенно различаются по размеру, разница обоих укладывается примерно в нормы, то ничего страшного в этом нет. Может быть, у одного ребенка развилась плацентарная недостаточность, то есть один развивается нормально, по сроку, всё хорошо, а у второго плацента сформировалась плохо и у него плацентарная недостаточность, он будет отставать. Тогда мы будем это рассматривать и вести точно так же, как и одноплодную беременность с синдромом задержки роста плода и с плацентарной недостаточностью, и соответствующим образом будем к этому подходить. При монохориальной двойне ситуация другая, тут как раз проблема в том, что, может быть, на него пришлась маленькая часть плаценты, и ему просто физически не хватает питательных веществ для того, чтобы расти нормально. Также бывает часто, что, так как у них одна плацента, их пуповины бывают расположены на очень большом расстоянии, и пуповина одного из плодов может даже не попасть в плаценту, а прикрепиться в оболочке и только идут сосудики к плаценте. Тогда вообще совсем небольшая часть плаценты ему достается на то, чтобы получить питательные вещества. Естественно, в такой ситуации количество осложнений гораздо больше и ждать проблем мы будем гораздо чаще.
Здесь, опять же, встает вопрос о том, что понимать под нормой веса для двойни, потому что, если судить по нормам одноплодной беременности, то у нас все двойни окажутся с задержкой роста. Одноплодные беременности, естественно, не растут параллельно. Если при одноплодной беременности средний вес ребенка при рождении составляет 3400 – 3500 г во всей популяции, то при двойне в среднем это будет 2600 – 2700 г, и для них это будет нормой. А у тройни и того мельче. Природой всё предусмотрено, они будут развиваться меньше. При монохориальной двойне это еще хоть как-то можно объяснить, но при бихориальной двойне, когда каждый развивается в своей плаценте, это очень сложно объяснить. Видимо, природа регулирует процесс того, что они растут медленнее, чем при одноплодной беременности. Поэтому для двоен свои нормативы и только по ним можно ориентироваться, попадают они в норму или нет. До 28 – 30 недель они растут примерно так же, как одноплодные, после 28 недель начинают уже существенно отставать, расти гораздо медленнее. Мы считаем даже идеальным, если вес детей 2500 – 2600 г. 2 ребенка больше, чем по 3 кг каждый – это огромное напряжение для матки. В ситуации, когда 2 плода больше, чем по 3 кг каждый, суммарный вес больше 6 кг мы, например, считаем это показанием к кесареву сечению. Вероятность того, что матка справится с их рождением очень маленькая, матка слишком растянута и ей очень тяжело.
Поэтому, что касается диссоциированных двоен, сам факт их разницы в весе при бихориальной двойне – не самое критичное, а вот при монохориальной двойне ситуация, конечно, совсем другая. Крайняя степень, когда один ребенок погибает. При бихориальной двойне, например, один ребенок с тяжёлой плацентарной недостаточностью погибает внутриутробно. Но мы понимаем, что он никакого отношения ко второму, по большому счету, не имеет. Второй может себе продолжать нормально развиваться, вырастет совершенно нормальный и родится здоровеньким.
Тамара Барковская:
Опаснее, все-таки, монохориальная двойня?
Павел Кузнецов:
При монохориальной двойне всегда есть соединение между плодами. Если вдруг один погибнет, то с достаточно высокой вероятностью, почти 40 %, это тяжело скажется на другом: он либо тоже погибнет, либо пострадает. Примерно в половине случаев затромбируется пуповина и у них прекратится сообщение. Но мы не можем знать, у кого затромбируется, а у кого нет. Есть определенные ультразвуковые критерии, которые нам помогают спрогнозировать, будут развиваться осложнения у второго или не будут. В целом, если при монохориальной двойне один погибает и срок позволяет выходить второго ребеночка, то лучше максимально быстро сделать кесарево сечение, извлечь его и избавить от очень тяжелых осложнений, которые у него возникнут в связи с тем, что часть продуктов от погибшего плода будет попадать к нему в кровоток, создавая тяжелое положение, в первую очередь, для головного мозга. Поэтому, если при монохориальной двойне погибает один в сроках, когда мы уже можем выходить ребенка, мы сразу же делаем кесарево сечение и извлекаем живого ребенка, чтобы выхаживать его уже вне матки.
Тамара Барковская:
Для многоплодной беременности характерны преждевременные роды. Пессарий, например, сказывается благоприятно на снижении риска преждевременных родов, или нет?
Павел Кузнецов:
Да, многоплодная беременность гораздо чаще завершается преждевременно, чем одноплодная. Если при одноплодной беременности частота преждевременных родов в России порядка 7 – 8 %, то двойня, например, рождается преждевременно в 50 % случаев, а тройня в 98% случаев, четверня – всегда.
Тамара Барковская:
Преждевременные насколько, на каких сроках?
Павел Кузнецов:
На разных. Двойни рождаются в среднем в 35 – 36 недель. Сейчас, на современном этапе развития медицины этот срок уже хороший, мы понимаем, что с детьми всё будет хорошо, они будут нормальными, здоровыми и хорошими детьми, всё будет в порядке. К сожалению, бывают и ситуации, которые заканчиваются ранними преждевременными родами, на границе жизнеспособности, 22 недели, 23 недели, когда мы помочь, практически, не можем ничем этим деткам. Пытаются использовать любые методы для того, чтобы постараться протянуть беременность.
При одноплодной беременности мы используем, по большому счету, 2 метода, которые позволяют нам снизить риск преждевременных родов, это препарат прогестерона и разные механические методы – швы или пессарий с целью удержания шейки матки от раскрытия. По прогестерону пока еще есть сомнения, может быть, потому что сложно набрать достаточно большую группу, пока еще не хватает объема данных, чтобы доказать, что он эффективен. Может быть, будет доказательство эффективности, пока не очень понятно. Но совершенно точно понятно, что швы при двойне никак не улучшают исход. Может быть, даже чуть хуже делают, но не улучшают, точно. Пессарий, может быть, в некоторых ситуациях помогает, потому что пессарий – это механическое поддерживающее устройство, которое разгружает шейку матки, не дает плоду давить на шейку матки. При двойнях, скорее всего, механизм преждевременных родов носит механический характер. Матка до какого-то момента растягивается, растягивается, а дальше говорит: «Уже всё, больше не могу», и начинаются роды. Если это действительно таким образом происходит, то мы ничего поделать уже не можем, у матки достигнут предел растяжимости, дальше она не может. Кто-то может выносить и тройню до доношенного срока, у кого-то матка растягивается до этих размеров, а у кого-то нет.
По поводу пессария. Есть исследования, которые показывают, что, может быть, несколько снижается частота преждевременных родов. Исследований сейчас ведется много по этому поводу. Но, совершенно точно, швы не помогают. Может быть, в группах риска, когда есть реальная угроза, прогестерон, может быть, тоже будет помогать, но пока еще тоже не совсем доказано.
Иногда совершенно неожиданное решение позволяет снизить риск или дать шанс на выживание ребенку. Дело в том, что на определенном этапе развития акушерства, когда люди всё больше и больше в него внедрялись, врачи свою роль в нем ощущали и понимали, что без них никак само оно всё не произойдет, и некоторые ситуации уже выходили на уровень догм. В середине XX века врачи почему-то решили, что двойня, оба ребенка должны родиться одновременно или почти одновременно. До этого никто так даже не думал. В некоторых книжках конца XIX века написано, что если при недоношенной беременности один из детей родился, а второй остался в матке, то пусть остается.
Тамара Барковская:
То есть, роды могут быть даже на протяжении нескольких дней?
Павел Кузнецов:
Да, пусть остается, и хорошо. Даже в одной книге конца XIX века, в учебнике акушерства, написано, что средняя частота рождения тройни – один ребенок в 3 дня. Сейчас-то мы с тройней в любом случае кесарево сечение будем делать, тройня по всем учебникам показание к кесареву сечению, а если они будут рождаться самостоятельно, и мы вообще не будем вмешиваться, то, вполне вероятно, они будут рождаться вообще не в один день, а с определенной периодичностью. Так вот, уже где-то в 1990-х годах стали активно пробовать: если один ребенок родится при недоношенной беременности, особенно глубоко недоношенный, оставить второго, не трогать его, пусть он себе продолжает развиваться в матке. Примерно в половине случаев почти сразу же родится и второй, в течение часа родится второй, что бы мы ни делали. Но в половине случаев он останется и продолжит развиваться в матке. Самое большое количество случаев, 70 случаев описано, в Америке, в Голландии, в Италии описано достаточно много случаев. Мы, прочитав, что так делают, тоже попытались так сделать в нашем перинатальном центре. Было 11 случаев наших попыток. Мы, конечно, с мамой всё заранее обсуждали, есть риски. Есть риски инфекционных осложнений, есть риски кровотечения, они повышаются, конечно. Но, если первый ребеночек рождается в сроке 23 – 24 недели, или 22 недели, и мы понимаем, что мы ему никак не поможем, то либо у нас оба погибнут, либо одному мы, по крайней мере, дадим шанс на выживание. Мы попробовали 11 раз. В 5 случаях сразу же второй родился, а в 6 случаях нам удалось продлить больше, чем на сутки. Самый большой период у нас получился, когда женщина первого ребенка родила в 22 недели, а второго в 34.
Тамара Барковская:
О, он же прожил очень много, донашивался!
Павел Кузнецов:
Ребенок 2200. Родила прекрасного ребенка, которому сейчас уже 4 годика, прекрасный, здоровый ребенок, всё замечательно. Из этих 6 случаев один случай был тройня. Одного ребеночка женщина родила, а двое еще на 3 дня задержались. Но всё равно было на грани, 700 грамм – самый тяжелый срок, когда вроде шансы появляются, но они еще слишком малы. Из них из всех выжил только третий ребенок, 3 дополнительных эти денечка, может быть, и сказались в его судьбе.
Тамара Барковская:
Показательный клинический опыт.
Павел Кузнецов:
Да, мы так стараемся делать, если появляется возможность. Мы с женщиной всё обсуждаем, ей объясняем, ни одна не отказалась еще, все понимают, согласны на все риски, и мы такие роды проводим. В некоторых городах России тоже делают так, в Санкт-Петербурге, я читал их статьи, они так пробуют делать. По крайней мере, это возможность, мы можем дать шанс.
Тамара Барковская:
Правильно я понимаю, что не все двойни родоразрешаются путем кесарева сечения?
Павел Кузнецов:
Процент кесарева сечения при двойне гораздо больше, чем при одноплодных, конечно, наверное, порядка 50 – 60 %. В целом посчитать сложно, потому что разные центры, разные роддома, разные институты подходят к этому по-разному. В некоторых роддомах вообще практически все двойни оперируют, если только женщина не поступает на финальном этапе родов, когда уже ничего сделать нельзя.
Тамара Барковская:
Стандартов, спущенных от Минздрава, Приказы? Что диктуют стандарты и как?
Павел Кузнецов:
Есть. Мы на что в первую очередь опираемся? В нашем перинатальном центре двоен очень большой процент, мы по проценту двоен лидируем в городе именно в силу того, что наш перинатальный центр специализируется на преждевременных родах, у нас много их рождается преждевременно. В первую очередь, мы ориентируемся на положение первого ребенка, потому что если первый ребеночек лежит головкой вперед, то роды возможны через естественные родовые пути. Если первый лежит ягодицами вперед, в тазовом предлежании, то есть риски того, что произойдет так называемая коллизия плодов, то есть они сцепятся каким-то образом во время родов. Первый ребенок рождается попой, то головка может зацепиться за головку второго каким-то образом и тогда возникнет очень тяжелая ситуация, которая приведет к серьезным проблемам для обоих детей. Поэтому, если первый ребеночек в тазовом предлежании, то делается кесарево сечение. Если первый лежит головкой, независимо от того, как лежит второй ребенок, роды возможны, потому что после рождения первого в матке освободится место, и второй ребеночек повернется сам, сам родится либо в головном, либо в тазовом предлежании. Тут даже при тазовом предлежании не большая проблема, потому что дорожка уже проложена, первый ребеночек родился и, соответственно, у второго проблем возникнет меньше.
Конечно, бывает настолько сложная ситуация, что нам приходится делать кесарево сечение на втором плоде. Это редкость, но бывает, к сожалению, когда сам родился, а второй нет. Например, второй лег поперек и не поворачивается никак. В такой ситуации приходится делать кесарево сечение, и второй ребенок извлекается. Конечно, получается, женщина родила сразу и так, и эдак, испытала всё на свете. Но это редкость, конечно, это не очень хорошо, но такое случается.
Что еще, какие показания для кесарева сечения? Например, если суммарный вес детей больше 6 килограмм, очень большие. Матка перерастянута, не получается, матка не сможет их вытолкнуть, у нее слишком мало сил, она перерастянутая. Например, синдром фето-фетальной трансфузии тот же самый. Детки в тяжелом положении, большие сложности в плане их кровообращения; если у них идет большой сброс крови от одного к другому – однозначно, только кесарево сечение, потому что в родах может быть как угодно, это повлияет на их здоровье с очень большими сложностями. Особенная ситуация – это самое тяжелое, моноамниотическая двойня, когда они находятся в одном плодном пузыре. Это очень редкая ситуация, дети на одной плаценте, еще и в одном плодном пузыре. Они, к сожалению, почти всегда перекручиваются пуповинами между собой. Пуповины завязываются в совершенно причудливые узлы, скручиваются косичкой и неожиданно на любом этапе могут настолько затянуться, что погибнут оба ребенка. Смертность при такой двойне 50 %. Поэтому мы ждем, ждем срок, нормальный срок, когда мы понимаем, что мы сможем выходить обоих детишек, и делаем кесарево сечение. Мы не ждем никогда даже близко к доношенному сроку. Здесь уже каждая больница решает для себя, на каком этапе они точно смогут выходить обоих детишек. Обычно это 32 – 34 недели, мы доходили до этого срока, всё, они не пережали друг другу пуповины, мы сделали кесарево сечение и достали их. Тут только кесарево сечение, о родах даже речь не идет.
Тамара Барковская:
Спасибо, Павел Андреевич, благодарю вас за такой интересный диалог! Мы обязательно сделаем с вами дополнительные выпуски на интересные темы.
Многоплодная беременность | ACOG
Амниоцентез: Процедура, при которой амниотическая жидкость и клетки берутся из матки для исследования. В этой процедуре используется игла для извлечения жидкости и клеток из мешочка, в котором находится плод.
Амнионичность: Число амниотических (внутренних) оболочек, окружающих плод при многоплодной беременности. Когда у нескольких плодов есть только один амнион, они разделяют амниотический мешок.
Амниотический мешок: Заполненный жидкостью мешок в женской матке.В этом мешочке развивается плод.
Врожденные дефекты: Физические проблемы, присутствующие при рождении.
Детский церебральный паралич: Заболевание нервной системы, которое влияет на движения, позу и координацию. Это расстройство присутствует при рождении.
Кесарево сечение: Рождение плода из матки через разрез, сделанный в брюшной полости женщины.
Хорион: Наружная оболочка плода.
Взятие образцов ворсинок хориона (CVS): Процедура, при которой небольшой образец клеток берется из плаценты и исследуется.
Хорионичность: Число хорионических (внешних) оболочек, окружающих плод при многоплодной беременности.
Осложнение: Заболевание или состояние, возникшее в результате другого заболевания или состояния. Примером может служить пневмония, возникшая в результате гриппа. Осложнение также может возникнуть в результате такого состояния, как беременность. Примером осложнения беременности являются преждевременные роды.
Сахарный диабет: Состояние, при котором уровень сахара в крови слишком высок.
Диагностические тесты: Тесты для выявления заболевания или причины заболевания.
Discordant: Большая разница в размерах плодов при многоплодной беременности.
Эклампсия: Судороги, возникающие во время беременности или после беременности, которые связаны с высоким кровяным давлением.
Яйцо: Репродуктивная клетка самки, произведенная в яичниках и высвобождающаяся из них. Также называется яйцеклеткой.
Эмбрион: Стадия развития, которая начинается при оплодотворении (соединение яйцеклетки и сперматозоидов) и длится до 8 недель.
Плод: Стадия человеческого развития после 8 полных недель после оплодотворения.
Близнецы: Близнецы, развившиеся из двух разных оплодотворенных яиц.
Генетические заболевания: Заболевания, вызванные изменением генов или хромосом.
Гестационный диабет: Диабет, который начинается во время беременности.
Однояйцевые близнецы: Близнецы, развившиеся из одной оплодотворенной яйцеклетки, обычно генетически идентичны.
Экстракорпоральное оплодотворение (ЭКО): Процедура, при которой яйцеклетка удаляется из яичника женщины, оплодотворяется в лаборатории спермой мужчины, а затем переносится в матку женщины для достижения беременности.
Менструальный цикл: Ежемесячный процесс изменений, которые происходят, чтобы подготовить организм женщины к возможной беременности. Менструальный цикл определяется как первый день менструального кровотечения одного цикла до первого дня менструального кровотечения следующего цикла.
Многоплодная беременность: Беременность, при которой есть два или более плодов.
Врач акушер-гинеколог (акушер-гинеколог): Врач со специальной подготовкой и образованием в области женского здоровья.
Яичники: Органы у женщин, которые содержат яйцеклетки, необходимые для беременности, и вырабатывают важные гормоны, такие как эстроген, прогестерон и тестостерон.
Овуляция: Время, когда яичник выпускает яйцеклетку.
Плацента: Орган, который обеспечивает питательными веществами плод и выводит его отходы.
Послеродовая депрессия: Тип депрессивного расстройства настроения, который развивается в первый год после рождения ребенка. Этот тип депрессии может повлиять на способность женщины заботиться о своем ребенке.
Преэклампсия: Заболевание, которое может возникнуть во время беременности или после родов, при котором наблюдается высокое кровяное давление и другие признаки повреждения органов. Эти признаки включают аномальное количество белка в моче, низкое количество тромбоцитов, нарушение функции почек или печени, боль в верхней части живота, жидкость в легких, сильную головную боль или изменения зрения.
Пренатальный уход: Программа ухода за беременной женщиной до рождения ребенка.
Недоношенные: Менее 37 недель беременности.
Скрининговые тесты: Тесты для выявления возможных признаков заболевания у людей, у которых отсутствуют признаки или симптомы.
Сперма: Клетка, вырабатываемая в мужских яичках, которая может оплодотворять женскую яйцеклетку.
Синдром переливания крови между близнецами (TTTS): Состояние однояйцевых близнецов, при котором один из близнецов получает больше крови, чем другой во время беременности.
Ультразвуковое исследование: Тест, в котором звуковые волны используются для исследования внутренних частей тела. Во время беременности можно использовать УЗИ для проверки плода.
Пуповина: Пуповинная структура, содержащая кровеносные сосуды. Он соединяет плод с плацентой.
Матка: Мышечный орган женского таза. Во время беременности этот орган удерживает и питает плод. Также называется маткой.
Многоплодная беременность
Специализация по многоплодной беременности
Многоплодная беременность наступает, когда женщина вынашивает как минимум два плода одновременно.Многоплодная беременность может произойти, если оплодотворяется более одной яйцеклетки и каждая яйцеклетка имплантируется в матку. В других случаях одна яйцеклетка оплодотворяется и делится на два или более эмбриона, производя несколько полностью идентичных детей. Чаще всего эти беременности заканчиваются рождением близнецов, хотя некоторые женщины выносят несколько плодов во время одной и той же беременности.
Почти все многоплодные беременности диагностируются в течение первого триместра. Многоплодная беременность представляет собой ряд серьезных рисков для здоровья и осложнений как для матери, так и для младенцев.Одной из самых серьезных проблем при многоплодной беременности являются преждевременные роды, которые увеличивают риск врожденных дефектов у детей, а также когнитивных или медицинских проблем в будущем. Из-за потенциальных проблем со здоровьем, связанных с многоплодной беременностью, они всегда относятся к группе высокого риска и требуют надлежащего дородового ухода и тщательного наблюдения.
Симптомы многоплодной беременности
Многие женщины начинают подозревать, что они беременны более чем одним ребенком, особенно если они ранее были беременны.Хотя конкретные симптомы, которые могут возникнуть во время многоплодной беременности, зависят от человека, многие женщины испытывают следующие симптомы:
- Усиление утреннего недомогания
- Заметные шевеления плода одновременно из разных областей живота
- Чрезмерная прибавка в весе, особенно на ранних сроках беременности
- Повышенный аппетит
Причины многоплодной беременности
Многоплодная беременность связана с множеством факторов:
- Семейный анамнез многоплодных беременностей
- Возраст матери, особенно если матери старше 30 лет
- Репродуктивные технологии, такие как экстракорпоральное оплодотворение (ЭКО), с помощью которых можно получить несколько яйцеклеток, которые в случае оплодотворения приводят к появлению нескольких плодов
- Лекарства, стимулирующие овуляцию или фертильность, такие как серофен или цитрат кломифена, которые могут производить несколько яиц одновременно
Риск многоплодной беременности
Многоплодная беременность обычно считается высоким риском из-за множества проблем со здоровьем и осложнений, которые могут быть связаны с этой беременностью.Некоторые общие факторы риска, которые могут быть связаны с многоплодной беременностью, включают:
- Преждевременные роды и роды
- Гестационный диабет
- Низкая масса тела при рождении
- Преэклампсия или гипертензия, вызванная беременностью
- Выкидыш или потеря плода
- Недоразвитые легкие у младенца
- Анемия
- Аномальное отхождение околоплодных вод
- Врожденные дефекты
- Экстренное кесарево сечение
- Послеродовое кровотечение
- Тяжелая кровопотеря
- Инфекция мочевыводящих путей
Ведение многоплодной беременности
Многоплодная беременность хорошо контролируется частыми дородовыми визитами для наблюдения за здоровьем и выявления осложнений.Кроме того, часто очень полезны изменения в образе жизни, такие как улучшение питания и увеличение количества отдыха. Как правило, беременным женщинам рекомендуется набрать от 35 до 45 фунтов во время беременности, что примерно на 10 фунтов больше, чем рекомендации для одиночной беременности. Тестирование необходимо на протяжении всей беременности для наблюдения за здоровьем плода и может стать более частым при развитии каких-либо осложнений.
Преждевременные роды часто являются причиной многоплодной беременности.Женщинам, начинающим проявлять признаки преждевременных родов, можно назначать лекарства, чтобы остановить или замедлить схватки. Эти лекарства можно принимать перорально или инъекционно. При преждевременных родах также могут потребоваться инъекции кортикостероидов для ускорения созревания легких ребенка.
Подход к родам будет зависеть от количества вынашиваемых плодов, а также от общего состояния здоровья матери. Если невозможно замедлить или остановить роды, может потребоваться экстренное кесарево сечение.Если нет признаков осложнений, двойня часто может родиться естественным путем. Однако когда женщина рожает более двух детей одновременно, кесарево сечение почти всегда необходимо.
Риски для детей при многоплодной беременности
Многоплодная беременность может по-разному влиять на здоровье малышей. В некоторых случаях медицинские проблемы, которые это вызывает, являются постоянными, но в других случаях они могут исчезнуть по мере взросления ребенка. Одна из основных проблем при многоплодной беременности — преждевременные роды.Младенцы, родившиеся до 32 недель беременности, обычно подвергаются более серьезным рискам, чем дети, рожденные ближе к доношенному сроку. Дети от многоплодной беременности, родившиеся преждевременно, часто страдают от низкой массы тела при рождении и подвергаются более высокому риску проблем с дыханием, церебрального паралича, трудностей в обучении и задержек в развитии. Многоплодные дети, рожденные раньше срока, обычно должны оставаться в отделении интенсивной терапии новорожденных в течение некоторого времени после рождения для получения специализированной помощи.
Двойня, тройня, осложнения и симптомы
Что такое многоплодная беременность?
Многоплодная беременность — это беременность, при которой вы выносите более одного ребенка одновременно.Если вы вынашиваете двух младенцев, их называют близнецами. Трое малышей, которых вынашивают во время одной беременности, называются тройней. Вы также можете носить более трех младенцев одновременно (старшие кратные). Как правило, многоплодная беременность сопряжена с большим риском, чем одноплодная беременность (вынашивание только одного ребенка).
Как бывает многоплодная беременность?
Есть два основных способа возникновения многоплодной беременности:
- Одна оплодотворенная яйцеклетка (яйцеклетка) раскалывается до того, как имплантируется в слизистую оболочку матки.
- Две или более отдельных яйцеклетки оплодотворяются разными сперматозоидами одновременно.
Эти два разных типа многоплодной беременности приводят к появлению идентичных или разнояйцевых братьев и сестер. Разница между однояйцевыми и разнояйцевыми младенцами восходит к тому, как происходит многоплодная беременность.
Однояйцевые близнецы или тройни случаются, когда оплодотворяется одна яйцеклетка, а затем распадается. Эти недавно разделенные эмбрионы идентичны. Дети, которые являются идентичными множественными, будут похожи друг на друга и будут одного пола.
Братские двойники развиваются из отдельных яйцеклеток, оплодотворенных разными сперматозоидами. Поскольку это разные яйцеклетки и разные сперматозоиды, генетический материал различен. Эти дети не будут выглядеть одинаково и могут быть разного пола.
При беременности тройней и более ваши дети могут быть идентичными, разнояйцевыми или их смесью. Это может произойти, если ваше тело выпускает несколько яйцеклеток и оплодотворяется более одной. В случае, когда у вас есть как идентичные, так и братские кратные, более одной яйцеклетки было оплодотворено, а затем по крайней мере одна из этих яиц также разделилась после оплодотворения.
Всегда ли однояйцевые близнецы или тройни одного пола?
Поскольку однояйцевые близнецы или тройни имеют общий генетический материал, они всегда одного пола. Пол ребенка определяется конкретным сперматозоидом, оплодотворяющим яйцеклетку при зачатии. Есть два типа сперматозоидов — те, которые несут Х-хромосому или Y-хромосому. Яйцо матери несет Х-хромосому. Если сперматозоид, несущий Х-хромосому, оплодотворяет яйцеклетку, она образует комбинацию ХХ (женская). Если сперматозоид несет Y-хромосому, у вас получается пара XY (мужской).
Идентичные кратные яйца начинаются как одна яйцеклетка, а затем делятся, поэтому любая комбинация хромосом, присутствующая при оплодотворении, является полом всех кратных.
Что увеличивает вероятность многоплодной беременности?
Есть несколько факторов, которые могут увеличить риск многоплодия. У вас может быть более высокий риск забеременеть более чем одним ребенком одновременно, если вы:
- Вы старше (женщины в возрасте от 30 лет подвергаются более высокому риску развития множественных яйцеклеток, потому что с возрастом организм начинает выделять несколько яиц одновременно).
- Вы сами являетесь близнецом или имеете близнецов в семье.
- Принимают лекарства от бесплодия.
Вы также можете подвергаться более высокому риску многоплодной беременности, если вы выше среднего роста или имеете большую массу тела.
Еще один фактор риска многоплодной беременности — генетический. Существует повышенная вероятность многоплодной беременности, если вы сами являетесь многоплодной или если в вашей семье есть многоплодная беременность. Этот признак наследственности обычно передается по материнской (материнской) стороне семьи.
Использование препаратов для лечения бесплодия может быть еще одной причиной, по которой у вас могут быть многоплодные роды. Лечение бесплодия может увеличить риск многоплодной беременности, поскольку такие процедуры, как экстракорпоральное оплодотворение (ЭКО), часто включают перенос более одной оплодотворенной яйцеклетки в матку. Ваш поставщик обычно передает более одной яйцеклетки за раз, чтобы повысить шансы на успешную беременность.
Насколько распространены многоплодные роды?
Многоплодные роды стали более обычным явлением в последние годы, потому что все больше людей используют препараты и процедуры для лечения бесплодия, такие как ЭКО, чтобы помочь зачать ребенка.
Каковы признаки многоплодной беременности?
Единственный способ узнать, беременны ли вы более чем одним ребенком во время беременности, — это пройти ультразвуковое исследование у врача. Во время этого теста ваш врач может посмотреть изображения внутренней части вашей матки и подтвердить, сколько там детей.
Во время многоплодной беременности симптомы могут быть более выраженными, чем при одиночной. Сюда могут входить:
- Сильная тошнота и рвота (утреннее недомогание).
- Быстрое увеличение веса в первом триместре беременности.
- Больные или очень нежные груди.
- Высокий уровень хорионического гонадотропина человека (ХГЧ) — этот гормон вырабатывается во время беременности и является результатом теста на беременность.
- Высокое содержание альфа-фетопротеина в крови.
Помимо УЗИ, ваш врач может заподозрить множественность, если во время допплеровского сканирования плода было обнаружено более одного сердечного сокращения.
Какие осложнения связаны с многоплодием?
Кто угодно может столкнуться с осложнениями во время беременности, независимо от того, сколько детей вы вынашиваете.Однако большинство медицинских работников считают многоплодную беременность более высоким риском, чем одноплодную. Это не означает, что у каждой женщины, вынашивающей более одного ребенка во время беременности, будут проблемы. Если вы беременны многоплодной беременной, ваш врач захочет наблюдать за вами на предмет возможных осложнений, которые могут возникнуть, если вы вынашиваете более одного ребенка одновременно. Ваш поставщик медицинских услуг поговорит с вами о каждом факторе риска и часто свяжется с вами, чтобы убедиться, что вы не испытываете ничего опасного.
Возможные осложнения включают:
- Преждевременные роды и роды : Наиболее частым осложнением многоплодных родов являются преждевременные роды. Если вы беременны многоплодной беременностью, у вас больше шансов на преждевременные роды (до 37 недель), чем у женщины, вынашивающей только одного ребенка. Задача многих многодетных мам — завершить 37 недель. Это считается сроком при беременности двойней, и достижение этой недели беременности увеличивает шансы, что дети родятся здоровыми и с хорошим весом.Недоношенные дети подвержены риску еще одного осложнения многоплодных родов — низкой массы тела при рождении.
- Преэклампсия или гестационная гипертензия (высокое кровяное давление) : Высокое кровяное давление называется гипертонией. Во время беременности ваш лечащий врач будет внимательно следить за вашим кровяным давлением, чтобы убедиться, что у вас нет гестационной гипертензии (высокого кровяного давления во время беременности). Это может привести к опасному состоянию, называемому преэклампсией.Осложнения, связанные с высоким кровяным давлением, случаются в два раза чаще у женщин, вынашивающих нескольких детей, по сравнению с женщинами, беременными только одним ребенком. Это осложнение также обычно возникает на ранних сроках беременности и бывает более серьезным при многоплодной беременности, чем при одноплодной беременности.
- Гестационный диабет : диабет может развиться во время беременности. Это происходит из-за повышенного количества гормонов из плаценты. Размер плаценты также может быть фактором этого состояния.Если у вас две плаценты, у вас повышенная резистентность к инсулину.
- Отслойка плаценты : Это состояние возникает, когда плацента отделяется (отделяется) от стенки матки перед родами. Это чрезвычайная ситуация. Отслойка плаценты чаще встречается у беременных женщин.
- Ограничение роста плода : Это состояние также можно назвать задержкой внутриутробного развития (ЗВУР) или малым для гестационного возраста (SGA). Это состояние возникает, когда один или несколько ваших детей не растут с должной скоростью.Это состояние может привести к преждевременному рождению детей или к рождению с низким весом. Эта проблема возникает почти у половины беременностей с более чем одним ребенком.
У двойных близнецов всегда по две плаценты. Риски беременностей разнояйцевыми близнецами аналогичны рискам беременности только с одним ребенком. Однако количество возможных рисков увеличивается по сравнению с беременностью одним ребенком.
Однояйцевые близнецы могут иметь одну плаценту (70% случаев) или две плаценты (30% случаев).Риски однояйцевых близнецов с двумя плацентами аналогичны рискам, перечисленным выше для разнояйцевых близнецов. Однояйцевые близнецы с одной плацентой (называемые монохорионическими) имеют уникальные для них риски. В 5–15% случаев у них может развиться состояние, называемое синдромом переливания крови между близнецами (TTTS). Это следствие сосудистых коммуникаций на уровне плаценты между близнецами. Благодаря этому общению близнецы могут делиться кровью. Когда это происходит — если ничего не делать — существует 90% риск того, что близнецы умрут внутриутробно.Внутриутробные процедуры выполняются для снижения риска гибели плода для близнецов.
Другое осложнение, которое может произойти у однояйцевых близнецов с одной плацентой, называется последовательностью анемии-полицитемии близнецов (TAPS). Это происходит из-за того, что кровь переходит от одного близнеца к другому из-за сосудистых коммуникаций на уровне плаценты. В этом состоянии один из близнецов становится анемичным (низкий уровень эритроцитов), тогда как второй близнец становится полицитемическим (слишком много красных кровяных телец). Когда это происходит, проводится несколько процедур / вмешательств.
Третье заболевание, которое может возникнуть у однояйцевых близнецов с одной плацентой, называется «селективной ЗВРП». Один близнец хорошо растет, тогда как второй близнец не испытывает особого роста.
Другое состояние, типичное для однояйцевых близнецов, называется синдромом обратной артериальной перфузии близнецов. В этом состоянии сердце одного из близнецов перекачивает кровь для кровообращения обоих близнецов. Один из близнецов не имеет сердца и не выживет после рождения. Исход близнеца с нормальным сердцем варьируется.К счастью, этот синдром встречается редко (1 из 20 000–40 000) и поддается внутриутробным процедурам.
Однояйцевые близнецы с одной плацентой также могут находиться в одном мешочке. Их называют монохорионическими (одна плацента) -моноамниотическими (один гестационный мешок). Эта беременность наступает в 1% случаев многоплодной беременности и связана с повышенным риском рождения одного или обоих близнецов.
Ваш лечащий врач диагностирует вышеуказанные состояния с помощью ультразвука.
Будет ли у меня больше шансов получить кесарево сечение, если я буду ношу несколько?
Кесарево сечение — это процедура, используемая для доставки ребенка через разрез (разрез) в брюшной полости.Этот тип родов может использоваться по разным причинам, но он довольно часто встречается при многоплодных родах. Ваши шансы на кесарево сечение при многоплодных родах выше, чем если бы вы были беременны только одним ребенком. Однако даже при одиночных родах кесарево сечение иногда может быть самым безопасным вариантом для родов.
Часто младенцы не находятся в правильном положении для рождения — голова опущена. Кесарево сечение также может произойти, если у вас есть осложнение во время беременности, которое означает, что вагинальные роды — не самый безопасный вариант для вас или ваших детей.Ваш лечащий врач будет следить за вами до наступления срока родов и говорить с вами о наилучшем варианте родоразрешения.
Что я могу сделать, чтобы оставаться здоровым во время многоплодной беременности?
Употребление питательной пищи, достаточный отдых и регулярное посещение врача — важные шаги для любой беременной женщины на пути к здоровой беременности. Эти шаги особенно важны при многоплодной беременности.
Если вы ожидаете отцовства, у вас есть дополнительные диетические потребности.Получение достаточного количества белка и достаточного количества жидкости (жидкости) очень важно. Вам также необходимо убедиться, что вы получаете достаточно дополнительных калорий для развивающегося плода. Одно практическое правило — есть дополнительно 300 калорий в день на ребенка. Это означает, что если вы беременны двойней, вам нужно добавить 600 калорий в свой ежедневный рацион. Поговорите со своим лечащим врачом о своей диете и о конкретных дозах, которые вам понадобятся для здоровой беременности.
Многоплодные мамы также могут более интенсивно испытывать дискомфорт, типичный для беременности.Очень важно хорошо заботиться о себе и много отдыхать, чтобы облегчить стресс во время беременности.
В некоторых случаях вам может потребоваться найти поставщика медицинских услуг, имеющего опыт многоплодных родов. Специализированное медицинское обслуживание может гарантировать, что вы и ваши дети получите наилучший доступный уход. Необходимость частого и интенсивного дородового ухода очень важна при многоплодной беременности. Поговорите со своим семейным врачом или OBGYN о их рекомендациях для специалистов.
Можно ли вести активный образ жизни и заниматься спортом во время многоплодной беременности?
Физические упражнения и активность — важная часть любой беременности.В большинстве случаев вы можете заниматься спортом во время многоплодной беременности. Легкие упражнения — отличный способ оставаться в форме и поддерживать здоровье на протяжении всей беременности. Некоторые упражнения с низкой нагрузкой, которые можно попробовать во время многоплодной беременности, могут включать:
- Плавание.
- Прогулка.
- Пренатальная йога.
Несмотря на то, что активность во время беременности прекрасна, вам следует поговорить со своим врачом о том, какие занятия лучше всего подходят для вас. Во время многоплодной беременности могут не подойти некоторые более напряженные занятия, в том числе:
- Бег трусцой.
- Аэробика с прыжками.
Также важно помнить, что ваш распорядок упражнений может со временем измениться, если у вас возникнут какие-либо осложнения.
Многоплодная беременность | Johns Hopkins Medicine
Ведение многоплодной беременности
Ваш лечащий врач поможет вести многоплодную беременность на основании вашего:
Беременность, общее состояние здоровья и история болезни
Количество плодов
Переносимость определенных лекарств, процедур или методов лечения
Ожидания по течению беременности
Личные предпочтения
Ваш план дородового ухода может включать:
Повышенное питание .Матери, вынашивающие двух или более плодов, нуждаются в большем количестве калорий, белков и других питательных веществ, включая фолиевую кислоту. В среднем потребности женщины в калориях увеличиваются как минимум на 40 процентов при многоплодной беременности. Но рекомендации вашего врача по весу будут основываться на вашем весе в начале беременности, а не на количестве вынашиваемых детей.
Более частые дородовые посещения . Многоплодная беременность увеличивает риск осложнений.Более частые посещения могут помочь вашему врачу выявить осложнения на достаточно ранней стадии для принятия эффективного лечения или лечения. Ваш статус питания и вес также следует более тщательно контролировать при многоплодной беременности.
Направления к врачу . Возможно, вам потребуется обратиться к специалисту по материнско-фетальной медицине для специального обследования, ультразвукового исследования или для координации лечения осложнений.
Увеличенный отдых .Некоторым женщинам также может потребоваться постельный режим. Это может происходить дома или в больнице, в зависимости от осложнений беременности и количества плодов. Хотя профилактический постельный режим не предотвращает преждевременных родов при многоплодной беременности, снижение активности может быть рекомендовано и полезно.
Тестирование матери и плода . Может потребоваться обследование для наблюдения за здоровьем плода, особенно если есть осложнения при беременности.
Токолитические препараты .Если у вас возникли преждевременные роды, вам могут назначить токолитические препараты, чтобы замедлить или остановить схватки. Их можно вводить перорально, в виде инъекций или внутривенно. Токолитические препараты часто включают нифедипин.
Кортикостероидные препараты . Для созревания легких плода могут быть назначены кортикостероидные препараты. Незрелость легких — серьезная проблема для недоношенных детей, поскольку она может вызвать проблемы с дыханием.
Рождение многоплодной беременности
Способ родов будет зависеть от многих факторов, включая здоровье матери, здоровье плода, положение плода и срок беременности.
Роды через естественные родовые пути
Как правило, если вы вынашиваете близнецов, вы сможете родить их естественным путем, если оба плода находятся в макушке (голова обращена вниз) и нет других осложнений. Кроме того, во многих случаях, когда первый близнец является вершиной, а второй близнец не является вершиной (голова не обращена вниз), у вас все еще могут быть роды через естественные родовые пути. После естественных родов первого плода врач либо повернет второй плод в макушку, либо доставит его в тазовое предлежание (сначала показаны ягодицы или ступни).Поскольку эти процедуры могут увеличить риск возникновения проблем, таких как выпадение пуповины (когда пуповина соскальзывает через шейное отверстие), может потребоваться экстренное кесарево сечение (кесарево сечение) для второго плода.
Вагинальные роды часто происходят в операционной из-за большего риска осложнений во время родов и потенциальной необходимости кесарева сечения при родах.
C-Раздел
В случае близнецов, если первый плод не является макушечным, оба ребенка, скорее всего, будут рождены путем кесарева сечения.Большинство троек и других кратных частей более высокого порядка также доставляются кесаревым сечением.
Доставка кесаревым сечением обычно требуется:
Для родов в аномальном положении
При наличии у матери определенных заболеваний
Если у ребенка дистрофия плода
При монохориальной беременности
для беременных | О многоплодной беременности
Многоплодная беременность — это беременность двумя или более плодами.Имена для них включают следующее:
- близнецы — два плода
- тройня — три плода
- четвероногих — четыре плода
- Пятерых — пять плодов
- секступлетов — шесть плодов
- семенников — семь плодов
Хотя на многоплодную рождаемость приходится лишь небольшой процент всех рождений (около 3 процентов), коэффициент многоплодной рождаемости растет. По данным Национального центра статистики здравоохранения, с 1980 года рождаемость близнецов выросла на 70 процентов и в настоящее время составляет 3.2 на 1000 живорождений. Уровень рождаемости среди тройняшек и других близнецов высшего порядка также резко вырос, но с 1998 года он замедлился.
Женщинам, ожидающим многоплодных родов, необходимо будет посещать врача чаще, чем если бы у них была одноплодная беременность. Американская ассоциация беременных сообщает, что обычно вы будете посещать врача каждые две-три недели в течение первого триместра многоплодной беременности. Это потому, что вы подвержены большему риску осложнений, а более частые посещения позволяют вашему поставщику более внимательно следить за вами.
Что вызывает множественные роды?
Есть много факторов, связанных с многоплодной беременностью. К естественным факторам относятся следующие:
- Наследственность — Многоплодная беременность в семейном анамнезе увеличивает шансы на двойню.
- Пожилой возраст — Женщины старше 30 лет имеют больше шансов на многократное зачатие. Многие женщины сегодня откладывают деторождение на более поздний срок и в результате могут иметь близнецов.
- Высокая четность — Наличие одной или нескольких предыдущих беременностей, особенно многоплодной, увеличивает шансы на многоплодие.
- Раса — Афроамериканки чаще имеют близнецов, чем представители любой другой расы. У азиатских и коренных американцев самые низкие показатели побратимства. Женщины европеоидной расы, особенно старше 35 лет, имеют самый высокий уровень множественных родов более высокого порядка (тройняшек и более).
К другим факторам, которые значительно увеличили рождаемость за последние годы, относятся репродуктивные технологии, в том числе следующие:
- Лекарства, стимулирующие овуляцию — цитрат кломифена и фолликулостимулирующий гормон (ФСГ) помогают производить много яйцеклеток, которые в случае оплодотворения могут привести к появлению нескольких детей.
- Вспомогательные репродуктивные технологии — экстракорпоральное оплодотворение (ЭКО) и другие методы могут помочь парам зачать ребенка. В этих технологиях часто используются препараты, стимулирующие овуляцию, для производства нескольких яйцеклеток, которые затем оплодотворяются в лаборатории и возвращаются в матку для развития.
Многоплодные роды обычно происходят, когда более одной яйцеклетки оплодотворяется и имплантируется в матку.Это называется браком-побратимом и может производить мальчиков, девочек или их комбинацию. Братья и сестры — это просто братья и сестры, зачатые одновременно. Однако, как братья и сестры часто похожи, так и братья и сестры могут выглядеть очень похожими. У каждого из братьев-близнецов есть отдельная плацента и амниотический мешок.
Иногда одно яйцо оплодотворяется, а затем делится на два или более эмбриона. Это называется тождественным двойникованием и производит всех мальчиков или всех девочек. Однояйцевые близнецы генетически идентичны и обычно настолько похожи друг на друга, что даже родителям трудно отличить их друг от друга.Однако у этих детей разные личности и разные личности. Идентичные множественные животные могут иметь отдельные плаценты и амниотические мешки, но у большинства плаценту разделяют отдельные мешочки. С однояйцевыми близнецами могут быть дополнительные осложнения. Редко у однояйцевых близнецов одна плацента и один амниотический мешок.
Ведение многоплодных родов
Конкретное ведение многоплодных родов будет определено вашим врачом или акушеркой на основании:
- ваша беременность, общее состояние здоровья и история болезни
- количество плодов
- Ваша переносимость определенных лекарств, процедур или методов лечения
- ожидания по течению беременности
- ваше мнение или предпочтения
Ведение многоплодных родов может включать следующее:
- Улучшенное питание — Матери, вынашивающие двух или более плодов, нуждаются в большем количестве калорий, белков и других питательных веществ, включая железо.При многоплодной беременности также рекомендуется прибавка в весе. Институт медицины рекомендует, чтобы женщины, вынашивающие близнецов с нормальным индексом массы тела, набирали от 37 до 54 фунтов. Те, кто имеет избыточный вес, должны набрать от 31 до 50 фунтов; а полные женщины должны набрать от 25 до 42 фунтов.
- Более частые дородовые посещения — Многоплодная беременность увеличивает риск осложнений. Более частые посещения могут помочь выявить осложнения на достаточно раннем этапе для эффективного лечения или лечения.Также следует более внимательно следить за состоянием питания и весом матери.
- Направления — Может потребоваться направление к специалисту по материнско-фетальной медицине, называемому перинатологом, для специального обследования или ультразвукового исследования или для координации лечения осложнений.
- Увеличенный отдых — Некоторым женщинам также может потребоваться постельный режим — дома или в больнице, в зависимости от осложнений беременности или количества плодов. Многоплодная беременность более высокого порядка часто требует постельного режима, начиная с середины второго триместра.Не было доказано, что профилактический постельный режим предотвращает преждевременные роды при многоплодной беременности.
- Тестирование матери и плода — Тестирование может потребоваться для наблюдения за здоровьем плода, особенно при наличии осложнений при беременности.
- Токолитические препараты — В случае преждевременных родов могут быть назначены токолитические препараты для замедления или прекращения сокращений матки. Их можно вводить перорально, в виде инъекций или внутривенно. Одним из часто используемых токолитических препаратов является сульфат магния.
- Кортикостероидные препараты — Кортикостероидные препараты могут назначаться для уменьшения респираторных осложнений и других проблем, связанных с недоношенными младенцами. Незрелость легких — серьезная проблема недоношенных детей.
- Серкляж шейки матки — Серкляж (процедура, используемая для закрытия шейного отверстия) используется для женщин с цервикальной недостаточностью. Это состояние, при котором шейка матки физически ослаблена и не может оставаться закрытой во время беременности. Как происходят многоплодные роды?
Многоплодные роды зависят от многих факторов, включая положение плода, срок беременности и здоровье матери и плода.
Как правило, у близнецов, если оба плода находятся в макушке (головой вниз) и нет других осложнений, возможны роды через естественные родовые пути. Если первый плод вершинный, а второй нет, первый плод может быть доставлен вагинально, затем второй либо повернут в макушку, либо доставлен в тазовое предлежание (сначала представлены ягодицы).Иногда во время родов возникают осложнения, такие как выпадение пуповины (когда пуповина соскальзывает вниз через шейное отверстие). Может потребоваться экстренное кесарево сечение второго плода. Обычно, если первый плод не является макушечным, оба ребенка рождаются путем кесарева сечения. Большинство тройняшек и других близнецов более высокого порядка рождаются путем кесарева сечения.
Роды через естественные родовые пути обычно проходят в операционной из-за повышенного риска осложнений во время родов и потенциальной необходимости кесарева сечения.Кесарево сечение обычно необходимо для плода, который находится в ненормальном положении, когда у матери есть определенные заболевания или когда есть дистресс плода.
Спасибо Bella Baby Photography за то, что сделали эти детские фотографии Бомонта и поделились ими. Все фотографии контролируются и не могут считаться безопасными условиями для сна.
Двойная беременность: что означают для мамы двойня или многоплодие
Двойная беременность: что означают для мамы двойня или многоплодие
Беременность многоплодной беременностью требует особой осторожности.Знайте, чего ожидать: от питания и увеличения веса до возможных осложнений.
Персонал клиники МэйоЕсли у вас двойная беременность или многоплодная беременность, вот что вам нужно знать, чтобы заботиться о себе и своих детях.
Как производятся кратные
Иногда случается беременность двойней или тройней. В других случаях играют роль конкретные факторы. Например, беременность двойней более вероятна по мере того, как вы становитесь старше, потому что гормональные изменения могут вызвать одновременное выделение более одной яйцеклетки.Использование вспомогательных репродуктивных технологий, таких как экстракорпоральное оплодотворение, также увеличивает вероятность рождения близнецов или других близнецов.
Разнояйцевые близнецы — наиболее распространенный вид близнецов — возникают, когда две отдельные яйцеклетки оплодотворяются двумя разными сперматозоидами. У каждого близнеца своя плацента и амниотический мешок. Близнецами могут быть две девочки, два мальчика или мальчик и девочка.
Однояйцевые близнецы появляются, когда одна оплодотворенная яйцеклетка разделяется и превращается в два плода. Однояйцевые близнецы могут иметь общую плаценту и амниотический мешок, или у близнецов может быть общая плацента, и у каждого есть отдельные амниотические мешки.Генетически оба малыша идентичны. Они будут одного пола и иметь общие черты и характеристики. Редко однояйцевые близнецы не могут полностью разделиться на двух особей. Эти дети известны как сиамские близнецы.
Тройняшки и другие кратные более высокого порядка могут быть идентичными, братскими или их комбинацией.
Диагностика беременности двойней
В большинстве случаев двойная или многоплодная беременность выявляется во время ультразвукового исследования. Во время этого обследования звуковые волны используются для создания изображений вашей матки и ребенка — или младенцев.
Иногда при кажущейся нормальной беременности двойней позже оказывается только один ребенок. Это известно как синдром исчезающих близнецов. Такой эпизод может быть душераздирающим, расстраивающим и сбивающим с толку. Часто нет четкого объяснения потери.
Что для вас значат кратное
Забота о себе — лучший способ позаботиться о своих младенцах. Если у вас кратные, вы можете ожидать:
- Более частые осмотры. Вы будете часто посещать своего врача, чтобы отслеживать рост и развитие ваших детей, следить за своим здоровьем и следить за признаками преждевременных родов.Вам могут потребоваться частые ультразвуковые исследования или другие тесты, особенно по мере прогрессирования беременности.
- Еще больше прибавки в весе. Набор правильного веса может поддержать здоровье ваших детей. Для близнецов рекомендуется обычно от 37 до 54 фунтов (примерно от 17 до 25 кг) для женщин, у которых до беременности был нормальный вес. Обычно этого можно достичь, потребляя дополнительно 600 калорий в день. Обратитесь к своему врачу, чтобы определить, что вам подходит.
- Досрочная доставка. Если роды не начинаются сами по себе, ваш лечащий врач может порекомендовать индукцию родов или кесарево сечение в определенный момент третьего триместра, чтобы снизить риск осложнений в третьем триместре.
Рассмотреть осложнения
Здоровые двойники рождаются каждый день. Тем не менее, важно знать о возможных осложнениях. Например:
- Преждевременные роды. Чем больше вы носите детей, тем меньше вероятность того, что вы вынесете беременность.Если у вас есть признаки преждевременных родов, вам могут сделать инъекции стероидных препаратов, чтобы ускорить развитие легких у вашего ребенка. Даже тогда у вашего ребенка могут возникнуть осложнения, в том числе проблемы с дыханием и пищеварением, проблемы со зрением и инфекции. Вмешательства для продления беременности, такие как постельный режим, не рекомендуются, поскольку не доказано, что они уменьшают заболеваемость и смертность новорожденных.
- Гестационный диабет. Если вы беременны, у вас повышенный риск гестационного диабета.Это состояние вызывает высокий уровень сахара в крови, что может повлиять на вашу беременность и здоровье ваших детей. Эндокринолог, диетолог или инструктор по диабету могут помочь вам научиться контролировать уровень сахара в крови во время беременности.
- Высокое кровяное давление. Если вы беременны, у вас повышенный риск развития нарушений артериального давления во время беременности.
- Поставка кесарева сечения. У близнецов роды через естественные родовые пути часто возможны, если первый ребенок находится в положении вниз головой.В противном случае может быть рекомендовано кесарево сечение. В некоторых случаях из-за осложнений после естественных родов у первого близнеца может потребоваться кесарево сечение для второго близнеца. Для мультипликаторов более высокого порядка более распространенным способом доставки является кесарево сечение.
- Трансфузия близнецов и близнецов. У однояйцевых близнецов кровеносный сосуд в общей плаценте может привести к тому, что один ребенок получит слишком много крови, а другой — слишком мало. Это серьезное осложнение для обоих младенцев, которое может привести к сердечным осложнениям и необходимости процедур для плода, пока вы все еще беременны.
Уход за кратными
Здоровые многоплодные дети имеют те же потребности, что и другие новорожденные. Но вам может потребоваться больше отдыха и поддержки, чем вы предполагали, особенно если ваши дети рождаются преждевременно или нуждаются в особой медицинской помощи после рождения. Вы также подвержены более высокому риску послеродовой депрессии. Если вы испытываете какие-либо симптомы послеродовой депрессии, обратитесь к врачу.
Найдите время, чтобы порадовать своих малышей — и попросите помощи у друзей, близких и других людей, когда она вам понадобится.
14 февраля 2018 г. Показать ссылки- Мэнди GT. Неонатальные осложнения, исходы и ведение многоплодных родов. https://www.uptodate.com/contents/search. По состоянию на 27 ноября 2017 г.
- Chasen ST, et al. Двойная беременность: пренатальные проблемы. https://www.uptodate.com/contents/search. По состоянию на 27 ноября 2017 г.
- Chasen ST, et al. Двойная беременность: роды и родоразрешение. https://www.uptodate.com/contents/search. По состоянию на 27 ноября 2017 г.
- Porreco RP, et al.Отсроченные роды при многоплодной беременности. https://www.uptodate.com/contents/search. По состоянию на 27 ноября 2017 г.
- Часто задаваемый вопрос. Часто задаваемые вопросы о беременности 188. Многоплодная беременность. Американский колледж акушеров и гинекологов. https://www.acog.org/Patients/FAQs/Multiple-Pregnancy. По состоянию на 27 ноября 2017 г.
- Габбе С.Г. и др. Многоплодие. В кн .: Акушерство: нормальная и проблемная беременность. 7-е изд. Филадельфия, Пенсильвания: Сондерс Эльзевьер; 2017. https: // www.Clinicalkey.com. По состоянию на 27 ноября 2017 г.
- Американский колледж акушеров и гинекологов. Множественные: двойня, тройня или больше. В: Ваша беременность и роды от месяца к месяцу. 6-е изд. Вашингтон, округ Колумбия: Американский колледж акушеров и гинекологов; 2015.
- Комитет по практическим бюллетеням Американского колледжа акушеров и гинекологов (ACOG) — акушерство. Практический бюллетень ACOG № 169: Многоплодная беременность: многоплодная беременность: двойня, тройня и многоплодная беременность более высокого порядка.Акушерство и гинекология. 2016; 128: e131.
Продукция и услуги
- Книга: Руководство клиники Мэйо по здоровой беременности
.
Задержка деторождения — растущая причина многоплодных родов, исследования показывают
PROVIDENCE, RI [Университет Брауна] — Начиная с 1980-х годов, количество многоплодных рождений — двойни, тройни, четвероногих и пятерых — неуклонно увеличивалось с примерно 20 наборов на 1000 живорождений до почти 35 наборов на 1000 живорождений в 2010-е гг.
Эта тенденция вызывает определенные опасения, говорит доктор Эли Адаши, профессор медицины в Медицинской школе Уоррена Альперта при Университете Брауна, — многоплодные роды сопряжены с различными медицинскими рисками для матери и младенцев, главным из которых является риск преждевременных родов.
Адаши и его коллега Рои Гутман, доцент кафедры биостатистики в Школе общественного здравоохранения Брауна, проанализировали данные Центров по контролю и профилактике заболеваний (CDC), чтобы определить, какая часть этого всплеска многоплодных родов является естественным результатом того, что женщины решили иметь дети в более позднем возрасте — по сравнению с вспомогательными репродуктивными технологиями, которым чаще всего приписывают это явление.
Их результаты были опубликованы во вторник, 11 сентября, в октябрьском номере журнала «Акушерство и гинекология».
Адаши имеет долгую историю анализа источников множественных родов. Однако до тех пор, пока он не встретил естественных четверных детей своего коллеги, Адаши контролировал материнский возраст в своих анализах, но не акцентировал внимание на той роли, которую задержка деторождения могла иметь в буме двойных, тройных и четверных родов.
«Наш вопрос: влияет ли это социальное явление задержки деторождения на частоту многоплодных родов в Соединенных Штатах?» — сказал Адаши.«В статье мы показали, что да, действительно, не все многоплодные роды связаны с лекарствами от бесплодия или экстракорпоральным оплодотворением (ЭКО). Значительная часть многоплодных родов объясняется просто задержкой деторождения. И процент этих спонтанных мультипликаторов, кажется, растет ».
Тот факт, что у женщин старшего возраста чаще рождаются двойня, тройня и четверня, известен уже довольно давно, сказал Адаши. Фактически, он нашел медицинскую статью по этой теме 150-летней давности.Но хотя роль, которую отсрочка деторождения играет в увеличении числа многоплодных родов с 1980-х годов, наблюдалась, до сих пор она не анализировалась со справочными данными, позволяющими делать статистические прогнозы, сказал он.
Наблюдаемый коэффициент многоплодия на 1000 живорождений с 1971 по 2016 год и доли, которые могут быть отнесены к задержке деторождения и вспомогательным репродуктивным технологиям, прогнозируются до 2025 года. Изображение: Brown UniversityНа основе данных CDC с 1949 по 1966 год, ранее Были доступны вспомогательные репродуктивные технологии, исследователи обнаружили, что к тому времени, когда белые женщины достигнут 35 лет, у них примерно в три раза больше шансов иметь разнояйцевых неидентичных близнецов.У афроамериканок в четыре раза больше шансов родить двойню в возрасте 35 лет. Риск тройни и четверни возрастает в четыре с половиной раза и в шесть с половиной раз соответственно.
В дополнение к появлению вспомогательных репродуктивных технологий, исследование отметило, что период с 1971 по 2016 год также принес заметные социальные изменения и больше возможностей для выбора семьями отсрочки деторождения. Исследование показало, что доля белых матерей в возрасте от 30 до 40 лет увеличилась с 16 процентов в 1971 году до 42 процентов в 2015 году.Число чернокожих матерей этого возраста за тот же период увеличилось с 14 до 31 процента. Исследователи обнаружили, что это увеличение числа пожилых женщин, рождающих детей без вспомогательных репродуктивных технологий, сыграло определенную роль в количестве многоплодных родов, которое превысило ожидаемый показатель, составляющий около 20 случаев на 1000 живорождений.
В 2016 году отсрочка деторождения была единственной причиной 24 процентов многоплодных родов среди белых женщин сверх ожидаемых показателей и 38 процентов среди чернокожих женщин.Кроме того, экстраполируя показатели отсроченного деторождения, исследователи прогнозировали, что к 2025 году на женщин, имеющих детей позже без использования вспомогательных репродуктивных технологий, может приходиться 46 процентов избыточных многоплодных родов для белых женщин и 40 процентов для черных женщин.
Адаши сказал, что цель исследования — не вмешиваться в личный выбор того, как и когда создавать семьи, а понять факторы, которые способствовали увеличению числа детей, и повысить осведомленность о рисках задержки деторождения.
«Люди должны знать о повышенном риске многоплодных родов среди других более известных проблем пожилого возраста матери, таких как синдром Дауна, преждевременные роды и преэклампсия», — сказал он.
Исследование поддержано Национальным научным фондом (DMS-1557466). Помимо соавторов Адаши и Гутмана, техническую помощь оказал покойный Фрэнк Келлерман из Научной библиотеки Брауна.
.
 Многоводие чаще наблюдается у одного из однояйцовых близнецов. В некоторых случаях многоводию одного близнеца сопутствует маловодие другого плода.
Многоводие чаще наблюдается у одного из однояйцовых близнецов. В некоторых случаях многоводию одного близнеца сопутствует маловодие другого плода.  В связи с этим была выдвинута теория сверхзарождения (superfoetatio). Сторонники этой гипотезы считают, что возможно оплодотворение яйцеклеток разных овуляционных периодов, т. е. наступление новой беременности при наличии уже существующей, ранее возникшей, беременности.
В связи с этим была выдвинута теория сверхзарождения (superfoetatio). Сторонники этой гипотезы считают, что возможно оплодотворение яйцеклеток разных овуляционных периодов, т. е. наступление новой беременности при наличии уже существующей, ранее возникшей, беременности. 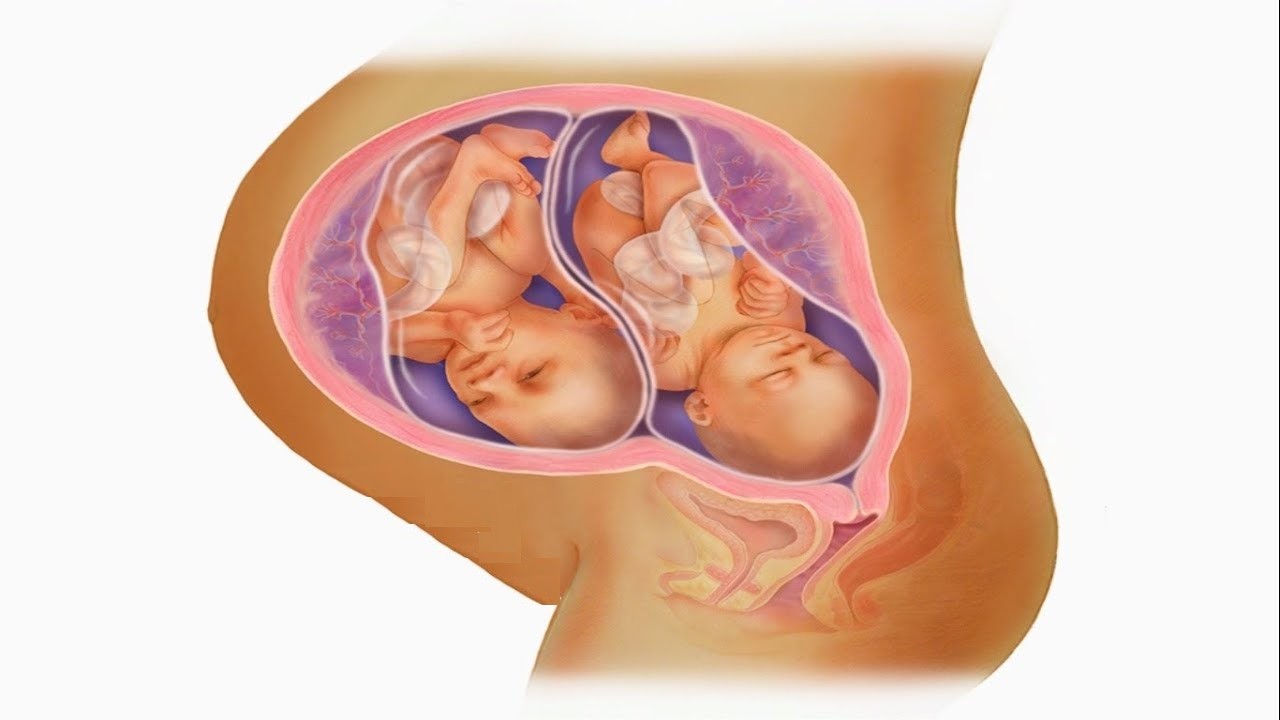

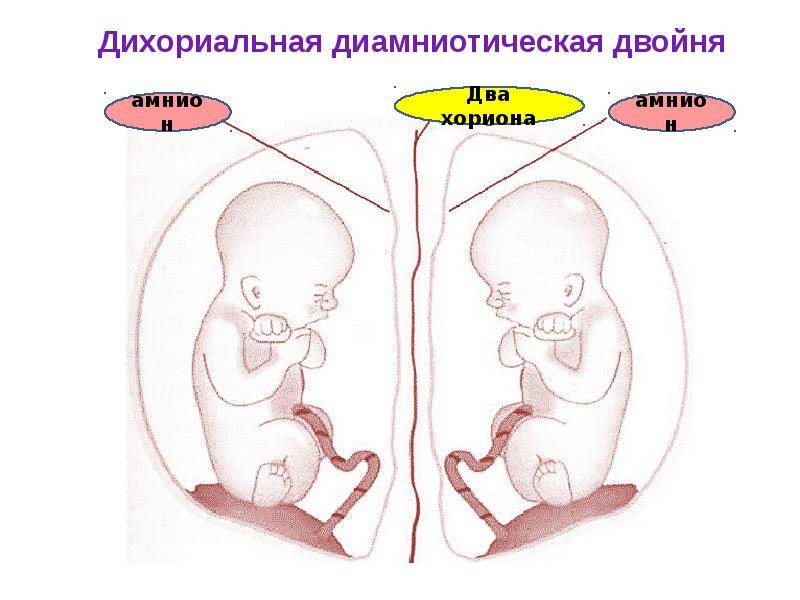

 № 15-4/10/2-12700.
№ 15-4/10/2-12700. Gynecol. 2007. Vol. 29. P. 47–50.
Gynecol. 2007. Vol. 29. P. 47–50. N., Villar Diaz M., Vazquez Guzman M. et al. Pregnancy outcomes and successful rate of nifedipine therapeutic protocol implementation in a hospital of San Juan // Bol. Asoc. Med. P R. 2013. Vol. 105(3). P. 13–16.
N., Villar Diaz M., Vazquez Guzman M. et al. Pregnancy outcomes and successful rate of nifedipine therapeutic protocol implementation in a hospital of San Juan // Bol. Asoc. Med. P R. 2013. Vol. 105(3). P. 13–16.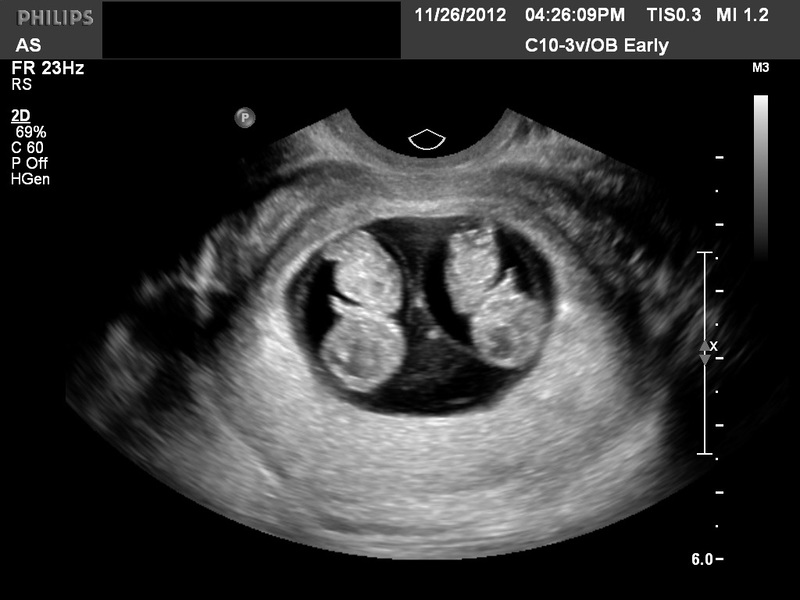 Vol. 200. P. 595–609.
Vol. 200. P. 595–609. 2005. Vol. 26: 6. P. 471–475.
2005. Vol. 26: 6. P. 471–475. , Senat M.V. Progesterone and preterm delivery: Back to the future? // Gynecol. Obstet. Fertil. 2014. Vol. 24. pii: S1297-9589(13)00382-2.
, Senat M.V. Progesterone and preterm delivery: Back to the future? // Gynecol. Obstet. Fertil. 2014. Vol. 24. pii: S1297-9589(13)00382-2.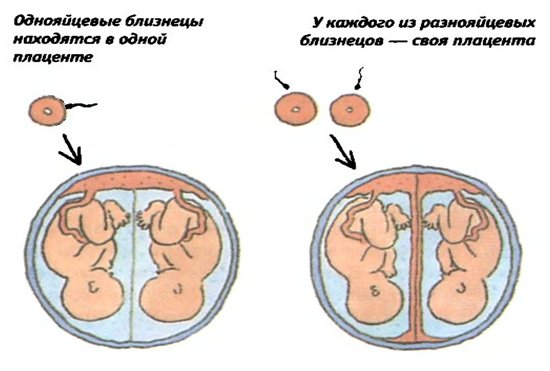 , Keith D. M. Multiple Pregnancy: Epidemiology. Gestation and Perinatal Outcome. – Camforth, 1995.
, Keith D. M. Multiple Pregnancy: Epidemiology. Gestation and Perinatal Outcome. – Camforth, 1995.
 24(5). P. 695–698.
24(5). P. 695–698.