Ларингит — причины, диагностика и лечение
Ларингитом называют воспаление гортани. Этот орган расположен в верхней части дыхательных путей, между глоткой и трахеей. Если посмотреть на шею снаружи, то гортань будет сразу за хрящевым выступом, более выделяющимся у мужчин – кадыком. Отек и раздражение слизистой оболочки могут быть острыми (длительность болезни до недели) и хроническим, когда симптомы беспокоят более долгий период времени. Большинство случаев ларингита возникают после вирусной инфекции либо после громкого разговора. Длительная охриплость может быть сигналом о каких-то серьезных проблемах со здоровьем. В большинстве случаев ларингит проходит через неделю без какого-либо лечения, у взрослых его не считают опасным заболеванием.
Причины и факторы риска
Воспаление гортани чаще всего возникает из-за инфекции, чрезмерной нагрузки голосовых связок криком, пением, громким разговором или раздражения химическими веществами.
Наиболее частой причиной ларингита бывает инфекция.
Другими провоцирующими факторами острого воспаления гортани могут быть:
- аллергия
- бактериальная инфекция
- гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
- травмы гортани
- пневмония
- бронхит
- фарингиты и синуситы.
Причиной хронического ларингита считают:
- злокачественные опухоли в области шеи, легких
- доброкачественные разрастания слизистой оболочки (полипы) в области связок
- паралич связок после инсульта
- потерю тонуса связок в пожилом возрасте. В этом случае нередко нарушен механизм закрывания надгортанником просвета гортани во время глотания. Частицы пищи попадают в дыхательные пути и провоцируют воспаление.
Что происходит при ларингите
Внутри гортани находятся голосовые связки – это две складки слизистой оболочки, покрывающие мышцы и хрящи. В норме голосовые связки открываются и закрываются плавно, образуя звуки при прохождении через них воздуха.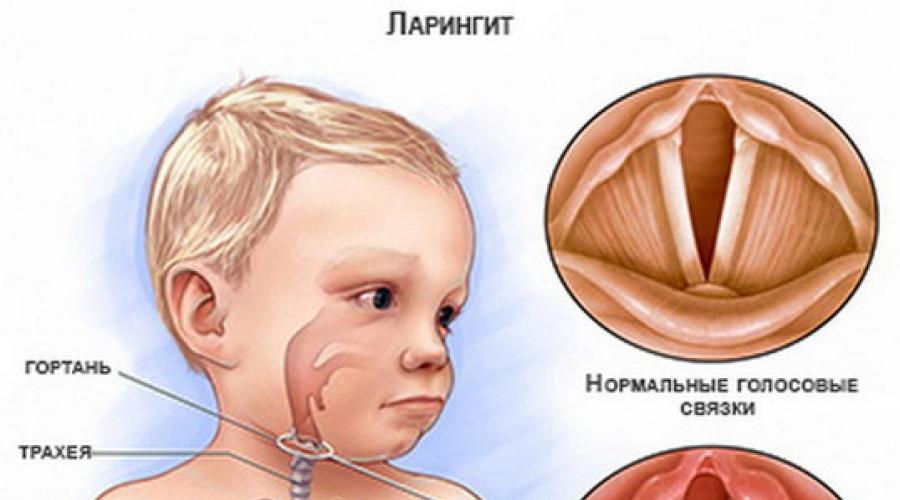
Как заподозрить ларингит
Симптомы ларингита у взрослых и детей обычно включают:
- изменение голоса — хриплый или шипящий
- полную или частичную потерю голоса
- боль, чувство «щекотания» в горле, которое провоцирует сухой кашель, дискомфорт при глотании
- небольшое повышение температуры
- увеличение и болезненность лимфоузлов шеи.
Если, кроме гортани, воспалены другие отделы дыхательного тракта (трахея, бронхи, легкие), глотка или миндалины, то будут характерные для этих болезней признаки.
Какие обследования помогут поставить диагноз?
Обычно врачу достаточно услышать, как пациент разговаривает, чтобы установить правильный диагноз.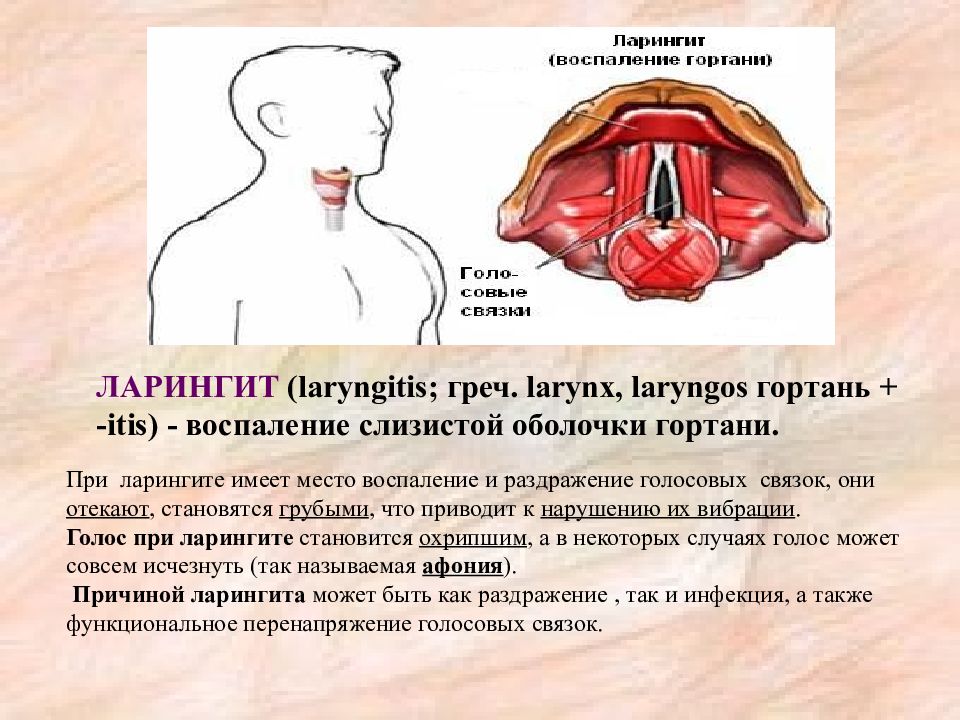 Но в некоторых случаях необходима консультация оториноларинголога (ЛОР-врача). Специалист сможет более подробно осмотреть гортань с помощью специального инструмента — ларингоскопа, чтобы определить, как двигаются голосовые связки.
Но в некоторых случаях необходима консультация оториноларинголога (ЛОР-врача). Специалист сможет более подробно осмотреть гортань с помощью специального инструмента — ларингоскопа, чтобы определить, как двигаются голосовые связки.
Более современный методом считают эндоскопию. Её проводят с помощью специальной гибкой трубки с видеокамерой на конце — эндоскопа. Если на каком-то участке гортани есть видимые глазом изменения, врач может взять этот фрагмент ткани на микроскопическое исследование — биопсию. Для точной диагностики опухолевых поражений — рака гортани — выполняют КТ или МРТ.
Для диагностики аллергии проводят аллергопробы. Иногда необходим рентген шеи и/или легких, чтобы определить, есть ли обструкция (закупорка) дыхательных путей.
Лечение ларингита
При ларингите лечение не всегда нужно. Врач может попросить поменьше говорить, чтобы щадить голосовые связки. При повышении температуры назначают жаропонижающие средства – ибупрофен, парацетамол. Антибиотики при ларингите показаны только в случае подозрения на бактериальную инфекцию, что бывает довольно редко. Для снятия воспаления в тяжелых случаях используют кортикостероиды в ингаляциях или в инъекциях.
Для снятия воспаления в тяжелых случаях используют кортикостероиды в ингаляциях или в инъекциях.
Если хронический ларингит вызван полипами голосовых связок, врач порекомендует удаление этих наростов. Эту процедуру обычно проводят в амбулаторных условиях, без госпитализации. Иногда хроническая охриплость вызвана слабостью голосовых связок. В этом случае возможны инъекции коллагена в голосовые связки или пластика связок.
Аллергические реакции, вызвавшие ларингит, требуют назначения антигистаминных средств, а гастроэзофагеальная рефлюксная болезнь — назначения блокаторов протонной помпы, прокинетиков и т.д.
Лечение ларингита в домашних условиях
Не стоит лечить ларингит народными средствами, которые не всегда эффективны, а нередко и опасны. При ларингите в домашних условиях можно использовать немедикаментозные средства:
- Увлажнять воздух в помещении, в том числе специальными парогенераторами.
- Давать голосовым связкам как можно больше отдыха, избегать крика.
 Шепотом говорить тоже не стоит, так как он гораздо больше нагружает голосовые связки, чем нормальная речь.
Шепотом говорить тоже не стоит, так как он гораздо больше нагружает голосовые связки, чем нормальная речь. - Полоскать горло теплым раствором морской соли.
- Пить много жидкости, но избегать алкоголя, кофе, крепкого чая. Эти напитки способствуют обезвоживанию.
Осложнения ларингита
Если ларингит вызван инфекцией, она может вызвать поражение других частей дыхательного тракта: бронхит или воспаление легких.
Потеря голоса при ларингите — это не осложнение, а один из наиболее характерных симптомов.
Что такое ложный круп?
Серьезные последствия бывают редко. К ним относят ложный круп (стеноз гортани вследствие отека голосовых связок) и эпиглоттит (воспаление надгортанника – одного из хрящей гортани, который закрывает в нее вход в момент проглатывания пищи). Истинный круп возникает при закупорке дыхательных путей инородным телом или дифтерийными пленками. Ложный круп возникает после инфицирования вирусами (аденовирусами, вирусами парагриппа, вирусом гриппа, энтеровирусами, вирусом кори). Воспаление распространяется не только на область голосовых связок, но и на нижележащие отделы гортани. Т.к. гортань образована хрящами, то не может растягиваться и отек мягких тканей внутри нее вызывает сужение просвета. Реже ложный круп возникает при аллергии, забросе желудочного сока в пищевод, вдыхании раздражающих веществ. Болеют ложным крупом преимущественно дети младшего возраста — от 6 месяцев до 3-4 лет, чаще поздней осенью или ранней зимой. Для заболевания характерны затруднение дыхания, «лающий» кашель, похожий на лай тюленя, хриплый голос и стридор (свистящее шумное дыхание в грудной клетке, которое слышно на расстоянии). Стридор становится более заметен, когда ребенок кричит или плачет.
Воспаление распространяется не только на область голосовых связок, но и на нижележащие отделы гортани. Т.к. гортань образована хрящами, то не может растягиваться и отек мягких тканей внутри нее вызывает сужение просвета. Реже ложный круп возникает при аллергии, забросе желудочного сока в пищевод, вдыхании раздражающих веществ. Болеют ложным крупом преимущественно дети младшего возраста — от 6 месяцев до 3-4 лет, чаще поздней осенью или ранней зимой. Для заболевания характерны затруднение дыхания, «лающий» кашель, похожий на лай тюленя, хриплый голос и стридор (свистящее шумное дыхание в грудной клетке, которое слышно на расстоянии). Стридор становится более заметен, когда ребенок кричит или плачет.
Круп возникает постепенно, обычно вначале есть только обычные признаки простуды, затем возникает кашель. Он нарастает до максимума через 2 дня от появления, приобретает лающий характер. Далее дыхание становится шумным, шипящим на вдохе. Ухудшение обычно наступает ночью, затруднение дыхания может быть интенсивным вплоть до полного перекрытия дыхательных путей.
Когда при ложном крупе нужен врач?
Немедленная медицинская помощь нужна в следующих случаях:
- есть свистящий вдох или выдох
- беспокоит затрудненное глотание и дыхание
- выраженное слюнотечение, но зубы в этот момент не режутся
- у ребенка до 3 месяцев возникает охриплость голоса
- кожа приобретает темный, слишком бледный или голубоватый оттенок
- кожа в области межреберных промежутков втягивается при дыхании, делая ребра более четкими и видимыми глазом
- охриплость у ребенка любого возраста более недели
- охриплость у взрослого более 2 недель.
Все эти симптомы могут указывать и на отечность надгортанника, и на трахеит, но определить это можно только специалист во время осмотра.
Как помочь ребенку при крупе?
В домашних условиях, до приезда врача при крупе можно предпринять несколько мер для облегчения состояния:
- Обеспечить приток свежего прохладного воздуха. Иногда может помочь нахождение в ванной комнате, где включен душ для создания повышенной влажности.

- Дать парацетамол в возрастной дозе для уменьшения неприятных ощущений и снижения температуры, если она повышена.
- Успокоить ребенка, так как крик усиливает симптомы нехватки воздуха. Для этого можно посадить ребенка к себе на колени или держать на руках вертикально. Желательно, чтобы малыш дышал глубоко и медленно.
Следует прекратить прием лекарств от кашля до консультации с врачом и не давать аспирин (ацетилсалициловую кислоту) детям до 16 лет.
Лечение ложного крупа
Для снятия приступа под контролем медицинского работника используют ингаляцию с пульмикортом. Если это не помогло, вводят преднизолон или дексаметазон внутримышечно.
При серьезном состоянии нужна госпитализация для обеспечения ребенка кислородом через кислородную маску. В угрожающих жизни ситуациях проводят интубацию — вводят трубку через ноздри или горло для обеспечения проходимости дыхательных путей.
Профилактика ларингита
Чтобы предотвратить ларингит у детей и взрослых, стоит учитывать несколько рекомендаций:
- избегать крика как самой распространенной причины «сорванного» голоса
- чаще мыть руки и стараться по возможности не контактировать с людьми, больными простудными заболеваниями
- контролировать уровень влажности в помещениях, особенно в зимнее время
- своевременно лечить воспалительные заболевания дыхательной системы
- пользоваться респираторами при работе с токсическими веществами
- меньше курить, не бывать в местах, где курят
- ограничить употребление острой, пряной пищи, так как она провоцирует секрецию соляной кислоты в желудке и возможно попадание в пищевод и глотку
- ограничить потребление алкоголя и кофеина
- не прокашливаться, пытаясь прочистить горло. Вместо этого лучше делать глотательные движения.

- не спать без подушки, так как это провоцирует обратный заброс кислого содержимого из желудка в глотку.
- ежегодно проводить вакцинацию от гриппа по рекомендации врача.
Острый обструктивный ларингит у детей: неотложная терапия на догоспитальном этапе (в таблицах и схемах) | Заплатников
1. Царькова С.А., Ваисов Ф.Д., Старикова М.Г. Принципы неотложной терапии крупа у детей на догоспитальном и госпитальном этапах. Здравоохранение Урала, 2002, 2: 19-25.
2. Намазова Л.С., Вознесенская Н.И., Верткин А.Л. Круп. Лечащий врач, 2003, 3: 61-65.
3. Блохин Б.М. Принципы оказания неотложной и скорой догоспитальной помощи детям и подросткам. Педиатрия. Национальное руководство. Под. ред. акад. А.А. Баранова. 2009.
2009.
4. Савенкова М.С., Богомильский М.Р., Фомина В.Л. и др. Круп у детей. Метод. реком. М.: МЗ РФ, 2009.
5. Клиническая аллергология детского возраста с неотложными состояниями. Рук-во для врачей. Под ред. И.И.Балаболкина, В.А.Булгаковой. М.: Медицинское информационное агентство, 2011, 264 с.
6. Зайцева О.В. Острые обструктивные состояния дыхательных путей у детей. М.: МГМСУ, 2013, 79 с.
7. Геппе Н.А., Колосова Н.Г. Острый стенозирующий ларинготрахеит у детей, Фарматека, 2013, 15(268): 40–43.
8. Круп у детей (острый обструктивный ларингит): клинические рекомендации. М., 2014, 68 c.
9. Геппе Н.А., Колосова Н.Г., Малахов А.Б., Волков И.К. Острый обструктивный ларингит (круп) у детей: диагностика и лечение (по материалам клинических рекомендаций). РМЖ, 2014, 14: 1006.
Геппе Н.А., Колосова Н.Г., Малахов А.Б., Волков И.К. Острый обструктивный ларингит (круп) у детей: диагностика и лечение (по материалам клинических рекомендаций). РМЖ, 2014, 14: 1006.
10. Царькова С.А. Острый стенозирующий ларинготрахеит у детей. Российский вестник перинатологии и педиатрии, 2016, 61(1): 96-103.
11. Заплатников А.Л. Острый обструктивный ларингит: тактика врача-педиатра. Участковый педиатр, 2016, 5: 2-3.
12. Berkowitz’s Pediatrics: A Primary Care Approach, 5th Edition Copyright. American Academy of Pediatrics, 2014, 360 р.
13. Emergency Management in Children. [Электронный ресурс], URL: https://www.childrens.health.qld.gov.au/wp-content/uploads/2016/03/Guide_00702. pdf (Обращение: 09.08.2017).
pdf (Обращение: 09.08.2017).
14. Clinical Guidelines for the Management of Viral Laryngo-Tracheobronchitis (Croup). [Электронный ресурс], URL: http://www.rcht.nhs.uk/DocumentsLibrary/RoyalCornwallHospitalsTrust/Clinical/Paediatrics/iralLaryngoTracheobronchitisCroupManagementOf.pdf (Обращение: 09.08.2017).
15. Best evidence statement (BESt). Children with croup and the use of steroids in the emergency department. [Электронный ресурс], URL: https://www.guidelines.gov/summaries/summary/35120 (Обращение: 09.08.2017).
16. Международная классификация болезней и проблем, связанных со здоровьем; 10-й пересмотр. Все мирная Организация Здравоохранения, Же нева, 1995. Пер. с анг., в 3 томах. М.: Медицина, 1995.
17. Пульмикорт®. Инструкция по медицинскому применению препарата. Государственный реестр лекарственных средств РФ. [Электронный ресурс], URL: http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=d4e69839-7f9f-4938-8321-7d771cefae4e&t=3608c39a-84c8-4c12-b48eaf8406f638e2. (Обращение: 09.08.2017).
Пульмикорт®. Инструкция по медицинскому применению препарата. Государственный реестр лекарственных средств РФ. [Электронный ресурс], URL: http://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=d4e69839-7f9f-4938-8321-7d771cefae4e&t=3608c39a-84c8-4c12-b48eaf8406f638e2. (Обращение: 09.08.2017).
18. Царькова С.А. Оценка терапевтической эквивалентности и безопасности оригинального и дженерикового небулизированного будесонида у детей с острым обструктивным ларингитом. Лечащий врач, 2014, 9: 85–88.
Заболевание Ларинготрахеит
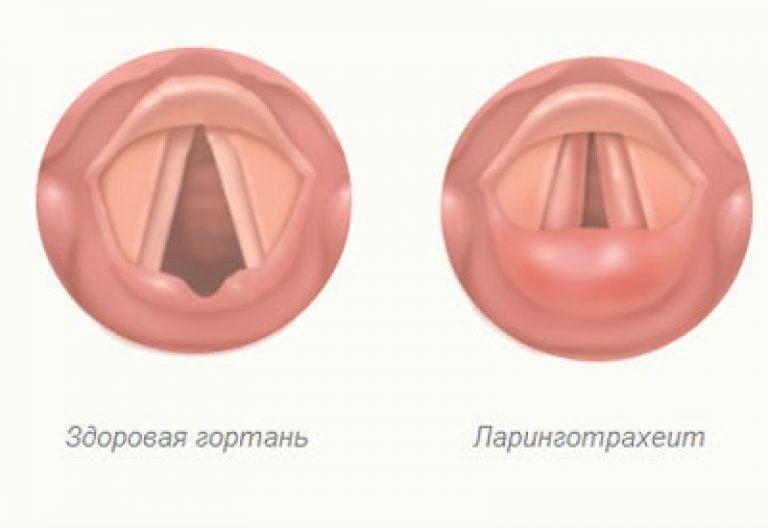
Ларинготрахеит – это сочетание воспаления гортани (ларингит) и трахеи (трахеит). Заболевание может развиваться как осложнение ларингита и фарингита, а также тонзиллита (ангины) или ринита (насморка). Ларинготрахеит у детей до 6 лет способен вызвать сужение (стеноз) гортани и удушье (так называемый ложный круп).
Как и ларингит, ларинготрахеит может быть острым и хроническим. В зависимости от возбудителя выделяют бактериальный, вирусный и вирусно-бактериальный тип заболевания.
Диагностика
При ларинготрахеите врач-отоларинголог отмечает ухудшение общего состояния, повышение температуры, гиперемию (красноту) или синюшность слизистой оболочки гортани. Иногда на слизистой видны багрово-красные точки, так как сосуды расширяются и кровоточат. Анализ крови показывает воспалительный процесс. Иногда используется ларингоскоп для осмотра гортани и биопсии.
В трахее и гортани может образовываться гной, фибринозные пленки или желто-зеленая корка. В тяжелых случаях отделяемое заполняет дыхательные пути, и без того суженные в результате отека. Такое состояние называется стенозирующий ларинготрахеит.
Симптомы
Ларинготрахеит отличается охриплостью, хрипотой или осиплостью голоса. Происходит отек голосовой щели. Отмечается боль, першение в горле (горло «саднит»), постоянное покашливание или кашель, иногда лающий, слабость, повышение температуры, дисфония (нарушения голосовой функции), афония (потеря голоса). По мере развития заболевания может появляться ощущение инородного тела и жжение. При кашле выделяется мокрота, приступы кашля в основном происходят ночью и утром, при этом ощущается боль за грудиной.
По мере развития заболевания может появляться ощущение инородного тела и жжение. При кашле выделяется мокрота, приступы кашля в основном происходят ночью и утром, при этом ощущается боль за грудиной.
Первая помощь
Покой, употребление большого количества жидкости, увлажнение воздуха в помещении, где находится больной.
Лечение
Лечение при ларинготрахеите назначается только врачом! В зависимости от природы заболевания, рекомендуются антибиотики или противовирусные препараты, отхаркивающие, антигистаминные лекарства. Кроме того, показаны полоскание, ингаляции, физиотерапия.
Профилактика
Закаливание, здоровый образ жизни, исключение контакта с загрязненным воздухом и перенапряжения голосовых связок. Поддержание оптимального уровня влажности в помещении, отказ от курения.
Осложнения
«Спускаясь» вниз по дыхательным путям, инфекция может вызвать развитие трахеобронхита, бронхита, бронхиолита и пневмонии. Постоянное раздражение слизистой оболочки гортани приводит к ее гипертрофии и атрофии, может спровоцировать появление новообразования — как доброкачественного, так и злокачественного.
Особенно опасны осложнения ларингита и ларинготрахеита для детей, так как у них анатомически другое строение дыхательных путей. В этом случае отек перекрывает респираторный канал, а мокрота и пленки усугубляют положение. Ребенок начинает задыхаться, требуется немедленная помощь медиков.
Причины
Наиболее часто ларинготрахеит провоцируют вирусы, вызывающие такие заболевания, как ОРВИ, грипп, корь, краснуха, ветряная оспа и т. д. Бактериальное заражение стафилококками, стрептококками и пневмококками стоит на втором месте.
Корь. Последствия отказа от вакцинации
Корь. Последствия отказа от вакцинации
Корь является высокозаразным инфекционным заболеванием и в случае отказа от вакцинации людей неизбежно приведет к резкому увеличению числа случаев заболевания.
Ни для кого не секрет, что до середины ХХ века на Земле от кори умирали сотни тысяч детей ежегодно. Это заболевание называли «убийцей детей».
Вирус кори распространяется потоками воздуха не только по комнате, квартире, где находится больной, но и проникает по вентиляционной системе на другие этажи. |
Распространяясь, вирус несет неизбежную угрозу людям, не прошедших вакцинацию против кори. Индекс контагиозности (заразительности) приближается к 100%.
Оказываясь на слизистых оболочках верхних дыхательных путей, вирус незамедлительно попадает в кровь, лимфатические узлы, размножаясь, вызывает общую интоксикацию.
Вирус поражает:
- Дыхательные пути
- Пищеварительный тракт
- Нервную систему
- Сердечно-сосудистую систему
Типичные признаки заболевания корью:
- Конъюнктивит
- Пятна Филатова-Коплика
- Воспаление верхних дыхательных путей
- Сыпь
В процессе заболевания вирус подавляет деятельность иммунной системы, вследствие чего велика вероятность развития тяжелых осложнений.
Наиболее частыми осложнениями кори являются пневмонии, отиты, ларингиты, коревой круп, фебрильные судороги.
Самыми тяжелыми осложнениями кори являются коревой энцефалит (воспаление мозга), менингит (воспаление мозговой оболочки). Коревой энцефалит встречается с частотой 1:1000 заболевших, в основном среди лиц с изначально ослабленным иммунитетом.
Такое осложнение как тромбоцитопения (частота 1:300) несет ответственность за 20% всех детских смертей. Тромбоцитопения – снижение уровня тромбоцитов, клеток, отвечающих за свертываемость крови.
Известно, что у взрослых такое осложнение как менингоэнцефалит развивается чаще, чем у детей. Менингоэнцефалит приводит к необратимым последствиям со стороны центральной нервной системы.
Наиболее грозное осложнение кори – подострый склерозирующий панэнцефалит (ПСПЭ) – дегенеративное заболевание нервной системы, развивающееся приблизительно спустя 7 лет после перенесенной кори. Заболевание сопровождается расстройствами личности, судорогами, двигательными расстройствами, приводящими к коме и смерти.
По данным немецких исследований детей в возрасте до 5 лет, частота встречаемости ПСПЭ после перенесенной кори 1:1700, до года жизни 1:600.
Риск серьезных осложнений и смертельных случаев наиболее высок среди детей младшего возраста и взрослых людей старше 20 лет.
1 ребенок из 300 получает осложнение кори в виде энцефалопатии.
Корь может усугубить течение туберкулеза.
Корь у беременных женщин ведет к потере плода.
Напомним о профилактике кори!
С целью создания активного иммунитета проводится плановая вакцинация живой коревой вакциной (ЖКВ).
В Российской Федерации иммунизация против кори проводится в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов. Прививка против кори детям проводится, как правило, одновременно с прививкой против эпидемического паротита (комплексной вакциной корь-паротит), а также против краснухи.
Плановая иммунизация детей проводится в возрасте 1 год и 6 лет. Взрослых, не болевших корью ранее, не привитых или привитых против кори однократно, прививают в возрасте до 35 лет.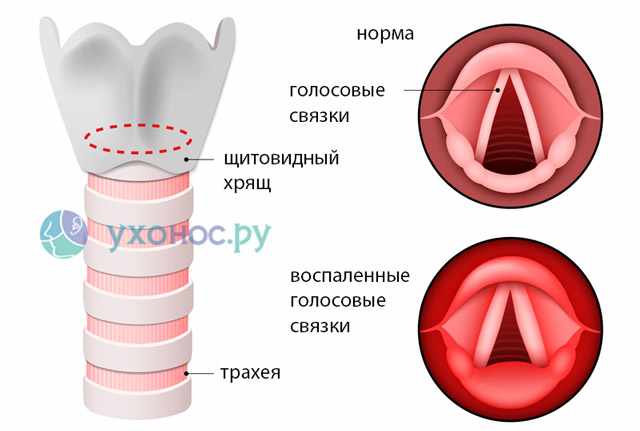 До 55 лет включительно прививают взрослых, относящихся к группам риска (медицинские работники, работники образовательных организаций и пр.).
До 55 лет включительно прививают взрослых, относящихся к группам риска (медицинские работники, работники образовательных организаций и пр.).
После двукратного введения вакцины, так же, как и после переболевания корью, формируется стойкий длительный иммунитет к этой инфекции.
Помимо осложнений, опасных для жизни и здоровья ребенка, отказ от вакцинации влечет за собой:
- временный отказ от приема в оздоровительное учреждение в случае, если имеется риск заболевания корью;
- отказ от приема в образовательные организации в случае эпидемии кори или ее угрозы.
Пропаганда против прививок приводит к эпидемиям, влекущим за собой печальную статистику.
Вакцинопрофилактика является наиболее эффективным средством профилактики кори.
Берегите свое здоровье, а также здоровье своих детей и близких.
Корь — острое инфекционное вирусное заболевание с высоким уровнем заразности, характеризующееся общей интоксикацией, высокой температурой тела (до 40,5 °C), воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов.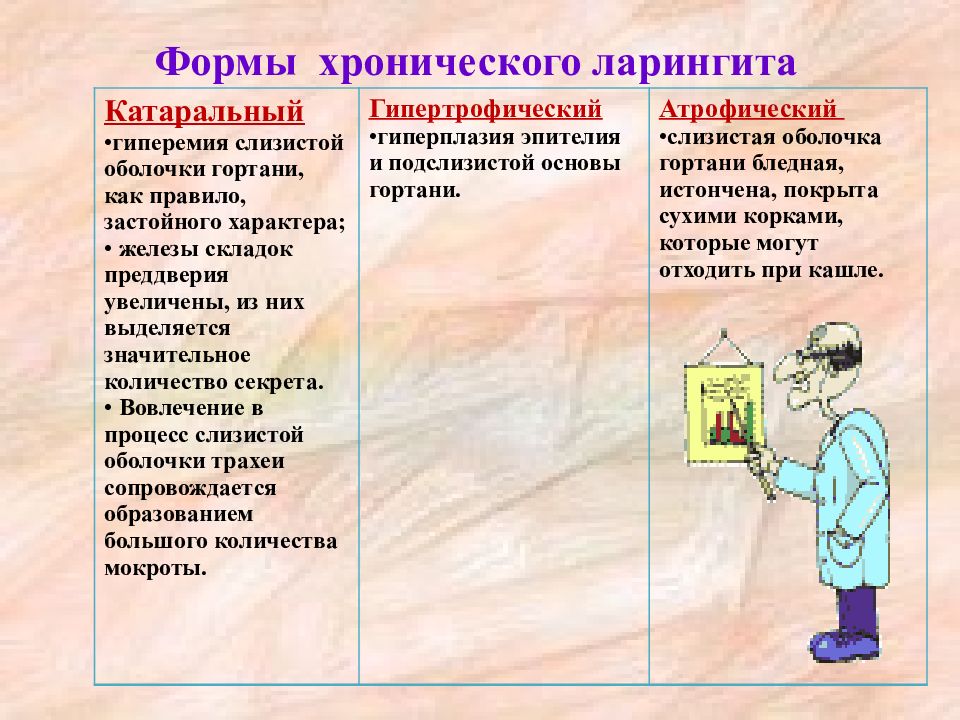
Корь передается воздушно-капельным путем, вирус выделяется со слюной при разговоре, кашле, с капельками слюны распространяется потоками воздуха не только в помещении, где находится больной, но может проникать по вентиляционной системе даже на другие этажи жилого дома. Больной корью заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. Корь является антропонозным заболеванием, животные и птицы не болеют корью и не могут быть ее переносчиками.
Инкубационный период кори составляет в среднем 8-14 дней, при атипичной кори инкубационный период может удлиняться до 21 дня. Доля кори характерно острое начало – резкий подъем температуры до 38-40 °C, головная боль, резь в глазах, слезотечение, покраснение и отек глаз, сухой кашель, насморк. Поэтому, часто первые признаки заболевания можно ошибочно принять за проявления гриппа, либо других респираторных инфекций. Однако, при осмотре зева, можно увидеть коревую энантему — красные пятна на твердом и мягком нёбе. На 2-й день болезни на слизистой щек в области больших коренных зубов появляются мелкие белёсые пятнышки, окруженные узкой красной каймой — пятна Бельского-Филатова-Коплика — характерные только для кори. Коревая сыпь (экзантема) появляется на 4-5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
На 2-й день болезни на слизистой щек в области больших коренных зубов появляются мелкие белёсые пятнышки, окруженные узкой красной каймой — пятна Бельского-Филатова-Коплика — характерные только для кори. Коревая сыпь (экзантема) появляется на 4-5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Начиная с 4 дня температура тела нормализуется, сыпь приобретает темный оттенок и начинает шелушиться. Через 1,5-2 недели сыпь полностью исчезает.
При кори, особенно при ее сложном, атипичном течении, возможно развития различных осложнений, связанных с поражением дыхательной, пищеварительной и центральной нервной систем.
Именно с осложнениями кори связано большинство летальных исходов заболевания. Чаще всего осложнения развиваются у невакцинированных детей до 5-ти лет, а также у взрослых, старше 20-ти лет. Опасна корь для беременных женщин. У них часто наблюдаются осложнения, кроме того корь может провоцировать преждевременные роды или самопроизвольный аборт. При этом плод также заражается и болеет, часто дети рождаются с характерной коревой сыпью
Опасна корь для беременных женщин. У них часто наблюдаются осложнения, кроме того корь может провоцировать преждевременные роды или самопроизвольный аборт. При этом плод также заражается и болеет, часто дети рождаются с характерной коревой сыпью
1. Первичные коревые осложнения, возникают в разгар болезни. Одновременно со смягчением коревой интоксикации и с окончанием высыпаний, изменения, обусловленные указанными осложнениями, тоже ослабевают. Как правило, первичные коревые осложнения, протекают в виде ларингитов, трахеобронхитов и других заболеваний дыхательной системы. Редким и грозным осложнением кори является энцефалит. Чаще энцефалит развивается уже на спаде интоксикации, в конце периода высыпаний, в период перехода в стадию пигментации. Наблюдается это заболевание преимущественно у детей более старшего возраста, оно чрезвычайно опасно, протекает тяжело, может привести к смерти больного или оставить тяжелые изменения (параличи, нарушения психики, эпилепсия).
2. Осложнения, вызываемые вторичной инфекцией, затрагивают в основном органы дыхательной и пищеварительной систем.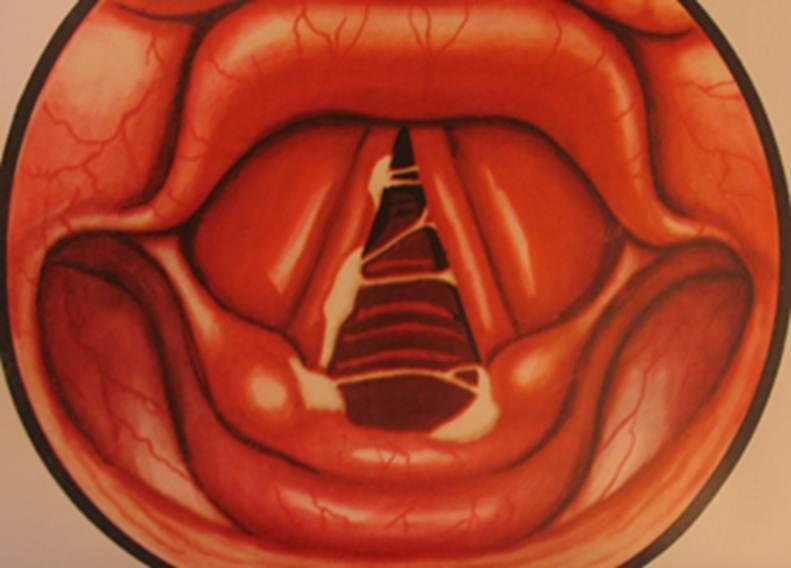 Часто, бактериальные осложнения кори развиваются после контакта с детьми и взрослыми, имеющими воспалительные процессы. Больные корью могут легко инфицироваться острыми респираторными вирусными инфекциями, которые увеличивают вероятность возникновения бактериальных осложнений. Частота осложнений обратно пропорциональна возрасту больных, максимум их приходится на детей первых 3 лет жизни. Имеет значение и состояние больного. Осложнения чаще возникают и протекают более тяжело у ослабленных, непривитых детей.
Часто, бактериальные осложнения кори развиваются после контакта с детьми и взрослыми, имеющими воспалительные процессы. Больные корью могут легко инфицироваться острыми респираторными вирусными инфекциями, которые увеличивают вероятность возникновения бактериальных осложнений. Частота осложнений обратно пропорциональна возрасту больных, максимум их приходится на детей первых 3 лет жизни. Имеет значение и состояние больного. Осложнения чаще возникают и протекают более тяжело у ослабленных, непривитых детей.
Вторичные осложнения могут возникать в любом периоде кори. Появляясь в ранние сроки, они «утяжеляют» течение кори и сами протекают более тяжело. Для правильного лечения очень важно своевременно выявить осложнения, что в ранние сроки заболевания часто затруднительно, из-за маскировки выраженными проявлениями основного заболевания. В более поздние сроки диагностика осложнений облегчается, так как симптомы кори сглаживаются, температура снижается.
Осложнения со стороны органов дыхания включают весь диапазон возможных воспалительных процессов в этой системе (риниты, ларингиты, трахеиты, бронхиты, бронхиолиты, плевриты, пневмонии)
До 40-х годов прошлого века, пневмонии при кори чаще всего были пневмококковой этиологии, на втором месте стояли стрептококковые и более редкими были стафилококковые пневмонии. После введения в практику антибиотиков пневмококковые и стрептококковые пневмонии постепенно уступили место стафилококковым, которые до настоящего времени сохраняют господствующее положение.
После введения в практику антибиотиков пневмококковые и стрептококковые пневмонии постепенно уступили место стафилококковым, которые до настоящего времени сохраняют господствующее положение.
Вторичные пневмонии у больных корью часто протекают тяжело, становятся обширными, могут сопровождаться абсцедированием, развитием плевритов.
Среди вторичных осложнений довольно часто встречаются ларингиты, вызываемые преимущественно стафилококками.
Осложнения со стороны органов пищеварения протекают более благоприятно. В ряде случаев наблюдаются стоматиты, в настоящее время преимущественно катаральные, афтозные. В прошлом отмечались гангренозные формы (нома).
Поражение органов слуха проявляется, главным образом, в виде отитов, как правило, катаральных, обусловленных распространением воспалительного процесса из зева. По этой же причине могут возникать шейные лимфадениты. Редко могут наблюдаться гнойные отиты.
Поражение глаз, как правило, в виде блефаритов, кератитов.
Поражение кожи проявляются в виде гнойничковых заболеваний.
Одним из самых грозных осложнений при кори является гнойный менингит бактериальной природы, развившийся вследствие генерализации инфекции.
Профилактика
Единственным надежным способом профилактики кори является вакцинация. В нашей стране вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию до 35 лет.
После двукратного введения вакцины риск заболеть корью не превышает 5%. Всем детям, которые находились в контакте с больным, проводится экстренная профилактика, которая заключается во введении человеческого иммуноглобулина на протяжении первых 5-и дней от момента контакта. Препарат вводится с целью экстренной профилактики лицам с противопоказаниями к вакцинации и детям в возрасте до 1-го года.
В некоторых случаях, после введения вакцины или человеческого иммуноглобулина, возникает митигированная корь — такая форма заболевания, которая протекает более легко, характеризуется отсутствием ряда симптомов, слабой интоксикацией.
Специфических лекарственных средств лечения кори нет, поэтому только прививка сможет защитить Вас и Вашего ребенка от кори.
Ларингит:симптомы, причины, лечение и профилактика в сети клиник НИАРМЕДИК
Клиническая картина
Симптомы заболевания во многом зависят от вида и формы ларингита, но общими для всех видов и форм являются следующие:
- судорожный сухой мучительный кашель;
- болевые ощущения в горле при глотании;
- насморк;
- першение в горле;
- хриплый голос или его отсутствие.
Формы и виды
Заболевание может протекать в острой или хронической форме, каждая из которых может подразделяться на отдельные виды с отличной симптоматикой.
Виды острой формы
Острый ларингит может быть самостоятельной патологией, вызванной вирусами или бактериями, или сопровождать инфекционные заболевания, такие как грипп, корь, скарлатина, инфекционные воспаления верхних дыхательных путей, аллергические заболевания и реакции. Инфекционный (вирусный или бактериальный) острый ларингит вызывают стрептококки, стафилококки, пневмококки.
Инфекционный (вирусный или бактериальный) острый ларингит вызывают стрептококки, стафилококки, пневмококки.
Остро может протекать заболевание, вызванное перенапряжением связок, их возрастной деформацией, попаданием в гортань содержимого желудка при рефлюксе, воздействием неблагоприятных внешних факторов по месту работы или проживания, вредными привычками, травмами.
При остром протекании заболевания выделяются следующие виды ларингита: катаральный и флегмонозный. Для первого вида характерно воспаление слизистой и подслизистой, а также мышечной ткани гортани.
Характерные симптомы острого флегмонозного ларингита:
- гнойный процесс, который помимо вышеперечисленных тканей поражает надхрящницу и хрящи гортани;
- ярко-алый цвет слизистой с участками грязно-серого оттенка;
- отек горла;
- воспаление лимфоузлов.
Симптоматика возникает мгновенно, усугубляясь с течением времени. Поначалу возникает сухость и першение, затем – сухой кашель, который становится все мучительнее, изменяется или теряется голос, начинает выделяться мокрота, количество ее растет, из слизистой она становится гнойной. Температура тела – нормальная или субфебрильная.
Температура тела – нормальная или субфебрильная.
При распространении воспалительного процесса на подголосовую полость возникает опасность сужения (острого стеноза) гортани, симптомами которого являются одышка с затруднением вдоха, бледность и синюшность кожи, шумное дыхание в результате сужения голосовой щели. При ее значительном сужении и опасности для жизни производится срочная трахеостомия. Осложнение опасно гипоксией, потерей сознания, комой, нарушением функций мозга. Часто наблюдается у маленьких детей, слизистая гортани которых имеет более рыхлую структуру, чем у взрослых, и подвержена отекам. В случае ложного крупа у ребенка необходима экстренная медицинская помощь.
Продолжительность острого ларингита – от недели до декады, при своевременном обращении к врачу-оториноларингологу болезнь излечивается без осложнений.
Виды хронической формы
В связи с тем, что хроническая форма заболевания может вызываться множеством внешних и внутренних факторов, в том числе – развиться из острой формы, классификация видов хронического ларингита основывается на характере поражения.
Причины развития хронического ларингита – не вылеченные инфекционные и воспалительные заболевания, неблагоприятные условия труда с запылением или химическими парами, курение, употребление крепких спиртных напитков, постоянное напряжение связок.
Течение заболевания характеризуется периодами ремиссии и обострениями с симптомами острой формы ларингита. В периоды ремиссии сохраняется охриплость, утомляемость голоса и изменение его тембра, временами возникает кашель с выделением слизистой мокроты.
1. Катаральный
Характерным признаком этого вида хронического ларингита, который длится до 3-х недель, является нарушение местного кровообращения, что приводит к преобразованию и разрастанию клеток слизистой, возникновению отека. Это нарушает функцию ресничек, покрывающих эпителий гортани, в результате чего замедляется выведение слизи, которая скапливается на связках, создавая ощущение наличия в горле постороннего предмета. Скопления слизи на связках становятся причиной стойкого изменения тембра голоса до сиплого или его пропадания в периоды обострений.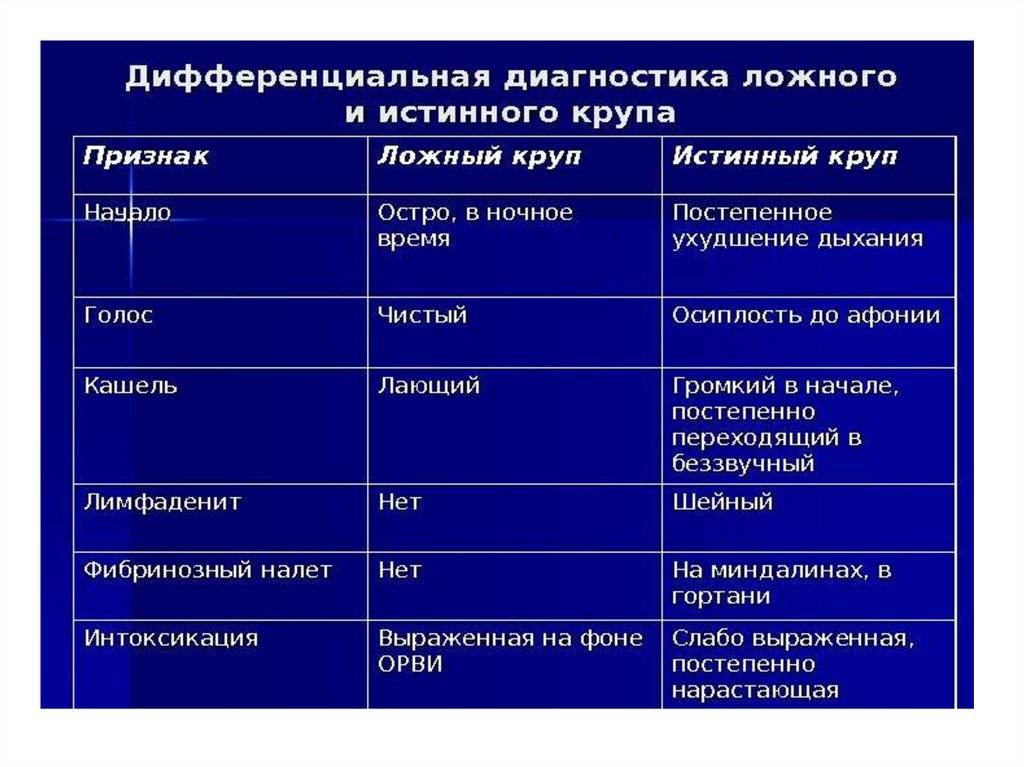 В сочетании с постоянным воспалительным процессом нарушение дренажной функции ресничек вызывает заболевания трахей, бронхов и легких. Преобразование клеток эпителия является предраковым процессом и может стать причиной рака гортани.
В сочетании с постоянным воспалительным процессом нарушение дренажной функции ресничек вызывает заболевания трахей, бронхов и легких. Преобразование клеток эпителия является предраковым процессом и может стать причиной рака гортани.
По статистике катаральный ларингит чаще диагностируется у мужчин пожилого возраста, симптомы усиливаются под воздействием холодного воздуха, пыли, дыма.
2. Гиперпластический
Для этого вида хронического ларингита характерно утолщение слизистой гортани, что вызывает все классические симптомы заболевания. В половине зафиксированных случаев гиперпластический ларингит возникает в развитии острой формы, при которой происходит избыточное новообразование клеток всех слоев слизистой. Большая часть пациентов с этим диагнозом – многолетние курильщики. Чаще болеют мужчины, но в последние десятилетия соотношение начинает меняться, что связано с тем, что курению все более подвержены и представительницы слабого пола.
Он приводит к стойкому изменению тембра голоса, поскольку в паталогический процесс перерождения клеток втягиваются и голосовые связки. Осложнения – трахеиты, пневмония, бронхиты, поскольку происходит задержка слизи, образование доброкачественных и злокачественных опухолей.
Осложнения – трахеиты, пневмония, бронхиты, поскольку происходит задержка слизи, образование доброкачественных и злокачественных опухолей.
3. Атрофический
При этом виде хронического ларингита слизистая истончена, капилляры склеротичны, происходит замена тканей слизистой на фиброзную, нарушается микроциркуляция лимфы и крови, перерождаются эпителиальные клетки. Этот процесс может быть вызван возрастными изменениями организма, особенностями профессии, вредными привычками, длительным пребыванием в неблагоприятной среде.
Отличительная особенность – облегчение симптоматики при повышении влажности и резкое ухудшение состояния в сухом воздухе.
Осложнения этого вида хронического ларингита – стеноз гортани с одышкой по причине нехватки воздуха, развитие опухолей как доброкачественных, так и злокачественных.
Профилактика хронического ларингита всех видов заключается в своевременном обращении за медицинской помощью при остром ларингите, тщательном лечении всех инфекционных заболеваний, которые могут стать причиной воспаления гортани: ОРВИ, корь, коклюш, туберкулез, ИППП. Необходимо пройти исследование на выявление аллергического агента при аутоиммунных реакциях, чтобы вовремя предупреждать приступы. Отказ от курения, употребления спиртных напитков, вдыхания химических веществ значительно снизит опасность воспалительного процесса гортани с формированием предраковых клеток. В некоторых случаях требуется сменить место работы или увлечение, если пыль, вредные пары и вещества вызывают воспалительные процессы в глотке.
Необходимо пройти исследование на выявление аллергического агента при аутоиммунных реакциях, чтобы вовремя предупреждать приступы. Отказ от курения, употребления спиртных напитков, вдыхания химических веществ значительно снизит опасность воспалительного процесса гортани с формированием предраковых клеток. В некоторых случаях требуется сменить место работы или увлечение, если пыль, вредные пары и вещества вызывают воспалительные процессы в глотке.
В сезонные эпидемии гриппа и простудных заболеваний желательно пройти иммунизацию – вакцина защитит не только от гриппа, но и от его осложнений.
И главное – ни в коем случае не занимайтесь самолечением, поскольку першение в горле может обернуться тяжелейшими осложнениями и опасными для здоровья и жизни патологиями. В оториноларингологических отделениях сети клиник НИАРМЕДИК при всех формах и видах ларингита оказывается профессиональное лечение с предварительной высокоточной диагностикой.
Диагностика и лечение ларингита в НИАРМЕДИК
Главная цель диагностики при ларингите – выявить его первопричину. Опытные врачи-оториноларингологи НИАРМЕДИК в процессе беседы, физикального осмотра и ларингоскопии уже на первой консультации могут установить предварительный диагноз. Но для выявления причины, вызвавшей воспаление гортани, а также для исключения заболеваний с похожими симптомами может понадобиться дополнительное обследование, которое включает:
Опытные врачи-оториноларингологи НИАРМЕДИК в процессе беседы, физикального осмотра и ларингоскопии уже на первой консультации могут установить предварительный диагноз. Но для выявления причины, вызвавшей воспаление гортани, а также для исключения заболеваний с похожими симптомами может понадобиться дополнительное обследование, которое включает:
- консультацию врачей других специальностей;
- непрямую и прямую эндоскопическую ларингоскопию;
- клинический анализ крови;
- микробиологическое исследование мокроты или мазка из горла для выявления патогенной микрофлоры и ее реакции на антибиотики;
- компьютерную томографию шеи;
- магниторезонансную томографию мягких тканей шеи;
- гистологическое исследование тканей гортани.
В зависимости от результатов диагностики назначаются лечебные мероприятия. Индивидуальный план лечения может включать консервативную и хирургическую терапию.
При консервативном лечении назначаются препараты в соответствии с выявленным агентом – специально подобранные антибиотики, антивирусные и антигистаминные средства. Одновременно лечится заболевание, составной частью которого является ларингит. Назначаются противовоспалительное полоскание, смягчающие препараты, щелочные и масляные ингаляции, прижигание гипертрофированных участков, иммуномодуляторы, протеолитические ферменты и т.д. Показаны физиотерапевтические процедуры – УВЧ, магнитотерапия, кварцевание и др.
Одновременно лечится заболевание, составной частью которого является ларингит. Назначаются противовоспалительное полоскание, смягчающие препараты, щелочные и масляные ингаляции, прижигание гипертрофированных участков, иммуномодуляторы, протеолитические ферменты и т.д. Показаны физиотерапевтические процедуры – УВЧ, магнитотерапия, кварцевание и др.
При наличии больших узелков, образовании полипов, для предотвращения озлокачествления образующейся избыточной ткани проводятся операции по их удалению хирургическим путем под местной или общей анестезией. Применяются как скальпельная методика, так и радиоволновая или лазерная в зависимости от показаний. Вовремя проведенное хирургическое лечение приводит к восстановлению через несколько месяцев.
Записывайтесь на консультацию к врачу-оториноларингологу сети многопрофильных клиник НИАРМЕДИК по месту жительства, работы или учебы, позвонив по указанному номеру телефона или воспользовавшись формой обратной связи на сайте.
Ларингит
Ларингит у детей обычно возникает в межсезонье, и речь в этом случае идет о воспалении гортани. Дети болеют ларингитом чаще взрослых, поскольку защитные механизмы, расположенные в носоглотке, развиты у них недостаточно хорошо, из-за чего возбудители болезни (аллергическая реакция или вирусы) быстро попадают в гортань и вызывают воспаление.
Дети болеют ларингитом чаще взрослых, поскольку защитные механизмы, расположенные в носоглотке, развиты у них недостаточно хорошо, из-за чего возбудители болезни (аллергическая реакция или вирусы) быстро попадают в гортань и вызывают воспаление.
Основная причина появления ларингита у детей – ОРВИ. Кроме того, благоприятные условия для развития болезни создает строение их гортани и голосовых связок: подслизистый слой в этой области очень рыхлый и быстро воспаляется, а сама гортань и голосовая щель узкие, поэтому вызванный воспалением отек перекрывает доступ воздуха.
Ларингит у детей развивается на фоне насморка, позже появляется сухой лающий кашель, голос ребенка становится сиплым, он часто и с трудом дышит (вечером и рано утром затруднение усиливается, и на вдохе возникает характерный свист). Немного повышается температура, появляется першение в горле, становится больно глотать, “садится” голос. Спустя 3-4 дня кашель делается влажным, и состояние ребенка налаживается. В целом болезнь длится от 7 до 10 дней.
У детей встречается катаральный и гипертрофический ларингит. Первый характеризуется жалобами на першение в горле, малыша беспокоит кашель, голос становится осиплым. Во втором случае признаки болезни проявляются острее, а на голосовых связках возникают образования в виде узелков, вызывающих хрипоту. Кроме того, ларингит бывает острым и хроническим, который часто бывает связан с аллергией.
Ларингит у детей может вызывать осложнения, самым серьезным из которых является ложный круп. Чаще всего он возникает у детей до 5 лет, и тогда воспаление гортани приводит к появлению отека, который мешает нормально дышать.
Лечение ларингита надо начинать как можно скорее, чтобы не рисковать развитием осложнений. Очень важно, чтобы малыш не напрягал голосовые связки и дышал в основном носом. Нужно позаботиться о том, чтобы влажность воздуха в детской была достаточной, иначе слизистые оболочки дыхательный путей будут пересыхать. Следите за тем, чтобы малыш побольше пил, причем жидкость должна быть теплой и щелочной. Врач назначит ему лекарства, которые снимут раздражение гортани и отек тканей, например, травяные сиропы и антигистаминные (противоаллергические) средства. Лечебные ингаляции нужно проводить только с использованием специального прибора и по рекомендации доктора. Не нужно давать ребенку леденцы «от кашля», поскольку в гортань – орган, который, как мы помним, воспаляется при ларингите, слюна не попадает, и от хрипоты и боли они не избавят. Если врач поставил диагноз «ларингит», нужно подготовиться к долгому курсу лечения и аккуратному выполнению всех назначений специалиста, чтобы не рисковать распространением инфекции в область легких.
Врач назначит ему лекарства, которые снимут раздражение гортани и отек тканей, например, травяные сиропы и антигистаминные (противоаллергические) средства. Лечебные ингаляции нужно проводить только с использованием специального прибора и по рекомендации доктора. Не нужно давать ребенку леденцы «от кашля», поскольку в гортань – орган, который, как мы помним, воспаляется при ларингите, слюна не попадает, и от хрипоты и боли они не избавят. Если врач поставил диагноз «ларингит», нужно подготовиться к долгому курсу лечения и аккуратному выполнению всех назначений специалиста, чтобы не рисковать распространением инфекции в область легких.
Благодаря изобретению противовирусных препаратов и вакцинации, грипп из разряда страшных болезней с непредсказуемым исходом перешел в разряд «неприятных, но терпимых». Во всяком случае – с обывательской точки зрения. Однако медики самых разных стран, в том числе и ВОЗ (Всемирной организации здравоохранения), продолжают бить тревогу. Бесплатно привить своего ребенка Вы можете: Детская поликлиника – г.Геленджик, ул. Луначарского, 176, каб.124, с 8.00 до 16.00 Врач-эпидемиолог Лещенко И.А. |
Каковы возможные осложнения ларингита и ларинготрахеита?
[Директива] Бисно А.Л., Гербер М.А., Гвалтни Дж. М. мл., Каплан Е. Л., Шварц Р. Х. Диагностика и лечение стрептококкового фарингита группы А: практическое руководство. Общество инфекционных болезней Америки. Clin Infect Dis . 1997 Сентябрь 25 (3): 574-83. [Медлайн].
[Рекомендации] Уолд Э.Р., Эпплгейт К.Э., Бордли С., Дарроу Д.Х., Глод М.П., Марси С.М. и др. Руководство по клинической практике по диагностике и лечению острого бактериального синусита у детей в возрасте от 1 до 18 лет. Педиатрия . 2013 июл.132 (1): e262-80. [Медлайн].
Департамент здравоохранения штата Юта, Бюро эпидемиологии. Звуковые файлы коклюша.Департамент здравоохранения штата Юта, Бюро эпидемиологии. Доступно на http://health.utah.gov/epi/diseases/pertussis/pertussis_sounds.htm. Доступ: 29 ноября 2012 г.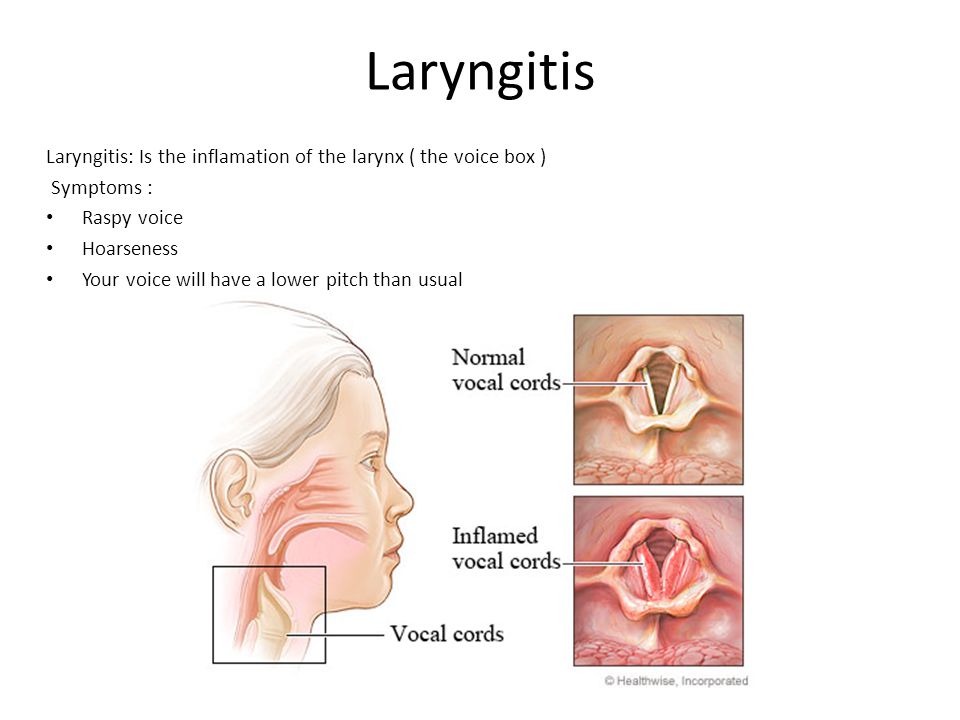
Центры по контролю и профилактике заболеваний. Коклюш (коклюш): клинические особенности. Доступно по адресу http://www.cdc.gov/pertussis/clinical/features.html. Доступ: 27 октября 2013 г.
Аховуо-Салоранта А, Борисенко О.В., Кованен Н., Варонен Х., Раутакорпи У.М., Уильямс Дж. У. мл. И др.Антибиотики при остром гайморите. Кокрановская база данных Syst Rev . 2008 16 апреля. CD000243. [Медлайн].
[Рекомендации] Чоу А.В., Беннингер М.С., Брук И., Брозек Д.Л., Гольдштейн Е.Дж., Хикс Л.А. и др. Руководство IDSA по клинической практике острого бактериального риносинусита у детей и взрослых. Clin Infect Dis . 2012 г., 54 (8): e72-e112. [Медлайн]. [Полный текст].
Chung LP, Waterer GW. Генетическая предрасположенность к респираторным инфекциям и сепсису. Критический обзор Clin Lab Sci . 2011 сен-дек. 48 (5-6): 250-68. [Медлайн].
Критический обзор Clin Lab Sci . 2011 сен-дек. 48 (5-6): 250-68. [Медлайн].
Horby P, Nguyen NY, Dunstan SJ, Baillie JK. Роль генетики хозяина в восприимчивости к гриппу: систематический обзор. PLoS One . 2012. 7 (3): e33180. [Медлайн]. [Полный текст].
Джуно Дж., Фоук К. Р., Кейнан Ю. Иммуногенетические факторы, связанные с тяжелым респираторным заболеванием, вызываемым зоонозными вирусами гриппа h2N1 и H5N1. Клин Дев Иммунол .2012. 2012: 797180. [Медлайн]. [Полный текст].
Мерилуото М., Хедман Л., Таннер Л., Симелл В., Мякинен М., Симелл С. и др. Связь инфекции бокавируса человека 1 с респираторными заболеваниями в ходе последующего исследования в детстве, Финляндия. Emerg Infect Dis . 2012 18 февраля (2): 264-71. [Медлайн]. [Полный текст].
Национальный центр инфекционных болезней. Отделение респираторных и кишечных вирусов. Вирусы парагриппа человека (ВПЧ). Центры по контролю и профилактике заболеваний. Доступно на http://www.cdc.gov/ncidod/dvrd/revb/respiratory/hpivfeat.htm. Доступ: 30 апреля 2009 г.
[Рекомендации] Schwartz SR, Cohen SM, Dailey SH, et al.Рекомендации по клинической практике: охриплость голоса (дисфония). Отоларингол Хирургия головы и шеи . 2009 Сентябрь 141 (3 Дополнение 2): S1-S31. [Полный текст].
Cherry DK, Hing E, Woodwell DA, Rechtsteiner EA. Национальное исследование амбулаторной медицинской помощи: Резюме 2006 г. 2008 г. Доступно по адресу http://www.cdc.gov/nchs/data/nhsr/nhsr003.pdf.
Национальное исследование амбулаторной медицинской помощи: Резюме 2006 г. 2008 г. Доступно по адресу http://www.cdc.gov/nchs/data/nhsr/nhsr003.pdf.
Fagnan LJ. Острый синусит: экономичный подход к диагностике и лечению. Am Fam Врач . 1998 15 ноя.58 (8): 1795-802, 805-6. [Медлайн].
Центры по контролю и профилактике заболеваний. Доступ 30 апреля 2009 г. Неспецифическая инфекция верхних дыхательных путей. Доступно по адресу http://www.cdc.gov/drugresistance/community/hcp-info-sheets/adult-nurti.pdf.
Isakson M, Hugosson S. Острый эпиглоттит: эпидемиология и распределение серотипов Streptococcus pneumoniae у взрослых. Дж Ларингол Отол . 2011 Апрель 125 (4): 390-3. [Медлайн].
Центры по контролю и профилактике заболеваний.Наблюдение за коклюшем (коклюшем) и отчетность. Доступно по адресу http://www.cdc.gov/pertussis/surv-reporting.html. Доступ: 12 июня 2012 г.
Доступно по адресу http://www.cdc.gov/pertussis/surv-reporting.html. Доступ: 12 июня 2012 г.
Беттиол С., Ван К., Томпсон М.Дж., Робертс Н.В., Перера Р., Хенеган С.Дж. и др. Симптоматическое лечение кашля при коклюше. Кокрановская база данных Syst Rev . 2012 16 мая. 5: CD003257. [Медлайн].
Центры по контролю и профилактике заболеваний. Вспышки респираторных заболеваний, ошибочно приписываемых коклюшу — Нью-Гэмпшир, Массачусетс и Теннесси, 2004–2006 гг. MMWR Morb Mortal Wkly Rep . 2007 24 августа. 56 (33): 837-42. [Медлайн]. [Полный текст].
Центры CDC по контролю и профилактике заболеваний. Сезонный грипп (грипп). Центры по контролю и профилактике заболеваний. Доступно по адресу http://www.cdc.gov/flu/about/disease/index.htm. Доступ: 12 июня 2012 г.
Национальный центр инфекционных болезней. Отделение бактериальных и микотических болезней. Вирус Эпштейна-Барра и инфекционный мононуклеоз.Центры по контролю и профилактике заболеваний. Доступно по адресу http://www.cdc.gov/ncidod/diseases/ebv.htm. Доступ: 30 апреля 2009 г.
Центры по контролю и профилактике заболеваний. CDC. Дифтерия. Центры по контролю и профилактике заболеваний. CDC.gov. Доступно по адресу http://www.cdc.gov/ncidod/dbmd/diseaseinfo/diptheria_t.htm. Доступ: 12 июня 2012 г.
Национальный институт аллергии и инфекционных заболеваний. Простуда. Национальный институт аллергии и инфекционных заболеваний.Доступно по адресу http://www.niaid.nih.gov/topics/commoncold/Pages/default.aspx. Доступ: 12 июня 2012 г.
Wald ER, Guerra N, Byers C. Инфекции верхних дыхательных путей у маленьких детей: продолжительность и частота осложнений. Педиатрия . 1991 Февраль 87 (2): 129-33. [Медлайн].
CDC. Центры по контролю и профилактике заболеваний. Сезонный грипп (грипп): госпитализации, связанные с сезонным гриппом, в США.Центры по контролю и профилактике заболеваний. Доступно по адресу http://www.cdc.gov/flu/about/qa/hospital.htm. Доступ: 29 ноября 2012 г.
CDC. Центры по контролю и профилактике заболеваний. Коклюш (коклюш): клинические осложнения. Доступно по адресу http://www.cdc.gov/pertussis/clinical/complications.html. Доступ: 12 июня 2012 г.
Арола М., Руусканен О., Циглер Т., Мертсола Дж., Нантё-Салонен К., Путто-Лаурила А. и др. Клиническая роль респираторной вирусной инфекции при остром среднем отите. Педиатрия . 1990 декабрь 86 (6): 848-55. [Медлайн].
Шульман УЛ. Детские аутоиммунные психоневрологические расстройства, связанные со стрептококками (PANDAS): обновленная информация. Curr Opin Pediatr . 2009 21 февраля (1): 127-30. [Медлайн].
Национальный институт аллергии и инфекционных заболеваний. Простуда: симптомы. Доступно по адресу http://www.niaid.nih.gov/topics/commonCold/Pages/symptoms.aspx. Доступ: 17 октября 2013 г.
[Рекомендации] Отдел профилактики ЗППП, CDC.Гонококковые инфекции. Руководство по лечению заболеваний, передающихся половым путем, 2010. Центры по контролю и профилактике заболеваний. Доступно на http://www.cdc.gov/std/treatment/2010/gonococcal-infections.htm. Доступ: 29 ноября 2012 г.
Винсент М.Т., Селестин Н., Хуссейн А.Н. Фарингит. Am Fam Врач . 2004 15 марта. 69 (6): 1465-70. [Медлайн].
CDC. Центры по контролю и профилактике заболеваний. Коклюш (коклюш): сбор образцов.Полный текст: http://cid.oxfordjournals.org/content/early/2012/09/06/cid.cis629.full. Доступно по адресу http://www.cdc.gov/pertussis/clinical/diagnostic-testing/specimen-collection.html. Доступ: 17 октября 2013 г.
Чау AW. Острый синусит: современное состояние этиологии, диагностика и лечение. Curr Clin Top Infect Dis . 2001. 21: 31-63. [Медлайн].
[Рекомендации] Ворковски К.А., Берман С.М. Руководство по лечению заболеваний, передающихся половым путем, 2006 г. MMWR Recomm Rep . 2006 4 августа. 55: 1-94. [Медлайн]. [Полный текст].
CDC. Центры по контролю и профилактике заболеваний. Коклюш (коклюш): диагностическое обследование. Центры по контролю и профилактике заболеваний. Доступно по адресу http://www.cdc.gov/pertussis/clinical/diagnostic-testing/index.html. Доступ: 29 ноября 2012 г.
Эпиглоттит у взрослых: передовая медицина [Интернет-база данных]. Апрель 2000 г .;
Ragosta KG, Orr R, Detweiler MJ.Повторное посещение эпиглоттита: протокол — значение боковых рентгенограмм шеи. J Am Osteopath Assoc . 1997 Apr.97 (4): 227-9. [Медлайн].
MacReady N. AAP представляет новые принципы для антибиотиков URI. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/814533. Доступ: 26 ноября 2013 г.
Hersh AL, Jackson MA, Hicks LA. Принципы разумного назначения антибиотиков при бактериальных инфекциях верхних дыхательных путей в педиатрии. Педиатрия . 2013 18 ноября. [Medline].
Литтл П., Мур М., Келли Дж. И др. Стратегии отсроченного назначения антибиотиков при инфекциях дыхательных путей в первичной медико-санитарной помощи: практическое, факторное, рандомизированное контролируемое исследование. BMJ . 2014 6 марта. 348: g1606. [Медлайн]. [Полный текст].
Киссун Н., Митчелл И. Неблагоприятные эффекты рацемического адреналина при эпиглоттите. Скорая педиатрическая помощь . 1985 Сентябрь 1 (3): 143-4. [Медлайн].
Weber JE, Chudnofsky CR, Younger JG, Larkin GL, Boczar M, Wilkerson MD, et al. Рандомизированное сравнение гелий-кислородной смеси (Heliox) и рацемического адреналина для лечения умеренного и тяжелого крупа. Педиатрия . 2001 июн 107 (6): E96. [Медлайн].
[Рекомендации] Ирвин Р.С., Бауманн М.Х., Болсер Д.К., Буле Л.П., Браман С.С., Брайтлинг С.Э. и др. Диагностика и лечение кашля. Краткое изложение: клинические рекомендации ACCP, основанные на фактических данных. Сундук . 2006 Январь 129 (1 доп.): 1С-23С. [Медлайн].
Обновление: активность гриппа — США, 28 сентября 2008 г. — 31 января 2009 г. MMWR Morb Mortal Wkly Rep . 2009 13 февраля. 58 (5): 115-9. [Медлайн]. [Полный текст].
van den Aardweg MT, Boonacker CW, Rovers MM, Hoes AW, Schilder AG. Эффективность аденоидэктомии у детей с рецидивирующими инфекциями верхних дыхательных путей: открытое рандомизированное контролируемое исследование. BMJ . 2011 6 сентября. 343: d5154. [Медлайн]. [Полный текст].
Харви Р., Ханнан С.А., Бадиа Л., Скэддинг Г. Орошение носа физиологическим раствором (соленой водой) при симптомах хронического риносинусита. Кокрановская база данных Syst Rev . 24 января 2007 г. Выпуск 3: [Medline]. [Полный текст].
Rabago D, Zgierska A, Mundt M, Barrett B, Bobula J, Maberry R. Эффективность ежедневного орошения носа гипертоническим солевым раствором у пациентов с синуситом: рандомизированное контролируемое исследование. J Fam Pract . 2002 декабрь 51 (12): 1049-55. [Медлайн]. [Полный текст].
Paul IM, Beiler J, McMonagle A, Shaffer ML, Duda L., Berlin CM Jr. Влияние меда, декстрометорфана и отсутствия лечения на ночной кашель и качество сна у кашляющих детей и их родителей. Arch Pediatr Adolesc Med . 2007 декабрь 161 (12): 1140-6. [Медлайн]. [Полный текст].
Sharfstein JM, North M, Serwint JR. Без рецепта, но больше не под радаром — детские лекарства от кашля и простуды. N Engl J Med . 2007 декабрь 6. 357 (23): 2321-4. [Медлайн].
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов. Заявление FDA после объявления CHPA о безрецептурных лекарствах от кашля и простуды для детей. FDA: Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. Доступно по адресу http://www.fda.gov/bbs/topics/NEWS/2008/NEW01899.html. Доступ: 10 мая 2009 г.
Wiklund L, Stierna P, Berglund R, Westrin KM, Tonnesson M. Эффективность оксиметазолина, вводимого через носовой сильфон в сочетании с пероральным феноксиметил-пенициллином при лечении острого гайморита верхней челюсти. Acta Otolaryngol Suppl . 1994. 515: 57-64. [Медлайн].
Hayden FG, Diamond L, Wood PB, Korts DC, Wecker MT. Эффективность и безопасность интраназального ипратропия бромида при простудных заболеваниях. Рандомизированное двойное слепое плацебо-контролируемое исследование. Энн Интерн Мед. . 1996 15 июля. 125 (2): 89-97. [Медлайн].
Тернер Р.Б., Спербер С.Дж., Соррентино СП, О’Коннор Р.Р., Роджерс Дж., Батули А.Р. и др. Эффективность клемастина фумарата для лечения ринореи и чихания, связанных с простудой. Clin Infect Dis . 1997 25 октября (4): 824-30. [Медлайн].
[Руководство] Американская академия педиатрии. Руководство по клинической практике: лечение синусита. Педиатрия . 2001 сентябрь 108 (3): 798-808. [Медлайн].
Zalmanovici A, Yaphe J. Стероиды для лечения острого синусита. Кокрановская база данных Syst Rev . 18 апреля 2007 г. CD005149. [Медлайн].
Американская академия педиатрии. Применение у детей средств от кашля, содержащих кодеин и декстрометорфан.Американская академия педиатрии. Комитет по наркотикам. Педиатрия . 1997 июн. 99 (6): 918-20. [Медлайн].
Wing A, Villa-Roel C, Yeh B, Eskin B, Buckingham J, Rowe BH. Эффективность лечения кортикостероидами при остром фарингите: систематический обзор литературы. Acad Emerg Med . 2010 май. 17 (5): 476-83. [Медлайн].
Hirt M, Nobel S, Barron E. Цинковый назальный гель для лечения симптомов простуды: двойное слепое плацебо-контролируемое исследование. Ухо-носовое горло J . 2000 Oct. 79 (10): 778-80, 782. [Medline].
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. По состоянию на 16 июня 2009 г. Зикам, средство от простуды, средства для носа (назальный гель от холода, мазки для носа от холода и пилы для снятия холода, размер для детей). Консультации по вопросам общественного здравоохранения MedWatch. Доступно по адресу http://www.fda.gov/Safety/MedWatch/SafetyInformation/SafetyAlertsforHumanMedicalProducts/ucm166996.htm.
Сингх М., Дас РР. Цинк от простуды. Кокрановская база данных Syst Rev . 2011 16 февраля 2: CD001364. [Медлайн].
Тейлор Дж. А., Вебер В., Стэндиш Л., Куинн Г., Гоэслинг Дж., МакГанн М. и др. Эффективность и безопасность эхинацеи при лечении инфекций верхних дыхательных путей у детей: рандомизированное контролируемое исследование. JAMA . 3 декабря 2003 г. 290 (21): 2824-30. [Медлайн].
Барретт Б., Браун Р., Ракель Д., Мундт М., Боун К., Барлоу С. и др. Эхинацея для лечения простуды: рандомизированное исследование. Энн Интерн Мед. . 2010 21 декабря. 153 (12): 769-77. [Медлайн].
Brinckmann J, Sigwart H, van Houten Taylor L. Безопасность и эффективность традиционных лекарственных трав (Throat Coat) в симптоматическом временном облегчении боли у пациентов с острым фарингитом: многоцентровое, проспективное, рандомизированное, двойное слепое, плацебо контролируемое исследование. Дж. Альтернативная медицина . 2003 апр. 9 (2): 285-98. [Медлайн].
D’Souza AL, Rajkumar C, Cooke J, Bulpitt CJ.Пробиотики в профилактике диареи, связанной с антибиотиками: метаанализ. BMJ . 2002 г. 8 июня. 324 (7350): 1361. [Медлайн].
Уолш Н.П., Глисон М., Шепард Р.Дж., Глисон М., Вудс Д.А. и др. Заявление о позиции. Часть первая: иммунная функция и упражнения. Exerc Immunol Ред. . 2011. 17: 6-63. [Полный текст].
Крецингер К., Бродер К.Р., Кортезе М.М., Джойс М.П., Ортега-Санчес И., Ли Г.М. и др. Профилактика столбняка, дифтерии и коклюша среди взрослых: использование столбнячного анатоксина, уменьшенного количества дифтерийного анатоксина и бесклеточной коклюшной вакцины рекомендации Консультативного комитета по практике иммунизации (ACIP) и рекомендации ACIP при поддержке Консультативного комитета по практике контроля за инфекциями в здравоохранении (HICPAC) , для использования Tdap среди медицинского персонала. MMWR Recomm Rep . 2006 15 декабря. 55: 1-37. [Медлайн]. [Полный текст].
[Рекомендации] Ворковски К.А., Левин В.С. Руководство по лечению заболеваний, передающихся половым путем: 2002 [Веб-сайт Центров по контролю и профилактике заболеваний]. MMWR . 2002. 51 (RR06): 1-80. [Полный текст].
Американская академия педиатрии. Профилактика коклюша среди подростков: рекомендации по применению столбнячного анатоксина, восстановленного дифтерийного анатоксина и бесклеточной коклюшной вакцины (Tdap). Педиатрия . 2006 Март 117 (3): 965-78. [Медлайн].
[Рекомендации] Центры безопасных и здоровых людей по контролю и профилактике заболеваний. Коклюш: Краткое изложение рекомендаций по вакцинам. Более безопасные и здоровые люди. Доступно на http://www.cdc.gov/vaccines/vpd-vac/pertussis/recs-summary.htm. Дата обращения: 10.02.2011.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. Заявление FDA относительно азитромицина (Zithromax) и риска сердечно-сосудистой смерти.Доступно на http://www.fda.gov/Drugs/DrugSafety/ucm304372.htm. 12 марта 2013 г .; Доступ: 17 февраля 2017 г.
Vanderbilt Children’s Hospital Nashville, TN
Ларингомаляция — наиболее частая причина шумного дыхания (стридора) у младенцев и детей. Это наиболее частая врожденная аномалия (врожденный порок) голосового аппарата (гортани).
Ларингомаляция лучше всего описать как мягкую ткань над голосовыми связками, которая попадает в дыхательные пути при вдохе младенца.Причина ларингомаляции и гибкость тканей неизвестны. Скорее всего, недоразвита та часть нервной системы, которая придает тонус дыхательным путям.
Симптомы ларингомаляции
У младенцев с ларингомаляцией наблюдается прерывистое шумное дыхание при вдохе, также называемое инспираторным стридором. Этот шум может уменьшаться или ухудшаться в зависимости от положения ребенка во сне или лежа.
Стридор на вдохе очень часто усиливается при возбуждении, плаче, возбуждении, кормлении или положении / сне на спине.Эти симптомы часто присутствуют при рождении и обычно возникают в течение первых 10 дней жизни. Однако шумное дыхание при ларингомаляции может начаться в любой момент в течение первого года.
Симптомы часто усиливаются или ухудшаются в течение первых нескольких месяцев после постановки диагноза, обычно в возрасте от четырех до восьми месяцев. Большинство младенцев с ларингомаляцией перерастают шумное дыхание в возрасте от 12 до 18 месяцев.
Другие симптомы, которые могут быть связаны с ларингомаляцией, включают:
- Проблемы с кормлением
- Плохая прибавка в весе (нарушение роста)
- Срыгивание пищей (рвота или срыгивание)
- Задыхаясь от еды
- Гастроэзофагеальный рефлюкс (срыгивание кислоты из желудка)
- Втягивание груди и / или шеи (втягивание груди и / или шеи при дыхании)
- Цианоз (синеет)
- Апноэ (паузы при дыхании)
Степень ларингомаляции
Ларингомаляция может быть легкой, средней или тяжелой.Около 99 процентов младенцев с ларингомаляцией имеют легкую или умеренную ларингомаляцию.
Легкая ларингомаляция : У младенцев с легкой ларингомаляцией шумное дыхание (инспираторный стридор). Нет значительной обструкции дыхательных путей, трудностей с кормлением или других симптомов, связанных с ларингомаляцией. Шумное дыхание раздражает лиц, осуществляющих уход, но не вызывает других проблем со здоровьем.
Младенцы с легкой ларингомаляцией обычно перерастают стридор в возрасте от 12 до 18 месяцев.Даже если у вашего ребенка может быть легкая ларингомаляция, все же важно следить за признаками и симптомами ухудшения ларингомаляции.
Умеренная ларингомаляция : Младенцы с умеренной ларингомаляцией имеют шумное дыхание или стридор на вдохе. Еще у них может быть:
- Проблемы с кормлением без плохой прибавки в весе (нарушение роста)
- Срыгивание пищей (рвота или срыгивание)
- Задыхаясь от еды
- Гастроэзофагеальный рефлюкс (срыгивание кислоты из желудка)
- От легкого до умеренного втяжения грудной клетки и / или шеи (втягивание груди и / или шеи при дыхании), но без тяжелого дистресса
Младенцы с умеренной ларингомаляцией обычно перерастают стридор в возрасте от 12 до 18 месяцев, но им может потребоваться лечение гастроэзофагеального рефлюкса.Желудочная кислота, если она достигает верхней части пищевода и голосового аппарата, может вызвать отек гибкой ткани над голосовыми связками. Очень часто младенцам с ларингомаляцией средней или тяжелой степени требуются пероральные препараты для лечения гастроэзофагеального рефлюкса.
Даже если у вашего ребенка может быть умеренная ларингомаляция, все равно важно следить за признаками и симптомами ухудшения ларингомаляции.
Тяжелая ларингомаляция : Младенцы с тяжелой ларингомаляцией имеют шумное дыхание или стридор на вдохе.Еще у них может быть:
- Трудности с кормлением из-за плохой прибавки в весе (нарушение роста)
- Значительное втягивание грудной клетки и / или шеи (втягивание груди и / или шеи при дыхании)
- Значительный цианоз (синеет)
- Опасное для жизни апноэ (паузы при дыхании)
- Проблемы с сердцем или легкими, вызванные хронической кислородной недостаточностью (низкий уровень кислорода)
- Симптомы со стороны дыхательных путей, достаточно серьезные, чтобы вызвать несколько посещений отделения неотложной помощи или больницы
Лишь один процент младенческой ларингомаляции — тяжелые случаи, которые обычно требуют хирургического вмешательства.
Диагностические тесты для младенцев с ларингомаляцией
Гибкая ларингоскопия : Этот метод необходим для подтверждения диагноза ларингомаляция. Освещенный эндоскоп или ларингоскоп вводят через нос или рот. Врач осматривает ткань над голосовыми связками, чтобы определить, является ли она гибкой. Верхние дыхательные пути также проверяются на наличие других проблем, которые могут способствовать шумному дыханию.
Рентгенография шеи и грудной клетки : У некоторых младенцев с ларингомаляцией также есть дополнительные проблемы с дыхательными путями, которые могут способствовать шумному дыханию.Рентгенография шеи и грудной клетки позволяет выявить другие проблемы в верхних дыхательных путях, трахее или трахее, груди и легких. Если рентгеновские снимки не соответствуют норме, могут быть рекомендованы дополнительные обследования.
Микроларингоскопия и бронхоскопия (ML&B) : ML&B выполняется в операционной под общим наркозом. Врач осматривает голосовой аппарат и трахею с помощью прицела с подсветкой. Область проверяют на наличие проблем с дыхательными путями, которые могут способствовать шумному дыханию. ML&B может быть рекомендован, если рентгеновские снимки показывают отклонения от нормы или есть подозрение на другие проблемы с дыхательными путями в дополнение к ларингомаляции.
Датчик импеданса : Гастроэзофагеальный рефлюкс часто встречается у младенцев с умеренной или тяжелой ларингомаляцией. Могут быть назначены пероральные препараты или рекомендован импедансный зонд для проверки степени гастроэзофагеального рефлюкса. Зонд импеданса — это небольшая трубка, вводимая через нос в пищевод. Трубка подключена к измерительному устройству, которое регистрирует, сколько раз кислота покидает желудок и достигает пищевода. Этот тест измеряет кислотность в верхнем пищеводе возле горла и в нижнем пищеводе непосредственно перед желудком.Зонд импеданса помещается во время рентгеновского снимка. Для этого теста младенцев госпитализируют на ночь.
условий голоса и речи | Райли Детское Здоровье
К нарушениям голоса и речи, которые могут повлиять на детей и подростков, относятся:
Нарушения голоса . Нарушения голоса могут включать охриплость, утомляемость голоса, хриплость, периодическую потерю голоса или несоответствующую высоту или громкость. Большинство нарушений голоса возникает из-за того или иного напряжения голоса, например из-за частых воплей или криков, слишком тихой или высокой речи или хронического прочистки горла. Симптомы нарушения голоса включают:
- Охриплость, хрипота или напряжение голоса на ежедневной, еженедельной или другой частой основе
- Охриплость или периодическая потеря голоса во время или после занятий спортом, аплодисментами, криками, пением или лагерем
- Более низкий (более низкий) голос, чем у других тех же возраст, заставляющий ребенка казаться старше
- Напряжение для достижения высоких нот во время пения
- Симптомы, похожие на ларингит, сохраняющиеся после простуды или инфекции верхних дыхательных путей
Речевые расстройства .Общие расстройства речи включают расстройства моторной речи, такие как апраксия речи в детском возрасте (CAS) и дизартрия, а также заикание. CAS возникает, когда в мозгу ребенка возникают проблемы с перемещением частей тела, необходимых для речи, таких как губы, челюсть и язык. Ребенок знает, что он хочет сказать, но мозгу трудно координировать движения мышц, необходимые для того, чтобы произносить слова. Симптомы CAS включают:
- Непоследовательные звуковые ошибки, не являющиеся результатом незрелости
- Понимание языка намного лучше, чем он или она может говорить
- Кажется, будто пытается ощупью издавать звуки или координировать губы, язык и челюсть для целенаправленного движения
- Трудности четко произносить более длинные слова или фразы, чем более короткие
- Трудности с пониманием, особенно для незнакомого слушателя
- Речь прерывистая или монотонная, или акцент делается на неправильном слоге или слове
Дизартрия возникает, когда ребенок испытывает трудности с движением мышцы, необходимые для речи, включая губы, язык, голосовые складки и диафрагму.Это состояние вызвано повреждением мозга при рождении или позже из-за такого состояния, как церебральный паралич или мышечная дистрофия. Симптомы дизартрии включают:
- Невнятная, прерывистая или невнятная речь, которую трудно понять
- Низкая скорость речи
- Высокая скорость речи с невнятным бормотанием
- Ограниченное движение языка, губ и челюстей
- Аномальная высота звука и ритм при разговоре
Заикание возникает, когда речь ребенка прерывается, что называется затруднением речи.В большинстве случаев заикание сказывается хотя бы на некоторых повседневных действиях ребенка. Симптомы заикания включают:
- Частичное повторение слова . Это когда ребенок испытывает трудности с переходом от одной буквы в слове к остальным звукам в слове и поэтому повторяет один и тот же звук два или более раз.
- Звуковое удлинение . Это когда ребенку трудно перейти от первого звука в слове к остальным звукам в слове, и таким образом он удлиняет первый звук.
- Серия междометий . Это когда ребенок ожидает, что у него возникнут некоторые трудности при соединении слов в предложении, и поэтому использует слова-заполнители, такие как «ммм», чтобы сгладить переход.
Рецидивирующий респираторный папилломатоз с юношеским началом . Рецидивирующий респираторный папилломатоз с юношеским началом (РРП) — это редкое заболевание, при котором у ребенка появляются небольшие бородавчатые образования (папилломы) в дыхательных путях. Папилломы могут развиваться где угодно по ходу тракта, но чаще всего в гортани и голосовых связках.Эти доброкачественные новообразования могут вызвать серьезную, даже опасную для жизни обструкцию дыхательных путей и респираторные осложнения. RRP вызывается инфекцией вируса папилломы человека (ВПЧ). Симптомы рецидивирующего респираторного папилломатоза включают:
- Охриплость в горле, которая может постепенно ухудшаться
- Затрудненное, шумное дыхание
- Затруднение при разговоре или глотании
- Потеря голоса
- Хронический кашель
- Одышка или затрудненное дыхание
- Приступы удушья
7 904 (связка) паралич или парез голосовой складки (связки) .Паралич голосовых связок возникает из-за проблем с нервом, мышцами или фиксацией перстневидного сустава, что приводит к параличу мышц голосовых связок (связок). Паралич — это полное прерывание нервного импульса, в результате которого нет движения; парез — это частичное прерывание нервного импульса, приводящее к слабым или ненормальным движениям мышц гортани. Симптомы паралича голосовых складок могут включать:
- Качество дыхания голоса
- Охриплость
- Шумное дыхание
- Потеря высоты голоса
- Удушье или кашель при глотании пищи, питья или слюны
- Необходимость часто дышать во время разговора
- Неспособность говорить громко 9000 рвотного рефлекса
- Неэффективный кашель
- Частое прочищение горла
Паутины голосовых складок (связок) .Паутина голосовых складок возникает, когда тонкие соединения образуются через переднюю часть голосовых складок. Эти сети могут быть врожденными (присутствуют при рождении) или вызваны травмой, такой как предыдущие операции на голосе или интубация. Небольшие перепонки голосовых складок могут совсем не беспокоить ребенка. Паутина большего размера может блокировать поток воздуха и влиять на способность ребенка нормально говорить или адекватно дышать. Основные симптомы перепонки голосовых складок включают затрудненное дыхание или нормальную речь.
Диагностика состояния голоса и речи
Врачи Riley в IU Health ставят диагноз, сначала сужая вероятную причину симптомов вашего ребенка.Используемые обследования и анализы будут зависеть от того, какое состояние подозревает врач:
Нарушение голоса . Если врач подозревает, что у вашего ребенка нарушение голоса, он начнет с тщательного осмотра его горла и голосового аппарата. Врач, скорее всего, задаст вам и вашему ребенку вопросы о том, когда его голос станет хриплым или хриплым.
Детская апраксия речи . Если врач подозревает, что у ребенка апраксия речи в детстве (CAS), врач, скорее всего, порекомендует обследование у речевого патолога (SLP).SLP выполнит один или несколько из следующих тестов для диагностики CAS:
- Орально-моторная оценка . В этом типе теста патологоанатом оценивает вашего ребенка на предмет слабости или низкого мышечного тонуса губ, челюсти и языка. SLP определит, насколько хорошо ваш ребенок может координировать движения рта.
- Оценка мелодии речи . В этом типе теста SLP выслушает вашего ребенка, чтобы убедиться, что он или она может правильно подчеркивать слоги в словах и слова в предложениях.SLP определит, правильно ли ваш ребенок использует высоту звука, паузы, чтобы отмечать различные типы предложений, и паузы, чтобы отмечать разные части предложения.
- Оценка звука речи . В этом типе теста SLP оценивает гласные и согласные звуки вашего ребенка. SLP проверит, насколько хорошо ваш ребенок произносит отдельные звуки и звуковые комбинации.
Дизартрия . Если врач подозревает, что у ребенка дизартрия, он, скорее всего, порекомендует обследование у речевого патолога (SLP).SLP исследует движения губ, языка и лица вашего ребенка, а также проанализирует поддержку дыхания на предмет качества речи и голоса.
Заикание . Если врач подозревает, что у ребенка заикание, он, скорее всего, порекомендует обследование у речевого патолога (SLP). SLP проанализирует частоту и серьезность нарушений речи у вашего ребенка, а также то, как он или она реагирует на эти нарушения и справляется с ними.
Ювенильное начало RRP .РРП с ювенильным началом диагностируется на основе подробного анамнеза пациента, тщательного исследования папиллом и специализированных тестов, таких как непрямая или прямая ларингоскопия, что позволяет врачу внимательно осмотреть заднюю часть глотки.
Паралич голосовой складки (связки) . Если врач подозревает, что у ребенка паралич или парез голосовой связки, он может провести один или несколько из следующих тестов для диагностики этого состояния:
- Ларингоскопия .Врач осмотрит голосовые связки вашего ребенка с помощью зеркала или тонкой гибкой трубки (эндоскопа), чтобы определить движение и положение голосовых связок, а также поражены ли одна или обе голосовые связки.
- Электромиография гортани . Врач вводит крошечные иглы в мышцы голосовых связок вашего ребенка через кожу шеи, чтобы измерить электрические токи в мышцах голосовых связок. Эта процедура проводится в операционной под наркозом.
- Анализы крови . Врач вашего ребенка может назначить анализ крови, чтобы определить причину паралича.
- Визуальные тесты . Визуализирующие обследования, такие как рентген, магнитно-резонансная томография (МРТ) и компьютерная томография (КТ), также могут помочь определить причину паралича голосовых складок вашего ребенка.
Перепончатые складки голосовых складок . Если врач подозревает, что у ребенка есть перепонки голосовых складок, он может порекомендовать ларингоскопию, чтобы определить размер и протяженность перепончатой структуры.
Ларингомаляция | Детская больница Филадельфии
Ларингомаляция — это врожденное размягчение тканей гортани (голосового аппарата) над голосовыми связками. Это наиболее частая причина шумного дыхания в младенчестве. Структура гортани деформирована и гибкая, из-за чего ткани падают на отверстие дыхательных путей и частично блокируют его.
В большинстве случаев ларингомаляция у младенцев не является серьезным заболеванием — у них шумное дыхание, но они могут есть и расти.У этих младенцев ларингомаляция проходит без хирургического вмешательства к возрасту от 18 до 20 месяцев. Однако небольшой процент детей с ларингомаляцией действительно испытывает трудности с дыханием, едой и набором веса. Эти симптомы требуют немедленного внимания.
Немедленно обратитесь в больницу, если у ребенка:
- Останавливает дыхание более чем на 10 секунд
- Синеет вокруг губ при шумном дыхании
- Тянет в шею или грудь без облегчения после изменения положения или пробуждения
Ларингомаляция в дыхательных путях ребенка во время микроларингоскопии.
Точная причина ларингомаляции неизвестна. Фактором может быть расслабление или отсутствие мышечного тонуса в верхних дыхательных путях. Порок развития обычно присутствует при рождении или появляется в течение первого месяца жизни. Гастроэзофагеальный рефлюкс (рефлюкс ГЭ) может способствовать выраженности симптомов. Шумное дыхание часто усиливается, когда ребенок лежит на спине или плачет.
Если ваш ребенок родился с ларингомаляцией, симптомы могут присутствовать при рождении и могут стать более очевидными в течение первых нескольких недель жизни.Шумное дыхание нередко ухудшается до того, как оно улучшится, обычно в возрасте от 4 до 8 месяцев. Большинство детей перерастают ларингомаляцию к 18–20-месячному возрасту. Симптомы включают:
- Шумное дыхание (стридор) — слышимый хрип, когда ребенок вдыхает (вдыхает). Часто бывает хуже, когда ребенок возбужден, кормит, плачет или спит на спине.
- Высокий звук
- Затруднение при кормлении
- Плохая прибавка в весе
- Удушье при кормлении
- Апноэ (остановка дыхания)
- Втягивание шеи и груди при каждом вдохе
- Цианоз (синеет)
- Гастроэзофагеальный рефлюкс (срыгивание, рвота и срыгивание)
- Аспирация (вдыхание пищи в легкие)
Ларингомаляция во время осмотра Ваш врач задаст вам несколько вопросов о проблемах со здоровьем вашего ребенка и может порекомендовать тест, называемый назофаринголарингоскопией (НПЛ), для дальнейшей оценки состояния вашего ребенка.
Во время этого теста, который проводится в кабинете вашего врача, крошечная камера, которая выглядит как спагетти с подсветкой на конце, проходит через ноздрю вашего ребенка в нижнюю часть горла, где находится гортань. Это позволит вашему врачу увидеть голосовой ящик вашего ребенка.
Если диагностирована ларингомаляция, врач может назначить другие диагностические тесты, чтобы оценить степень проблемы вашего ребенка и выяснить, затронуты ли нижние дыхательные пути. Эти тесты могут включать:
- Рентген шеи
- Рентгеноскопия дыхательных путей
- Микроларингоскопия и бронхоскопия (MLB)
- Эзофагогастродуоденоскопия (EGD) и зонд pH
- Функциональная эндоскопическая оценка ласточки (FEES)
В 90 процентах случаев ларингомаляция проходит без лечения к тому времени, когда вашему ребенку исполняется 18–20 месяцев.Однако, если ларингомаляция тяжелая, лечение вашего ребенка может включать прием лекарств или операцию.
Лекарство
Врач вашего ребенка может назначить антирефлюксный препарат, чтобы помочь справиться с гастроэзофагеальным рефлюксом (ГЭРБ). Это важно, потому что хроническое втягивание шеи и грудной клетки вашего ребенка из-за ларингомаляции может усугубить рефлюкс. Кроме того, кислотный рефлюкс может вызвать опухоль над голосовыми связками и ухудшить шумное дыхание.
Хирургия ларингомаляции
Операция, называемая супраглоттопластикой, является методом выбора, если состояние вашего ребенка тяжелое.Симптомы, указывающие на необходимость операции по поводу ларингомаляции, включают:
- Опасное для жизни апноэ (остановка дыхания)
- Значительные синие заклинания
- Неспособность набрать вес при кормлении
- Значительные втягивания груди и шеи
- Потребность в дополнительном кислороде для дыхания
- Проблемы с сердцем или легкими, связанные с неспособностью вашего ребенка получать достаточно кислорода
Эта операция не может полностью устранить шумное дыхание, но должна помочь:
- Уменьшить тяжесть симптомов
- Уменьшение апноэ (остановки дыхания)
- Уменьшить потребность в дополнительном кислороде
- Улучшение глотания
- Помогите ребенку набрать вес
После хирургической процедуры следует повторно оценить безопасность глотания вашего ребенка.
Травма гортани | Детская больница Филадельфии
Травма гортани — это повреждение голосового аппарата или гортани, верхней части дыхательных путей, где расположены голосовые связки.
Тупая травма дыхательных путей довольно распространена, но у детей случается реже, чем у взрослых. В педиатрических случаях травма обычно возникает в результате падения, удара по шее или другой травмы горла.
Повреждение может варьироваться от незначительной слабости голосовых связок до переломов хрящевых структур гортани или трахеи.Эти переломы могут вызвать попадание воздуха в шею и грудную клетку, что приведет к серьезному респираторному нарушению и даже смерти, если не диагностировать и быстро не лечить.
В детстве гортань и трахея имеют мягкую хрящевую структуру и небольшие размеры. Поэтому переломы у детей возникают реже. Даже в самых крупных больницах наблюдается лишь небольшое количество реальных случаев перелома гортани и трахеи.
Травма гортани может проявиться не сразу. Если есть подозрение, что гортань ребенка была повреждена при падении или другом происшествии, важно, чтобы ребенок был осмотрен врачом.Признаки и симптомы травмы гортани включают:
- Затруднения при разговоре или издании звуков
- Изменение голоса (охриплость)
- Шумное дыхание (стридор)
- Респираторный дистресс
- Жалобы на боли в шее или боли при глотании или кашле
- Синяк на шее
- Кровь при кашле
- Отек шеи
Травма гортани во время эндоскопического обследования При подозрении на травму гортани врач предпримет несколько действий для подтверждения диагноза.
- Врач оценит степень респираторной недостаточности и характер травмы.
- В случае мягкой тупой травмы шеи проводится осмотр шеи, в частности, наощупь. Врач почувствует скрежет, потрескивание или треск, а также ощущения под кожей (называемые крепитацией).
- Если у ребенка хриплый голос, в отделении неотложной помощи можно использовать гибкую ларингоскопию для визуализации голосовых связок на предмет гематом или разрывов.
- Если состояние ребенка стабильное, ему могут пройти компьютерную томографию шеи и груди.
- Может потребоваться микроларингоскопия и бронхоскопия с восстановлением дыхательных путей.
Когда наши врачи диагностируют травму гортани, первоочередной задачей является обеспечение проходимости дыхательных путей. Жесткий ларингоскоп будет использоваться для выявления травмы, и мы можем сделать фото- и видеодокументацию процедуры, чтобы определить степень повреждения гортани. Если это безопасно, вашему ребенку будет проведена интубация. В экстренных случаях может быть выполнена трахеостомия, чтобы обеспечить безопасность дыхательных путей, пока повреждение восстанавливается хирургическим путем.
Открытое хирургическое лечение перелома и / или внутренних разрывов должно быть выполнено как можно скорее. Обычно это можно сделать в виде одноэтапной реконструкции гортани и трахеи без трахеотомии, когда пациента интубируют для хирургического вмешательства в течение пяти-семи дней. Пациенту предстоит пройти еще одну микроларингоскопию и бронхоскопию, чтобы оценить процесс заживления перед экстубацией.
Оценка речи и глотания должна выполняться после заживления дыхательных путей.Часто ребенку также требуется отдых для голоса и логопед.
Круп — одно из клинических проявлений нового коронавируса у детей
Проявления нового коронавируса разнообразны и могут проявляться через респираторные, желудочно-кишечные и даже нервные симптомы. Поражение дыхательных путей обычно представляет собой инфекцию верхних путей или пневмонию, но также может проявляться и другими формами легочных заболеваний. Мальчик 3 лет обратился с жалобами на кашель, охриплость голоса и стридор.Его лечили дексаметазоном и распыленным адреналином, и был установлен клинический диагноз круп. После лечения его симптомы на короткое время улучшились, но внезапно кашель усилился и сопровождался дыхательной недостаточностью и судорогами. Затем ему была проведена интубация и искусственная вентиляция легких. Из-за эпидемии коронавируса анализ полимеразной цепной реакции с обратной транскрипцией (ОТ-ПЦР) был взят из глоточного секрета и дал положительный результат. Ребенок был изолирован. В связи с чрезмерной респираторной секрецией и ухудшением общего состояния была проведена бронхоскопия с изображением, совместимым с бактериальным трахеитом.Его лечили антибиотиками широкого спектра действия, противовирусными препаратами и поддерживающей терапией. Наконец, через 4 недели лечения ребенок выписан в хорошем общем состоянии. Круп является одним из респираторных симптомов нового коронавируса и может быть фактором риска бактериального трахеита. Поэтому наличие клинических проявлений крупа свидетельствует о необходимости проведения ПЦР-тестирования на коронавирус.
1. Введение
Новый коронавирус впервые появился в Ухане, Китай. Он быстро распространился по миру и стал известен как COVID-19 [1].Заболеваемость этой инфекцией у детей младше 18 лет относительно низкая (около 2,4% от всех зарегистрированных случаев) [2]. Клинические проявления у детей отличаются от таковых у взрослых и обычно более легкие. Заболевание возникает у детей вследствие заражения COVID-19 в домашних условиях [1]. Основные клинические проявления включают лихорадку, озноб, миалгию, слабость и респираторные симптомы, такие как кашель, тахипноэ, втягивание и одышку [1]. Поражение дыхательных путей обычно представляет собой инфекцию верхних дыхательных путей или пневмонию, но также может проявляться другими формами легочных заболеваний [3].По нашим сведениям, у детей было зарегистрировано несколько случаев крупа после COVID-19, но не было зарегистрировано бактериального трахеита после крупа COVID-19 [4, 5]; зарегистрирован только один случай бактериальной суперинфекционной пневмонии [5]. Однако, согласно исследованиям научной литературы, у взрослых было зарегистрировано два случая ларинготрахеита, вторичного по отношению к COVID-19 [6].
Круп — это гетерогенная группа острых инфекционных процессов, характеризующихся лающим кашлем, который может сопровождаться охриплостью голоса, стридором на выдохе и респираторным дистрессом [7].Кашель, напоминающий лающий, является признаком заболевания у младенцев и детей младшего возраста, тогда как охриплость голоса преобладает у детей старшего возраста и взрослых [8]. Причины крупа — вирусные инфекции. Примерно 75% случаев составляют вирус парагриппа, а остальные включают грипп A и B, аденовирус, респираторно-синцитиальный вирус (RSV) и корь [7]. Другой причиной крупа является коронавирус человека NL63 (HCoV-NL63) [8]. Частота осложнений у детей с крупом составляет 15% [7]. Бактериальный трахеит — одно из наиболее серьезных осложнений крупа, связанное с риском обструкции дыхательных путей [7, 8].Обычно он следует за вирусным крупом и редко встречается вначале [7]. Заболеваемость летом или весной очень редка [9].
2. Описание клинического случая
В отделение неотложной помощи доставлен 3-летний мальчик из-за кашля, охриплости и явного стридора. Он был госпитализирован с диагнозом круп и лечился аэрозольным адреналином и дексаметазоном. Состояние улучшилось через несколько часов, после чего его выписали. Он является третьим ребенком в семье некровных родителей, у которого в анамнезе не было каких-либо заболеваний.Вскоре после выписки он вернулся из-за обострения кашля, респираторной недостаточности, генерализованных судорог и взгляда снизу вверх. Приступ длился около десяти минут. У него и его родственников не было припадков в анамнезе. Сначала ребенок был полностью в сознании, но через короткое время у него появился сильный кашель, одышка и отравление. Затем его интубировали и перевели в отделение детской интенсивной терапии (PICU). Его лечение было начато с ванкомицина (45 мг / кг / день, разделенного на 4 приема), произведенного Exir Pharmaceutical Co., Иран), меропенем (120 мг / кг / день, разделенный на три дозы — производства Dana Pharmaceutical Co., Иран) и фенитоин. Были отправлены необходимые параклинические анализы. ПЦР-тест на коронавирус был взят из глоточного секрета из-за эпидемии коронавируса и посещения вечеринки за несколько дней до госпитализации. В семье ребенка не было симптомов COVID-19, и все они дали отрицательный результат ПЦР на коронавирус. Он был в группе детей, и болезнь, вероятно, распространяется оттуда.Результаты лабораторного теста были следующими:
(L: 19%, N: 75%), (нормальный диапазон:),, (нормальный диапазон:), (нормальный диапазон: 50-115 мг / дл), ( нормальный диапазон: 5-18 мг / дл), (нормальный диапазон: 0,3-0,7 мг / дл), (нормальный диапазон: 8-13 мг / дл), (нормальный диапазон: 136-146 мэкв / л), (нормальный диапазон : 3,5-5,1 мэкв / л), (нормальный диапазон: <5 отрицательных), (нормальный диапазон: до 41 Ед / л), (нормальный диапазон: до 41 Ед / л), (нормальный диапазон: 11-13,5 секунд ), (нормальный диапазон: 0,8-1,1), (нормальный диапазон: 25-35 секунд), (нормальный диапазон: 230-460 Ед / л), (нормальный диапазон: <10 мм / час), посев крови = отрицательный.
Контактная изоляция была инициирована, но его состояние постепенно ухудшалось, поскольку увеличивались стридоры и выделения из дыхательных путей. Рентген грудной клетки показал двусторонние перибронхиальные манжеты в парахилярной области и консолидацию в правой верхней доле (рис. 1).
Бронхоскопия прошла быстро. В трахее и бронхах обнаружено большое количество густых гнойных выделений, что свидетельствует о бактериальном трахеите. Образец этого гнойного отделяемого был отправлен на посев, который оказался положительным на Staphylococcus aureus.Во время госпитализации произошло несколько генерализованных приступов, купируемых фенобарбиталом. ПЦР-тест на коронавирус положительный; поэтому, хотя лечение коронавируса у детей в основном основано на симптоматическом, поддерживающем лечении и лечении осложнений, Калетра (ритонавир / лопинавир) (производства HETERO Pharmaceutical Co., Индия) была начата с дозы 12 мг / кг / 12 ч. (компонент лопинавир). Решение принято согласно протоколу Минздрава Ирана. Он находился на ИВЛ 17 дней, получал поддерживающую терапию и парентеральное питание.Постепенно его общее состояние улучшилось, и его наконец выписали. В дальнейшем пациент был полностью здоров без каких-либо жалоб.
3. Обсуждение
Вирус парагриппа — наиболее частая причина крупа (ларинготрахеобронхита) у детей. Другие вирусы также могут вызывать круп, включая грипп A и B, аденовирус, RSV, корь и HCoV-NL63 [7, 8]. Сообщалось лишь о нескольких случаях ларинготрахеобронхита у детей после COVID-19 [4, 5]. Интересно, что у наших пациентов до появления бактериального трахеита были типичные симптомы крупа.Первоначально он хорошо отреагировал на обычную терапию распыленным адреналином и дексаметазоном, как описано в исследовании Питстика [4]. После начала бактериального трахеита течение болезни ухудшилось, потребовалась искусственная вентиляция легких. Фактически, бактериальный трахеит, вызванный Staphylococcus aureus, — это суперинфекция, которая возникает, когда организм добавляется к основному вирусному заболеванию, например, коронавирусу. Однако в исследовании Venn et al. Первоначально пациенты с крупом плохо реагировали на лечение, но через несколько часов выздоравливали [5].В отличие от большинства случаев крупа, который чаще встречается осенью и зимой [9], у нашей пациентки круп летом развился, как и в исследовании Венна [5]. В исследовании Pitstick et al. Заболевание было зарегистрировано также весной [4]. У нашего пациента, вопреки большинству сообщений, у родственников ребенка не было симптомов инфекции, и ребенок, вероятно, заразился от педиатрической группы. В некоторых случаях после крупа, вторичного по отношению к COVID-19, может возникнуть бактериальная инфекция дыхательных путей, требующая интубации и искусственной вентиляции легких.В нашем случае это было связано с бактериальным трахеитом, а в других случаях с пневмонией [5]. Важным моментом у этих пациентов было полное выздоровление даже в очень тяжелых случаях и выписка в хорошем общем состоянии. Учитывая текущую эпидемию коронавируса и результат этого отчета, рекомендуется провести скрининг на COVID-19 у детей с симптомами крупа; с другой стороны, следует проводить респираторную и контактную изоляцию, чтобы предотвратить распространение инфекции.
4. Заключение
Круп может быть одним из клинических проявлений COVID-19 у детей.Это может осложниться бактериальной суперинфекцией и вызвать бактериальный трахеит.
Доступность данных
Все актуальные данные включены в статью.
Согласие
Письменное информированное согласие было получено от родителей пациента на публикацию этого описания случая.
Конфликты интересов
У авторов нет конфликтов интересов, относящихся к этой статье, которые следует раскрывать.
Вклад авторов
Все авторы в равной степени внесли свой вклад в написание этой рукописи.
Благодарности
Мы благодарим родителей ребенка, которые добровольно предоставили свое время и информацию. Мы также ценим сотрудничество с доктором Дианой Диас за помощь в написании этой статьи.
Общие проблемы, которые могут повлиять на ваш голос
Вы можете удивиться разнообразию заболеваний, которые могут привести к проблемам с голосом. Ниже описаны наиболее частые причины охриплости голоса и затрудненного голоса. Если вы часто хрипите или замечаете изменение голоса в течение длительного периода времени, обратитесь к своему отоларингологу (врачу по лечению ушей, носа и горла) для обследования.
Острый ларингит
Острый ларингит — наиболее частая причина внезапной хрипоты и потери голоса. Большинство случаев острого ларингита вызвано вирусной инфекцией, которая приводит к отеку голосовых связок. Когда голосовые связки набухают, они по-разному вибрируют, что приводит к охриплости. Лучшее лечение этого состояния — оставаться хорошо гидратированным и отдыхать или уменьшить использование голоса. Серьезное повреждение голосовых связок может возникнуть в результате чрезмерного использования голоса во время эпизода острого ларингита.Поскольку в большинстве случаев острый ларингит вызывается вирусом, антибиотики неэффективны. Бактериальные инфекции гортани встречаются гораздо реже и часто связаны с затрудненным дыханием. Любые проблемы с дыханием во время болезни требуют неотложной медицинской помощи.
Хронический ларингит
Хронический ларингит — это неспецифический термин, и необходимо определить первопричину. Хронический ларингит может быть вызван кислотным рефлюксом, воздействием раздражающих веществ, таких как дым, и инфекциями низкой степени тяжести, такими как дрожжевые инфекции голосовых связок у людей, использующих ингаляторы для лечения астмы.Пациенты, проходящие курс химиотерапии или другие люди, чья иммунная система не работает должным образом, также могут заразиться этими инфекциями.
Ларингофарингеальная рефлюксная болезнь (LPRD)
Рефлюкс желудочного сока в горло может вызывать различные симптомы как в пищеводе (глотательная трубка), так и в горле. Охриплость голоса (хроническая или периодическая), проблемы с глотанием, ощущение комка в горле или боль в горле — частые симптомы кислотного раздражения горла желудком. Имейте в виду, что LPRD может протекать без каких-либо симптомов явной изжоги и срыгивания, которые традиционно сопровождают гастроэзофагеальную рефлюксную болезнь (ГЭРБ).
Неправильное и чрезмерное использование голоса
Речь — это физическая задача, которая требует координации дыхания с использованием нескольких групп мышц. Неудивительно, что, как и в любой другой физической задаче, есть эффективные и неэффективные способы использования вашего голоса. Чрезмерно громкое, продолжительное и / или неэффективное использование голоса может привести к проблемам с речью, так же как неправильный подъем может привести к травмам спины. Чрезмерное напряжение мышц шеи и гортани наряду с плохой техникой дыхания во время речи приводит к утомлению голоса, повышенному усилию голоса и охриплости.Неправильное и чрезмерное использование голоса подвергает вас риску развития доброкачественных поражений голосовых связок (см. Ниже) или кровоизлияния в голосовые связки.
Распространенные ситуации, связанные с неправильным использованием голоса:
- Разговор в шумной обстановке
- Чрезмерное использование сотового телефона
- Использование телефона с трубкой, прикрепленной к плечу
- Использование несоответствующего тона (слишком высокого или слишком низкого) при разговоре
- Не использовать усиление во время публичных выступлений
Доброкачественные поражения голосовых связок
Доброкачественные незлокачественные новообразования на голосовых связках чаще всего возникают в результате неправильного или чрезмерного использования голоса, что приводит к травме голосовых связок.Эти поражения (или «неровности») на голосовых связках изменяют вибрацию голосовых связок и приводят к охриплости голоса. Наиболее частыми поражениями голосовых связок являются узелки, полипы и кисты. Голосовые узелки (также известные как узлы или узлы певца) похожи на «мозоли» голосовых связок. Они возникают на обеих голосовых связках напротив друг друга в точке максимального износа и обычно лечатся с помощью голосовой терапии, чтобы устранить травму голоса, которая их вызывает. Вопреки распространенному мифу, голосовые узелки хорошо поддаются лечению, и вмешательство в большинстве случаев приводит к улучшению.Полипы и кисты голосовых связок — другие распространенные доброкачественные образования. Иногда они связаны с неправильным или чрезмерным использованием голоса, но также могут возникать у людей, которые не используют свой голос ненадлежащим образом. Эти типы проблем обычно требуют микрохирургического лечения для лечения, а в некоторых случаях голосовая терапия используется в комбинированном подходе к лечению.
Кровоизлияние в голосовые связки
Если вы внезапно теряете голос после крика, крика или других сложных вокальных задач, возможно, у вас развилось кровоизлияние в голосовые связки.Кровоизлияние в голосовую связку возникает, когда один из кровеносных сосудов на поверхности голосовой связки разрывается и мягкие ткани голосовой связки наполняются кровью. Это считается неотложным голосовым вмешательством и лечится абсолютным отдыхом голоса до тех пор, пока кровотечение не исчезнет. Если вы теряете голос после интенсивного использования голоса, как можно скорее обратитесь к отоларингологу.
Паралич и парез голосовых связок
Охриплость голоса и другие проблемы могут возникать из-за проблем между нервами и мышцами в пределах голосового аппарата или гортани.Наиболее частым неврологическим заболеванием, поражающим гортань, является паралич или слабость одной или обеих голосовых связок. Вовлечение обеих голосовых связок встречается редко и обычно проявляется шумным дыханием или затрудненным получением достаточного количества воздуха при дыхании или разговоре. Когда одна голосовая связка парализована или слаба, обычно проблема заключается не в дыхании, а в голосе. Одна голосовая связка может быть парализована или ослаблена (парез) из-за вирусной инфекции горла, после операции на шее или груди, из-за опухоли или разрастания вдоль гортанных нервов или по неизвестным причинам.Паралич голосовых связок обычно проявляется мягким и хриплым голосом. Во многих случаях паралич голосовых связок проходит в течение нескольких месяцев. Однако в некоторых случаях паралич будет постоянным и может потребоваться активное лечение для улучшения голоса. Выбор лечения зависит от характера паралича голосовых связок, степени нарушения голоса и голосовых потребностей пациента. Хотя мы не можем заставить парализованные голосовые связки снова двигаться, есть хорошие варианты лечения для улучшения голоса.Один из вариантов включает операцию по поводу одностороннего паралича голосовых связок, при которой голосовая связка перемещается для улучшения контакта и вибрации парализованной голосовой связки с непарализованной голосовой связкой. Для этого используются различные хирургические методы. Голосовая терапия может использоваться до или после хирургического лечения парализованных голосовых связок, а также может использоваться как единственное лечение. (Для получения дополнительной информации см.

 Шепотом говорить тоже не стоит, так как он гораздо больше нагружает голосовые связки, чем нормальная речь.
Шепотом говорить тоже не стоит, так как он гораздо больше нагружает голосовые связки, чем нормальная речь.

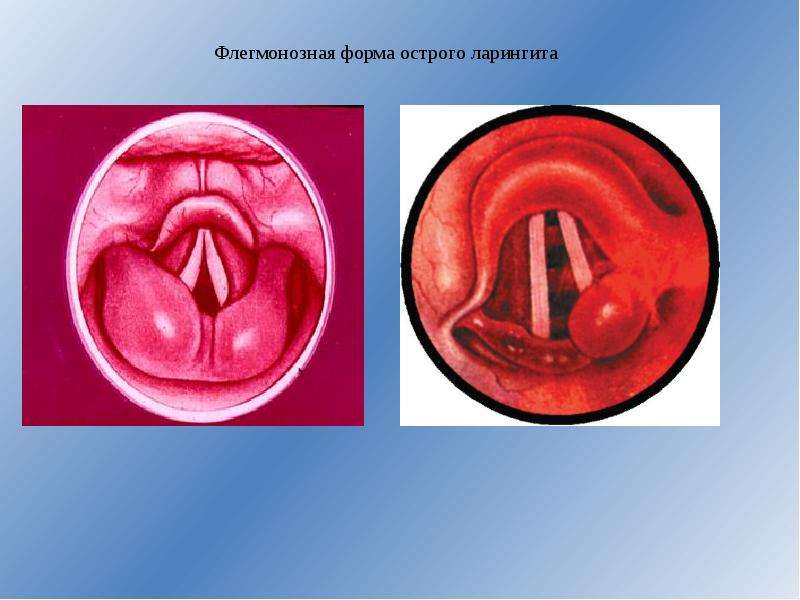 Риск инфицирования таким путем хоть и невелик, ввиду невысокой устойчивости вируса во внешней среде, но существует.
Риск инфицирования таким путем хоть и невелик, ввиду невысокой устойчивости вируса во внешней среде, но существует. Они повторяют год от года: не так страшен сам грипп, как его последствия. Тем более что в группу высокого риска попадают самые слабые люди: с хроническими заболеваниями, пожилые, беременные женщины и маленькие дети. Ежегодно умирают десятки человек, в том числе и дети. В России каждый год регистрируют от 30 до 45 миллионов случаев ОРВИ и гриппа, из них более половины – у детей. Всегда высок риск «подцепить» вирус при посещении магазинов, в городском транспорте и других общественных местах. Источник заражения – контакт с больным: вирус гриппа передается воздушно-капельным путем, и вероятность заболевания при попадании возбудителя в верхние дыхательные пути очень велика. Инкубационный период – от нескольких часов до 1-3 дней, причем у детей до трехлетнего возраста симптомы гриппа проявляются быстрее и острее. Самое плохое, что у малышей чаще наблюдаются осложнения: ларингит, ложный круп, бактериальная пневмония, синуситы, острый средний отит, судорожный синдром, менингит, наступает угнетение иммунитета, развивается острая, а в последствии хроническая дыхательная недостаточность – вот далеко не полный перечень тех неприятных последствий, которые могут подстерегать ребенка, перенесшего «самый обыкновенный» грипп.
Они повторяют год от года: не так страшен сам грипп, как его последствия. Тем более что в группу высокого риска попадают самые слабые люди: с хроническими заболеваниями, пожилые, беременные женщины и маленькие дети. Ежегодно умирают десятки человек, в том числе и дети. В России каждый год регистрируют от 30 до 45 миллионов случаев ОРВИ и гриппа, из них более половины – у детей. Всегда высок риск «подцепить» вирус при посещении магазинов, в городском транспорте и других общественных местах. Источник заражения – контакт с больным: вирус гриппа передается воздушно-капельным путем, и вероятность заболевания при попадании возбудителя в верхние дыхательные пути очень велика. Инкубационный период – от нескольких часов до 1-3 дней, причем у детей до трехлетнего возраста симптомы гриппа проявляются быстрее и острее. Самое плохое, что у малышей чаще наблюдаются осложнения: ларингит, ложный круп, бактериальная пневмония, синуситы, острый средний отит, судорожный синдром, менингит, наступает угнетение иммунитета, развивается острая, а в последствии хроническая дыхательная недостаточность – вот далеко не полный перечень тех неприятных последствий, которые могут подстерегать ребенка, перенесшего «самый обыкновенный» грипп. Большинство детей, перенесших осложненный грипп не смогут получить профессию военного, не станут известными спортсменами, балеринами и певцами. Заболевший, но привитый ребенок, переносит грипп гораздо легче. Доказано клинически, что прививки на 30% снижают количество серьезных осложнений, а количество смертельных исходов – в несколько раз. Современные вакцины отвечают всем условиям безопасности: вакцина от гриппа выпускается в шприц-дозе, то есть каждая доза упакована в свой индивидуальный шприц. Для специфической профилактики гриппа у детей, беременных, больных хроническими заболеваниями применяют только инактивированные (не содержащие живых вирусов) вакцины. Важно соблюдать сроки вакцинации. Иммунитет от гриппа не появится за один день: на его формирование нужно время. Необходимо успеть сделать прививку до начала эпидемии, иначе увеличивается опасность привиться во время скрытого (инкубационного) периода болезни. Оптимальный срок для вакцинации – сентябрь-октябрь, и тогда к началу эпидемического сезона (декабрь-февраль), вырабатывается достаточная иммунная защита.
Большинство детей, перенесших осложненный грипп не смогут получить профессию военного, не станут известными спортсменами, балеринами и певцами. Заболевший, но привитый ребенок, переносит грипп гораздо легче. Доказано клинически, что прививки на 30% снижают количество серьезных осложнений, а количество смертельных исходов – в несколько раз. Современные вакцины отвечают всем условиям безопасности: вакцина от гриппа выпускается в шприц-дозе, то есть каждая доза упакована в свой индивидуальный шприц. Для специфической профилактики гриппа у детей, беременных, больных хроническими заболеваниями применяют только инактивированные (не содержащие живых вирусов) вакцины. Важно соблюдать сроки вакцинации. Иммунитет от гриппа не появится за один день: на его формирование нужно время. Необходимо успеть сделать прививку до начала эпидемии, иначе увеличивается опасность привиться во время скрытого (инкубационного) периода болезни. Оптимальный срок для вакцинации – сентябрь-октябрь, и тогда к началу эпидемического сезона (декабрь-февраль), вырабатывается достаточная иммунная защита. Да, ни одна прививка не дает стопроцентной гарантии того, что болезнь обойдет ребенка стороной. Однако вакцинация против гриппа убережет малышей от осложнений, а может быть и смерти. Родители! Не лишайте своего ребенка права на сохранение здоровья. Не присоединяетесь к тем безрассудным и безответственным родителям, которые лишают своего ребенка здорового будущего.
Да, ни одна прививка не дает стопроцентной гарантии того, что болезнь обойдет ребенка стороной. Однако вакцинация против гриппа убережет малышей от осложнений, а может быть и смерти. Родители! Не лишайте своего ребенка права на сохранение здоровья. Не присоединяетесь к тем безрассудным и безответственным родителям, которые лишают своего ребенка здорового будущего.