Как быстро вылечить ангину — Записаться на прием в ЮЗАО Москвы
От метро Нахимовский проспект (5 минут пешком)
Из метро Нахимовский проспект выход на Азовскую улицу, далее через 250-300 метров поверните налево на Сивашскую улицу, далее через 40-50 метров поверните направо во двор.
От детской поликлиники и родильного дома в Зюзино (10 минут пешком)
От детской поликлиники и родильного дома в Зюзино необходимо выйти на Азовскую улицу, далее повернуть на болотниковскую улицу и не доходя наркологической клинической больницы N17 повернуть налево во двор.
От метро Нагорная (15 минут)
От метро Нагорная до нашего медицинского центра можно добраться за 15 минут, проехав 1 остановку на метро.
От метро Варшавская (19 минут пешком)
От метро Варшавская удобно добраться на троллейбусе 52 и 8 от остановки «Болотниковская улица, 1» до остановки Москворецкий рынок, далее 550 метров пешком
От метро Каховская (19 минут пешком)
От метро Каховская необходимо выйти на Чонгарский бульвар, проследовать по Азовской улице, повернуть направо на Болотниковскую улицу, далее через 40-50 метров (за домом номер 20 повернут наалево во двор)
От метро Чертановская район Чертаново ( 20 минут)

От метро Профсоюзная (25 минут)
Выход из метро Профсоюзная на Профсоюзную улицу. Далее от Нахимовского проспекта с остановки «Метро Профсоюзная» проехать 7 остановок до остановки «Метро Нахимовский проспект». Далее по Азовской улице 7 минут пешком.
От метро Калужская (30 минут)
От метро Калужская можно добраться на 72 троллейбусе за 30 минут. Выход из метро на Профсоюзную улицу, от остановки «Метро Калужская» проследовать до остановки «Чонгарский бульвар», далее 7 минут пешком по Симферопольскому бульвару
От префектуры ЮГО-ЗАПАДНОГО (ЮЗАО) округа (30 минут пешком)
С Севастопольского проспекта повергуть на Болотниковскую улицу, не доходя наркологической клинической больницы N17 100 метров, повернуть во двор налево.
От метро Новые Черемушки (40 минут)
Выход из метро Новые Черемушки на ул. Грибальди, далее на остановке на Профсоюзной улице «Метро Новые черемушки» на троллейбусе N60 проследовать до остановки Чонгарский бульвар, далее 7 минут пешковм по Симферопольскому бульвару
ее причины, симптомы, лечение в домашних условиях
Гнойная ангина у детей – достаточно распространенное заболевание.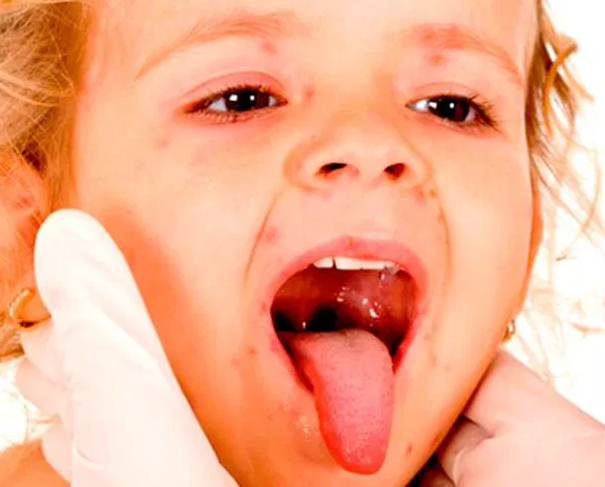 Оно отличается специфической симптоматикой и возникновением болевых ощущений в горле. Провокаторами процесса служат патогенные микроорганизмы, на борьбу с которыми направлено основное звено комплексной терапии. Состояние требует оперативного обращения к врачу.
Оно отличается специфической симптоматикой и возникновением болевых ощущений в горле. Провокаторами процесса служат патогенные микроорганизмы, на борьбу с которыми направлено основное звено комплексной терапии. Состояние требует оперативного обращения к врачу.
Как формируется гнойная ангина у детей
Заболевание характеризуется образованием белого налета на миндалинах, спровоцированного размножением болезнетворных бактерий.
При гнойной ангине у детей нужно соблюдать постельный режим
Чтобы обезопасить ребенка, следует знать, как передается заболевание. Происходит это воздушно-капельным или пищевым путем.
Миндалины ребенка имеют повышенную восприимчивость к стрептококку. Лимфоидная ткань представляет собой природный барьер организма, препятствующий распространению различных бактерий. При потере основных функций происходит поражение миндалин, что провоцирует острый инфекционно-воспалительный процесс или ангину.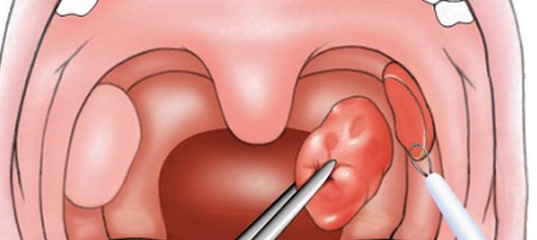
Гнойную ангину обычно выявляют у детей старше года. Это связано с отсутствием у новорожденных сформированных миндалин. В большинстве случаев болезнь поражает детей в возрасте от 2 до 3 лет.
Виды и формы гнойной ангины у детей
Ангина – это острое воспаление небных миндалин. Такое же название могут употреблять при описании обострения хронического тонзиллита. У детей может встречаться оба варианта.
Кроме этого, есть такая классификация ангин:
- Первичная – самостоятельно возникшая форма болезни, спровоцированная попаданием в организм возбудителя.
- Вторичная – развивается на фоне других инфекционных поражений: дифтерии, кори, мононуклеоза.
Причины заболевания
Непосредственной причиной, определяющей развитие гнойной ангины, являются патогенные микроорганизмы.
Дополнительные факторы:
- угнетенное состояние иммунной системы;
- ранее перенесенные респираторные заболевания;
- хроническая патология ЛОР-органов: синусит, гайморит, фарингит, аденоиды;
- длительное воздействие низких температур.

Гнойный процесс может развиваться в виде лакунарной ангины, когда экссудат проникает глубоко в крипты миндалин. При этом происходит образование обширных гнойных пленок, поражающих практически всю поверхность.
Симптомы и признаки заболевания
Заболевание имеет ярко выраженную картину, в структуре которой присутствуют локальные и общие симптомы.
Один из симптомов гнойной ангины — характерный налет на миндалинах
Симптомы и признаки патологического процесса:
- болезненные ощущения в горле – ярко выражены, усиливаются при глотании;
- повышенная температура тела – до 39 и выше °C;
- общее недомогание;
- потеря аппетита;
- повышенное потоотделение;
- возникновение ломоты и боли в суставах;
- частые головные боли;
- неприятный запах изо рта;
- увеличение небных миндалин;
- регионарный лимфаденит.

Симптоматика указывает на развитие острой ангины. Состояние при несвоевременном лечении усугубляется и может привести к развитию осложнений в виде паратонзиллита или паратонзиллярного абсцесса.
Стрептококковый процесс может спровоцировать развитие ревматизма. Есть риск развития гломерулонефрита, миокардита и даже сепсиса с гнойными отсевами в других органах – легких, печени, головном мозге.
Диагностика гнойной ангины у детей
При проведении исследований специалист должен отличить гнойную ангину от других респираторных заболеваний, в том числе тонзиллита. Он осматривает горло, опрашивает пациента, собирает анамнез, во время приема измеряет температуру.
Дополнительно назначаются лабораторные исследования:
- общий анализ крови и мочи;
- мазок из зева – для установления вида патогенного возбудителя и назначения последующей терапии;
- фарингоскопия – позволяет изучить, как выглядят воспаленные миндалины.

При отсутствии данных о возбудителе дополнительно назначается ПЦР – полимерная цепная реакция, которая определяет микробную ДНК.
Лечение: способы, возможные схемы
Заболевание обычно хорошо поддается лечению, если обратиться к врачу сразу же, как только были замечены первые симптомы ангины.
Ребенок должен обязательно пить много теплой жидкости, которая помогает вымыванию гноя. При отказе от приема пищи рекомендуется готовить перетертые или мягкие блюда, каши.
Для устранения инфекционного агента назначаются антибиотики широкого спектра действия.
Для уменьшения воспалительных реакций и устранения отеков назначаются антигистаминные и противовоспалительные средства.
Запрещается использовать согревающие компрессы, ингаляции и другие виды процедур, оказывающие тепловое воздействие!
В схему основной терапии также входят средства для полоскания горла, антисептические растворы или спреи.
В редких случаях возможно удаление миндалин посредством хирургического вмешательства. Операция проводится при отсутствии иных возможностей лечения и опасных состояниях, угрожающих жизни ребенка.
Профилактика и рекомендации при гнойной ангине у детей
В качестве профилактики рекомендуется проводить процедуры, помогающие повысить и укрепить иммунную систему ребенка:
- закаливание;
- употребление витаминных комплексов;
- соблюдение правил личной гигиены – позволит избежать заражения или поспособствовать заражению инфекцией других;
- соблюдение режимов сна-бодрствования;
- исключение из рациона продуктов, вызывающих раздражение горла: соленой, жареной, острой, кислой пищи, а также кислых соков;
- своевременное лечение иных воспалительных, инфекционных или респираторных заболеваний;
- ежедневные влажные уборки и наблюдение за температурой в помещении;
- ежегодные профилактические осмотры у врача.

Также рекомендуется следить за психоэмоциональным самочувствием ребенка и вовремя устранять соматические расстройства, которые обычно плохо влияют на иммунную систему. Родителям необходимо ознакомиться с тем, как проявляется заболевание, чтобы самостоятельно определить развитие патологии по внешним признакам.
Гнойная ангина у детей требует оперативного обращения к врачу. Если не принять меры вовремя, могут развиться осложнения и заболевания, опасные для жизни ребенка. При частых и тяжелых обострениях тонзиллита проводится удаление небных миндалин. Соблюдение профилактических мер поможет избежать осложнений и быстро справиться с болезнью.
Читайте в следующей статье: недержание мочи у детей
Врач: Некоторые взрослые болезни — результат пережитых в детстве ангин — Российская газета
Про ангину не скажешь, что она чаще мучает нас в зимний период времени. Но все же именно в эту пору ее надо особенно опасаться. Так считает кандидат медицинских наук врач-оториноларинголог Первой Градской больницы Москвы Мария Дербенева.
Но все же именно в эту пору ее надо особенно опасаться. Так считает кандидат медицинских наук врач-оториноларинголог Первой Градской больницы Москвы Мария Дербенева.
Обычно ангина ассоциируется с болью в горле. На самом же деле — это опасное общеинфекционное заболевание. Из разряда тех, которые передаются воздушно-капельным путем. Боль лишь внешнее местное проявление болезни. Да, тяжело глотать, да, болит ухо, даже глоток воды причиняет особую боль. Могут увеличиться лимфоузлы на шее, повышается температура. И вот уже ничего не хочется делать — лишь дремать и лежать.
Иногда процесс настолько тяжел, что требуется госпитализация в инфекционное отделение стационара. Но чаще всего ангину лечат в домашних условиях. При этом, естественно, необходимо соблюдение правил гигиены самим пациентом и теми, кто рядом с ним. Ношение маски не требуется. Но обязательна отдельная посуда, отдельное полотенце. Предписанное полоскание рта должно быть у раковины, которая не для мытья посуды.
Не правы те, кто при боли в горле начинает срочно глотать антибиотики. Их — исключительно по показаниям — должен назначить врач. Не любой антибиотик, а лишь из того ряда, который по данным многолетних исследований доказал свою эффективность. Если это условие не учитывать, если взять любой, то возможны серьезные осложнения. Ведь антибиотики — не безобидны. Они воздействуют не только на микробные клетки, убивая их, но и на все остальные. Тем самым снижается общий иммунитет. И если антибиотик назначен «с потолка», то микробные клетки сохраняются «в здравии», а человек вовсе теряет силы, не может сражаться с инфекционными агентами ангины.
Их — исключительно по показаниям — должен назначить врач. Не любой антибиотик, а лишь из того ряда, который по данным многолетних исследований доказал свою эффективность. Если это условие не учитывать, если взять любой, то возможны серьезные осложнения. Ведь антибиотики — не безобидны. Они воздействуют не только на микробные клетки, убивая их, но и на все остальные. Тем самым снижается общий иммунитет. И если антибиотик назначен «с потолка», то микробные клетки сохраняются «в здравии», а человек вовсе теряет силы, не может сражаться с инфекционными агентами ангины.
Некоторые взрослые болезни — результат пережитых в детстве ангин
Ангина стара как мир. Мер, средств борьбы с ней множество, а позиции свои она не сдает. Особенно активничает в капризную погоду, такую, например, как нынешняя зима. Половина населения хотя бы раз в своей жизни переносит ангину. Причем начиная с детства. Но и с возрастом она не всегда отпускает человека. Может, потому некоторые даже идут на удаление миндалин. Между тем природа не дает человеку ничего лишнего. И те же миндалины — это защита нашего организма. Если они свои защитные функции выполняют, то их удалять не надо. Но если те же ангины или другие заболевания привели к перерождению миндалин, и миндалины перестали выполнять свои защитные функции, стали источником развития очаговой инфекции, то их нужно удалить. Разговоры «знатоков» о том, что их удаление опасно для мальчиков, не более чем миф. Никаких доказательств тому в научной мировой литературе нет.
Между тем природа не дает человеку ничего лишнего. И те же миндалины — это защита нашего организма. Если они свои защитные функции выполняют, то их удалять не надо. Но если те же ангины или другие заболевания привели к перерождению миндалин, и миндалины перестали выполнять свои защитные функции, стали источником развития очаговой инфекции, то их нужно удалить. Разговоры «знатоков» о том, что их удаление опасно для мальчиков, не более чем миф. Никаких доказательств тому в научной мировой литературе нет.
Так же как нет научных, статистических данных о том, что наши дедушки и бабушки реже страдали ангиной. Просто мы теперь больше знаем о себе и своих болячках, что помогает нам справляться с ангиной, избегать ее тяжелых последствий. И это важно: подобно гриппу ангина опасна не только сама по себе, но и своими тяжелейшими осложнениями.
Прежде всего это возникновение гнойных процессов в глотке. Иногда таких, что приходится прибегать к хирургическим методам лечения. Ангина нередко пусковой механизм развития тяжелых заболеваний сердца, почек, суставов. Ангинами действительно чаще страдают в детстве. И даже самое эффективное лечение может оставить свои следы. Потому некоторые взрослые болезни — результат пережитых ангин в детстве.
Ангинами действительно чаще страдают в детстве. И даже самое эффективное лечение может оставить свои следы. Потому некоторые взрослые болезни — результат пережитых ангин в детстве.
Бабушки и дедушки лечили ангину посещением парной бани, водочкой? Это тоже из мифов. И не стоит им следовать. А вот другие их советы актуальны и сегодня. Вот наступили холода. Идут мокрые снега. Не выходите на улицу без головного убора. Капюшон в данном случае не в счет. Именно шапка или платок, шарф. Никаких тонких колготок! Отдайте предпочтение шерстяным носкам, рейтузам, утепленным сапогам или ботинкам. Ноги и голова не должны мерзнуть. Против капризов погоды уместны фруктовые и овощные морсы. И не стремитесь избавиться от боли в горле принятием спиртного.
Чем лечить ангину у ребенка
Изменено: 20 июня 2018
Одним из самых распространенных заболеваний, которому подвержены дети в межсезонье, является ангина. Это инфекционная патология, которая поражает лимфоидную ткань глоточных миндалин. Многие родители не знают, как лечится ангина у ребенка и затягивают с обращением к врачу, стараясь вылечить недуг самостоятельно или с помощью народной медицины.
Это инфекционная патология, которая поражает лимфоидную ткань глоточных миндалин. Многие родители не знают, как лечится ангина у ребенка и затягивают с обращением к врачу, стараясь вылечить недуг самостоятельно или с помощью народной медицины.Неправильное и несвоевременное лечение ангины у детей в домашних условиях часто становится причиной хронического тонзиллита, который впоследствии может привести к развитию таких опасных состояний, как ревматизм, нарушение работы сердца и сосудов, воспаление почек, стойкое снижение иммунной защиты. Чтобы предупредить эти серьезные осложнения, важно при первых признаках заболевания обратиться к врачу для назначения соответствующей терапии. Причины ангины у детей зависят от возбудителя заболевания.
Симптомы
Клиническую картину ангины несложно спутать с простудным заболеванием, поэтому крайне важно, чтобы диагноз был поставлен правильно и своевременно, тогда будет понятно, чем лечить ангину у ребенка.
Необходимо как можно быстрее обратиться за врачебной помощью, если обнаружились следующие симптомы ангины у детей:
- боль в горле продолжается более 2 дней, при этом ребенок жалуется на трудности с глотанием и обильное выделение слюны;
- малыш отказывается от приема пищи на фоне выраженных болевых ощущений в горле;
- боль может отдавать в уши, поэтому некоторые родители путают ангину с отитом;
- ребенок вялый и слабый, или, напротив, крайне возбудимый;
- наблюдается покрасневшее горло, увеличение и рыхлая структура глоточных миндалин, иногда они покрываются белым налетом;
- появляются жалобы на головную боль, температура при ангине у детей повышается;
- ребенок говорит осипшим голосом, реже голос пропадает полностью;
- в области шейных лимфатических узлов появляется боль при пальпации.
Симптомы ангины могут варьироваться в зависимости от формы заболевания.
Виды
Виды ангины у детей различаются по причинам возникновения.
Катаральная ангина
Данная форма заболевания встречается чаще всего. Катаральная ангина, как правило, отличается легким течением, температура в этом случае повышается незначительно. Основными признаками катаральной ангины считаются сухость и покраснение в горле, дискомфортные ощущения при глотании. Заболевание протекает не дольше 5 дней. Подробнее о катаральной ангине →
Фолликулярная ангина
Эта форма ангины характеризуется острым началом: температура тела повышается внезапно до 38° и выше. Боль в горле ярко выражена и нередко отдает в уши. Лимфатические узлы увеличены в размерах, болезненны в процессе пальпации. Небные миндалины также увеличены, на них часто возникают пробки — локализованные участки нагноения белого или желтого цвета.
Пробки могут быть размером до 3 мм, представляют они нагноившиеся фолликулы ткани миндалин. Как правило, они самостоятельно вскрываются ближе к 5 дню от начала развития заболевания, в результате чего общее состояние ребенка резко улучшается, высокая температура при ангине начинает плавно снижаться.
Лакунарная ангина
У этой формы заболевания очень много общего с фолликулярной формой ангины, за исключением одного — лакунарная ангина протекает еще более остро. На поверхности небных миндалин и в их лакунах появляется гнойный налет белого или желтого цвета. Его несложно снять с поверхности органа, не повреждая саму миндалину.
При подозрении на лакунарную ангину требуется дополнительная диагностика болезни — забор биологического материала с зева, поскольку этот вид ангины можно перепутать с более опасным заболеванием, поражающим в основном детей, — дифтерией. Если в мазке будут обнаружены дифтерийные палочки, ребенка необходимо незамедлительно госпитализировать в инфекционную больницу для проведения соответствующего лечения. Подробнее о лакунарной ангине →
Герпетическая ангина
Эта форма заболевания чаще всего поражает детей в раннем возрасте. Начинается заболевание остро: температура повышается до 40º, появляется диарея, ребенок жалуется на головные боли и дискомфорт в области живота. При этом лимфатические узлы как шейные, так и подчелюстные резко увеличены и болезненны. Поскольку герпетическая ангина имеет вирусное происхождение, то для лечения вирусной ангины у детей потребуются жаропонижающие, противовирусные и антигистаминные препараты. Подробнее о герпетической ангине →
В каких случаях необходима госпитализация
Ангина относится к той группе заболеваний, которую успешно можно вылечить в домашних условиях.
Но иногда возникает необходимость в госпитализации ребенка в стационар при развитии следующих состояний:
- Возникновение осложнений, таких, как флегмона в области шеи, ревмокардит, паратонзиллярный абсцесс и пр.
- Тяжелое состояние ребенка, наличие ярко выраженной интоксикации организма: повышенная температура и отсутствие должного воздействия жаропонижающих препаратов, стойкая потеря аппетита, развитие судорожного синдрома, нарушение дыхательной функции.
- Ангина у детей до года. В столь раннем возрасте обычно требует лечения в условиях стационара, поскольку грудничкам нужен ежедневный контроль со стороны врача. Ангина у грудничка ни в коем случае не должна лечиться самостоятельно выбранными средствами.
- Наличие у ребенка сопутствующих хронических патологий (болезни почек, сахарного диабета и пр.), на фоне которых банальная ангина может стать причиной непредсказуемых осложнений.
Особенности лечения ангины у детей разных возрастов
Как быстро вылечить ангину у ребенка? Ответ прост — лечение должно быть обязательно комплексным, в соответствии с возрастом и проходить под наблюдением врача.
Этиотропное лечение, направленное на борьбу с возбудителем инфекции:
- Антибиотики при ангине у детей. Основными препаратами для лечения ангины считаются антибактериальные средства пенициллинового ряда — Амоксиклав, Аугментин, Амоксициллин и пр. Эти препараты выпускаются в форме таблеток или сиропов с различными фруктовыми добавками, ориентированными на детей разных возрастных групп. Таким образом, лечение ангины у ребенка 1 года, 2 лет или 4 лет заметно облегчается, поскольку в комплект к антибиотикам входит специальная мерная ложка, предназначенная для дозировки препарата в зависимости от возраста и веса пациента. Обычный курс лечения антибиотиками не должен превышать 7 дней, улучшение состояния малыша обычно отмечается уже в первые дни проведения терапии. При отсутствии эффекта от препарата спустя 3 суток требуется сменить препарат. В качестве альтернативы антибиотикам пенициллинового ряда, например, при развитии аллергической реакции у ребенка, врач может порекомендовать макролиды (Азитромицин) и цефалоспорины. Такие антибактериальные средства, как тетрациклины и фторхинолоны не применяются для лечения ангины, поскольку их спектр действия достаточно узок. При развитии гнойной ангины, антибиотикотерапия должна проводиться на фоне препаратов, направленных на восстановление естественной микрофлоры пищеварительного тракта (Линекс и пр.). Подробнее о лечении ангины антибиотиками →
- Противовирусное лечение. Если подтвердилась вирусная ангина у детей, то с первых дней заболевания необходимо как можно быстрее начать прием препаратов, обладающих противовирусным действием. Они выпускаются в форме суппозиториев и таблеток (Кагоцел, Виферон и пр.), благодаря чему их также можно использовать для лечения детей разных возрастов.
Если ангина продолжается более 3 дней, назначать ребенку противовирусные препараты бессмысленно, так как обычно за этот промежуток времени к вирусному началу заболевания успевает присоединиться бактериальная инфекция, которая лечится только антибиотиками.
Как лечить вирусную ангину у ребенка 1 года? В раннем возрасте желательно применять препараты противовирусного значения с иммуномодулирующей поддержкой, к ним относится Виферон. Также он может назначаться при диагнозе «бактериальная ангина у детей». Лечить ангину у ребенка со 2 года жизни тоже можно Вифероном, если у него отмечается снижение иммунной защиты.
Местные лекарства от ангины для детей:
- Спреи с антибактериальным эффектом. Если нет данных о наличии стрептококковой формы заболевания, то можно лечить ангину у ребенка с 3 лет антибактериальными спреями. Например, Биопарокс, Стопангин и пр. Все они обладают противомикробным действием и противовоспалительным эффектом.
- Спреи с антисептическим эффектом. Врач может назначить эти препараты при условии легкого течения катаральной ангины, когда назначения антибиотикотерапии не требуется. К ним относятся Гексорал, Ингалипт, Тантум Верде и пр. Кстати, что касается лечения спреями, то ограничение по возрасту до 3 лет обусловлено не составом препарата, а неумением маленького ребенка правильно вдохнуть лекарственное средство. Поэтому, если родители уверены, что спрей не станет причиной аллергии у малыша, можно сбрызнуть небольшое количество лекарства на пустышку и предложить ее ребенку.
- Антисептические пастилки. Использовать пастилки с антисептическим эффектом (Фарингосепт, Антиангин и др.) можно только тогда, когда малыш научится их правильно рассасывать. В противном случае эффекта от разжеванной и проглоченной таблетки не будет. В инструкции к пастилкам указано, что их можно применять с 3-летнего возраста, но этот возраст может быть увеличен в зависимости от того, готов ли ребенок к подобному лечению.
- Полоскание горла. Начиная с 2 лет, малыш уже способен освоить практику полоскания горла. Для этого используются такие аптечные растворы, как Фурацилин и Мирамистин, а также отвары лечебных трав — ромашка, календула и многое другое.
- Ингаляции при ангине у детей. Выбор растворов остается за врачом. Новорожденным можно использовать обычный физраствор.
Симптоматическая терапия:
- Жаропонижающие средства. Обычно их назначают в первые дни заболевания для снижения температуры тела. Детям раннего возраста лучше использовать ректальные суппозитории, детям постарше предлагают Парацетамол в форме сиропа. При наличии аллергии, средство заменяют препаратами на основе Ибупрофена. Ни в коем случае нельзя применять для снижения температуры лекарственные средства на основе Ацетилсалициловой кислоты.
- Антигистаминная терапия. Антигистаминные препараты всегда входят в комплекс лечения заболеваний в детском возрасте. С 1 года жизни рекомендуется использовать Фенистил в каплях.
Дополнительные меры при лечении
Как вылечить ангину у ребенка? Обязательно в качестве дополнительной меры лечения ангины у детей назначается прием поливитаминных комплексов и витамина С в повышенной дозировке. Чаще просто ограничиваются назначением последнего.
У детей с первого года жизни можно использовать фитопрепарат Тонзилгон, который обладает иммуномодулирующим и противовоспалительным эффектом.
Также используются следующие дополнительные немедикаментозные методы лечения ангины:
- соблюдение постельного режима в первые дни заболевания;
- обильное питье и щадящая диета;
- физиотерапевтическое лечение после выздоровления.
При гнойной форме ангины запрещены любые тепловые воздействия на область миндалин — компрессы или прогревания, поскольку подобные действия могут вызвать дальнейшее распространение инфекционного процесса.
Профилактика
Профилактика ангины должна быть нацелена на общее оздоровление окружающей среды: отказ от посещения массовых мероприятий в период возрастания случаев заболеваемости вирусными инфекциями, проветривание помещения, где проживает ребенок, влажная уборка и пр. Также профилактические меры включают в себя ограничение контакта малыша с больными, только что перенесшими ангину или другое вирусное заболевание, в течение нескольких недель. Инкубационный период ангины у детей длится до 5 дней, реже — до нескольких недель.
Индивидуальная профилактика заключается в:
- достаточной физической активности ребенка;
- закаливании организма с первых лет жизни;
- грамотном чередовании режима сна и отдыха, предупреждении переутомления;
- полноценном рационе питания;
- санации небных миндалин при хронической форме тонзиллита, лечение ЛОР-заболеваний, таких как аденоиды и пр.
Эффективная профилактика позволяет предупредить развитие ангины и не допустить роста опасных осложнений.
При отсутствии адекватной терапии или неправильно проведенном лечении, возможно дальнейшее распространение инфекции. Если игнорировать болезнь, то ее продолжением могут стать такие состояния, как менингит, ревматическая лихорадка, пневмония и многое другое.
Автор: Ольга Рогожкина, врач,
специально для Moylor.ru
Полезное видео о лечении ангины у детей
Лечим ангину не выходя из дома: проверенные методы
Излечить ангину в домашних условиях можно и нужно, ведь именно такой способ лечения и рекомендуют врачи, если речь не идет об особо запущенных случаях. При этом следует помнить, что ангина – чрезвычайно коварное и опасное заболевание и ждать пока оно уйдет само собой, тем самым откладывая лечение, категорически не рекомендуется, так как ангина может оказывать влияние на весь организм и вызывать более опасные болезни, такие как ревматизм, поражение почек, сердца и множественные поражения суставов.
Кроме того, несвоевременное лечение ангины очень быстро может привести к паратонзилярному абсцессу, одному из видов гнойников, который требует уже стационарного лечения. Ведь не просто так название заболевания произошло от слова «ango», что в переводе с латыни означает «сжимать». Данное заболевание действительно затрудняет дыхание, но, к счастью, к летальным случаям от удушья не приводит, хотя и создает больному массу неудобств.
Диагностика
Для того, чтобы начать эффективное лечение, важно правильно и вовремя диагностировать заболевание. К основным симптомам ангины относятся:
- Повышенная температура тела;
- Боль в горле, особенно при глотании;
- Воспаление миндалин, что выражается в покраснении, увеличении их размера и появление налета;
- Излишняя потливость и общая слабость.
Кроме того, как правило, ангина обычно сопровождается сильной головной болью, отсутствием аппетита и общими симптомами недомогания. Следует заметить, что чаще всего ангиной болеют дети всех возрастов, а также взрослые 30-40 лет. Отмечаются сезонные всплески заболевания, которые приходятся в основном на осенне-весенний период. Но люди, особо подверженные ангине, могут заболеть в любое время года и при любой погоде, например, выпив холодной воды или съев мороженое. Причиной болезни бывает и простое переохлаждение.
Прежде всего, нужно отметить, что самолечение любых заболеваний, а не только ангины может привести к непоправимым последствиям. Поэтому лучше в любом случае обратиться к врачу. Тем более, что специалист, точно назначит правильное лечение как раз в домашних условиях, а вот перестраховаться и убедиться в точности диагноза на основании анамнеза никогда не повредит, ведь иногда бывает недостаточно данных фарингоскопии и врач назначает дополнительные лабораторные исследования, в том числе бактериологические или цитологические. А симптомы ангины могут быть схожи с дифтерией, например, или кори. Такие болезни требуют совсем другого лечения, и вылечить их быстро, а тем в домашних условиях не получится.
Лечимся без врачебной помощи
Хорошая новость заключается в том, что вылечить ангину можно довольно быстро, особенно, если следовать советам врача и некоторым простым правилам:
- Постельный режим. Это правило касается первых дней заболевания ангиной и его следует соблюдать до того, пока температура тела не придет в норму.
- Особое питание. Для того, чтобы быстро избавиться от заболевания в домашних условиях, очень важно, помимо медикаментозного лечения, придерживаться правильной диеты. Пища должна быть максимально насыщенной витаминами. Отлично подойдут бульоны, молочные продукты и жидкие каши. Будет хорошо, если в рацион включить побольше лука и чеснока, которые отличаются повышенным содержанием фитонцидов – биологически активных веществ подавляющих развитие бактерий. В то же время категорически не рекомендуется принимать грубую и острую пищу. Кроме того, нужно пить как можно больше жидкостей, включая чаи с лимоном, фруктовые соки, теплое молоко с медом, домашние компоты и кисели.
- Полоскания горла. Вылечить ангину максимально быстрыми темпами, безусловно, помогут назначенные врачом процедуры, такие как полоскание горла. Рецептов по составу подходящего для полоскания раствора при ангине существует большое количество, как тех, что продаются в аптеках, так и из народной медицины. Если говорить о самых популярных, то следует вспомнить о растворе воды с добавлением соды (чайная ложка на стакан теплой воды). Неплохо добавить в эту смесь и капельку йода. Чем чаще полоскать горло, тем быстрее вылечится ангина.
- Ингаляции. Для того, чтобы уменьшить отечность при ангине рекомендуется проводить процедуры ингаляции, что в домашних условиях в максимально сжатые сроки позволяет достичь положительного результата. В качестве вещества, пары которого можно вдыхать, выступают, как медицинские препараты, наподобие хлоргекседина, так и различные лекарственные травы (ромашка, шалфей, календула и др.). Для процедуры используют разные виды ингаляторов, но при отсутствии таковых, вполне допустимо воспользоваться обычными миской и полотенцем. В народной медицине, помимо лекарственных трав, используется пары отварного картофеля, дышать которыми предлагается над той же миской. Но прежде, чем приступать к любым видам ингаляций, следует помнить, что существует целый ряд противопоказаний такой процедуре, среди которых высокая температура и гипертония, например. Поэтому предварительная консультация врача не просто желательна, а и жизненно необходима.
- Люголь. Это, пожалуй, самый популярный способ лечения ангины в домашних условиях в случаях заболевания, как детей, так и взрослых. Раствор люголя продается в аптеках, часто в виде спрея, наносится непосредственно на очаг воспаления. Препарат имеет в своей основе молекулярный йод, который, в свою очередь, является отличным антисептическим средством, губительным для стафилококков и стрептококков, главных возбудителей ангины. Применение раствора люголя во многих случаях позволяет вылечить начальной стадии ангину без каких-то дополнительных процедур или медикаментов. Но этот способ также имеет свои противопоказания и побочные эффекты. Поэтому перед применением рекомендуется консультация специалиста.
- Антибиотики и противовоспалительные средства. Очевидно, что назначение медицинских препаратов целиком и полностью входит в зону ответственности врача. Как лечить разные виды ангины, и какие при этом назначать препараты можно с уверенностью сказать только после профессионального осмотра больного и проведения, в случае необходимости, лабораторных исследований. Занятие самолечением с использованием антибиотиков может привести к еще большим проблемам со здоровьем.
- Народные средства. С симптомами ангины наверняка сталкивались еще первобытные люди, поэтому за столь продолжительное время борьбы человечества с этим заболеванием было изобретено огромное количество народных рецептов, многие из которых не утратили своей актуальности и сегодня. Среди самых известных можно выделить жевание меда в сотах, принятие внутрь натертого на терке сока репчатого лука (по столовой ложке 2 раза в день). Также, в старину к больному горлу привязывали листья капусты и укутывали затем его шерстяным шарфом. Активно используются соки калины и лимона. Есть и более экзотические способы. Например, считается, что при ангине помогает следующая процедура: Ладонь своей левой руки кладут на затылок, а правую руку прижимают к больному горлу и остаются в таком положении на 15-20 минут. Такую процедуру рекомендуется повторять на протяжении нескольких дней.
- Есть еще совсем экстремальный способ лечения ангины, использовать который в наши дни мало кто рискнет. Состоит он в следующем: столовую ложку керосина нужно разбавить в стакане теплой воды. Затем половину этой смеси предлагается выпить, а второй половиной прополоскать горло. Как бы там ни было, но с врачом проконсультироваться нужно в любом случае, прежде чем испытывать на себе, пусть даже самые эффективные и проверенные, народные средства.
Профилактика
Так как причиной возникновения ангины часто бывает переохлаждение, то в качестве первоочередных профилактических мер рекомендуется закаливание организма и желательно делать это с первых лет жизни ребенка. Кроме того, занятия физической культурой и здоровый образ жизни значительно снижают риск заболевания ангиной. Очень полезными для профилактики могут быть солнечные ванны, постоянные водные процедуры и не стоит забывать о сбалансированном питании, богатом на все группы витаминов.
Следует помнить, что возникновению ангины способствует чрезмерное употребление алкоголя и табачный дым. Особенно вредными для здоровья подобные вредные привычки могут быть в период непосредственного протекания болезни. И помните, что при первых же симптомах ангины, обязательно обратитесь к врачу, а после уже можно выполнять его рекомендации в домашних условиях.
» Герпетическая ангина у детей
Герпетическая детская ангина — это острое вирусное поражение ткани глотки, которое вызывается вирусами герпеса. Данное заболевание сопровождается болью в горле, увеличением температуры, наличием эрозии на миндалинах, везикулярных высыпаний и увеличением лимфоузлов. Лечение данного заболевания подразумевает прием противовирусных средств, а также местную обработку слизистой. Расскажем более подробно о данном заболевании у детей, способах его диагностики и лечения.
Детская герпетическая ангина
Герпетическая детская ангина — это серьёзное воспаление миндалин, вызванное вирусами простого герпеса. Достаточно часто это заболевание отмечается у детей возраста от 3 до 10 лет. Следует сказать, что наиболее тяжело данное заболевание протекает у самых маленьких детишек, иммунитет у которых еще не способен сражаться с различными вирусами. А вот у совсем маленьких новорождённых такая герпетическая ангина встречается крайне редко. Это можно объяснить тем, чтобы вместе с молоком матери малышу передаются антитела к этому заболеванию.
Причины герпетической ангины
Данное заболевание вызывается энтеровирусами с воздушно-капельным механизмом передачи возбудителя. Основным резервуаром возбудителя является вирусоноситель и в редких случаях отмечается передача заболевания через домашних животных. Установлено, что пик заболевания приходится на период с июня по сентябрь. Данное заболевание отличается повышенной заразностью, поэтому вспышки могут отмечаться как внутри семьи, так и в школах и детских садах.
Проникает в организм вирус быстро, локализуется в лимфатических узлах, активно размножается и проникает в кровь. Такие бактерии вместе с кровотоком могут фиксироваться в различных тканях и органах, вызывая некротические и воспалительные процессы. Именно поэтому необходимо не только локальное лечение миндалин и ротовой полости, но и общая терапия антибиотиками и противовирусными средствами. После излечения у ребенка возникает иммунитет к определённому штамбу вируса. Но следует сказать, что герпетическая ангина часто мутирует, поэтому полностью выработать устойчивость детского организма к данному заболеванию невозможно.
Симптоматика заболевания
На начальной стадии данное заболевание имеет симптомы, схожие с гриппом. Отмечается снижение аппетита, слабость, недомогание, скоро температура повышается, появляются боли в мышцах и ощущение воспаления в горле. При герпетической ангине быстро появляются местные изменения. На слизистой миндалин появляются различные мелкие высыпания и характерные язвочки бело-серого цвета. В скором времени такие язвочки сливаются и образуют крупные поверхностные дефекты — эрозии слизистой.
Лечение детской герпетической ангины
При диагностировании данного заболевания у ребенка необходимо его изолировать от других здоровых и больных детей. Ребенку прописан постельный режим, обильный прием жидкости, в пищу необходимо принимать только такие продукты, которые не вызывают раздражения слизистой. Выполняется комплексное лечение, которое подразумевает обработку различными спреями миндалин и всей носоглотки, а также прием различных легких антибиотиков. При начале лечения на ранних стадиях заболевания и грамотно выбранной терапии уже через три-четыре дня происходит заметное улучшение состояния ребенка. Полностью победить ангину и убрать возбудителя заболевания можно через неделю. Однако карантин при наличии у ребенка герпетической ангины устанавливается сроком на 14 дней.
Как правильно лечить больное горло
«Главное, вылечить простуду на раннем этапе, чтобы не было осложнений», – советует Сергей Агапкин в программе «О самом главном» на телеканале «Россия 1». Какие способы помогут с этим справиться? И эффективны ли те методы, которыми пользуется большинство, а именно «бабушкины методы»?
Первые признаки боли в горле чреваты тем, что могут развиться серьезные заболевания – ангина, фарингит, паратонзиллит. Боль в горле может быть симптомом воспаления среднего уха. Воспалительный процесс в горле могут вызвать вирусы, бактерии. Если горло не лечить, инфекция по слизистой может распространиться в нижние дыхательные пути – бронхи, трахею и легкие. А это чревато кашлем. Обострение хронического тонзиллита и ангина приводят к осложнению на сердце. Обычно болевые ощущения при ангине сопровождаются высокой температурой.
Полоскание. Ромашка – природный антисептик. Полоскание отваром этой травы помогает в самом начале заболевания. Сода. Часть флоры, которая вызывает болевые ощущения в горле, нетерпима к низкощелочной среде. Следовательно, полоскание содой облегчит состояние. Но крепкий раствор соды имеет раздражающее воздействие на воспаленную слизистую оболочку глотки. Правильные пропорции раствора для полоскания горла: одна столовая ложка соды на 200 мл теплой кипяченой воды. При первых симптомах боли в горле полоскать раствором соды или ромашки необходимо каждые два часа!
Компрессы, прогревания. Теплые компрессы несут разогревающий эффект, улучшается микроциркуляция, снижаются болевые ощущения. На этом фоне существует два варианта развития событий: либо боль уходит и самочувствие становится лучше, либо происходит ухудшение состояния. Так, например, при ангине, при паратонзиллитах, при других бактериальных инфекциях любое разогревающее воздействие имеет очень негативный эффект. Заболевание начинает развиваться молниеносно, более выраженно, с подъемом температуры, усилением болевого эффекта.
Теплое питье. Никаких противопоказаний нет. Молоко с медом врачи советуют пить.
Леденцы и спреи. Часть из них содержит натуральные компоненты, например, эфирные масла. В других есть антисептические вещества, антибиотик в низкой концентрации. Их использование оправданно. Как у любого лекарства, тут есть побочный эффект. Длительное использование антисептиков может привести к дисбиозу глотки – нарушению микрофлоры. Спреи и леденцы от боли в горле можно использовать не более четырех-пяти дней подряд!
Обязательно наблюдайте за динамикой! Следите за температурой, общим самочувствием. Если домашние средства в течение одного-двух дней не помогают – обратитесь к врачу!
Могу ли я лечить боль в груди дома?
Многие вещи могут вызывать боль или дискомфорт в груди. Некоторые из них не опасны для жизни, в том числе:
Но боль в груди также может быть признаком сердечного приступа или другой проблемы с сердцем. Стенокардия — это боль в груди, обычно кратковременная и часто исчезающая после отдыха, которая возникает из-за того, что сердце не получает достаточно кислорода. Боль обычно ощущается в груди, а также может ощущаться в плече, руке или челюсти.
Лечение стенокардии зависит от тяжести симптомов и результатов анализов, которые проводятся для определения причины.Если врач поставил вам диагноз стенокардия, следуйте его рекомендациям. Это может означать отдых и лечение. Это может включать посещение отделения неотложной помощи больницы.
Если вы не уверены в причине боли в груди или у вас есть другие симптомы сердечного приступа, не ждите! Немедленная помощь — ваш лучший шанс выжить, если у вас сердечный приступ или другая серьезная проблема.
Продолжение
Немедленно позвоните в службу 911, если у вас есть:
- Боль в груди по неизвестной причине.Это может быть ощущение стеснения, давления, полноты или сдавливания. Это может длиться более нескольких минут или исчезнуть и вернуться.
- Боль или дискомфорт в одной или обеих руках, плечах, шее, челюсти или животе
- Холодный пот
- Тошнота
- Ощущение головокружения или обморока
- Одышка
- Давление в верхней части спины
- Сильная усталость, которая может длиться несколько дней. Простые задачи, такие как заправка кровати или поход в ванную, могут утомить вас.
- Быстрое или нерегулярное сердцебиение
- Чувство полноты, несварения или удушья, напоминающее изжогу
Пока вы ждете помощи, прекратите делать то, что вызывает ваши симптомы, и сохраняйте спокойствие. Также:
- Лягте в удобное положение с поднятой головой.
- Если вы принимаете обычный взрослый аспирин, разжевывайте его (если у вас нет аллергии на аспирин). Пережевывание более одного продукта не принесет никакой пользы и может вызвать нежелательные побочные эффекты.
Также имейте в виду, что признаки сердечного приступа у разных людей разные. Боль в груди может возникнуть у любого человека во время сердечного приступа. Это самый распространенный симптом сердечного приступа. Но женщины, пожилые люди и люди с диабетом могут иметь другие симптомы. Или у них может даже не быть.
Стенокардия — причины, симптомы и лечение
Ищете информацию о коронавирусе (Covid-19)?
Если вы или кто-то, кого вы любите, страдаете сердечным заболеванием и нарушением кровообращения, или вы подвергаетесь повышенному риску заражения коронавирусом (Covid-19), посетите нашу страницу о коронавирусе для получения регулярно обновляемой информации по ряду тем.
Получить информацию о коронавирусе
Симптомы стенокардии
Стенокардия: часто ощущается как тяжесть или стеснение в груди , и это также может распространяться на ваши плечи, руки, шею, челюсть, спину или живот. Некоторые люди описывают чувство сильной стесненности, другие говорят, что это скорее тупая боль. Некоторые люди испытывают затрудненное дыхание и / или тошноту.
Если вы считаете, что ваша стенокардия ухудшилась, чувствуете себя иначе, чем раньше, участились или изменились каким-либо другим образом, вам следует немедленно обратиться к врачу.
Стоит ли мне звонить по номеру 999 или лечь в больницу, если я беспокоюсь о своем здоровье?
Независимо от того, есть ли у вас симптомы коронавируса, важно набрать 999, если у вас есть симптомы, которые могут быть сердечным приступом, или если ваши сердечные симптомы ухудшаются.
Мы слышим, что в последние месяцы все меньше людей попадает в больницы с сердечными приступами, что говорит о том, что люди не обращаются за помощью, когда им следует. Если у вас есть какие-либо из описанных выше симптомов, вам следует позвонить по номеру 999.
Не откладывайте, потому что вы думаете, что больницы слишком загружены — у NHS все еще есть системы для лечения людей с сердечными приступами. Если вы задержитесь, у вас больше шансов получить серьезное повреждение сердца, вам понадобится интенсивная терапия и вы проведете больше времени в больнице.
Что вызывает стенокардию?
Стенокардия обычно вызывается ишемической болезнью сердца. Когда артерии, снабжающие сердечную мышцу кровью и кислородом, сужаются, кровоснабжение сердечной мышцы ограничивается.Это может вызвать симптомы стенокардии.
Симптомы стенокардии часто возникают в результате физической активности, эмоционального расстройства, холода или после еды. Приступы обычно проходят через несколько минут.
Другие причины стенокардии
Есть еще две причины стенокардии:
- Вазоспастическая стенокардия (также известная как Спазм коронарной артерии или стенокардия Принцметала ) возникает, когда коронарная артерия, снабжающая сердце кровью и кислородом, приходит в спазм.
Как диагностируется стенокардия?
Ваш врач может определить, есть ли у вас стенокардия, по описанным вами симптомам. В качестве альтернативы они могут захотеть провести проверку здоровья или отправить вас на некоторые тесты, такие как ЭКГ, коронарная ангиограмма или сканирование сердца.
Лечение стенокардии
- Существуют лекарства, которые могут помочь контролировать ваши симптомы. Ваш врач может также посоветовать вам принимать лекарства, чтобы снизить риск сердечного приступа или инсульта.
- Здоровый образ жизни может помочь справиться с симптомами, а также является очень важной частью вашего лечения.
- Некоторые лекарства можно использовать для предотвращения приступов стенокардии. Сюда входят нитраты, которые можно использовать для лечения стенокардии быстрого или длительного действия.
Что делать, если у меня болит грудь?
Если у вас не диагностирована стенокардия и вы испытываете боль в груди, немедленно звоните по телефону 999 .
Если вам уже поставили диагноз стенокардия, вы можете испытывать боль или дискомфорт при стенокардии, с которыми вы можете справиться, принимая спрей или таблетки тринитрата глицерина (GTN) и отдыхая. Однако это может быть сердечный приступ, поэтому, если вы чувствуете:
- Раздражающая боль, тяжесть или стеснение в груди.
- боль в руке, плече, горле, шее, челюсти, спине или животе.
- становится потливее, чувствуется головокружение, тошнота или одышка.
Вы можете выполнить следующие действия:
- Прекратите то, что вы делаете, сядьте и отдохните.
- Примите спрей и таблетки GTN в соответствии с указаниями врача или медсестры. Боль должна утихнуть в течение нескольких минут — если этого не произошло, примите вторую дозу.
- Если боль не уменьшится в течение нескольких минут после второй дозы, немедленно позвоните по номеру 999 .
Если у вас нет аллергии на аспирин, разжуйте одну таблетку для взрослых (300 мг). Если у вас нет аспирина или вы не уверены, есть ли у вас аллергия на аспирин, вам следует отдохнуть, пока не приедет скорая помощь.
Даже если ваши симптомы не соответствуют указанным выше, но вы подозреваете, что у вас сердечный приступ, немедленно звоните по номеру .
Можно ли предотвратить стенокардию?
К сожалению, вы не можете вылечить ишемическую болезнь сердца, вызывающую стенокардию, но вы можете помочь отсрочить сужение артерий. Для этого важно:
Повседневная жизнь при ангине
Многие люди со стенокардией имеют хорошее качество жизни и продолжают свою обычную повседневную деятельность. Ваш врач или медсестра проконсультируют вас по поводу вашей повседневной деятельности и любых изменений в образе жизни, которые вам могут потребоваться.
Активный образ жизни также очень важен для предотвращения обострения ишемической болезни сердца.
Буклет о стенокардии
Этот буклет предназначен для людей, страдающих стенокардией, а также для их друзей и семьи. В нем объясняется, что такое стенокардия, что ее вызывает, как диагностируется стенокардия и что можно сделать для лечения этого состояния. В нем также объясняется, что делать, если у вас случился приступ стенокардии или если вы думаете, что у вас может быть сердечный приступ.
Закажите или загрузите сейчас
Эту брошюру также можно загрузить крупным шрифтом и на валлийском
.Исследование боли в груди
Ваши пожертвования идут на финансирование профессора BHF Эндрю Бейкера.Он возглавляет группу ученых, стремящихся воплотить открытия, сделанные в лаборатории, в новые методы лечения людей со стенокардией.
Пожертвовать сейчас
Стенокардия — Лечение — NHS
Лечение может помочь остановить приступы стенокардии и снизить риск таких проблем, как сердечные приступы.
Большинству людей со стенокардией необходимо принимать несколько лекарств. Если лекарства не помогают, может быть рекомендовано хирургическое вмешательство.
Также важно внести изменения в здоровый образ жизни.
Прочтите о жизни со стенокардией для получения информации об этом
Лекарства
Лекарства для лечения приступов
Если у вас стабильная стенокардия (наиболее распространенный тип), вам дадут лекарство, которое нужно принять при приступе стенокардии.
Это называется тринитратом глицерина или GTN. Он выпускается в виде спрея для рта или таблеток, которые растворяются под языком.
Если у вас приступ стенокардии:
- Прекратите свои занятия и отдохните.
- Используйте лекарство GTN.
- Примите еще одну дозу через 5 минут, если первая не помогает.
- Позвоните в скорую помощь, если через 5 минут после приема второй дозы симптомы не исчезнут.
Вы также можете использовать GTN, чтобы избежать атаки, прежде чем делать что-то вроде упражнений. Вскоре после его использования у вас может возникнуть головная боль, покраснение или головокружение.
Таблетки GTN обычно истекают через 8 недель после вскрытия упаковки, после чего их необходимо заменить.Спрей GTN действует намного дольше, поэтому может быть удобнее.
Лекарства для предотвращения атак
Чтобы избежать большего числа приступов, вам также нужно будет принимать как минимум 1 другое лекарство каждый день до конца вашей жизни. Некоторым людям необходимо принимать 2 или более лекарств.
Основными лекарствами, используемыми для предотвращения приступов стенокардии, являются:
- бета-блокаторы — для замедления сердечных сокращений и с меньшей силой
- Блокаторы кальциевых каналов — для расслабления артерий, увеличения кровоснабжения сердечной мышцы
Если вы не можете принимать ни одно из этих лекарств, вам могут дать другое лекарство, такое как ивабрадин, никорандил или ранолазин.
Лекарства для предотвращения сердечных приступов и инсультов
Стенокардия — это предупреждающий знак того, что у вас повышенный риск серьезных проблем, таких как сердечные приступы или инсульты.
Вам также могут потребоваться дополнительные лекарства, чтобы снизить этот риск.
К ним относятся:
- низкая доза аспирина для предотвращения образования тромбов
- статинов для снижения уровня холестерина (жиров в крови)
- Ингибиторы АПФ для снижения артериального давления
Surgery
Операция может быть рекомендована, если лекарства не помогают контролировать вашу стенокардию.
Два основных типа операций при стенокардии:
Обе эти операции одинаково эффективны. Лучшее для вас зависит от ваших обстоятельств. Если рекомендуется операция, поговорите со своим врачом или хирургом о возможных вариантах.
Возможно, вам придется продолжить прием некоторых лекарств после операции.
Нестабильная стенокардия
Если у вас нестабильная стенокардия (при которой симптомы развиваются непредсказуемо), вам потребуются лекарства для предотвращения образования тромбов и снижения риска сердечного приступа или инсульта.
Вам могут дать:
Хирургическое вмешательство (АКШ или ЧКВ) может быть рекомендовано, если у вас высокий риск повторного приступа стенокардии или у вас высокий риск сердечного приступа или инсульта.
Последняя проверка страницы: 22 апреля 2021 г.
Срок следующей проверки: 22 апреля 2024 г.
Стенокардия — Диагностика, оценка и лечение
Стенокардия или стенокардия — это временная боль или дискомфорт в груди в результате снижения притока крови к сердечной мышце.Стенокардия — это не сердечный приступ, но это признак повышенного риска сердечного приступа. Стенокардия может быть стабильной (развивается во время физической активности, длится пять минут или меньше и проходит в покое) или нестабильной (возникает в периоды покоя, длится дольше и симптомы могут быть более серьезными).
Ваш врач может провести электрокардиограмму (ЭКГ), стресс-тест без визуализации или анализов крови, чтобы помочь диагностировать ваше состояние. Дополнительно могут быть выполнены рентген грудной клетки, КТ грудной клетки, коронарная КТ-ангиография, МРТ сердца, коронарная ангиография, эхокардиограмма или стресс-тест с визуализацией.Ваш врач может порекомендовать определенные изменения образа жизни в дополнение к другим вариантам лечения, таким как лекарства, хирургическое вмешательство или ангиопластика и стентирование сосудов.
Что такое стенокардия?
Стенокардия или просто стенокардия — это временная боль или дискомфорт в груди, вызванная снижением притока крови к сердечной мышце. Из-за пониженного кровотока сердечной мышце не хватает кислорода, что вызывает боль в груди. Ишемическая болезнь сердца, которая может привести к сужению коронарных артерий, которые переносят кровь и кислород к сердечной мышце, является одной из наиболее частых причин стенокардии.Хотя стенокардия не является сердечным приступом, она свидетельствует о повышенном риске сердечного приступа. Немедленно обратитесь за медицинской помощью, если вы испытываете боль или дискомфорт в груди.
Существует два основных типа стенокардии — стабильная и нестабильная. Стабильная стенокардия, наиболее распространенный тип, развивается во время физической активности и обычно длится непродолжительное время (примерно пять минут или меньше), если физическая активность закончилась. Нестабильная стенокардия встречается реже и обычно возникает в периоды покоя. Нестабильная стенокардия обычно длится дольше, и симптомы могут быть более серьезными.
Симптомы стенокардии включают:
- Боль или дискомфорт в груди, например напряжение в груди
- Дискомфорт в челюсти, шее, руках, верхней части живота, плечах или спине
- Усталость
- Потение
- Тошнота
- Головокружение
Существует множество факторов риска, связанных со стенокардией, включая, помимо прочего, высокое кровяное давление, диабет, ожирение, семейный анамнез, употребление табака, стресс и возраст.
начало страницы
Как диагностируется и оценивается стенокардия?
Для диагностики причины стенокардии могут быть выполнены следующие анализы:
- Электрокардиограмма (ЭКГ): этот тест регистрирует электрическую активность сердца, которая используется для диагностики сердечных аномалий, таких как аритмии, или для выявления ишемии (недостатка кислорода и крови) сердца.
- Стресс-тест без визуализации: этот тест с мониторингом сердца используется для оценки того, насколько хорошо сердце работает при физической активности.Во время стресс-теста вас обычно просят выполнять физические упражнения, например, ходить на беговой дорожке. ЭКГ записывается во время тренировки. Ваш врач оценивает ЭКГ, чтобы определить, достигло ли ваше сердце соответствующей частоты сердечных сокращений и были ли какие-либо изменения, указывающие на снижение притока крови к сердцу. Если вы не можете выполнять упражнения, можно использовать фармацевтические препараты, имитирующие реакцию сердца на упражнения.
- Анализы крови: тесты могут идентифицировать определенные ферменты, такие как тропонин, которые просачиваются в кровь после того, как ваше сердце перенесло тяжелую стенокардию или сердечный приступ.Анализы крови также могут выявить повышенный уровень холестерина, ЛПНП и триглицеридов, которые повышают риск ишемической болезни сердца и, следовательно, стенокардии.
Дополнительно могут быть выполнены следующие визуализационные тесты:
- Рентген грудной клетки: Этот неинвазивный визуализирующий тест помогает вашему врачу исключить другие источники боли в груди, такие как пневмония. Визуализация с помощью рентгеновских лучей включает облучение грудной клетки небольшой дозой радиации для получения изображений грудной клетки и сердца. Дополнительные сведения о рентгеновских лучах см. На странице «Безопасность». .
- КТ грудной клетки: КТ грудной клетки — более чувствительный тест, чем рентген грудной клетки, который может определить другие причины боли в груди, такие как заболевание аорты или сгустков крови в кровеносных сосудах легких. Этот визуальный тест сочетает в себе специальное рентгеновское оборудование со сложными компьютерами для получения нескольких изображений грудной клетки и сердца. Дополнительную информацию о рентгеновских лучах см. На странице «Безопасность». .
- Коронарная компьютерная томография (КТ), ангиография: Это исследование оценивает коронарные артерии (кровеносные сосуды, снабжающие сердце кровью и кислородом), чтобы определить степень сужения артерий из-за зубного налета без необходимости инвазивного катетера. артерии в сердце. Контрастное вещество вводится через небольшую линию в вене руки, аналогичную той, что используется для забора крови.
- Магнитно-резонансная томография (МРТ): Основная цель этого исследования — определить, есть ли хороший приток крови к сердечной мышце.Если есть участки со сниженным кровотоком, это может указывать на бляшку с сужением кровеносных сосудов. Эта оценка кровотока может быть сделана дважды во время исследования с использованием контрастного вещества. Первый раз можно проводить после приема лекарственного препарата, который нагружает сердце, как физическая нагрузка. Второй раз будет в покое. Выполнение оценки как при стрессе, так и в состоянии покоя помогает определить, происходит ли снижение кровотока только при выполнении упражнений. Это обследование также позволяет оценить функцию сердца и определить, есть ли в сердечной мышце какой-либо рубец.Аппараты МРТ используют мощное магнитное поле, радиоволны и компьютер для получения детальных изображений. Дополнительную информацию о MRI см. На странице безопасности при МРТ.
- Катетерная ангиография: В этом инвазивном визуализирующем тесте тонкая длинная пластиковая трубка, называемая катетером, вводится в артерию в паху или руке с помощью иглы. Катетер вводится с помощью проволоки в коронарные артерии и используется для введения контрастного вещества непосредственно в коронарные артерии, чтобы определить, есть ли сужение кровеносных сосудов.Изображения контрастного вещества в кровеносных сосудах получают с помощью рентгеновских лучей. Суженные участки сосудов можно повторно открыть с помощью баллона или стентов.
- Эхокардиограмма: во время этого теста датчик, излучающий высокочастотные звуковые волны, используется для создания движущихся изображений сердца. Оценивается движение стенок сердца. Если в части стенки сердца наблюдается снижение движения, это может указывать на снижение кровотока из-за сужения коронарной артерии.Визуализацию также можно выполнять с фармацевтическим агентом, нагружающим сердце, для обнаружения уменьшения движения в части сердечной мышцы при нагрузке.
- Однофотонная эмиссионная компьютерная томография миокарда (ОФЭКТ): Этот стресс-тест с визуализацией выполняется с помощью индикатора ядерной медицины. Во время стресс-теста с визуализацией пациента обычно просят выполнить какое-либо физическое упражнение, например, пройтись по беговой дорожке. Если пациент по какой-либо причине не может выполнять упражнения, можно использовать препараты, имитирующие реакцию сердца на упражнения.Радиоактивный индикатор будет введен в кровь во время пика нагрузки, и будут сделаны снимки сердца. Радиоактивный индикатор течет вместе с кровью и покажет, есть ли в сердце область со сниженным кровотоком.
начало страницы
Как лечится стенокардия?
Многие врачи могут порекомендовать определенные изменения образа жизни, такие как поддержание здорового веса, сбалансированное питание с низким содержанием жиров, отказ от табачных изделий и поиск способов снижения стресса.
Дополнительно вас могут лечить:
- Лекарства, такие как аспирин, статины, бета-блокаторы, блокаторы кальциевых каналов или нитраты.
- Ангиопластика и стентирование сосудов: В отдельных случаях после соответствующего тестирования ваш врач может выполнить ангиопластику и стентирование. Эта процедура, при которой используются баллоны и / или стенты, выполняется для открытия закупорки коронарных артерий и улучшения кровотока к сердцу.
- Операция по аортокоронарному шунтированию (АКШ): Эта операция увеличивает приток крови к сердцу за счет использования вены или артерии из других частей тела, чтобы отвести кровоток вокруг области сужения или закупорки коронарных артерий сердца.
начало страницы
Эта страница была просмотрена 12 апреля 2019 г.
Стенокардия | Фонд «Сердце и инсульт»
Это стенокардия или сердечный приступ?
Если вы впервые испытываете боль в груди, немедленно обратитесь за медицинской помощью. Если вам уже поставили диагноз стенокардия и вы испытываете необычные симптомы или если лекарства не работают, немедленно обратитесь к врачу.Вы могли испытывать неотложные признаки сердечного приступа.
Когда бывает стенокардия?
- Часто во время физической активности или стресса.
- Когда вы находитесь в очень холодном месте.
- После обильной еды.
Сердечный приступ может случиться в любой момент.
На что похожа стенокардия?
Стенокардия и сердечный приступ могут ощущаться одинаково. Оба могут вызвать:
- Боль или дискомфорт, которые могут распространяться на грудь, челюсть, плечи, руки (в основном на левую руку) и спину.
- Стеснение в груди, жжение, тяжесть, ощущение сдавливания или невозможности дышать.
Стенокардия иногда вызывает головокружение, бледность, слабость.
Симптомы сердечного приступа часто включают тошноту или рвоту, слабость, усталость или потливость.
Сколько длится стенокардия?
- От трех до пяти минут — до 30 минут
- Вылечено отдыхом или лекарствами
Сердечные приступы обычно длятся более 30 минут.
Что вызывает стенокардию?
- Стенокардия возникает, когда физическая нагрузка, эмоциональное расстройство или другие события требуют нагрузки на сердечную мышцу.
- Сердце нуждается в дополнительном кислороде, чтобы отвечать на его потребности.
- Если сердечная мышца не может получать достаточно кислорода из-за блокировки кровотока, напряжение вызывает боль при стенокардии.
- Боль уменьшается, если прекратить действие, вызвавшее напряжение, или принять нитроглицерин. Нитроглицерин расширяет коронарные артерии, позволяя большему количеству богатой кислородом крови поступать к сердцу.
Сердечный приступ возникает из-за недостатка кислорода в сердце, вызывающего повреждение сердечной мышцы.
Что делать, если стенокардия длится дольше нескольких минут?
- Немедленно позвоните в службу 9-1-1 или по местному номеру службы экстренной помощи.
Ангина — Диагностика и лечение
Диагноз
Чтобы диагностировать стенокардию, ваш врач сначала проведет физический осмотр и расспросит вас о ваших симптомах.Вас также спросят о любых факторах риска, в том числе о том, есть ли у вас в семье сердечные заболевания.
Ваш врач может назначить несколько тестов, чтобы подтвердить, есть ли у вас стенокардия:
- Электрокардиограмма (ЭКГ или ЭКГ). Каждое биение вашего сердца запускается электрическим импульсом, генерируемым специальными клетками вашего сердца. Электрокардиограмма регистрирует эти электрические сигналы, когда они проходят через ваше сердце. Ваш врач может найти закономерности среди этих сердечных сокращений, чтобы увидеть, замедлился ли или прервался ли кровоток через ваше сердце, или у вас сердечный приступ.
- Стресс-тест. Иногда стенокардию легче диагностировать, когда сердце работает тяжелее. Во время стресс-теста вы тренируетесь, ходя по беговой дорожке или крутя педали велотренажера. Во время тренировки отслеживаются ваше артериальное давление и показания ЭКГ . Другие тесты также могут проводиться одновременно с стресс-тестом. Если вы не можете тренироваться, вам могут дать лекарства, которые заставят ваше сердце работать тяжелее, чтобы имитировать упражнения, с последующим визуализационным тестом.
- Эхокардиограмма. Эхокардиограмма использует звуковые волны для создания изображений сердца. Ваш врач может использовать эти изображения для определения проблем, связанных со стенокардией, включая повреждение сердечной мышцы из-за плохого кровотока. Во время стресс-теста может быть сделана эхокардиограмма, которая может показать, есть ли в вашем сердце области, в которые не поступает достаточно крови.
Ядерный стресс-тест. Ядерный стресс-тест помогает измерить приток крови к сердечной мышце в состоянии покоя и во время стресса.Это похоже на обычный стресс-тест, но во время ядерного стресс-теста в ваш кровоток вводится радиоактивное вещество.
Это вещество смешивается с вашей кровью и попадает в ваше сердце. Специальный сканер, который обнаруживает радиоактивный материал в вашем сердце, показывает, как это вещество перемещается с кровью в сердечной мышце. На изображениях можно увидеть плохой кровоток в любой части сердца, потому что туда попадает не так много радиоактивного вещества.
- Рентген грудной клетки. Этот тест позволяет получить изображения вашего сердца и легких. Это необходимо для поиска других состояний, которые могут объяснить ваши симптомы, и для проверки наличия увеличенного сердца.
- Анализы крови. Определенные сердечные ферменты медленно просачиваются в кровь, если ваше сердце было повреждено сердечным приступом. Образцы крови можно проверить на наличие этих ферментов.
Коронарная ангиография. Коронарная ангиография использует рентгеновское изображение для исследования внутренней части кровеносных сосудов вашего сердца.Это часть общей группы процедур, известных как катетеризация сердца.
Во время коронарной ангиографии краситель, видимый рентгеновским аппаратом, вводится в кровеносные сосуды вашего сердца. Рентгеновский аппарат быстро делает серию изображений (ангиограмм), позволяя детально изучить внутреннюю часть кровеносных сосудов.
- Компьютерная томография сердца (КТ). При сканировании сердца CT вы лежите на столе внутри устройства в форме пончика.Рентгеновская трубка внутри аппарата вращается вокруг вашего тела и собирает изображения вашего сердца и груди, которые могут показать, сужены ли какие-либо артерии вашего сердца или сердце увеличено.
- Сердечная МРТ . В кардиологическом MRI вы лежите на столе внутри длинного трубчатого аппарата, который создает подробные изображения структуры вашего сердца и его кровеносных сосудов.
Дополнительная информация
Показать дополнительную информациюЛечение
Существует множество вариантов лечения стенокардии, включая изменение образа жизни, прием лекарств, ангиопластику и стентирование или операцию коронарного шунтирования.Цели лечения — снизить частоту и тяжесть симптомов, а также снизить риск сердечного приступа и смерти.
Однако, если у вас нестабильная стенокардия или боль при стенокардии, которая отличается от той, что у вас обычно бывает, например, возникает в состоянии покоя, вам необходимо немедленно обратиться в больницу.
Лекарства
Если сами по себе изменения образа жизни не помогают при стенокардии, возможно, вам придется принимать лекарства. Сюда могут входить:
- Нитраты. Нитраты часто используются для лечения стенокардии. Нитраты расслабляют и расширяют кровеносные сосуды, позволяя большему притоку крови к сердечной мышце. Вы можете принимать нитраты при дискомфорте в груди, связанном со стенокардией, перед тем, как делать что-то, что обычно вызывает стенокардию (например, физическая нагрузка), или в долгосрочной профилактической терапии. Самая распространенная форма нитрата, используемая для лечения стенокардии, — это таблетки нитроглицерина, которые вы кладете под язык.
- Аспирин. Аспирин снижает способность крови к свертыванию, облегчая кровоток по суженным сердечным артериям.Предотвращение образования тромбов также может снизить риск сердечного приступа. Но не начинайте принимать аспирин ежедневно, предварительно не посоветовавшись с врачом.
- Препараты, предотвращающие образование тромбов. Некоторые лекарства, такие как клопидогрель (Плавикс), прасугрел (Эффиент) и тикагрелор (Брилинта), могут помочь предотвратить образование тромбов, снижая вероятность слипания тромбоцитов. Одно из этих лекарств может быть рекомендовано, если вы не можете принимать аспирин.
- Бета-блокаторы. Бета-блокаторы работают, блокируя действие гормона адреналина, также известного как адреналин. В результате сердце бьется медленнее и с меньшей силой, что снижает кровяное давление. Бета-адреноблокаторы также помогают расслабиться и открыться кровеносным сосудам для улучшения кровотока, уменьшая или предотвращая стенокардию.
- Статины . Статины — это препараты, используемые для снижения холестерина в крови. Они работают, блокируя вещество, необходимое вашему организму для выработки холестерина. Они также могут помочь вашему организму реабсорбировать холестерин, который накопился в бляшках на стенках артерий, помогая предотвратить дальнейшую закупорку кровеносных сосудов.Статины также оказывают множество других благотворных эффектов на сердечные артерии.
- Блокаторы кальциевых каналов. Блокаторы кальциевых каналов, также называемые антагонистами кальция, расслабляют и расширяют кровеносные сосуды, воздействуя на мышечные клетки в стенках артерий. Это увеличивает кровоток в сердце, уменьшая или предотвращая приступ стенокардии.
- Лекарства для снижения артериального давления. Если у вас высокое кровяное давление, диабет, признаки сердечной недостаточности или хроническое заболевание почек, ваш врач, скорее всего, пропишет вам лекарство для снижения кровяного давления.Существует два основных класса препаратов для лечения артериального давления: ингибиторы ангиотензинпревращающего фермента (АПФ) или блокаторы рецепторов ангиотензина II (БРА).
- Ранолазин (Ранекса). Ranexa можно использовать отдельно или с другими лекарствами от стенокардии, такими как блокаторы кальциевых каналов, бета-блокаторы или нитроглицерин.
Медицинские процедуры и хирургия
Изменения образа жизни и лекарства часто используются для лечения стабильной стенокардии. Но медицинские процедуры, такие как ангиопластика, стентирование и аортокоронарное шунтирование, также могут использоваться для лечения стенокардии.
Ангиопластика и стентирование. Во время ангиопластики — также называемой чрескожным коронарным вмешательством (ЧКВ) — в суженную артерию вводится крошечный баллончик. Баллон надувают, чтобы расширить артерию, а затем обычно вставляют небольшую катушку из проволочной сетки (стент), чтобы артерия оставалась открытой.
Эта процедура улучшает кровоток в сердце, уменьшая или устраняя стенокардию. Ангиопластика и стентирование — хороший вариант лечения, если у вас нестабильная стенокардия или если изменение образа жизни и лекарства не помогают эффективно лечить хроническую стабильную стенокардию.
- Операция по аортокоронарному шунтированию. Во время операции аортокоронарного шунтирования вена или артерия из других частей тела используются для обхода закупоренной или суженной сердечной артерии. Шунтирование увеличивает приток крови к сердцу и уменьшает или устраняет стенокардию. Это вариант лечения как нестабильной стенокардии, так и стабильной стенокардии, не поддающейся лечению другими методами.
- Внешняя контрпульсация (ECP). В модели ECP манжеты для измерения кровяного давления накладываются вокруг икры, бедер и таза для увеличения притока крови к сердцу. ECP требует нескольких сеансов лечения. Американский колледж кардиологии, Американская кардиологическая ассоциация и другие кардиологические организации говорят, что ECP может помочь уменьшить симптомы у людей с рефрактерной стенокардией.
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Образ жизни и домашние средства
Поскольку сердечные заболевания часто являются причиной стенокардии, вы можете уменьшить или предотвратить стенокардию, работая над уменьшением факторов риска сердечных заболеваний. Внесение изменений в образ жизни — самый важный шаг, который вы можете сделать.
- Если вы курите, бросьте курить. Избегайте воздействия пассивного курения.
- Если у вас избыточный вес, поговорите со своим врачом о вариантах похудания.
- Придерживайтесь здоровой диеты с ограниченным количеством насыщенных жиров, большим количеством цельнозерновых и фруктов и овощей.
- Поговорите со своим врачом о том, чтобы начать безопасный план упражнений.
- Поскольку стенокардия часто возникает при физической нагрузке, полезно контролировать себя и делать перерывы для отдыха.
- Лечите заболевания или состояния, которые могут увеличить риск развития стенокардии, например диабет, высокое кровяное давление и высокий уровень холестерина в крови.
- Избегайте больших приемов пищи, из-за которых вы чувствуете себя слишком сытым.
- Избежать стресса легче сказать, чем сделать, но постарайтесь найти способ расслабиться.Поговорите со своим врачом о методах снижения стресса.
- Ограничьте употребление алкоголя двумя или менее порциями в день для мужчин и одним напитком в день или меньше для женщин.
Подготовка к приему
Если у вас возникла внезапная боль в груди (нестабильная стенокардия), немедленно позвоните в службу 911 или на местный номер службы экстренной помощи.
Если вы подозреваете, что у вас может быть рецидивная стенокардия, потому что ваши симптомы кратковременны и возникают только во время упражнений, или вы беспокоитесь о риске стенокардии из-за сильного семейного анамнеза, запишитесь на прием к врачу.Если стенокардия обнаруживается на ранней стадии, ваше лечение может быть более легким и эффективным.
Поскольку встречи могут быть короткими и часто есть что обсудить, неплохо подготовиться к встрече. Вот некоторая информация, которая поможет вам подготовиться к приему и чего ожидать от врача.
Что вы можете сделать
- Помните о любых предварительных ограничениях. Во время записи на прием обязательно спросите, нужно ли вам что-нибудь сделать заранее, например, ограничить свой рацион.Например, для анализа крови, чтобы проверить уровень холестерина или другие показатели сердечных заболеваний, вам может потребоваться некоторое время поститься.
- Запишите все симптомы, которые вы испытываете, включая те, которые могут показаться не связанными со стенокардией.
- Запишите ключевую личную информацию, включая любую семейную историю стенокардии, боли в груди, сердечных заболеваний, инсульта, высокого кровяного давления или диабета, а также любые серьезные стрессы или недавние изменения в жизни.
- Составьте список всех лекарств, витаминов или добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга, , если возможно. Иногда бывает трудно запомнить всю информацию, предоставленную вам во время встречи. Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
- Будьте готовы обсудить вашу диету и физические упражнения. Если вы еще не соблюдаете диету или режим упражнений, будьте готовы поговорить со своим врачом о любых проблемах, с которыми вы можете столкнуться при начале работы.
- Запишите вопросы, которые задайте своему врачу.
Ваше время с врачом ограничено, поэтому подготовка списка вопросов поможет вам максимально эффективно проводить время вместе. При стенокардии вам нужно задать врачу следующие основные вопросы:
- Какая наиболее вероятная причина моих симптомов?
- Какие тесты мне понадобятся? Как мне подготовиться к этим тестам?
- Какие методы лечения доступны и что вы порекомендуете?
- Какие продукты мне следует есть или избегать?
- Какой уместный уровень физической активности?
- У меня другие проблемы со здоровьем.Как мне вместе лучше всего справиться с этими условиями?
- Как часто мне нужно обращаться к вам по поводу моей стенокардии?
- Есть ли альтернатива лекарству, которое вы мне прописываете?
- Есть ли какие-нибудь брошюры или другие печатные материалы, которые я могу взять с собой домой? Какие сайты вы рекомендуете посещать?
В дополнение к вопросам, которые вы готовы задать своему врачу, не стесняйтесь задавать вопросы во время приема.
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов. Если вы будете готовы ответить на них, у вас будет время, чтобы обсудить те моменты, на которые вы хотите потратить больше времени. Ваш врач может спросить:
- Когда у вас впервые появились симптомы?
- Это боль? Дискомфорт? Герметичность? Давление? Острый? Колющие?
- Где находится боль? В какой-то конкретной области или в более общем плане?
- Боль распространяется на шею и руки? Как и когда началась боль? Кажется, что-то конкретное вызвало боль? Он начинается постепенно и нарастает или начинается внезапно?
- Как долго это длится?
- Что еще хуже? Мероприятия? Дыхание? Движение тела?
- Что заставляет чувствовать себя лучше? Отдых? Глубокий вдох? Сидеть?
- Есть ли у вас другие симптомы боли, например тошнота или головокружение?
- Есть ли у вас проблемы с глотанием?
- Часто ли у вас бывает изжога? (Изжога может имитировать чувство стенокардии.)
Что вы можете сделать за это время
Никогда не рано изменить здоровый образ жизни, например бросить курить, есть здоровую пищу и стать более физически активными. Это основные линии защиты от стенокардии и ее осложнений, включая сердечный приступ и инсульт.
Заболевания сердца — стенокардия — Канал лучшего здоровья
О сердечных заболеваниях — стенокардия
Стенокардия (также известная как стенокардия, что в переводе с латыни означает «сжатие грудной клетки») — это временный дискомфорт или боль, возникающие, когда часть вашего сердца мышцы временно не могут получать достаточно крови и кислорода для удовлетворения своих потребностей.
Коронарные артерии, расположенные в сердце, снабжают сердечную мышцу кислородом и кровью. Если эти артерии сужены, снижение кровотока означает, что сердечная мышца получает меньше кислорода, чем необходимо для правильного функционирования. Частой причиной сужения коронарных артерий является атеросклероз — состояние, характеризующееся образованием жировых бляшек на стенках артерий.
Стенокардия — это не сердечный приступ. Стенокардия связана только с временным снижением кровоснабжения сердца и, в случае облегчения, не повреждает сердечную мышцу.Факторы риска сердечно-сосудистых заболеваний увеличивают риск стенокардии.
Симптомы стенокардии
Боль или дискомфорт, связанные со стенокардией, обычно ощущаются как чувство сжатия, сжатия или сдавливания, и могут варьироваться от легкой до сильной. Стенокардия обычно ощущается в центре груди, но может распространяться на одно или оба плеча, либо на спину, шею, челюсть или руку. Его даже можно пощупать в руках.
Иногда стенокардия ощущается в других частях тела, но не в груди.Многие люди даже не чувствуют боли — просто неприятное ощущение или дискомфорт в груди. Стенокардия также может проявляться не болью, а одышкой.
Если симптомы стенокардии продолжаются более 10 минут, вызовите скорую помощь по телефону «тройной ноль» (000).
Общие триггеры стенокардии
Приступы стенокардии могут быть вызваны напряжением или физическими упражнениями, когда работающей сердечной мышце требуется большее количество кислорода. Боль обычно проходит после отдыха. Другие триггеры стенокардии могут включать:
- сильные эмоции, такие как гнев или возбуждение,
- холодные температуры,
- переедание.
Нестабильная стенокардия
Боль при стенокардии обычно возникает при физической нагрузке и проходит через несколько минут отдыха. Его также можно облегчить лекарствами от стенокардии (нитратным спреем или таблетками).
Нестабильная стенокардия обычно возникает во время отдыха и может влиять на людей по-разному и в разное время. Стенокардия может заболеть только рано утром или во время отдыха или даже во сне.
Факторы риска стенокардии
Со временем коронарные артерии сужаются из-за наслоения жировых отложений (бляшек) на внутренней выстилке стенок артерий.Это называется атеросклерозом. Эти бляшки вызваны комбинацией факторов, включая:
- нездоровое питание
- избыточный вес или ожирение
- недостаточная физическая активность
- курение
- высокий холестерин
- высокое кровяное давление
- неуправляемый диабет
- возраст
- мужской пол
- генетические факторы или наличие в семейном анамнезе сердечно-сосудистых заболеваний
- этническая принадлежность — например, люди маори, пасифика и выходцы из стран Южной Азии, подвержены более высокому риску сердечных заболеваний
- женщина в постменопаузе
- тяжелое психическое заболевание.
Диагностика стенокардии
Стенокардия диагностируется с помощью ряда тестов, в том числе:
- стресс-тест с физической нагрузкой — сердце контролируется с помощью устройства, называемого электрокардиограммой (ЭКГ), когда вы едете на велотренажере или ходите по беговой дорожке . Тест останавливается, когда возникает стенокардия (боль в груди).
- Катетеризация сердца (ангиограмма) — трубка или катетер вводится в коронарные артерии через кровеносный сосуд в паху. Затем в коронарную артерию вводится специальный краситель.Это очерчивает артерию во время рентгеновского снимка. Сужения и закупорки артерии обозначены красителем.
Лечение стенокардии
Стенокардию можно лечить с помощью лекарств и хирургического вмешательства, а также путем выбора более здорового образа жизни. Лечение может включать:
- аспирин — принимаемый ежедневно для облегчения состояния и снижения риска образования тромбов.
- нитратов — для облегчения боли при приступе стенокардии. Нитраты можно принимать во многих формах, включая аэрозольный спрей или таблетку, растворенную под языком.Побочные эффекты нитратов могут включать покраснение, головную боль и головокружение — чтобы избежать падений, принимайте лекарства сидя.
- лекарства (статины) для стабилизации жировых отложений в коронарных артериях
- лекарства для снижения артериального давления и замедления сердечного ритма — которые уменьшает нагрузку на сердце
- Изменения образа жизни — в том числе отказ от курения, потеря лишнего жира, переход на здоровый режим питания и регулярная физическая активность (например, ходьба каждый день)
- Операция — такие процедуры, как ангиопластика и шунтирование используется, если стенокардия не поддается лечению и изменению образа жизни.
Принимайте лекарства только по назначению врача.
Операция при стенокардии
Операция не лечит атеросклероз. Если не внести существенных изменений в образ жизни, жировые бляшки будут продолжать накапливаться на стенках артерий.
К двум основным типам хирургического вмешательства относятся:
- коронарная ангиопластика — тонкая трубка вводится в коронарные артерии через кровеносный сосуд в паху или запястье, аналогично катетеризации сердца.Небольшой баллон, прикрепленный к концу трубки, надувается, что расширяет заблокированную часть артерии и позволяет увеличить приток крови к пораженной части сердечной мышцы. Стенты (трубчатые решетки) могут быть вставлены, чтобы удерживать пораженную часть артерии в открытом состоянии. Затем баллон сдувается и удаляется.
- Шунтирование. — закупорка обходится путем удаления участка вены из ноги или артерии, взятой из предплечья или внутри грудной клетки. Затем кровоток направляется через этот недавно прикрепленный кровеносный сосуд в коронарную артерию за пределы сужения или закупорки.
Долгосрочное ведение стенокардии
Жировые бляшки будут продолжать сужать коронарные артерии, если вы не внесете существенных изменений в образ жизни под медицинским наблюдением, даже если вы перенесли операцию по поводу стенокардии.





