«Старение» плаценты Текст научной статьи по специальности «Клиническая медицина»
рэс
і-=>■
АКТУАЛЬНЫЕ ПРОБЛЕМЫ ЗДРАВООХРАНЕНИЯ
Э.К. Айламазян’, «СТАРЕНИЕ» ПЛАЦЕНТЫ
Е.А. Лапина2, И.М. Кветной1
‘Научно-исследовательский институт
акушерства и гинекологии
им. Д.О. Огта РАМН, Санкт-Петербург;
2Институт биорегуляции и геронтологии СЗО РАМН,
Санкг- Петербург
■ Представлен анализ современных данных о структурно-функциональных изменениях в плаценте в конце беременности.
в начале XX века, инволютивные процессы, возникающие в плаценте в течение относительно короткого периода нормальной беременности отражают ее «старение» как органа. Подробно рассмотрены структурнофункциональные изменения последа, традиционно описываемые как признаки «старения» плаценты: отложения фибриноиза, образование кальцификатов, инфарктов плаценты и другие признаки. С другой стороны, представлены данные, свидетельствующие об активном росте и функциональной активности плаценты в конце беременности: образование терминальных ворсин и синцитиокапиллярных мембран, обеспечивающих максимальную площадь обмена между материнской и плодовой кровью, рост и регенерация ворсин.
Эти признаки служат доказательством отсутствия в нормально развивающейся плаценте инволютивных процессов, а те из них, которые расцениваются как проявление «старения», на самом деле являются следствием патологических изменений, возникающих в плаценте при патологии беременности.
■ Ключевые слова: плацента, старение, трофобласт, терминальные ворсины, фибриноид.
В настоящее время предметом дискуссий остается вопрос: подвергается ли плацента старению или нет? Существуют две основные концепции, описывающие функциональные и структурные изменения в плаценте в конце беременности.
 В связи с этим происходит физиологическая редукция соответствующих структур, которая начинается после 32 недели, но особенно выражена при сроке беременности свыше 42 недель и проявляется рядом атрофических, склеротических и дистрофических процессов, сходных с изменениями, возникающими при физиологическом старении органов [2]. Эта точка зрения основана на результатах сопоставления клинических, структурных и функциональных данных и в ней не учитываются различия между временными изменениями этого органа и процессами «старения».
В связи с этим происходит физиологическая редукция соответствующих структур, которая начинается после 32 недели, но особенно выражена при сроке беременности свыше 42 недель и проявляется рядом атрофических, склеротических и дистрофических процессов, сходных с изменениями, возникающими при физиологическом старении органов [2]. Эта точка зрения основана на результатах сопоставления клинических, структурных и функциональных данных и в ней не учитываются различия между временными изменениями этого органа и процессами «старения». Согласно другой точки зрения, к концу беременности в плаценте накапливаются различные структурные повреждения, которые можно оценить как патологические ее изменения. Функциональная активность плаценты к концу беременности снижается, однако это не является показателем процесса старения. Некоторые исследователи выделяют присутствие в «стареющей» плаценте признаков дополнительного адаптивного созревания [29].
Плацентарный рост и функциональная активность плаценты в конце беременности
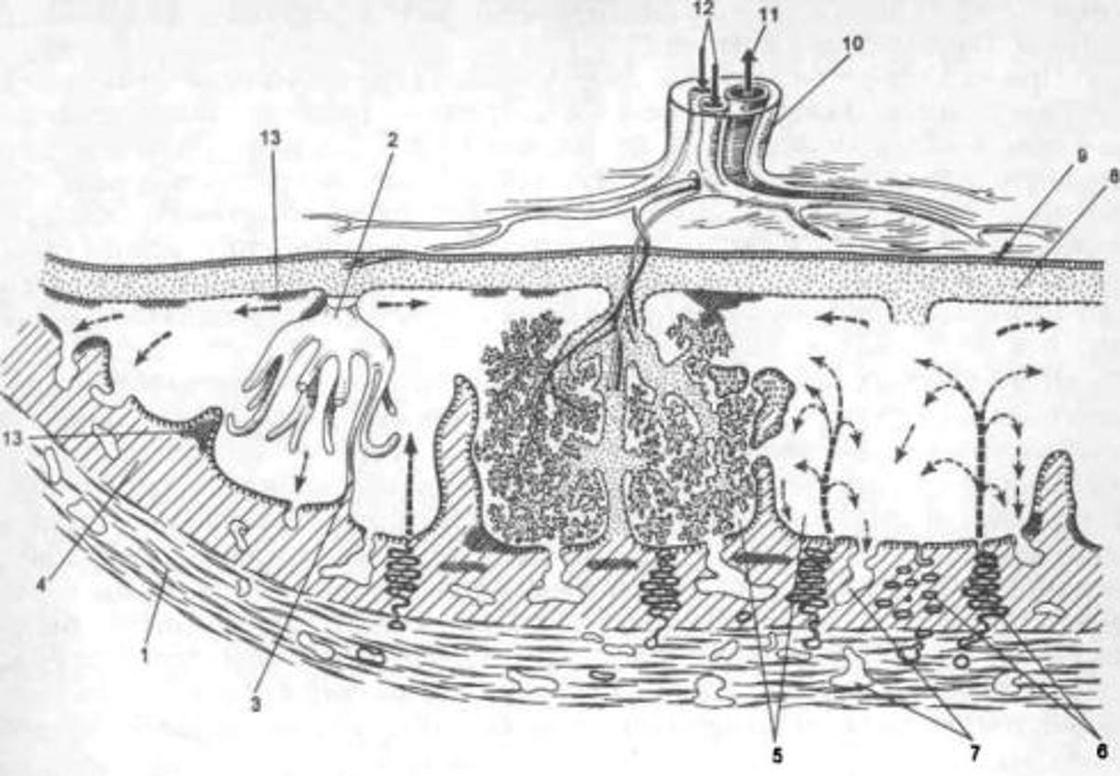
В течение девятого месяца беременности практически завершается формирование плаценты путем образования котиледонов и разделительных септ.
зом от промежуточных дифференцированных ветвей и стволовых ворсин II и III порядка. В доношенной плаценте они покрыты преимущественно синцитиотрофобластом, но более 20% их поверхности занимают двухслойные участки с подлежащим цитотрофобластом.
Терминальные специализированные ворсинки активно формируются в последние недели беременности. Все капилляры терминальных ворсинок превращаются в широкие синусоиды, которые концентрируются под истонченными, безъядерными участками синцитиотрофобласта и образуют истинные синцитиокапиллярные мембраны или плацентарный барьер. Помимо изолированных ворсин встречаются гроздевидные их скопления, соединенные синцитиокапил-лярными почками-мостиками [4].
Процессы созревания ворсинчатого дерева и функциональная дифференцировка трофоблас-та приводят к появлению преобладающих ворсинчатых форм, оптимально адаптированных к механизмам материнско-плодового обмена. Вышеперечисленные морфологические изменения значительно увеличивают площадь обмена между материнской и плодовой кровью [12, 15], что обеспечивает более активный обмен веществ [27].
Долгое время считалось, что плацентарный рост и синтез ДНК прекращаются к 36 недели беременности, и что любое увеличение размера плаценты происходит скорее за счет увеличения размера клеток, чем увеличения их числа [39]. Это суждение легко опровергается с помощью простых гистологических исследований, которые показали, что в центре плацентарных долей имеются области для устойчивого роста, представленные незрелыми промежуточными ворсинками. Более того, концентрация ДНК значительно выше во втором и третьем триместрах по сравнению с первым [18] и общее содержание плацентарной ДНК продолжает равномерно увеличиваться вплоть до 42 недели беременности [31].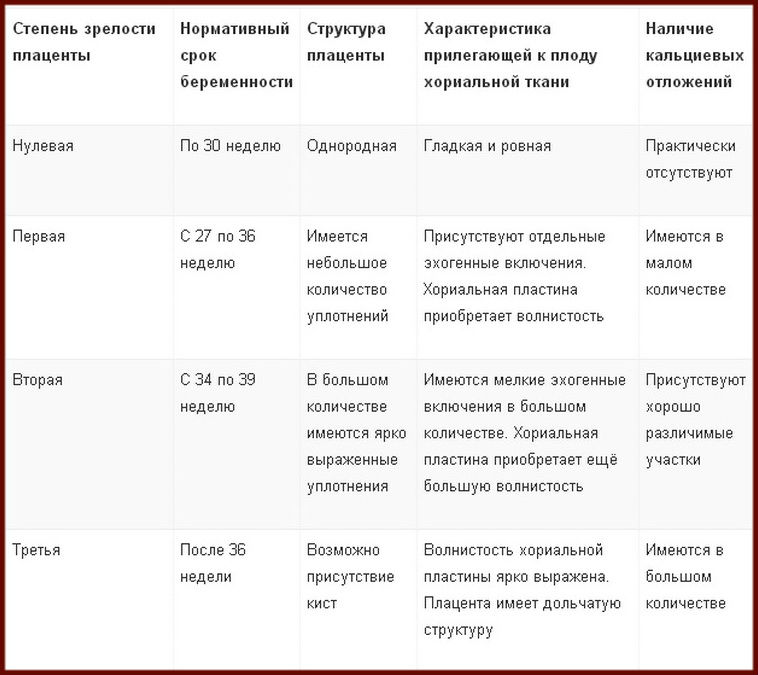
сопровождается процессами старения, которые проявляются не только в плаценте, но и в других органах матери. Большее сходство плацента обнаруживает с печенью, так как именно печень формирует долго живущие постмитотические клетки и обладает сходным потенциалом для клеточной пролиферации и возможного роста [16].
Плацента обладает широким спектром компенсаторных реакций на всех уровнях структурной организации. Практически эти реакции направлены на активизацию многообразных плацентарных функций и главным образом на увеличение диффузной способности органа. Так, «старение» и дегенерация ворсин в нормально созревающей плаценте человека компенсируется посредством регенерации ворсинчатого дерева. Важно подчеркнуть, что в процессе регенерации эпителия ворсин участвуют только недифференцированные и промежуточные формы цитотро-фобласта. Процессы регенерации эпителия тесно связаны с ростом новых терминальных ворсин и регулируются путем изменения градиента парциального давления кислорода [11]. Утрата способности к регенерации ворсин может вызвать хронические нарушения у плода, получающего питательные вещества за счет недостаточного количества терминальных ворсин [13].
Следует отметить, что активность ферментов, вовлеченных в синтез эстрогенов в ворсинчатом хорионе, на протяжении всей беременности не изменяется [26].
Таким образом, плацента к 10-му месяцу гестации представлена полностью сформированным в функциональном отношении органом; общая поверхность всех ворсин составляет огромную величину — 12,5 м2 [11]. Наличие тонкого и протяженного плацентарного барьера в терминальных и особенно специализированных ворсинах, а также значительный объем межвор-синчатого кровотока объясняют удивительный факт интенсивной прибавки массы плода при незначительном приросте массы плаценты в течение последнего месяца.
Функциональная морфология «старения» плаценты
Ряд структурных преобразований, которые происходят в плаценте, начиная с третьего триместра, и особенно в конце беременности, получили название признаков «старения» плаценты. К ним относят отставание массы плаценты от роста плода, уменьшение функциональной активной поверхности хориона, а также уменьшение емкости межворсинчатого пространства [1].
К проявлениям «старения» плаценты обычно относят и накопление фибриноида. Фибриноид является наиболее частой микроскопической находкой при исследовании плаценты. Взгляды разных авторов на его значение существенно отличаются. Одни обращают внимание на возможность его выявления в «нормальных» плацентах, другие связывают его со «старением» последа, а третьи объясняют его появление самыми разнообразными патологическими процессами.
Уже в начале XX века предпринимались попытки изучить химический состав фибриноида и доказать его неоднородность. В связи с этим на протяжении многих лет использовали два термина: «фибрин» и «фибриноид». Впервые фибрин и фибриноид были выделены Гроссером в 1925—1927 годах из аморфных отложений плаценты. Фибрин рассматривался как преципитат фибриногена крови в тканевых жидкостях, а фибриноид — как сходная с фибрином субстанция гетерогенного происхождения [1].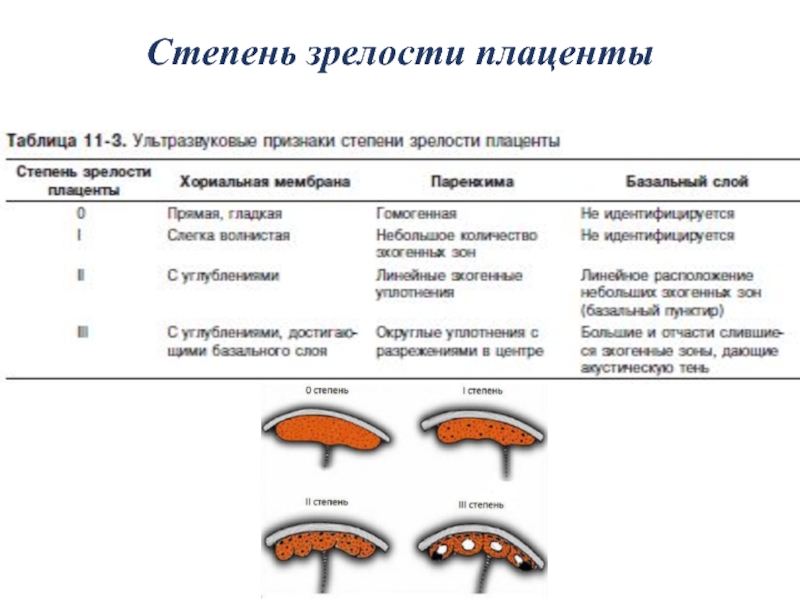
Результаты многочисленных биохимических и иммуногистохимических исследований последних лет изменили ранее принятую терминологию. Термин «фибрин» использоваться перестал. Фибриноид стал подразделяться на два варианта: фибриноид фибринового типа (fibrin type fibrinoid) и фибриноид матричного типа (matrix tipe fibrinoid). Первый из них рассматривается как продукт свертываемости крови материнского и плодового происхождения. Фибриноид матричного типа содержит единичные окруженные матриксом тро-фобластические клетки и характеризуется позитивной иммуногистохимической реакцией с антителами к онкофетальному фибронектину, коллагену IV типа и ламинину. Фибриноид фибринового типа по-видимому участвует в построении межворсинчатого пространства, а также защищает поврежденный трофобласт, выступая в роли транспортного и иммунного барьера. Фибриноид матричного типа является секреторным продуктом вневорсинчатого трофобласта и, возможно, выполняет инвазивную функцию [17].
Места отложения фибриноидов обоих типов несколько варьируются. В слое Лангганса, начальных сегментах стволовых ворсин и глубоких слоях базальной пластинки (слой Нитабуха) и клеточных островках наиболее часто выявляются оба типа фибриноида одновременно. Тонкие полоски, окружающие ворсины, в том числе стволовые, обычно представлены фибриноидом фибринового типа. Для фибриноида матричного типа наиболее характерны отложения в клеточных островках и в глубине клеточных колонок.
Фибриноиду приписывается множество функций. В первые месяцы развития плода это веще-
ство играет цементирующую роль для объединения различных клеток матери и плода, а также ему присуща роль адгезива для прикрепления к маточной стенке. В более поздний период, в основном до 20 недель беременности, развитые слои фибриноидного вещества образуют эффективную преграду против дальнейшего внедрения трофобласта. Кроме того, фибриноид принимает участие в регуляции вневорсинчатого кровообращения, в формировании плаценты при ее созревании и в материнско-фетальных транспортных процессах [1, 3, 7, 9].
Кроме того, фибриноид принимает участие в регуляции вневорсинчатого кровообращения, в формировании плаценты при ее созревании и в материнско-фетальных транспортных процессах [1, 3, 7, 9].
Большинство исследователей рассматривают фибриноид как субстанцию, имеющую иммунологическое значение. Фибриноид на поверхности ворсин в местах соприкосновения материнской крови со структурами плаценты можно рассматривать как своеобразную антигенную ловушку, препятствующую массивному проникновению антигенов, в том числе вирусов к плоду. Возможно, что сиаловая кислота, входящая в состав фибриноида, способна маскировать фетальные гены и предотвратить их распознавание материнскими клетками, в том числе сенсибилизированными лимфоцитами. С другой стороны, фибриноид маскирует антигенные свойства зародыша [1].
К инволютивно-дистрофическим изменениям плаценты относятся также инфаркты, возникающие в результате тромбоза плодных сосудов.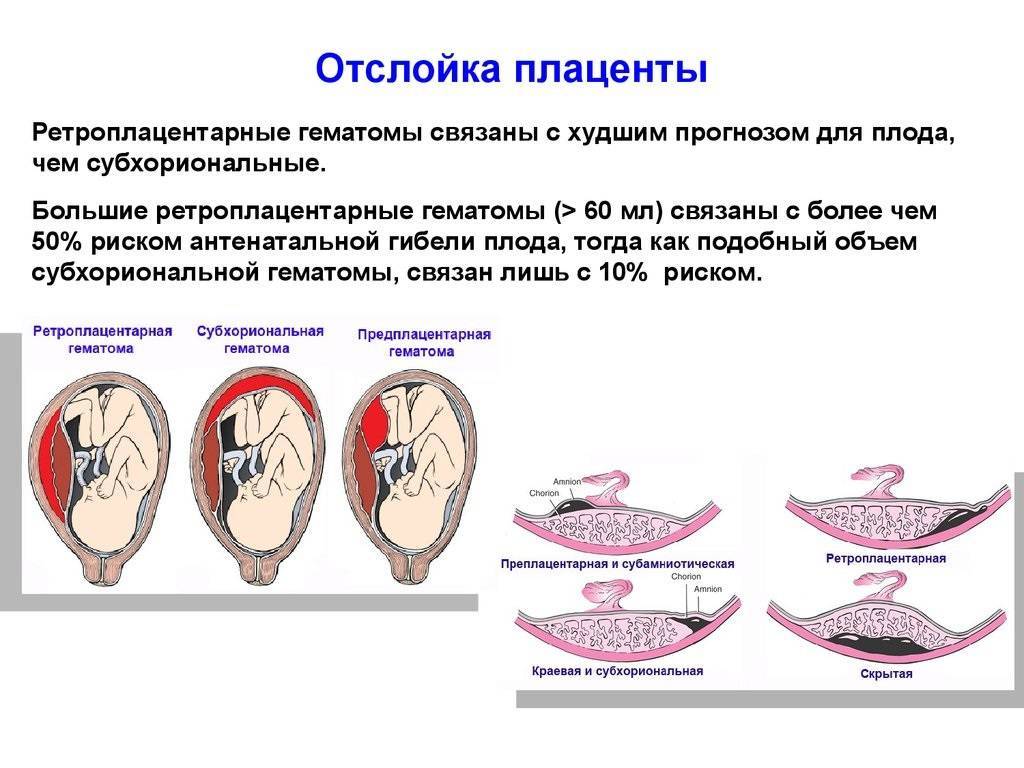 Термином «инфаркты» принято обозначать (особенно в клинической практике) все узелки на поверхности и в паренхиме плаценты величиной от простого зерна до куриного яйца. С точки зрения микроскопического строения и механизма возникновения между этими узелками имеются существенные различия, позволяющие разделить их в зависимости от происхождения на четыре группы: истинные инфаркты плаценты, межворсинчатые тромбы и гематомы, отложения фибрина и кистозную дегенерацию плацентарных перегородок [1]. Другие авторы считают, что описание инфарктов носит формально морфологический характер [9].
Термином «инфаркты» принято обозначать (особенно в клинической практике) все узелки на поверхности и в паренхиме плаценты величиной от простого зерна до куриного яйца. С точки зрения микроскопического строения и механизма возникновения между этими узелками имеются существенные различия, позволяющие разделить их в зависимости от происхождения на четыре группы: истинные инфаркты плаценты, межворсинчатые тромбы и гематомы, отложения фибрина и кистозную дегенерацию плацентарных перегородок [1]. Другие авторы считают, что описание инфарктов носит формально морфологический характер [9].
Кальцификация является общим признаком, свойственным плацентам человека. Особенности кальцификации плаценты человека сходны с процессами физиологической и патологической кальцификации в других тканях [35].
Обнаружение кальцификатов в плаценте является предметом дискуссий: одни авторы считают их предметом дегенерации децидуальной ткани, другие рассматривают их как кальциевое депо для плода, третьи как признак переношенной беременности. Существует мнение, что отложения солей кальция в плаценте отражает ост-
Существует мнение, что отложения солей кальция в плаценте отражает ост-
рые нарушения в обмене кальцием и витаминами [5]. По мнению Говорка (1970) кальцифика-ты не имеют какого-либо клинического значения. Согласно традиционному представлению, на поздних сроках беременности, позже 32-й недели в хориальном эпителии откладывается известь в виде кристаллов, глыбок и бесформенных масс. Позже обызвествлению подвергаются плацентарные перегородки, хориальная пластинка, массы фибриноида, тромбы.
Таким образом, небольшие очаги или единичные мелкие кальцификаты постоянно выявляются в плаценте при нормальной беременности; они являются ультразвуковым признаком зрелости плаценты. Однако при переношенной беременности, антенатальной гибели плода и многих неясных причинах обнаруживается патологическое обызвествление как проявление минеральной дистрофии [4].
Появление признаков старения в плаценте, как считают сторонники теории «старения» плаценты, несомненно, является результатом глубоких биологических изменений в трофобласте. Последний в конце беременности становится все больше морфологически и функционально малоактивной полупроницаемой оболочкой с постоянно уменьшающейся поверхностью [1]. Происходит сужение межворсинчатого пространства, уменьшение диаметра ворсин хориона, уплотнение стромы, истончение хориального эпителия, исчезновение клеток Кащенко—Гофбауэра и клеток Ланханса [2].
Последний в конце беременности становится все больше морфологически и функционально малоактивной полупроницаемой оболочкой с постоянно уменьшающейся поверхностью [1]. Происходит сужение межворсинчатого пространства, уменьшение диаметра ворсин хориона, уплотнение стромы, истончение хориального эпителия, исчезновение клеток Кащенко—Гофбауэра и клеток Ланханса [2].
По поводу последнего критерия «старения» в литературе существуют противоречивые данные. Так, одни авторы считают, что характерным признаком физиологического «старения» плаценты является сохранение пролиферативного потенциала трофобласта, наличие отдельных камбиальных клеток Ланханса и незрелых промежуточных ворсин, которые определяются не только при доношенной (38—40 недель), но и при пролонгированной (40—42 недель) беременности [2]. По данным других авторов, сохранение слоя Ланханса до конца беременности при различных нарушениях в течении беременности является важным диагностическим признаком [1]. С помощью иммуногистохимических методов показано, что в третьем триместре беременности наблюдается увеличение апоптозного индекса в плаценте, прежде всего в трофобласте по сравнению с первым триместром [25, 33].
С помощью иммуногистохимических методов показано, что в третьем триместре беременности наблюдается увеличение апоптозного индекса в плаценте, прежде всего в трофобласте по сравнению с первым триместром [25, 33].
Атрофические изменения ворсин хориона имеют безусловное физиологическое значение, поскольку сопровождаются выраженным истончением плацентарного барьера (в среднем до 3-4 мкм) и тем самым в значительной мере снижают
напряженность обменных процессов между матерью и плодом. Следствием этого является редукция фетоплацентарного и маточно-плацентар-ного кровообращения, особенно выраженная в краевых отделах плаценты. Происходит спазм и облитерация стволовых артерий, раскрытие ар-терио-венозных анастомозов, уменьшение числа функционирующих капилляров в терминальных ворсинах хориона. Интенсивность обеспечения кровью плацентарного ложа заметно ослабевает на 10-м месяце беременности [4].
По мнению противников теории «старения» плаценты, все вышеперечисленные структурные преобразования могут лишь условно относиться к признакам «старения» плаценты. А.В. Цинзер-линг (1993) считает, что, по крайней мере, часть изменений плаценты из числа традиционно рассматриваемых как нормальные на самом деле являются проявлением патологических процессов, в частности, инфекционных. Так, присутствие фибриноида в интервиллезном пространстве свидетельствует также о нарушении свертываемости плацентарной крови, поскольку в норме кровь обладает сниженной свертываемостью.
По мнению А.П. Милованова, плацентарный фибриноид типичных локализаций является неотъемлемой структурной особенностью нормальной плаценты и формируется на протяжении всего ее развития. Это образование следует считать физиологической структурой, отражающей закономерную эволюцию плаценты и взаимодействие двух элементов (материнской крови и вневорсинчатого цитотрофобласта).
Морфологические изменения при «старении» плаценты не оказывают влияния на плод и на кровоток в пупочной и маточной артериях, не вызывают высокого риска осложнения беременности, а также инфарктов плаценты и ее структурных аномалий [24]. Таким образом, на наш взгляд инволюционные процессы не следует относить к патологии, они возникают при достижении необходимого уровня структурнофункциональной зрелости плаценты. Такая «физиологическая инволюция» не оказывает неблагоприятного влияния на состояние плода.
Клиническая патология и функциональная морфология плаценты в конце беременности
По мнению ряда авторов, преждевременное созревание плаценты по своей морфогенетической сущности обозначает ускорение созревания ворсин хориона, которые ранее обычного срока достигают состояния, характерного для доношенной беременности.
Преждевременное созревание ворсин относится к разряду неспецифических процессов, которые могут возникать при гестозах, невынашивании беременности и любых других обстоятельствах, сопровождающихся гипоксией [10].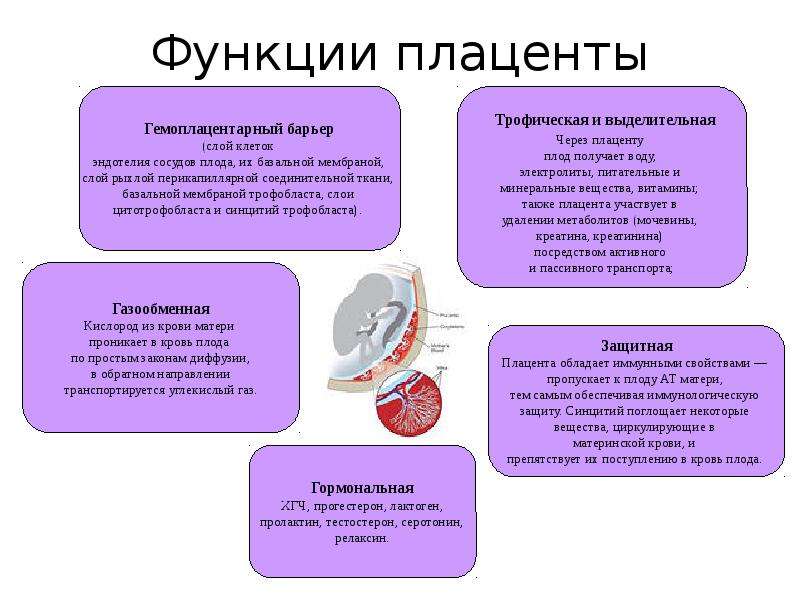 Преждевременная дифференцировка терминальных ворсин, как правило, сопровождается избыточной пролиферацией ядер хориального синцития зрелых промежуточных и терминальных ворсин хориона, что ведет к появлению множественных синцитиальных узелков. При этом плацента выглядит старше своего гестационно-го возраста и, например, в 35—36 недель может соответствовать строению доношенной плаценты. Происходит увеличение числа типичных терминальных ворсин, которые в норме появляются с 32-й недели и их количество достигает максимума к 36-й неделе. Как правило, большинство из них содержит несколько узких капилляров в центре стромы; они не формируют истинных синцитиокапиллярных мембран, т. е. не соответствуют специализированному типу терминальных ворсин, которые образуются в течение последнего месяца беременности [4].
Преждевременная дифференцировка терминальных ворсин, как правило, сопровождается избыточной пролиферацией ядер хориального синцития зрелых промежуточных и терминальных ворсин хориона, что ведет к появлению множественных синцитиальных узелков. При этом плацента выглядит старше своего гестационно-го возраста и, например, в 35—36 недель может соответствовать строению доношенной плаценты. Происходит увеличение числа типичных терминальных ворсин, которые в норме появляются с 32-й недели и их количество достигает максимума к 36-й неделе. Как правило, большинство из них содержит несколько узких капилляров в центре стромы; они не формируют истинных синцитиокапиллярных мембран, т. е. не соответствуют специализированному типу терминальных ворсин, которые образуются в течение последнего месяца беременности [4].
В качестве компенсаторных изменений в плацентах при гестозе происходит повышенная вас-куляризация предсуществующих терминальных ворсин, что ведет к гиперплазии зрелого ворсинчатого дерева и тем самым повышает функциональную активность плаценты, обеспечивающую адекватную компенсацию имеющейся недостаточности маточно-плацентарного кровообращения [6].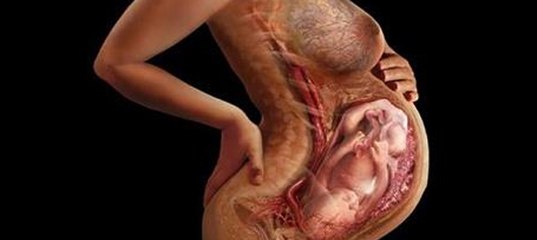
Преждевременное созревание плаценты нередко расценивается в качестве компенсаторно-приспособительной реакции. Компенсаторно-приспособительные реакции нацелены на сохранение или даже на усиление функциональной активности плаценты, что в полной или частичной мере способствуют восстановлению нарушенного гомеостаза плода. Компенсаторно-приспособительные реакции плаценты имеют динамический характер, в связи с чем при устранении или ослаблении этиологического фактора могут подвергаться инволюционным изменениям.
Преждевременное «старение» плаценты связано с повышенным риском беременности, задержкой внутриутробного роста и низким весом плода. Созревание плаценты, соответствующее сроку беременности, является хорошим прогностическим признаком для развития плода [34].
Если бы плацента подвергалась процессам старения, то маловероятно, что она сохраняла бы способность нормально функционировать и поддерживать рост зародыша даже после 40-й недели созревания, что наблюдается при синдроме «перезрелого» младенца [16].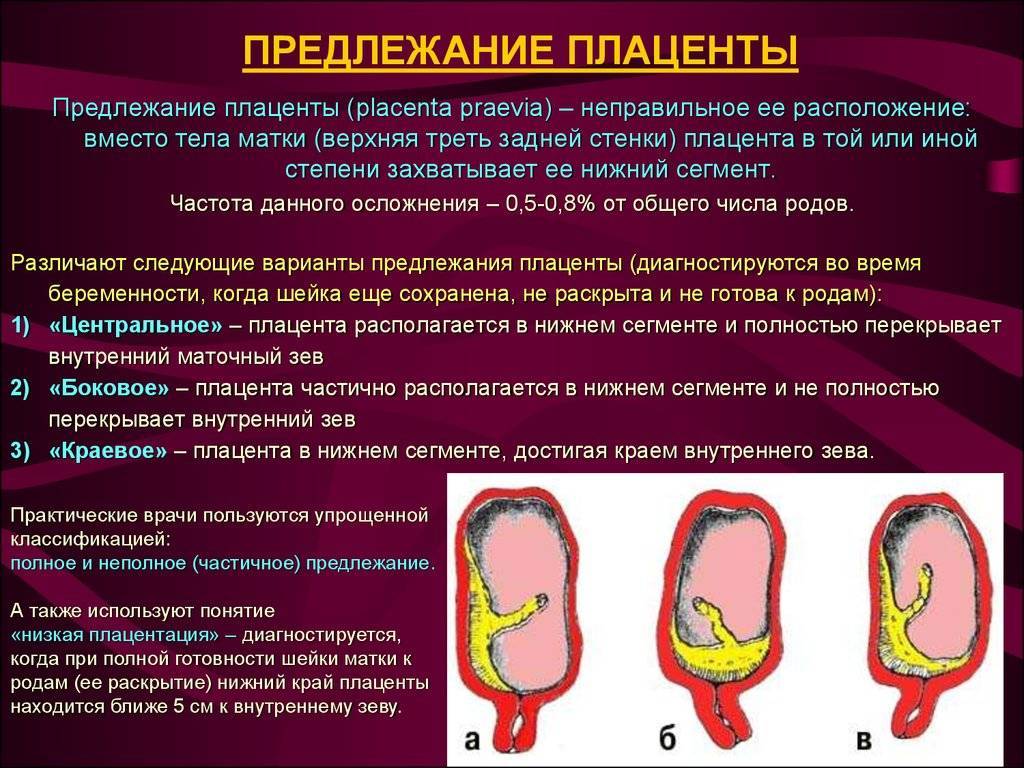
В настоящее время не вызывает сомнений тот факт, что пренатальная смертность при переношенной беременности не связана с какими-либо функциональными изменениями плаценты. Изучение плацент при переношенной беременности не выявило каких-либо крупных изменений плаценты, таких как инфаркты, кальцификация или массивные межворсинчатые отложения фибрина. Наиболее частое гистологическое отклонение, наблюдаемое при переношенной беременности, — слабая фетальная перфузия в плацентарных ворсинках. При этом сосуды плода в ворсинчатом хорионе не имеют каких-либо изменений. Слабая перфузия плаценты наблюдается при маловодии, так как кровь зародыша в данном случае поступает в плаценту менее активно [20].
Следует отметить, что патофизиология переношенной беременности до конца не изучена. Однако четко установлено, что любые патологические проявления у плода при переношенной беременности не связаны с плацентарной незрелостью или «старением» плаценты [16].
Сигнальные молекулы: контроль созревания и инволюции плаценты
Сигнальные молекулярные механизмы созревания плаценты до конца не изучены. Экспериментальные исследования показали, что вся программа генетического развития плаценты, включая инвазию, дифференцировку, рост и старение плодовой части плаценты, может модулироваться с помощью различных факторов: кислорода, белков внутриклеточного матрикса, цитокинов, факторов роста, простагландинов, лейкотриенов и гормонов.
Слияние клеток цитотрофобласта и функциональная дифференцировка ворсинчатого тро-фобласта специфично регулируется глюкокор-тикоидами и хорионическим гонадотропином (ХГЧ). Эти гормоны также играют физиологическую роль в дифференцировке трофобласта. ХГЧ может быть очень важен на ранних сроках беременности, когда его продукция максимальна, в то время как эстриол, продуцируемый плацентой, и кортизол, секретируемый почками плода, могут быть вовлечены в поздние стадии созревания и «старения» трофобласта [26]. Согласно гипотезе, предложенной Сгошег и соавт., продукция стероидных гормонов может влиять на морфологические и функциональные изменения трофобласта в период гестации, в частности, эстрадиол стимулирует образование синцития и секрецию ХГЧ. Эстрадиол также необходим для созревания трофобласта [14].
Согласно гипотезе, предложенной Сгошег и соавт., продукция стероидных гормонов может влиять на морфологические и функциональные изменения трофобласта в период гестации, в частности, эстрадиол стимулирует образование синцития и секрецию ХГЧ. Эстрадиол также необходим для созревания трофобласта [14].
В процессы дифференцировки, созревания и «старения» плаценты вовлечено множество генов. Ген PL74/gdfl5/MIC-l и семейство цито-кинов TGF-(3 контролируют апоптоз и диффе-ренцировку трофобласта. Развитие трофобласта определяется также генами PL48 серин-треонин протеин киназы, РВК-1, туникамицин-контро-лирующим геном, катепсин D-подобным геном (DAP-1) и генами, продукты которых вовлечены в процесс возникновения гипоксии (HRF-1,2,6,8 и HIF-l-a, HIF-1-P и hepas-1). Слияние клеток цитотрофобласта индуцирует ген синцитии и ERF-3. Эндоглин, P1GF, TGF-P 3, IGF-II, IGFBP-1 и плацентарная IGFBP протеаза участвуют в регуляции пролиферации цитотрофо-бласта и его инвазии. Гомеозисные гены DLX4, НВ24, MSX2 и МОХ2 также играют роль в развитии эпителиально-мезенхимных отношений в плаценте. Транскрипционные факторы, такие как TEF-5, Hand 1, НЕВ, HASH-2 и два продукта гена EST играют регуляторную роль в развитии плаценты [28, 32].
Гомеозисные гены DLX4, НВ24, MSX2 и МОХ2 также играют роль в развитии эпителиально-мезенхимных отношений в плаценте. Транскрипционные факторы, такие как TEF-5, Hand 1, НЕВ, HASH-2 и два продукта гена EST играют регуляторную роль в развитии плаценты [28, 32].
Циклин Е, активирующий циклинзависимую киназу-2, обычно экспрессируется в опухолевых тканях и отсутствует в нормальных тканях; он регулирует клеточную пролиферацию, диффе-ренцировку и старение. Повышенная экспрессия циклина Е может быть связана с процессами старения и неэффективной адаптацией плаценты [13].
Важная роль в процессе развития и инволюции ворсинчатого древа принадлежит различным факторам васкуляризации (эндотелиальные факторы, факторы капиллярного роста и др.). Утверждение о том, что гипоксия может стимулировать ангиогенез [38] и, следовательно, иметь значительную роль в плацентарном развитии, подтверждает концепцию об ускоренном плацентарном созревании, наблюдаемом в некоторых случаях преэклампсии. В плацентах с изменениями кровотока наблюдается раннее старение экстраклеточного матрикса (с преобладанием коллагена I типа в периваскулярном пространстве). В стареющей плаценте с помощью иммунногистохимических методов идентифицируются HLA-DR+ клетки, что говорит о нормальных взаимоотношениях между плодовыми антигенами и популяции Т-клеток даже на поздних сроках беременности [21].
В плацентах с изменениями кровотока наблюдается раннее старение экстраклеточного матрикса (с преобладанием коллагена I типа в периваскулярном пространстве). В стареющей плаценте с помощью иммунногистохимических методов идентифицируются HLA-DR+ клетки, что говорит о нормальных взаимоотношениях между плодовыми антигенами и популяции Т-клеток даже на поздних сроках беременности [21].
В заключение следует отметить, что механизмы, детерминирующие продолжительность жизни трофобласта плаценты, еще неизвестны, не смотря на то что одновременно эти же механизмы участвуют в определении срока родов. Современные достижения генетики развития позволяют согласиться с мнением исследовате-
лей, считавших еще в 20-х годах XX века, что продолжительность существования трофобласта генетически детерминирована.
Еще в середине XX столетия известный классик отечественной плацентологии А.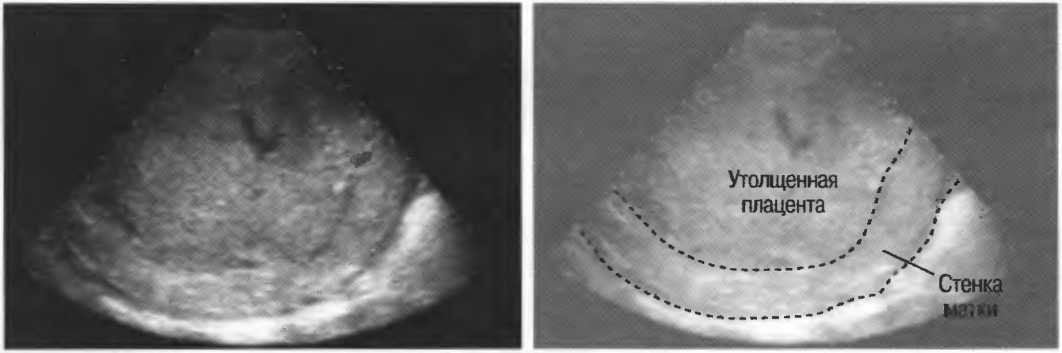 И. Брусиловский писал: «…мы постепенно приближаемся к прочтению плаценты как визитной карточки плода…». Тщательный анализ современных молекулярно-биологических данных формирования и развития плаценты человека позволяет нам считать несостоятельной теорию «старения» плаценты и утверждать, что описанные морфофункциональные изменения плаценты в процессе беременности являются не следствием инволюции, а закономерными компенсаторными реакциями, направленными на обеспечение нормального роста и развития плода.
И. Брусиловский писал: «…мы постепенно приближаемся к прочтению плаценты как визитной карточки плода…». Тщательный анализ современных молекулярно-биологических данных формирования и развития плаценты человека позволяет нам считать несостоятельной теорию «старения» плаценты и утверждать, что описанные морфофункциональные изменения плаценты в процессе беременности являются не следствием инволюции, а закономерными компенсаторными реакциями, направленными на обеспечение нормального роста и развития плода.
Литература
1. Говорка Э. Плацента человека. — Варшава: Польское государственное медицинское издательство, 1970. -470 с.
2. Калашникова Е.П. Клинико-морфологические аспекты плацентарной недостаточности // Арх. пат. — 1988. —
B. 5. — С. 99-105.
3. Калашникова Е.П. Патологическая диагностика недостаточности плаценты при различных формах патологии матери // Арх. пат. — 1986. — № 9. —
Калашникова Е.П. Патологическая диагностика недостаточности плаценты при различных формах патологии матери // Арх. пат. — 1986. — № 9. —
C. 14-20.
4. Милованов А.П. Патология системы мать-плацента-плод. — М.: Медицина, 1999. — 448 с.
Б. Михайлова Н.П. Гистоэнзиматические особенности плаценты в норме и при некоторой акушерской патологии. — Горький: Горьковский медицинский институт, 1977. — 73 с.
6. Савельева Г.М., Федорова М.В., Клименко П.А., Сичинава Л.Г. Плацентарная недостаточность. — М.: Медицина, 1991. — 276 с.
7. Субботин М.Я., Донских Н.В., Брусиловский А.И., Новиков В.Д. Плацента человека // Сборник научных статей: «Гистофизиология и гистопатология внезародышевых органов человека и млекопитающих». -Новосибирск, 1971. — С. 3~62.
— С. 3~62.
8. Цинзерлинг А.В. Современные инфекции.
Патологическая анатомия и вопросы патогенеза. — СПб.: Сотис, 1993. — 363 с.
9. Цинзерлинг В.А., Мельникова В.Ф. Перинатальные инфекции. Вопросы патогенеза, морфологической диагностики и клинико-морфологических сопоставлений: Практическое руководство. — СПб.:
Элби СПб, 2002.
10. Becker V. Patologie der Austerfung der Placenta. In . Die Placenta des Menchen. Becker V., ShieblerTh.H., Kubli F. (eds.). — Stuttgart, 1981. — S. 266-281.
11. Benirschke K, Kaufmann P. // Patology of the Human Placenta. — 3rd ed. — New York: Springer-Verlag, 1990. -720 p.
12. Boyd P.A. Quantitative studies of the normal human placenta from 10 weeks of gestation to term // Early Hum. Devel. — 1984. — Vol. 9. — P. 297-307.
Devel. — 1984. — Vol. 9. — P. 297-307.
13. Bukovsky A, Cekanova M, Caudle MR et al. Variability of placental expression of cyclin E low molecular weight variants // Biol Reprod. — 2002. — Vol. 67, N. 2. —
P. 568 74.
14. Cronier L, Guibourdenche J, Niger C, Malassine A. Oestradiol stimulates morphological and functional differentiation of human villous cytotrophoblast //
Placenta. — 1999. — Vol. 20, N. 8. — P. 669-676.
15. Fenley M.R., Burton G.J. Villous composition and membrane thickness in the human placenta at term:
a stereological study using unbiased eximators and optimal fixation techniques // Placenta. — 1991. — Vol. 12. -P. 131-142.
16. Fox H. Aging of the placenta // Arch Dis Child Fetal Neanatal Ed. — 1997. — Vol. 77. — P. 171-175.
Fox H. Aging of the placenta // Arch Dis Child Fetal Neanatal Ed. — 1997. — Vol. 77. — P. 171-175.
17. Frank H-G., Malekzadeh F., Kertschanska S. et al. Immunohistochemistry of two different types of placental fibrinoid //Acta Anat. — 1994. — Vol. 150. — P. 55-68.
18. Fukuda M, Okuyama T, Furuya H. Growth and function of the placenta — with special reference to various enzymes involved in the biosynthesis of steroids in the human placenta // Nippon Sanka Fujinka Gakkai Zasshi. — 1986. -Vol.38, N. 3. — P. 411-416.
19. Geier G., Schuhman R., Kraus H. Regional unterschliedliche Zellproliferation innerhalb der Placentome reifer menschlicher Placenten: autoradiographische Untersuchungen // Arch Gynacol. — 1975. — Vol. 218. —
P. 31-37.
20. Gill R. W., Warren P.S., Garrett IV. J., Kossoff G., Stewart A. Umbilical vein blood flow. Chervenack F.A., Isaacson G.C., Campbell S. eds. // Ultrasound in obstetrics and ginecology. Boston: Little, Brown. — 1993. — Vol. 3. — P. 587-595.
Gill R. W., Warren P.S., Garrett IV. J., Kossoff G., Stewart A. Umbilical vein blood flow. Chervenack F.A., Isaacson G.C., Campbell S. eds. // Ultrasound in obstetrics and ginecology. Boston: Little, Brown. — 1993. — Vol. 3. — P. 587-595.
21. Giordano-Lanza G, Soscia A, Montagnani S. Morpho-functional aspects of human placental vessels // Ital J Anat Embryol. — 1995. — Vol. 100, N. 1. — P. 309-316.
22. Iverson I.E., Farsund T. Flow cytometry in the assessment of human placental growth. Acta Obstet Scand. — 1985. -Vol. 64. — P. 605-607.
23. Jackson M.R., Mayhew T.M., Boyd P.A. A quantitative description of the elaboration and maturation of villy from 10 weeks of gestation to term // Placenta. — 1992. — Vol. 13. -P. 357-370.
24. Kara SA, Toppare MF, Avsar F, Caydere M. Placental aging, fetal prognosis and fetomaternal Doppler indices // Eur J Obstet Gynecol Reprod Biol. — 1999. — Vol. 82, N. 1. -P. 47-52.
— 1999. — Vol. 82, N. 1. -P. 47-52.
25. Kudo T, Izutsu T, Sato T. Telomerase activity and apoptosis as indicators of ageing in placenta with and without intrauterine growth retardation. // Placenta. — 2000. -Vol. 21, N5-6.-P. 493-500.
26. Malassine A, Cronier L. Hormones and human trophoblast differentiation: a review // Endocrine. — 2002. — Vol. 19, N1,- P. 3-11.
27. Mayhew T.M., Jackson M.R., Boyd P.A. Changes in oxygen diffusive conductances of human placentae during gestation (10-41 weeks) are commensurate with the gain in fetal
feight // Placenta. — 1993. — Vol. 14. — P. 51-61.
28. Morrish D. W., Dakour J., Li H. Life and death in the placenta: new peptides and genes regulating human syncyniotrophoblast and exnravillous cytotrophoblast lineage formation and renewal // Curr Protein Pept Sci.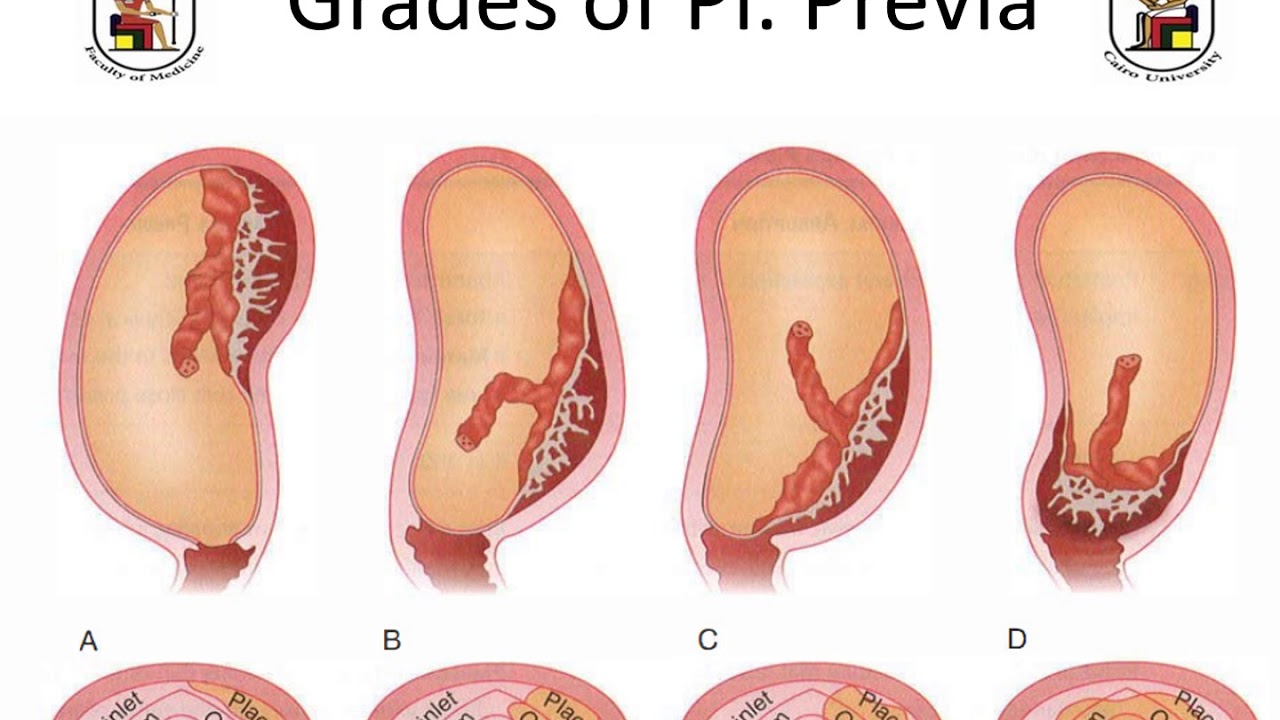 — 2001. — Vol. 2, N 3. — P. 245-259.
— 2001. — Vol. 2, N 3. — P. 245-259.
29. Parmley T. Placental senescence // Adv Exp Med Biol. —
1984. — Vol. 176. — P. 127-32.
30. Rosso P. Placenta as an ageing organ // Curr Concept Nutr. — 1976. — Vol. 4. — P. 23-41.
31. Sands J., Dobbing J. Continuing growth and development of third trimester human placenta. — 1985. — Vol. 6. — P. 13—22.
32. Simpson H., Robson S.C., Bulmer J.N. et al. Transforming growth factor beta expression in human placental bed during early pregnancy // Placenta. — 2002. — Vol. 23, N 1. —
P. 44-58.
33. Smith S.C., Baker P.N., Symonds E.M. Placental apoptosis in normal human pregnancy. // Am J. Obstet Gynecol. -1997. — Vol. 177, N 1. — P. 57-65.
Obstet Gynecol. -1997. — Vol. 177, N 1. — P. 57-65.
34. Valenzuela B.A., Mendez G.A. Premature aging of the placenta. Ultrasonic diagnosis // Ginecol Obstet Mex. -1995.-Vol. 63.-P. 287-292.
35. Varma VA, Kim KM. Placental calcification: ultrastructural and X-ray microanalytic studies j I Scan Electron Microsc. —
1985. — Vol. 4. — P. 1567-72.
36. Vincient R.A., Huang P.C., Parmley T.H. Proliferative capacity of cell cultures derived from the human placenta // In vitro. — 1976. — Vol. 32. — P. 649-653.
37. Vorherr H. Placental insufficiency in relation to posterm pregnancy and fetal postmaturity: evaluation of fetoplacental function: management of the postterm gravida // Am J.
Obstet Gynecol.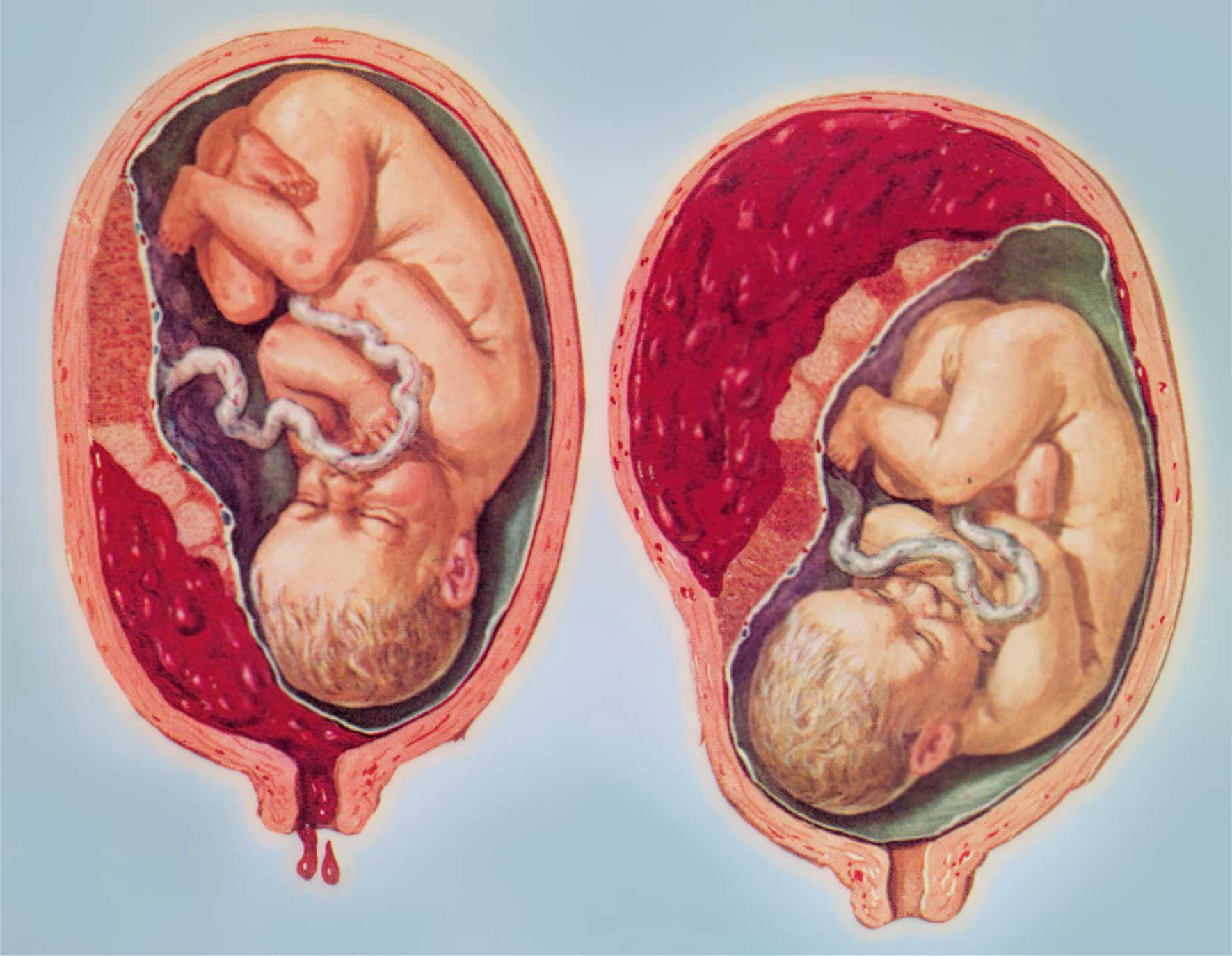 — 1975. — Vol. 123. — P. 67-103.
— 1975. — Vol. 123. — P. 67-103.
38. Wheeler T., Elcock C.L., Anthony F.W. Angiogenesis and placental environement // Placenta. — 1995. — Vol. 16. -P. 289-296.
39. Winick M, Coscia A., Noble A. Cellular growth in human placenta. 1. Normal cellular growth // Pediatrics. — 1967. -Vol. 39.-P. 248-251.
«AGING» OF PLACENTA
Ailamazyan E.K., Lapina E.A., Kvetnoy I.M.
■ The summary: As the nature of any intrinsic biologic aging process or even of its existence independent of disease is unknown, it is impossible to state whether or not the placenta gets old. There are two main conceptions to describe the morphological and physiological changes of placenta at term. It is widely believed that during the relatively short duration of normal pregnancy the placenta progressively ages and is, at term, on the verge of decline into morphological and physiological senescence. Several placental functions decrease near term, but it is impossible to attribute these to aging. In fact, some of them may represent adaptive additional maturation or pathological processes. The genetic differentiation/invasion/maturation programs of placental cells could be modulated by their environment: oxygen, extracellular matrix, and soluble factors (cytokines, growth factors, and hormones).
Several placental functions decrease near term, but it is impossible to attribute these to aging. In fact, some of them may represent adaptive additional maturation or pathological processes. The genetic differentiation/invasion/maturation programs of placental cells could be modulated by their environment: oxygen, extracellular matrix, and soluble factors (cytokines, growth factors, and hormones).
■ Key words: placenta, aging, trophoblast, terminal villi, fibrinoid.
Степени зрелости плаценты в зависимости от срока беременности | Женское здоровье
Плацента – женский орган, который образуется в матке и существует только в процессе беременности. Она выполняет множество функций, но важнейшая из них – это обеспечение и поддержание жизни ребенка, его развития и созревания. Образование плаценты происходит примерно на 12 неделе вынашивания, она созревает вместе с плодом. Существуют периоды времени, в которых оценивается состояние органа — степень зрелости плаценты. По мере формирования плода развивается и имеет соответствующую стадию: 0, 1, 2, 3.
По мере формирования плода развивается и имеет соответствующую стадию: 0, 1, 2, 3.
Чем выше этот уровень, тем менее функциональным становится этот орган. Состояние плаценты оценивается только при УЗИ. Если при исследовании ультразвуком было выявлена 0 степени созревания, это означает, что орган довольно молодой и будет удовлетворять всем требованиям эмбриона длительное время. На третьей стадии зрелости послед имеет гораздо меньшие резервы. Такой период характерен последней стадии беременности (около 36 недель).
Состояния плаценты в зависимости от срока
На момент вынашивания ребенка, послед становится толще, вырастает общее число сосудов. В определённый момент, орган перестаёт развиваться и начинает стареть. По причине отложений солей кальция послед меняет свою структуру, становясь плотнее предыдущего состояния.
Нулевая стадия зрелости
Степени зрелости 0 обычно соответствует срок до 30 недель. В данный период плацента имеет однородную структуру, гладкие ткани и она полностью осуществляет все свои функции. Если же наступила 3 степень зрелости, то орган ограничен в собственных резервах, но это наступает на заключительной стадии вынашивания плода. Проверять степень зрелости плаценты по неделям необходимо, так как это чревато непоправимыми последствиями.
Если же наступила 3 степень зрелости, то орган ограничен в собственных резервах, но это наступает на заключительной стадии вынашивания плода. Проверять степень зрелости плаценты по неделям необходимо, так как это чревато непоправимыми последствиями.
Первая стадия зрелости
Для 31 недели характерна 1 степень зрелости. В этот период орган подвергается изменениям: появляются вкрапления, волны и другие признаки развития плаценты. Если 1 степень наступает раньше обычного времени, то наступило ускоренное созревание. Часто требуется контроль медиков, в этом случае проходится профилактическое лечение. Нормальной ситуацией считается 1 стадия зрелости до 34 недель. Если это так, то за ребёнка можно быть совершенно спокойной. Но довольно часто на этом периоде беременности результате УЗИ диагностируется 2 или даже 3 степень. Не всегда такой диагноз говорит о наличии патологий, но потребуется комплексное характерное обследование.
Вторая стадия зрелости
Для хорошей беременности 2 степень зрелости наступает с 34 недели, но даже если УЗИ установит этот уровень на 33 неделе, то опасаться нечего. В настоящем периоде «детское место» имеет более высокую волнистость, также выражены извилины мембраны и увеличивается количество вкраплений на поверхности. В случае установления данной степени формирования назначается обследование, включающее в себя в себя мазок флоры матки, общий анализ крови и исследование ее на наличие инфекций и кардиотокография малыша.
В настоящем периоде «детское место» имеет более высокую волнистость, также выражены извилины мембраны и увеличивается количество вкраплений на поверхности. В случае установления данной степени формирования назначается обследование, включающее в себя в себя мазок флоры матки, общий анализ крови и исследование ее на наличие инфекций и кардиотокография малыша.
В результате обследования можно делать вывод о том, существует ли опасность для ребёнка. Иногда раннее созревание не несёт в себе никаких угроз для ребенка, в этом случае поддерживается текущий статус последа. Значительную роль в профилактике этого органа имеет правильное сбалансированное питание и ежедневные 2-часовые уличные прогулки на открытом воздухе, особенно в парках.
Если же плацента недостаточно снабжает малыша кислородом и всеми питательными веществами для развития, то требуется врачебный уход непосредственно под присмотром врача. В стационаре будет пройден назначенный курс лечения, каждодневный контроль КТГ и всевозможные процедуры, дабы сохранить здоровье и матери и ребёнка. При выявлении серьёзных патологий, пагубно влияющих на состояние плода в результате обследования, и стационарное лечение не принесёт особой пользы, то в таком случае вызываются преждевременные роды.
При выявлении серьёзных патологий, пагубно влияющих на состояние плода в результате обследования, и стационарное лечение не принесёт особой пользы, то в таком случае вызываются преждевременные роды.
Третья стадия зрелости
Плацента, имеющая 3 степень зрелости, — норма для заключительной стадии вынашивания плода (после 38 недели). Её функциональность ещё сильнее снижается, и на этом этапе наступает её уже не развитие, а старение и подготовка к завершению беременности.
На этом периоде зрелости характерны крупные волны, большое количество кальциевых солей. Плод на таком сроке считается выношенным и при наличии каких-либо угроз или рисков, вызываются роды. При кислородном голодании плода проблема решается срочным кесаревым сечением. Не всегда такая степень созревания соответствует положенному сроку беременности. При этом появляется опасность острой гипоксии (кислородного голодания эмбриона), преждевременных родов и отсталое развитие плода.
При обнаружении такого состояния срочно назначается допплерометрия, определяющая кровоток сосудов последа.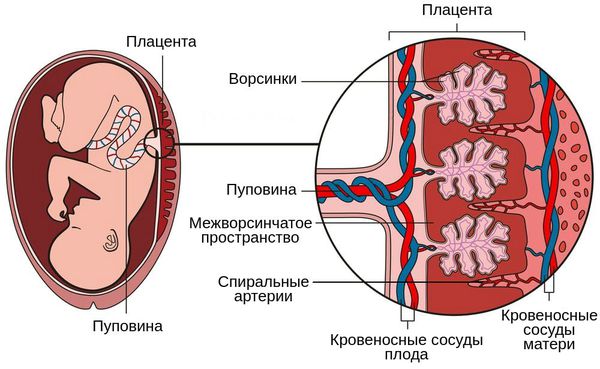 Эта стадия развития органа может быть даже на 32 неделе, что сопровождается тяжёлыми заболеваниями или маточными кровотечениями. Такая ситуация не лечится, а решается только вызовом родов. Очень редко продлевается нахождение эмбриона внутри утроба на некоторое время (не более месяца).
Эта стадия развития органа может быть даже на 32 неделе, что сопровождается тяжёлыми заболеваниями или маточными кровотечениями. Такая ситуация не лечится, а решается только вызовом родов. Очень редко продлевается нахождение эмбриона внутри утроба на некоторое время (не более месяца).
Нарушения при созревании плаценты
За своё время нахождения в организме женщины плацента проходит несколько стадий жизненного развития: формирования, роста, зрелости, старения. При возникновении отклонений в формировании органа смена степени зрелости плаценты может идти быстрее или медленнее. Наиболее распространённый случай – это преждевременное старение или ускоренное созревание. Ранняя потеря функций органа в зависимости от влияющих факторов, её вызывающих, может проходить равномерно или неравномерно.
У женщин, имеющих маленький вес, чаще всего наблюдается равномерное ускоренное созревание плаценты. Вывод: никаких похудений, строгих диет и тому подобного во время беременности.
Нарушение кровообращения разных областей «детского места» связано с неравномерным преждевременным старением. Такая патология часто замечается у беременных с достаточным лишним весом, при позднем токсикозе.
Опасность быстрого созревания плаценты
Ускоренное развитие органа влечёт за собой такие угрозы, как: гипоксия плода, недостаточное снабжение ребёнка микроэлементами и витаминами, кровоток матки или плода и т. д.
Раннее созревание плаценты вызывается рядом причин:
- Неправильное питание;
- Табачные изделия, алкогольные напитки и наркотические вещества;
- Вирусные заболевания;
- Диабет и другие гормональные заболевания;
- Поздний токсикоз;
- Аборты, сделанные перед текущей беременностью;
- Низкая физическая активность, отсутствие прогулок на свежем воздухе;
- Специфичность организма женщины.
Несмотря на эти данные, если у будущей матери определяют 2 степень зрелости плаценты на сроке менее 32 недель, не стоит сильно беспокоиться.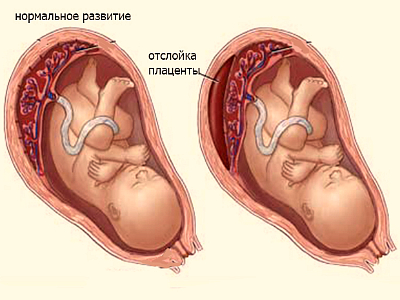 Обязательно будет проведено дополнительное обследование на кровотечение эмбриона.
Обязательно будет проведено дополнительное обследование на кровотечение эмбриона.
При отсутствии каких-либо нарушений процессов развития плода не обнаружится, то можно быть спокойной. В обратной ситуации назначается лечение в дневном стационаре. Оно будет носить восстановительный характер работоспособности плаценты для хорошего поддержания жизнедеятельности ребёнка. 2 стадия созревания в периоде, который не приближен норме, не всегда значит наличие у матери отклонений.
Если никакой действительно угрозы не будет выявлено, то возможно назначение курса препарата Курантил или подобными лекарствами дома. Но всегда женщина должна слушать рекомендации, и советы своего врача и систематически посещать приёмы.
Таким образом, существует 4 стадии развития плаценты, на каждой из которых происходят существенные изменения в организме женщины. Именно поэтому необходимо постоянное наблюдение у врача.
0, 1, 2, 3 по неделям беременности.
 Калькулятор
КалькуляторСтепень зрелости плаценты – 0
Степень зрелости плаценты 0 (нулевая степень) в норме наблюдается до 30 недель беременности.
Хориальная мембрана при 0 степени представляет собой гладкую, прямую эхогенную линию, без выемок. Паренхима гомогенная (однородная), пониженной эхоплотности. Базальный слой не идентифицируется.
Нулевая степень зрелости плаценты
Степень зрелости плаценты – 1
Степень зрелости плаценты 1 (первая степень) в норме наблюдается с 27 по 34 неделю беременности. В основном первая степень отмечается на сроке с тридцатой по тридцать вторую неделю беременности.
Для 1 степени зрелости характерна слегка волнистая хориальная пластина. В ткани появляются случайно распределенные отдельные эхогенные включения различной формы. Базальный слой не идентифицируется.
Первая степень зрелости плаценты
Степень зрелости плаценты – 2
Степень зрелости плаценты 2 (вторая степень) в норме наблюдается c 34 по 39 неделю беременности.
При 2 степени зрелости волнистость хориальной пластины увеличивается. На хориальной пластине появляются углубления, переходящие в перпендикулярные линейные уплотнения, но не доходящие до базального слоя. Видны множественные мелкие эхопозитивные включения в виде линий и точек, так называемая конфигурация «точка-тире-точка».
Вторая степень зрелости плаценты
Степень зрелости плаценты – 3
Третья степень зрелости плаценты наблюдается после 37 недели гестации и характерна для доношенной беременности. Наступление 3 стадии до 37 недель беременности обычно расценивают как преждевременное созревание – один из показателей фетоплацентарной недостаточности, что требует постоянного тщательного наблюдения за состоянием плода.
Для 3 степени зрелости характерным является выраженная извилистость хориальной мембраны, наличие углублений в хориальной пластине, переходящих в перпендикулярные линейные уплотнения, которые доходят до базального слоя. Плацента приобретает дольчатую структуру. Видная значительная кальцификация базальной пластинки (определяются округлые участки повышенной эхоплотности).
Видная значительная кальцификация базальной пластинки (определяются округлые участки повышенной эхоплотности).
Третья степень зрелости плаценты
Несоответствие сроку беременности (преждевременное или раннее созревание плаценты)
В конце беременности наступает так называемое физиологическое старение плаценты, сопровождающееся уменьшением площади ее обменной поверхности, появлением участков отложения солей.
Если плацента изменяет структуру раньше положенного срока (например, появление 1 степени зрелости ранее 27 недели беременности, 2 степени до 32 недели, а 3 степени зрелости до 36 недели), то это свидетельствует о преждевременном ее созревании и говорят о преждевременном старении – один из показателей плацентарной недостаточности, что требует постоянного тщательного наблюдения за состоянием плода.
Причины преждевременного созревания плаценты различные: нарушением кровотока, внутриутробные инфекции, гестоз, кровянистые выделения в первом триместре беременности, гормональные нарушения (например, сахарный диабет мамы), угрозой прерывания беременности, беременность двойней и другие.
Поэтому, при определении 1, 2, 3 степени зрелости плаценты раннее установленных сроков, врач ультразвуковой диагностики в заключение исследования выносит диагноз «преждевременное созревание плаценты».
При выявлении преждевременного созревания плаценты лечащим врачом назначается комплексное лечение при помощи лекарственных препаратов по улучшению функции плаценты и профилактики гипоксии плода. Также рекомендуется допплерометрия (наблюдения за состоянием кровообращения в системе мать—плацента—плод), КТГ плода (кардиомониторное исследование) – в 33-34 недели и повторное УЗИ через 1 месяц. Назначаются препараты, улучшающие кровообращение в плаценте (например, курантил), витамины, отдых и полноценное питание.
Позднее созревание плаценты встречается реже и характерно чаще всего для врожденных пороков развития плода. Однако факторами риска могут являться наличие сахарного диабета у будущей мамы, резус-конфликт, курение во время беременности. При задержке созревания плаценты повышается риск рождения мертвого ребенка.
Определение степени зрелости плаценты играет важную роль в тактике ведения беременности. Однако, степень зрелости – фактор субъективный, устанавливается только при ультразвуковом исследовании и так как оценка данного показателя определяется «на глаз», то степень зрелости может отличаться у каждого врача-диагноста.
Критерии оценки зрелости плаценты очень субъективны и могут отличаться у каждого врача УЗ-диагностики.
Если имеет место незначительное несоответствие степени зрелости плаценты сроку беременности, то в этом нет ничего страшного. Скорее всего, раннее её созревание является особенностью беременной женщины. Если же старение плаценты началось гораздо раньше положенного срока, то это служит одним из важных диагностических признаков фетоплацентарной недостаточности.
При преждевременном старении проявляется уменьшение или увеличение толщины плаценты. Так «тонкая» плацента (менее 20 мм в 3 триместре беременности) характерна для позднего токсикоза, угрозы прерывания беременности, гипотрофии плода, в то время как при гемолитической болезни и сахарном диабете о плацентарной недостаточности свидетельствует «толстая» плацента (50 мм и более). Истончение или утолщение плаценты указывает на необходимость проведения лечебных мероприятий и требует повторного ультразвукового исследования.
Истончение или утолщение плаценты указывает на необходимость проведения лечебных мероприятий и требует повторного ультразвукового исследования.
Позднее созревание плаценты (длительная незрелость) наблюдается редко, чаще у беременных с сахарным диабетом, резус-конфликтом, а также при врожденных пороках развития плода. Задержка созревания плаценты приводит к тому, что она неправильно выполняет свои функции. Часто позднее созревание ведет к мертворождениям и умственной отсталости у плода.
признаки старения плаценты — 25 рекомендаций на Babyblog.ru
Iz moej knigi
Старая плацента?
\»Старой плаценты\» беременные женщины боятся как огня, потому что большинство из них будут направлены в стационар, где их еще больше напугают возможной потерей ребенка, его отставанием в росте и развитии, и, конечно же, введут в организм женщины не одну литру физиологических растворов вместе с другими лекарственными препаратами. Будут \»омолаживать\» плаценту! Видимо, многие врачи понятия не имеют, что \»омолаживание\» плаценты является проявлением малограмотности.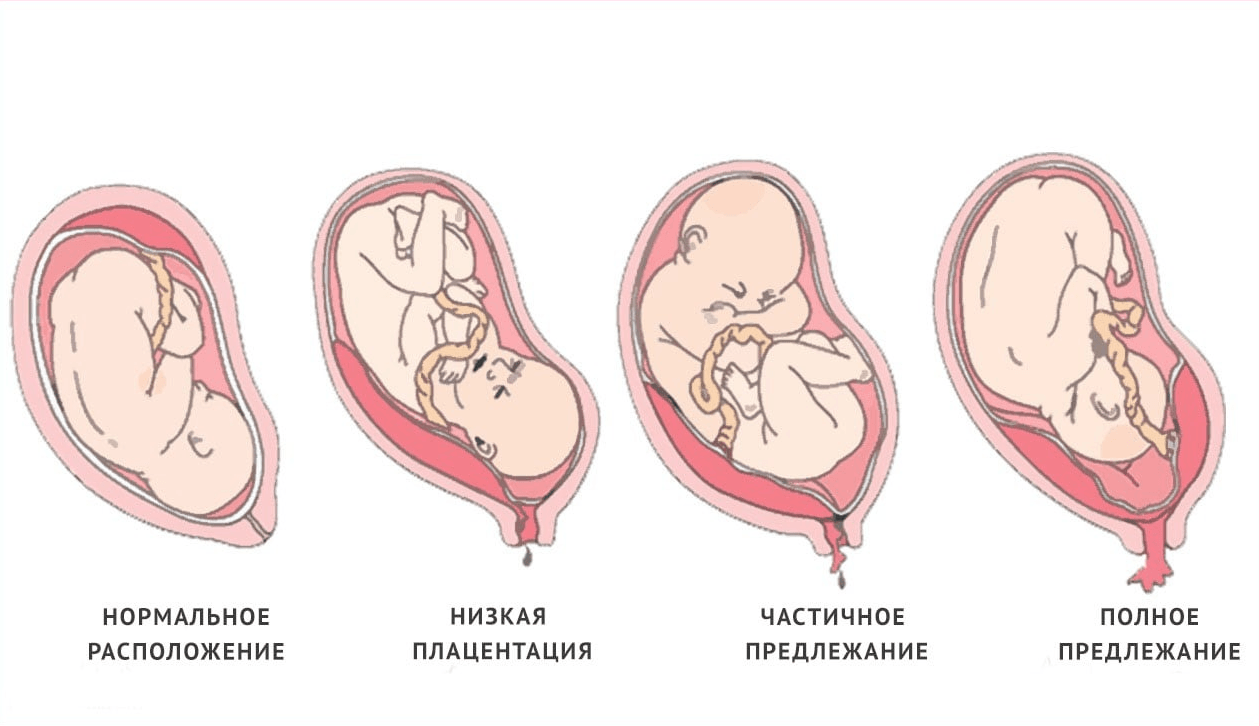
Давайте поговорим о строении плаценты и о том, какие включения плаценты являются нормой, а какие нет. Плацента развивается постепенно из ворсин трофобласта в первом и втором триместрах беременности; то есть рост и развитие плаценты — это процесс, занимающий определенный период времени. Специфический механизм кровоснабжения позволяет производить обмен кислородом и питательными веществами между матерью и ребенком без смешивания двух разных кровеносных систем — матери и плода. Таким образом, плацента — это своеобразный мостик между организмом матери и организмом малыша. Так как плацента является производным плода, то есть развивается из определенных клеток плодного яйца, то часто при нарушениях развития плода наблюдаются нарушения в развитии плаценты, а также изменения, которые не являются признаками \»нормальной\» плаценты.
Плацента обладает уникальной способностью выполнять свою функцию даже при возникновении отклонений со стороны матери или плода, а также при частичном повреждении или отслойке. Наличие включений в плаценте не всегда является признаком ее плохой функции, так как функция может выполняться качественно до конца всей беременности. Часто врачи говорят о недостаточности плаценты только по одному признаку УЗИ, не взглянув даже на состояние плода. Хуже всего, что назначаются лекарства, вообще не имеющие отношения к лечению недостаточности плаценты.
Наличие включений в плаценте не всегда является признаком ее плохой функции, так как функция может выполняться качественно до конца всей беременности. Часто врачи говорят о недостаточности плаценты только по одному признаку УЗИ, не взглянув даже на состояние плода. Хуже всего, что назначаются лекарства, вообще не имеющие отношения к лечению недостаточности плаценты.
Давайте обсудим вопрос, что значит \»недостаточность\» чего-то с точки зрения медицины. Когда говорят о почечной, сердечной, печеночной недостаточности, то подразумевают в первую очередь функциональную недостаточность, то есть, орган перестает полноценно выполнять свою функцию. Если орган не выполняет свою функцию, кто от этого страдает? Естественно, весь организм больного человека. Когда мы говорим о функции плаценты, то какова же ее роль? В первую очередь обмен питательных веществ, кислорода, углекислого газа между матерью и ребенком. Во вторую очередь, защитная функция — плацента не позволяет проникать в организм плода многим веществам и микроорганизмам, являясь неплохим барьером. В третью очередь, плацента вырабатывает ряд важных биологических веществ, которые нужны для нормального развития ребенка и протекания беременности в целом. Если плацента не будет выполнять свою функцию правильно или полностью, то кто начнет страдать от такой проблемы? Не мать! Ребенок в первую очередь. А как ребенок страдает? Не получая достаточное количество веществ и кислорода, он может отставать в росте или у него могут быть обнаружены признаки кислородного голодания — гипоксии. Часто на развитие плода УЗИ-врачи не смотрят, а \»покопавшись\» в плаценте и маточных сосудах, тут же выдают заключение: недостаточность плаценты. А как же плод? Если указана частота сердцебиения (и оно почти всегда в норме), то это уже хорошо. А так обычно пишут: \»Плод без особенностей. Патологии не выявлено\». И ни слова больше. Так, если ничего плохого со стороны ребенка не выявлено, не говорит ли это о том, что плацента справляется со своей функцией и малыш растет и развивается как положено?
В третью очередь, плацента вырабатывает ряд важных биологических веществ, которые нужны для нормального развития ребенка и протекания беременности в целом. Если плацента не будет выполнять свою функцию правильно или полностью, то кто начнет страдать от такой проблемы? Не мать! Ребенок в первую очередь. А как ребенок страдает? Не получая достаточное количество веществ и кислорода, он может отставать в росте или у него могут быть обнаружены признаки кислородного голодания — гипоксии. Часто на развитие плода УЗИ-врачи не смотрят, а \»покопавшись\» в плаценте и маточных сосудах, тут же выдают заключение: недостаточность плаценты. А как же плод? Если указана частота сердцебиения (и оно почти всегда в норме), то это уже хорошо. А так обычно пишут: \»Плод без особенностей. Патологии не выявлено\». И ни слова больше. Так, если ничего плохого со стороны ребенка не выявлено, не говорит ли это о том, что плацента справляется со своей функцией и малыш растет и развивается как положено?
Если говорить о функциональной недостаточности какого-то органа, то она может возникать остро или же развиваться постепенно (хронически). Острая недостаточность — это серьезное состояние, требующее неотложной помощи. Острая плацентарная недостаточность возникает при отслойке плаценты, особенно повреждении больших размеров. В большинстве таких случаев единственным лечебным мероприятием будут срочные роды, и спасение ребенка и матери (из-за кровотечения).
Острая недостаточность — это серьезное состояние, требующее неотложной помощи. Острая плацентарная недостаточность возникает при отслойке плаценты, особенно повреждении больших размеров. В большинстве таких случаев единственным лечебным мероприятием будут срочные роды, и спасение ребенка и матери (из-за кровотечения).
Хроническая функциональная недостаточность возникает медленно, без серьезной опасности для организма человека, пока не перестанут работать все механизмы компенсации. Для ее развития должны существовать определенные условия: поломка органа, постоянно присутствующий фактор риска, время. Например, сердечная недостаточность не может возникнуть у человека со здоровым сердцем и нормальным кровяным давлением даже в глубокой старости. На фоне сердечно-сосудистых заболеваний сердечная недостаточность является осложнением и нередко требует серьезных мер в плане лечения. Если человек злоупотребляет алкоголем, то печень и поджелудочная железа длительный период времени компенсируют нагрузку и повышенный процесс обмена веществ, нейтрализацию алкоголя в организме, но с повреждением на уровне клеток этих органов в виде панкреатита и цирроза печени, возникает печеночная недостаточность, недостаточность поджелудочной железы и ряд других проблем. Распознать назревающую функциональную недостаточность органа можно с помощью ряда диагностических тестов, биохимических показателей крови и других жидкостей организма, так как все процессы в нашем организме, в том числе болезнь, начинаются на уровне химических реакций.
Распознать назревающую функциональную недостаточность органа можно с помощью ряда диагностических тестов, биохимических показателей крови и других жидкостей организма, так как все процессы в нашем организме, в том числе болезнь, начинаются на уровне химических реакций.
В отношении хронической недостаточности плаценты должны существовать определенные предпосылки, чтобы эта недостаточность возникала, развилась до той степени, когда появятся отклонения в развитии плода. Что это за предпосылки? Со стороны матери это могут быть общие заболевания, чаще всего повышенное давление (гипертонии беременных) и сахарный диабет, а также курение, употребление наркотиков, алкоголя. Это могут быть также инфекционные заболевания, особенно острые вирусные заболевания. Со стороны ребенка и плаценты, это могут быть пороки развития плаценты или плода, водянка плода, отслойка плаценты, и ряд других проблем. Опять же, не у всех женщин с высоким кровяным давлением возникает плацентарная недостаточность, особенно если женщина контролирует это давление лекарственными препаратами.
Таким образом, изменения в плаценте еще не значат плохую функцию этого органа, и наоборот, отсутствие изменений не всегда гарантирует хорошую работу плаценты. И критерием оценки работы плаценты всегда будет состояние \»конечного результата\» ее функции — состояние плода. Конечно же, существуют и другие оценки работы плаценты, но это не обязательно уровень некоторых гормонов, которые так тщательно проверяют некоторые врачи. Подход к изучению любого вопроса должен быть комплексным, а не поверхностным, и иметь логическую последовательность. Если состояние плода в норме, маловероятно, что беременности угрожает какая-то недостаточность плаценты, а тем более, на фоне отличного здоровья матери и отсутствии у нее вредных привычек. Поэтому, порой абсурдными звучат заключения некоторых врачей о плацентарной недостаточности на фоне хорошего развития ребенка и хорошего самочувствия матери. Такие заключения ничего, кроме хаоса и страха, не вносят в жизнь будущей матери и мало того приводят к созданию порочного круга бесконечного обследования и лечения.
Что, собственно говоря, так \»пугает\» врачей, особенно УЗИ-врачей, в плаценте, что они сразу же предлагают женщине пройти интенсивное лечение (одинаковое на все случаи жизни). Лечат-то не болезнь, а признаки УЗИ! Больше всего врачи \»цепляются\» к толщине плаценты и к ее включениям — \»кальцинатам\», по которым судят о ее старости.
До 20 недель плацента растет и развивается, поэтому чаще всего размеры и толщину плодного места, а также место его прикрепления, исследуют с помощью УЗИ позже, после 20 недель, если беременность не сопровождается кровотечением или задержкой роста плода. Если беременность протекает с осложнениями, осмотр плаценты с помощью УЗИ проводят и раньше.
Плацента по весу составляет 1/6-1/7 от веса плода и к родам весит 500-600 г. С материнской стороны она имеет около 20 долек. Пуповина обычно прикрепляется по центру детского места, и в редких случаях в других местах плаценты.
Итак, что обычно смотрят и измеряют на УЗИ, и почему делаются заключения, порой не соответствующие правде? А как знать, проведено исследование правильно или с ошибками? Всегда важно знать размещение плаценты, и чаще всего женщины панически боятся (потому что их усердно пугают) предлежания плаценты, когда прикрепление и формирование плаценты проходит очень близко или в районе внутреннего зева шейки матки. К счастью, в большинстве случаев с ростом плаценты, ее края \»мигрируют\», то есть отдаляются от шейки матки, что является хорошим признаком в отношении прогноза беременности. Но даже если у женщины центральное предлежание плаценты, это не означает, что она всю беременность должна лежать, почти не шевелясь. Крайне редко появляется необходимость в \»сохранении\» беременности с помощью строгого постельного режима. Постельный режим, наоборот, имеет слишком много побочных эффектов и серьезных осложнений, и злоупотреблять им ни в коем случае нельзя.
К счастью, в большинстве случаев с ростом плаценты, ее края \»мигрируют\», то есть отдаляются от шейки матки, что является хорошим признаком в отношении прогноза беременности. Но даже если у женщины центральное предлежание плаценты, это не означает, что она всю беременность должна лежать, почти не шевелясь. Крайне редко появляется необходимость в \»сохранении\» беременности с помощью строгого постельного режима. Постельный режим, наоборот, имеет слишком много побочных эффектов и серьезных осложнений, и злоупотреблять им ни в коем случае нельзя.
Дальше врачи часто пугают женщин гипертонусом матки, особенно в месте прикрепления плаценты. \»Ужас, у меня гипертонус матки и меня ложат на сохранение!\» Дело в том, что в месте прикрепления плаценты строение внутренней выстилки эндометрия имеет определенную специфику, а мышечный слой матки может и должен быть \»слегка напряжен\». Это место содержит большое количество венозных сосудов и называется ретроплацентарным комплексом. Как раз его очень часто путают с мышечными сокращениями матки и называют \»гипертонусом\». Применение цветного Доплер-УЗИ помогает увидеть различие между ретроплацентраным комплексом и местным (локальным) сокращением матки. Кроме того, применение датчиков УЗИ, раздражение передней стенки живота и шейки матки влагалищными датчиками могут спровоцировать сократительную активность матки, что неопытный врач \»припишет\» гипертонусу.
Применение цветного Доплер-УЗИ помогает увидеть различие между ретроплацентраным комплексом и местным (локальным) сокращением матки. Кроме того, применение датчиков УЗИ, раздражение передней стенки живота и шейки матки влагалищными датчиками могут спровоцировать сократительную активность матки, что неопытный врач \»припишет\» гипертонусу.
Врачей интересует толщина плаценты — здесь тоже немало \»страшных\» заключений. Так как формирование плаценты завершается обычно к четвертому месяцу беременности, то толщину измеряют у сформированной плаценты, а не раньше, за исключением тех случаев, где размеры плаценты выходят за пределы допустимых норм для созревшего последа. В норме, после 20 недель, толщина плаценты должна быть от 1.5 до 5 см. Некоторые врачи за верхнюю метку принимают 4 см, однако, в большинстве случаев толщина до 5 см не будет являться патологией (и нормальное развитие плода будут доказательством этой нормы). Опять же, ошибки в измерении толщины плаценты начинаются с неправильного наложения меток на УЗИ-снимке. Иногда УЗИ-тень плода, особенно при прикреплении плаценты по задней стенке матки, принимается за плаценту, а также мышечный слой матки и ретроплацентарный маточный комплекс тоже ошибочно будет рассматриваться как часть плаценты. Если измерение толщины проводиться не строго перпендикулярно к стенкам плаценты, то толщина тоже может быть определена ошибочно. Толщина плаценты зависит также от ее формы, а форма может быть и в виде лепешки (тогда плацента тонкая) и шарообразная (тогда плацента толще). В большинстве случаев такие виды детского места не являются патологией, если в них не обнаружены другие изменения или отклонения.
Иногда УЗИ-тень плода, особенно при прикреплении плаценты по задней стенке матки, принимается за плаценту, а также мышечный слой матки и ретроплацентарный маточный комплекс тоже ошибочно будет рассматриваться как часть плаценты. Если измерение толщины проводиться не строго перпендикулярно к стенкам плаценты, то толщина тоже может быть определена ошибочно. Толщина плаценты зависит также от ее формы, а форма может быть и в виде лепешки (тогда плацента тонкая) и шарообразная (тогда плацента толще). В большинстве случаев такие виды детского места не являются патологией, если в них не обнаружены другие изменения или отклонения.
Ретроплацентарный комплекс (РПК) является весьма важным участком матки, который включает в себя порцию внутренний выстилки матки, мышечного слоя матки и содержит большое количество сосудов, собирающего венозную кровь от плаценты. Ширина ретроплацентарного комплекса может достигать 1 см, и нередко ошибочно РПК включают в \»состав\» плаценты при измерении ее толщины. Кроме того, РПК может принимать не только за \»гипертонус\», но и за кровоизлияние, фиброматозные узлы и другие включения.
Кроме того, РПК может принимать не только за \»гипертонус\», но и за кровоизлияние, фиброматозные узлы и другие включения.
\»Тонкая\» плацента (меньше 1.5 см) наблюдается реже, чем \»толстая\» плацента, и часто является результатом порока развития плодного места. Плод обычно отстает в росте. Редко тонкая плацента наблюдается при таком серьезном осложнении, как преэклампсия, о котором мы поговорим в другой главе. Такой вид плаценты может встречаться у женщин с врожденным сахарным диабетом (Тип 1).
\»Толстая\» плацента (более 5 см) встречается при ряде заболеваний матери и плода (приобретенный сахарный диабет (Тип 2) , «резус-конфликт»), может быть признаком отека плодного места при ряде вирусных инфекций матери (речь идет о первичном заражении вирусами, а не носительстве вирусов), а также при сифилисе. У женщин с повышенным кровяным давлением (гипертония) форма плаценты может быть шарообразной, поэтому толщина часто увеличена. Ряд пороков развития плаценты могут сопровождаться большей ее толщиной.
Если толщина плаценты больше или меньше допустимых норм, назначать поспешное лечение нельзя, потому что \»вылечить\» плаценту невозможно, как и омолодить тоже. Поэтому заявки о \»лечении плаценты\» являются проявлением медицинской малограмотности. Помимо толщины, всегда важно учитывать строение плаценты, и как я упоминала раньше, состояние ребенка. И здесь беременных женщин ожидает другой неприятный сюрприз — кальцинаты. \»Ой, у вас, дорогая, столько кальция. Будем искать скрытые инфекции. Будем омолаживать плаценту, а то не доносите до срока\» — разве не такие слова чаще всего доводится слышать \»несчастной\» беременной женщине?
К 12 неделям беременности плацента по строению обретает однородность (гомогенность), но с середины второго триместра и в третьем триместре в плаценте могут появляться включения или образования, которые не всегда будут признаком чего-то плохого и опасного для плода — в виде кист или уплотнений. Задача врача — четко определить разницу между \»плохим\» и \»хорошим\», и поможет ему в этом наблюдение за состоянием плаценты и плода в течение определенного периода времени (2-4 недели).
Отложение солей кальция (фосфаты) в плаценте — это нормальное, физиологическое явление, и к концу второго — началу(а) третьего триместров у 50% женщин в плаценте можно заметить отложения кальция, на момент родов в более чем 75% случаев, плацента имеет кальциевые включения.
Проблема также в том, что при проведении УЗИ однородность плаценты и наличие кальцификатов будет зависеть от \»технической настройки\» контрастности изображения на экране аппарата УЗИ. Чтобы понять это, вспомните, как меняется изображение черно-белого экрана, если добавить контрастность, уменьшить яркость. В таких случаях изображение \»рябит\», не так ли?
Раньше по степени кальцификации плаценты определялась зрелость легких плода, то есть готовность ребенка к жизни вне матки. Однако многие исследования показали, что никакой зависимости между количеством отложений кальция и зрелостью легких плода не существует. Классификацию степени зрелости плаценты все меньше и меньше используют на практике, так как определение степени (градации) зрелости зависит от того, что видит специалист, проводящий УЗИ, то есть это субъективно зависимое определение. Когда врачи выяснили, что степень зрелости плаценты особого практического значения не имеет в отношении прогноза беременности, то появилось предположение, что степень зрелости плаценты важна в случаях существования болезней матери (гипертония, сахарный диабет и др.), а также в случаях отклонений роста и развития плода. Но оказывается, эти утверждения не имеют серьезных клинических доказательств, то есть это всего лишь теоретическое предположение — практика же показывает, что не кальцификация плаценты важна в отношении прогноза беременности. Но если у вас поставили степень зрелости плаценты, то вы должны знать, что нормой считается 1 и 2 степень зрелости после 27 недель беременности, и 3 степень зрелости после 32 недель беременности. Если у вас степень зрелости меньше, ничего страшного, волноваться не нужно. На момент родов у половины случаев плацент с кальцификатами, встречается первая степень зрелости, почти у 40% случаев плацента имеет вторую степень зрелости, и до 20% — третью. Это значит, что после 32 недель первая, вторая и третья степени зрелости плаценты являются проявлением нормы.
Когда врачи выяснили, что степень зрелости плаценты особого практического значения не имеет в отношении прогноза беременности, то появилось предположение, что степень зрелости плаценты важна в случаях существования болезней матери (гипертония, сахарный диабет и др.), а также в случаях отклонений роста и развития плода. Но оказывается, эти утверждения не имеют серьезных клинических доказательств, то есть это всего лишь теоретическое предположение — практика же показывает, что не кальцификация плаценты важна в отношении прогноза беременности. Но если у вас поставили степень зрелости плаценты, то вы должны знать, что нормой считается 1 и 2 степень зрелости после 27 недель беременности, и 3 степень зрелости после 32 недель беременности. Если у вас степень зрелости меньше, ничего страшного, волноваться не нужно. На момент родов у половины случаев плацент с кальцификатами, встречается первая степень зрелости, почти у 40% случаев плацента имеет вторую степень зрелости, и до 20% — третью. Это значит, что после 32 недель первая, вторая и третья степени зрелости плаценты являются проявлением нормы. Поэтому практическое значение определения зрелости плаценты значительно понижается с прогрессом беременности.
Поэтому практическое значение определения зрелости плаценты значительно понижается с прогрессом беременности.
Слухи о том, что у первородящих женщин плацента имеет меньше включений кальция по сравнению с плацентой повторнородящих женщин, тоже опровергнуты клиническими исследованиями. Количество включений кальция не зависит от количества беременностей. Также не было найдено зависимости между количеством включений и возрастом беременной. Зависимость кальцификации плаценты от сезона года не подтверждена, хотя в более ранних клинических исследованиях 70-80-х годов такое предполагалось.
Преждевременная зрелость плаценты наблюдается у курящих беременных женщин (5-15 сигарет в день), и у таких женщин чаще встречается 3 степень зрелости плаценты на момент родов. Известно, что многие курящие женщины рожают детей с отставанием в росте, то есть маленьких детей. Но, когда сравнили плаценты третьей степени зрелости курящих женщин с некурящими, то количество плодов, отстающих в росте, было одинаковым в обеих группах. Это значит, что не степень зрения (\»старения\») плаценты играет роль во внутриутробной задержке роста плода.
Возвращаясь к кальцификатам, их отложение — нормальный (повторю — нормальный) процесс созревания (не старения!) плаценты. Потому что, если придраться к слову \»старение\», возникает логический вопрос: а разве плод с ростом и развитием не стареет каждый день? А разве беременная женщина не стареет за эти девять месяцев вынашивания своего потомства? Поэтому давайте будем называть вещи своими именами. Современное акушерство не признает кальцификацию плаценты как патологический признак.
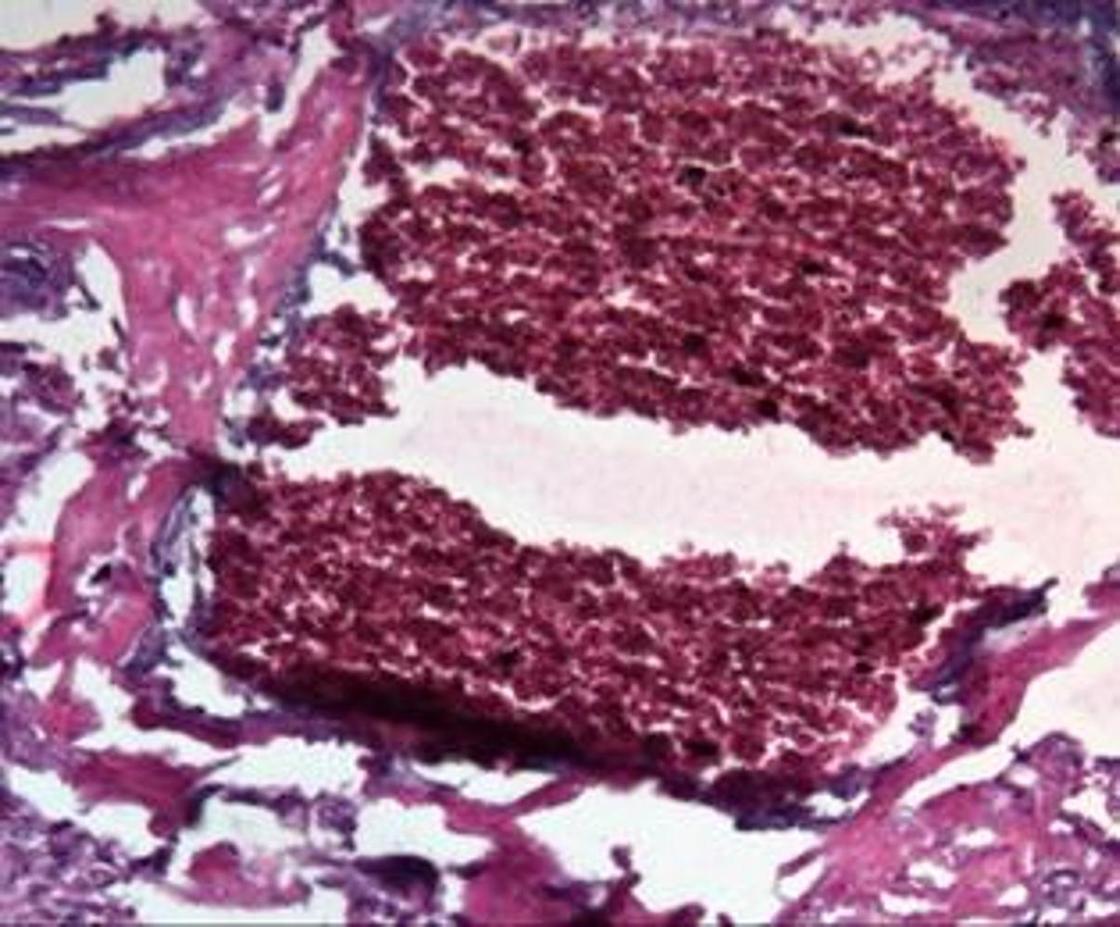
В плаценте могут быть и другие включения, которые не всегда являются признаком серьезной проблемы. Например, нередко находят включения фибрина (продукт распада крови), что является результатом мелких кровоизлияний в ткань плаценты в виде опухолевидных или нитевидных отложений. Скопления крови (гематомы) в результате мелких инфарктов плаценты встречаются в 25% случаев к концу беременности и на момент родов.
Из всех опухолей плаценты чаще встречаются два вида: хорионангиома и тератома. Небольшие размеры опухолей на ход беременности чаще всего не влияют. Женщины, у которых размеры опухолей большие, требуют тщательного наблюдения.
Кистообразные включения также нередко обнаруживаются при проведении УЗИ. Единичные кисты обычно не представляют опасности для беременности. Множественные кисты требуют врачебное внимание и наблюдение, так как могут оказаться проявлением трофобластической болезни. Поспешные выводы не должны служить поводом для преждевременного прерывания беременности.
В отношении прогноза беременности (а ведь именно это чаще всего интересует женщин) важно понимать, что с точки зрения современной медицины (я повторю: современной медицины, а не медицины 20-летней давности) является ненормой плаценты. Когда речь идет о форме и строении плаценты, количество долей является ненормой, потому что в норме детское место хотя и имеет до 20 долек, однако как одно целое оно состоит из одной большой доли. Две или несколько долей плаценты встречается не часто (до 3% случаев), обычно одна доля развита больше, а другая является дополнительной. В таких случаях женщина попадает в группу риска по возникновению отслойки плаценты и кровотечения. Существует также ряд других патологических форм плаценты.
Размеры плаценты также играют роль в прогнозе беременности. Некоторые врачи пробовали измерять объем плаценты, однако оказалось, что объем плаценты в выполнении ее функции существенной роли не играет. А играет роль место прикрепления последа, его правильный рост и развитие, что проще определить измерением толщины плаценты.
Особую опасность представляет приросшая плацента. В норме между плацентой и мышечным слоем матки существует соответствующая прослойка, не позволяющая ворсинам хориона внедряться в мышечный слой матки. Но в ряде случаев происходит нарушение развития этого \»защитного\» слоя, и такое нарушение чаще всего наблюдается у женщин перенесших операции на матке (кесарево сечение, удаление фиброматозных узлов, аборты). В 2/3 случаев наблюдается не только врастание плаценты, но и ее предлежание.
Существует три формы приросшей плаценты, в зависимости от степени проникновения хориона в стенку матки и даже за ее пределы: placenta accreta, placenta increta, placenta percreta. Два последних вида плаценты — это худший вариант, когда ворсины плаценты проникают через весь мышечный слой матки, доходя до внешней оболочки и за пределы матки. Такая плацента может прорастать в мочевой пузырь или прямую кишку, вызывая кровотечения из этих органов. Врачи ошибочно ставят другие диагнозы (почечно-каменная болезнь, геморрой и др.), что приводит к неправильной тактике ведения таких беременных женщин. Поэтому при появлении кровянистых выделений с мочой или калом необходимо пройти тщательное обследование. Раньше в большинстве случаев такая беременность заканчивалась ее прерыванием с удалением матки и части поврежденного органа, но в последнее время врачи начали применять консервативные методы лечения — после родов плаценту оставляют в полости матки и в ряде случаев назначают химиотерапию.
Помимо изменений в плаценте, изменения в плодных оболочках и пуповине тоже могут быть проявлением как нормы, так и ненормы. При обнаружении любых отклонений в развитии плода необходимо принимать решение о сохранении беременности или ее прерывании, учитывая срок беременность и жизнеспособность плода вне материнского организма. Если плод развивается нормально, без отставания в росте, то такую беременность можно наблюдать вплоть до родов.
Возвращаясь к вопросу плацентарной недостаточности, хочу затронуть современную точку зрения на биохимические показатели функции плаценты, которыми до сих пор пользуются некоторые врачи постсоветских стран. В конце 60-х — начале 70-х годов в ряде стран проводили измерение уровня женского гормона — эстриола, и предполагали, что у женщин с низким уровнем этого гормона шанс выносить и родить ребенка значительно ниже, чем с нормальным уровнем этого гормона. Однако, как показа практика, этот вид диагностики обладал невысокой чувствительностью в отношении большинства осложнений беременности, то есть при ряде серьезных акушерских проблем показатели уровня эстриола были в норме. Кроме того, оказалось, что у женщин с нормальным протеканием беременности и нормальным ее исходом тоже может быть низкий уровень эстриола. От уровня эстриола протекание и исход беременности не зависит. Поэтому этот вид анализа потерял практическую ценность.
Чуть позже начали определять другой гормон — плацентарный лактоген, однако и в этом направлении данные получили весьма противоречивые и несущественные. Оказалось, что клинические исследования по определению связи между уровнем лактогена и исходом беременности проводились весьма хаотично, с большими погрешностями. Кроме того, оказалось, что отклонения уровеней лактогена от нормы были у одинакового количества женщин, как в группе повышенного риска, так и в группе без риска. Исход беременностей высокого риска приняли во внимание, и отсюда возникло предположение о связи уровня лактогена с плохим прогнозом беременности. А вот исход беременности в других группах (низкого риска и контрольной) упустили, что с научной точки зрения сводит практическую ценность такого клинического исследования к нулю. К сожалению, до сих пор некоторые врачи в постсоветских странах пользуются определением биохимических маркеров крови с целью определения функции плаценты, в то время как за рубежом этот вид диагностики ушел в прошлое.
То же самое можно сказать об увлечении наших врачей определением \»гормонального зеркала\» беременной женщины по изучению цитологических (клеточных) мазков с поверхности шейки матки и влагалища. Для зарубежных врачей такое определение гормонального уровня стало историей, и, проще говоря, зачем гадать по клеткам, когда в крови можно определить уровни всех необходимых гормонов и других веществ? Но за всеми биохимическими анализами кроется еще одна правда — они слишком дорогостоящие как для бюджета лечебного учреждения, так и для беременной женщины (зависит от того, с чьего кармана идет оплата), а в отношении прогноза беременности — малоинформативны.
Таким образом, когда речь идет о плаценте и ее функции, всегда важно смотреть на \»конечный результат\» ее воздействия — плод. Еще раз напомню, что лечения плаценты, ее \»омолаживания\», не существует, а все то, что назначают врачи советского и постсоветского образования является данью старых догматических традиций и перестраховкой. Можно лечить заболевание матери, можно в некоторых случаях (редких случаях) лечить заболевания плода, но подход должен быть индивидуальным и зависеть от вида заболевания и наличия в арсенале акушерства соответствующих лекарственных препаратов.
Степень зрелости плаценты: что нужно знать каждой беременной
2 января 2019 21:00 Елена НаумоваПлацента или «детское место» отвечает за развитие плода и связывает организм матери и ребенка. Что такое степень зрелости плаценты, как она изменяется и по каким критериям понять, что все в порядке?
Читайте такжеКрупный плод: причины и влияние на беременность и родыПлацента — это уникальный орган, который существует только во время беременности и отвечает за питание плода, защищает его от токсинов и вредных веществ, которые могут находиться в материнском организме. Зрелость плаценты меняется от срока беременности, со временем она становится толще, увеличивается количество кровеносных сосудов. Чем старее плацента, тем менее она способна справляться со своими основными функциями, но в норме, старение плаценты начинается после 36 недели и свидетельствует о приближающихся родах.
Какие степени зрелости плаценты существуют? Всего выделяют 4 степени зрелости плаценты:
- 0 — начальная стадия, длится примерно до 27-30 недель. «Юная» плацента способна нормально функционировать и обеспечивать плод необходимыми питательными веществами;
- 1 — промежуточная стадия, которая длится примерно с 27 по 34 неделю беременности;
- 2 — период зрелости, длится с 34 по 39 неделю беременности;
- 3 — старение, наступает примерно после 36 недели.
Состояние плаценты можно определить с помощью УЗИ, именно ультразвуковое исследование позволяет выявить на ней кисты и кальциевые отложение и, по необходимости, вовремя принять меры. Раннее старение плаценты чревато гипоксией плода, так как стареющая плацента не способна обеспечивать плод достаточным количеством кислорода и питательных веществ. Поэтому женщины, у которых наблюдается раннее старение плаценты, составляют группу риска и находятся под медицинским наблюдением. Чтобы понять, достаточно ли ребенку кислорода, беременной женщине назначают КТГ плода.
Причины раннего старения плаценты. Среди основных причин, которые провоцируют преждевременное старение плаценты выделяют:
- неправильное питание, в частности чрезмерное употребление кальция;
- гестоз;
- курение;
- резус-конфликт;
- эндокринные заболевания;
- травмы или инфекции матки;
- многоплодная беременность;
- предыдущие тяжелые роды или аборты;
- хронические заболевания почек, печени, сердца, сосудов.
Чем опасно раннее старение плаценты? Как мы уже говорили, старая плацента не может полностью справляться со своими функциями, это грозит ухудшением кровотока плода и, как следствие, гипоксией. Гипоксия может привести как к задержке внутриутробного развития плода, так и к его гибели, поэтому не стоит игнорировать плановый УЗИ и рекомендации врача. Плацентарная недостаточность лечится в условиях стационара и зависит от срока беременности. Помимо ультразвукового исследования, нужны дополнительные, среди которых, КТГ, допплер, биохимический анализ крови.
Важно прислушиваться к себе и ребенку, если вы заметили, что на протяжении некоторого временем малыш стал слишком активным или, наоборот, очень мало двигается, обязательно посетите своего акушера-гинеколога и опишите ему ситуацию. Будьте здоровы и легкой вам беременности!
Читайте такжеКанефрон при беременности: противопоказания, о которых важно знатьТакже обязательно узнайте о том, какие выделения во время беременности являются нормой, а когда нужно срочно обращаться к врачу
Фото в тексте: istockphoto.com
РАННЯЯ КАЛЬЦИФИКАЦИЯ ПЛАЦЕНТЫ — Униклиника — экспертное УЗИ, бережное ведение беременности, щадящая гинекология | UNIKLINIKA
РАННЯЯ КАЛЬЦИФИКАЦИЯ ПЛАЦЕНТЫ
Плацента, выглядящая ненормально по классификации Grannum – тревожит умы исследователей и акушеров с момент появления сонографии. Камнем особенно рьяных преткновений остаются гиперэхогенные участки плаценты, соответствующие зонам избыточной кальцинации, возникшие в сроке до 36 недель.
Вы удивитесь, но хороших исследований на этот счет не так-то много. Потому в сегодняшнем обзоре остановимся на самых последних статьях в индексируемых по уму журналах.
Zeng et al. (New-York medical Univercity. Placenta. 2017 Feb;50:94-98.)
- Радиологические исследования показывают, что ранняя кальцификация плаценты, наблюдаемая на 28-32 неделе беременности, коррелирует с повышением частоты неблагоприятных исходов для плода.
- Основной тип плацентарной кальцификации – очаги расположенные на базальной мембране хорионических ворсинок. Он имеет мелкозернистый вид и может быть подтвержден только в микроскопическом режиме. Мы обозначили этот тип кальцификации как внутриворсинчастое внутрифибриновое микрокальцинирование (ВВМК).
- В данном исследовании мы рассмотрели распределение и потенциальную значимость ВВМК. Плаценты из 14 групп, разделенных по исходам для плода и матери, изучались гистологически на наличие ВВМК (преждевременные роды, гибель плода, нарушения сердечного ритма плода, ЗРП, гестационная гипертензия, гестационный диабет, отслойка плаценты, преэклампсия, нормальные спонтанные вагинальные роды, амниониты и т.д.).
- ВВМК были преимущественно размещены в базальных мембранах хорионических ворсинок и в периворсинчастом фиброиде.
- Более высокая частота ВВМК наблюдалась в случаях с плацентарными инфарктами и неблагоприятными исходами, по сравнению с плацентами от физиологических беременностей, что свидетельствует о том, что гипоксические изменения играют важную роль в этиологии ВВМК.
Kuo-Hu Chen et. al, Placenta, Ultrasound in OG (2011, 2012, 2015) – да парень просто ненавидит эти кальцинаты!
Результаты нашего исследования (всего около 19 000 наблюдений) показали, что степень зрелости III по Grannum (отмеченная в 28 недель беременность) связана с более высокой частотой перинатальных потерь (является значительным и независимым фактором риска (скорректированное OR 7,62 при 95% ДИ: 5,00 -11,62) мертворождения, в дополнение к курению).
Результаты этого исследования показывают, что ранняя кальцинация плаценты у беременных женщин носит не физиологический, а патологический характер, В ОТЛИЧИЕ ОТ НОРМАЛЬНЫХ ПОЗДНИХ ПРОЦЕССОВ, ВОЗНИКАЮЩИХ БЛИЖЕ К СРОКУ РОДОВ.
Механизм, происходящий из раннего и чрезмерного накопления кальция в плаценте может привести к дистрофическим изменением и способствовать дальнейшему повреждению ее тканей.
Mirza FG, J Matern Fetal Neonatal Med. 2018 Mar 31(6)
По результатам системного обзора при наличии плаценты III степени до 36 недели (собирательный образ) наблюдалось пятикратное увеличение риска индукции родов (OR 5.41, 95% ДИ 2,98-9,82).
Не было обнаружено никакой связи между плацентой III степени по Grannum и
- частотой аномального сердечного ритма плода (ОР 1,62, 95% ДИ 0,94-2,78),
- низким показателем Апгар менее 7 в 5 мин (ОР 1,68, 95% ДИ 0,84-3,36),
- потребностью в реанимации новорожденных (ОР 1,08, 95% ДИ 0,67-1,75)
- приемом в отделение интенсивной терапии (ОР 0,90, 95% ДИ 0,21-3,74).
В свою очередь, частота
- мекониальной аспирации была выше в группе с плацентами III степени по Grannum (OR 1,68, 95% ДИ 1,17-2,39),
- выявлена связь с низким весом при рождении (ОР 1,63, 95% ДИ 1,19-2,22)
- и, увы, перинатальной смертью в целом (ОР 7,41, 95% ДИ 4,94-11,09).
Ультразвуковая диагностика патологии плаценты — Комунальне некомерційне підприємство «Херсонська обласна клінічна лікарня» Херсонської обласної ради
- Деталі
-
Останнє оновлення: 17 липня 2018
-
Створено: 04 липня 2018
-
Перегляди: 5434
Плацента, или детское место, — это уникальный орган женского организма, существующий только во время беременности. Она играет очень важную роль в развитии плода, обеспечивая его рост, развитие, питание, дыхание и выведение отработанных продуктов обмена веществ. Велика роль плаценты также в качестве барьера для защиты плода от всевозможных вредных воздействий. Строение и функции плаценты непостоянны. Они меняются с увеличением срока беременности, что связано с возрастающими потребностями развивающегося плода и в значительной мере зависят от состояния маточно-плацентарного кровообращения.
С внедрением в клиническую практику ультразвукового метода исследования появилась возможность получения информации о расположении, размерах и строении плаценты.
Наиболее часто плацента прикрепляется по передней или задней стенкам матки с переходом на одну из боковых стенок. Окончательное представление о расположении плаценты можно получить только в третьем триместре беременности. Обычное ультразвуковое исследование при беременности позволяет точно установить расположение плаценты и высоту её прикрепления по отношению к области внутреннего зева шейки матки. В норме нижний край плаценты располагается на расстоянии не менее 5-7 сантиметров от внутреннего зева.
Уменьшение расстояния между нижним краем плаценты и внутренним зевом свидетельствует о низком расположении плаценты. Наличие плаценты в области внутреннего зева шейки матки носит название «предлежание плаценты». В большинстве случаев в течение беременности расположение нижнего края плаценты относительно внутреннего зева изменяется, то есть плацента «поднимается». Подобный феномен получил название «миграции плаценты».
Размеры плаценты характеризуются толщиной, площадью и объемом. Обычное ультразвуковое исследование позволяет точно определить только толщину плаценты. Толщина плаценты неодинакова в различных ее отделах. Наиболее оптимальным участком для измерения толщины плаценты является место впадения пуповины. Как правило, толщина плаценты в миллиметрах должна соответствовать сроку беременности в неделях плюс или минус 10 мм.
Утолщение плаценты часто наблюдается при иммунной (резус-конфликт или конфликт по группе крови) или неиммунной водянке плода, хромосомных аномалиях, инфекционных процессах, при сахарном диабете, а также при железодефицитной анемии. Большинство исследователей оценивает увеличение толщины плаценты как своеобразную компенсаторную реакцию в ответ на развитие хронической гипоксии (недостаточного поступления кислорода к плоду).
Маленькие или тонкие плаценты наряду с утолщенными плацентами также являются фактором риска неблагоприятного исхода беременности. Уменьшение толщины плаценты встречается при пороках развития и хромосомной патологии плода, гипертонии беременных, преэклампсии (позднем токсикозе беременных) и задержке внутриутробного роста плода. Многоводие может вызвать кажущееся уменьшение толщины плаценты в результате ее сжатия.
Хорошо известно, что ультразвуковая структура плаценты меняется с увеличением срока беременности. Этот процесс связан с процессами отложения кальция в плаценте, начинающимися в основном в конце второго триместра и носящими название «старение плаценты». Ультразвуковая оценка плаценты обычно складывается из определения так называемой степени зрелости и её соответствия сроку беременности. Было установлено, что преждевременное появление более «зрелых» стадий плаценты в несколько раз чаще наблюдается у пациенток с поздним выкидышем или преждевременными родами, а также при плацентарной недостаточности. В настоящее время ультразвуковыми признаками преждевременного «созревания» плаценты считается обнаружение стадии II (по шкале Grannum) до 32 недель и стадии III – до 36 недель беременности. По данным ряда авторов, избыточное кальцинирование плаценты в 60–80% случаев встречается при осложненном течении беременности и нередко сопровождается задержкой внутриутробного роста плода. Следует помнить, что плод и плацента имеют большие компенсаторные возможности. Говорить о наличии плацентарной недостаточности при кальцинированной плаценте можно только в тех случаях, когда имеются дополнительные клинические или инструментальные данные, свидетельствующие о страдании плода.
Отслойка плаценты возникает вследствие нарушения её прикрепления к стенке матки, что приводит к кровотечению из сосудов оболочки плаценты и скоплению крови между плацентой и стенкой матки. При центральной отслойке плацента начинает отделяться от стенки матки в центре, поэтому наружное кровотечение, как правило, отсутствует. Этот тип отслойки самый опасный, поскольку имеет стёртую клиническую картину. В других случаях отслойка обычно начинается с края плаценты и прогрессирует к центру. В выявлении отслойки плаценты ультразвуковое исследование играет вспомогательную роль, поскольку в диагностике основное значение имеет клиническая картина. При отсутствии наружного кровотечения ультразвуковое исследование может помочь в диагностике отслойки плаценты, но только при больших размерах гематомы. В некоторых случаях гематомы больших размеров могут сохраняться в течение нескольких недель беременности. В тех случаях, когда отслойка занимает менее 1/4 площади плаценты, шанс на выживание плода является достаточно высоким.
Истинное приращение плаценты является серьезным осложнением беременности. Приращение плаценты может быть полным или частичным и встречается с частотой 1 случай на 10 000 родов. Эта патология в 5–6 раз чаще отмечается при предлежании плаценты (особенно при наличии послеоперационного рубца на матке). Сегодня ультразвуковое исследование является единственным методом дородового выявления приращения плаценты. Существенную помощь в уточнении диагноза может оказать метод цветового доплеровского картирования, позволяющий точно определять расположение сосудистых зон.
Добавочная доля плаценты диагностируется на основании выявления участков плаценты, между которыми имеется свободная зона. Добавочные доли видны почти у 4% плацент. Как правило, реального влияния на течение беременности и развитие плода добавочная доля плаценты не оказывает, однако в последовом периоде такая аномалия может осложниться отрывом добавочной доли, ее задержкой в полости матки и послеродовым кровотечением.
Кольцевидная плацента – редкая аномалия развития, которая характеризуется чрезмерно большой площадью прикрепления плаценты, в том числе в области внутреннего зева. При этом её толщина даже в конце беременности не превышает 10 мм. Кольцевидная плацента часто сочетается с её приращением, а также с предлежанием сосудов пуповины. Течение беременности часто осложняется кровотечениями, преждевременными родами, задержкой внутриутробного развития и даже гибелью плода.
Среди опухолей плаценты наиболее часто обнаруживаются хориоангиомы. Хориоангиома – это опухоль, исходящая из сосудов плаценты. Частота встречаемости хориоангиом, по данным разных авторов, колеблется от 1: 7000 до 1: 50 000 случаев
и зависит от размеров опухоли. При ультразвуковом исследовании чаще диагностируются образования, размеры которых превышают 5 сантиметров. В настоящее время принято считать, что маленькие по размерам опухоли не имеют клинического значения. Хориоангиома обычно располагается на плодовой поверхности плаценты. Реальную помощь в установлении диагноза «хориоангиомы» может оказать цветовое доплеровское картирование. При этом внутри опухоли визуализируются сосуды разного калибра. Течение беременности при хориоангиоме плаценты зависит в первую очередь от размеров опухоли. Наиболее часто при хориоангиоме отмечается многоводие. Хориоангиомы больших размеров могут создавать реальную угрозу нормальному развитию плода.
Ультразвуковое исследование плаценты так же важно, как и осмотр плода. Нарушение функции плаценты может приводить к осложнениям беременности, создавая патологию для плода и матери. Двумерное ультразвуковое изображение обеспечивает достоверную информацию о расположении и архитектуре плаценты. Доплеровские методы открыли дополнительную возможность оценки плацентарной функции и поставили перед собой задачу сделать исследование плаценты столь же информативным, как и плода. При исследовании плаценты врачи ультразвуковой диагностики имеют уникальную возможность выявить проблемы, которые существенно повлияют на исход беременности.
Заведующий ОМГК Жарко В.Л.
Теги:Что такое кальцификация плаценты? | Родитель
В прошлом кальцификация плаценты выявлялась только после родов, когда плацента (также называемая последом) физически осматривалась врачом или акушеркой. Были видны и прощупываются небольшие белые отложения кальция, похожие на маленькие твердые камни. Это не считалось проблемой. Было сказано, что плацента просто стареет — нормальное явление, когда ребенок рождается или опаздывает. Другими признаками рождения ребенка с опозданием являются длинные ногти на пальцах, маленький гренок (защитный крем Nature’s для защиты кожи ребенка от околоплодных вод) и сухая шелушащаяся кожа.
С помощью современных технологий и усовершенствованной трехмерной сонарной графики кальцификацию плаценты можно определить еще до родов. Если есть подозрение на кальциноз при рождении ребенка, это не проблема, но кальциноз на ранних сроках беременности может означать, что плацента стареет раньше срока, и ребенок может быть скомпрометирован. Для большинства женщин с кальцификацией плаценты все, что необходимо, — это тщательное наблюдение за ростом ребенка. Если кальциноз связан с другими медицинскими проблемами, такими как гипертония (высокое кровяное давление), диабет или проблемы с почками, может потребоваться медицинское вмешательство.К счастью, это редкость.
Откуда берется кальций и что я могу сделать, чтобы это предотвратить?
Кальций является важной частью рациона питания и поступает в основном из молока и сыра, а также из яиц, фруктов и овощей. Его всасывание из кишечника зависит от витамина D, который поступает из ультрафиолетового солнечного света, а также от рыбьего жира, яичного желтка и обогащенного молока. Кальций необходим организму для поддержания здоровья костей и зубов, свертывания крови, функционирования нервов и мышц и нормального сердцебиения.
Беременной женщине требуется дополнительный кальций — 1200 мг в день — для ваших нужд и для развития костей вашего будущего ребенка. Если у вас слишком мало кальция, ваши кости восполнят эти потребности ребенка и подвергнут вас риску остеопороза (ломкости костей) в более позднем возрасте.
Слишком большое количество кальция не влияет на ребенка, но для вас, как матери, это может вызвать болезненные камни в почках.
Похоже, некоторые опасения вызывают антациды от изжоги во время беременности, содержащие высокие дозы кальция.Большинство жевательных антацидов состоят из карбоната кальция и быстро облегчают состояние. Время от времени прием антацидов может быть безвредным, но если вы страдаете сильной изжогой и принимаете слишком много антацидов, вы также можете получать слишком много кальция.
Предотвращение кальцификации плаценты
- Если срок вашей беременности составляет 37 недель или более, не о чем беспокоиться.
- Убедитесь, что вы ежедневно принимаете правильное количество кальция. Проконсультируйтесь с фармацевтом о ваших дородовых поливитаминах и добавках кальция.
- Помните, что кальций также поступает из вашего рациона — не злоупотребляйте добавками.
- Прежде чем принимать антациды от изжоги, поговорите со своим фармацевтом или врачом.
- У вас повышенный риск кальцификации, если у вас слишком высокое артериальное давление или вы страдаете диабетом.
Как кальцификация плаценты влияет на моего будущего ребенка?
Кальцификация плаценты с 37 недель считается нормальным явлением и не является причиной для стимуляции родов или кесарева сечения.Женщинам с этим заболеванием, возможно, просто нужно чаще посещать врача, чтобы проверить рост своего ребенка. Кальцификация плаценты до 37 недель становится более опасной для ребенка. Чем младше ребенок, когда происходит кальциноз, тем тяжелее состояние.
Риски кальцификации плаценты
Старение плаценты не работает так, как должно, и это может означать, что ребенок не получает достаточно кислорода и питательных веществ. Отложения кальция в плаценте могут привести к отмиранию частей плаценты или их замене фиброзной тканью, которая не является полезной тканью в плаценте.
Отложения кальция могут также увеличить риск образования тромбов в плаценте. Они могут укрепить кровеносные сосуды в плаценте и замедлить приток крови к ребенку. К счастью, осложнений из-за кальцификации плаценты практически нет, и в большинстве случаев это не опасно для ребенка.
Диагностика кальцификации плаценты
Тазовая сонография плаценты — единственный способ диагностировать это состояние. Кальциноз иногда обнаруживается во время обычного сканирования.Если женщина близка к дате родов, это означает, что роды, скорее всего, начнутся в течение следующих нескольких недель. Если ребенку меньше 37 недель, это может быть немного более рискованно, но редко опасно для ребенка.
Старение плаценты | ADC Fetal & Neonatal Edition
Широко распространено мнение, что в течение относительно короткого периода нормальной беременности плацента постепенно стареет и, в конце концов, находится на грани морфологического и физиологического старения.1-3 Это убеждение основано на очевидной конвергенции клинических, структурных и функциональных данных, все из которых были восприняты, довольно некритически, как поддерживающие эту концепцию плаценты как стареющего органа, причем слишком часто без каких-либо различий. между изменениями, связанными со временем, и настоящими изменениями старения. Я рассмотрю некоторые из этих концепций и рассмотрю, действительно ли плацента претерпевает процесс старения. Для целей этого обзора старение считается изменением, которое является внутренним, пагубным и прогрессирующим и приводит к необратимой потере функциональной способности, нарушению способности поддерживать гомеостаз и снижению способности восстанавливать повреждения.
Морфологические изменения
Плацента необычна тем, что ее основная гистологическая структура претерпевает значительные изменения на протяжении всей жизни. В течение некоторого времени было принято описывать внешний вид ворсинок плаценты с точки зрения их изменения внешнего вида по мере прогрессирования беременности, сравнивая, например, типичные ворсинки первого триместра с ворсинками плаценты третьего триместра. Часто подразумевается, что это изменение внешнего вида является процессом старения, но теперь признано, что эта временная изменчивость во внешнем виде ворсинок отражает непрерывное развитие и ветвление ворсинчатого дерева (рис.1). В последние годы связь между ростом ворсинок ворсинчатое дерево и гистологический внешний вид ворсинок были формально кодифицированы5-8 с идентификацией пяти типов ворсинок (рис. 2).
Рисунок 1Схематическое изображение периферического ворсинчатого дерева, показывающее большую центральную ворсинку стебля: боковые ветви от этого являются зрелыми промежуточными ворсинками, из которых выступают терминальные ворсинки.
фигура 2Изображение периферических ветвей зрелого ворсинчатого дерева вместе с типичными поперечными сечениями пяти типов ворсинок. Рисунки воспроизведены из Haines & Taylor. Учебник акушерской и гинекологической патологии. 4-е изд. 1995, с любезного разрешения Черчилля Ливингстона и профессора П. Кауфмана.
1
Мезенхимальные ворсинкиОни представляют собой преходящую стадию развития плаценты и могут дифференцироваться как на зрелые, так и на незрелые промежуточные ворсинки. Они составляют первое поколение новообразованных ворсинок и происходят из ростков трофобласта путем мезенхимальной инвазии и васкуляризации. Они обнаруживаются в основном на ранних стадиях беременности, но некоторые из них все еще могут быть обнаружены в срок. Они имеют полную трофобластическую оболочку с множеством цитотрофобластных клеток и регулярно рассредоточенными ядрами в синцитиотрофобласте: их рыхлая, незрелая строма обильна и содержит немного гобауэровских клеток. клетки вместе с плохо развитыми капиллярами плода.
2
Незрелые промежуточные ворсинкиЭто периферические отростки стволовых ворсинок, преобладающие в незрелой плаценте. Эти ворсинки имеют хорошо сохранившуюся трофобластическую мантию, в которой много цитотрофобластических клеток; синцитиальные ядра распределены равномерно, синцитиальных узлов или васкулосинцитиальных мембран нет. У них имеется обильная рыхлая строма, которая содержит множество клеток Хофбауэра: присутствуют капилляры, артериолы и венулы.
3
Стеблевые ворсинкиСюда входят основные стебли, которые соединяют ворсинчатое дерево с хорионической пластиной, до четырех поколений коротких толстых ветвей и последующие поколения дихотомических ветвей. Их основная роль заключается в том, чтобы служить опорой для периферического ворсинчатого дерева, и до одной трети общего объема ворсинок зрелой плаценты составляют ворсинки этого типа, причем доля таких ворсинок наиболее высока в центральной части. субхориальная часть ворсинчатого дерева.Гистологически стволовые ворсинки имеют компактную строму и содержат либо артерии и вены, либо артериолы и венулы; могут также присутствовать поверхностно расположенные капилляры.
4
Зрелые промежуточные ворсинкиЭто периферические разветвления стеблей ворсинок, из которых непосредственно возникает большинство терминальных ворсинок. Они большие (60–150 мкм в диаметре) и содержат капилляры, смешанные с мелкими артериолами и венулами, причем сосуды расположены в очень рыхлой строме, которая занимает более половины объема ворсинок.Синцитиотрофобласт имеет однородную структуру, без узлов или васкулосинцитиальных мембран. До четверти ворсинок зрелой плаценты относятся к этому типу.
5
Терминальные поселкиЭто последние ответвления ворсинчатого дерева, похожие на виноградные выросты зрелых промежуточных ворсинок. Они содержат капилляры, многие из которых синусоидально расширены и занимают большую часть диаметра поперечного сечения ворсинки. Синцитиотрофобласт тонкий, а синцитиальные ядра распределены неравномерно.Могут присутствовать синцитиальные узлы и часто видны васкулосинцитиальные мембраны. Эти терминальные ворсинки начинают появляться примерно на 27-й неделе беременности и составляют 30–40 процентов объема ворсинок, 50 процентов площади поверхности ворсинок и 60 процентов ворсинок, видимых в поперечном сечении в срок.
Таким образом, ворсинчатое дерево развивается следующим образом: в первые недели беременности все ворсинки мезенхимального типа. Между 7-й и 8-й неделями мезенхимные ворсинки начинают превращаться в незрелые промежуточные ворсинки, которые впоследствии превращаются в стволовые ворсинки.Развитие дополнительных незрелых промежуточных ворсинок из мезенхимальных ворсинок постепенно прекращается в конце второго триместра, но эти незрелые промежуточные ворсинки продолжают созревать в стволовые ворсинки, и лишь некоторые из них остаются зонами роста в центрах долек. В начале третьего триместра мезенхимные ворсинки перестают превращаться в незрелые промежуточные ворсинки и начинают трансформироваться в зрелые промежуточные ворсинки. Последние служат каркасом для терминальных ворсинок, которые начинают появляться вскоре после этого и преобладают в срок.
Это прогрессирующее развитие ворсинчатого дерева приводит к преобладанию терминальных ворсинок в зрелой плаценте. Такие ворсинки условно классифицируются как «ворсинки третьего триместра», и сравнение их структуры с преобладающим типом ворсинок в первом триместре — незрелыми промежуточными ворсинками — привело многих к предположению, что по мере прогрессирования беременности ворсинчатый трофобласт становится нерегулярно истонченным и цитотрофобласт регрессирует, изменения интерпретируются как имеющие возрастную природу.Ворсинчатый цитотрофобласт, который является стволовой клеткой для трофобласта, в действительности не регрессирует, потому что абсолютное количество этих клеток в плаценте не уменьшается в срок и фактически продолжает увеличиваться на протяжении всей беременности. Кажущаяся редкость этих клеток объясняется их более широкой дисперсией в значительно увеличенной общей массе плаценты. 10 Очаговое истончение синцитиотрофобласта ворсинок, обнаруживаемое во многих терминальных ворсинках, часто упоминалось как свидетельство синцитиального старения.Эти истонченные области на самом деле являются «васкулосинцитиальными мембранами» 11, которые, хотя и образованы частично путем механического растяжения трофобласта за счет раздувания капиллярных петель 12, тем не менее ферментативно и ультраструктурно отличаются от немембранозных участков синцития. и являются областями синцитиотрофобласта, специфически дифференцированными для облегчения переноса газа.13 Таким образом, эти мембраны являются проявлением топографической функциональной дифференциации внутри трофобласта.
Взаимосвязанные, но отдельные процессы созревания ворсинчатого дерева и функциональной дифференциации трофобласта приводят к преобладанию ворсинчатой формы, которая оптимально адаптирована для механизмов диффузии материнско-плодного переноса: морфологические изменения существенно увеличивают площадь трофобластической поверхности14 и значительно сокращают гармоническое среднее расстояние диффузии между кровью матери и плода 15, в результате чего увеличивается проводимость диффузии кислорода.16
Проведение различия между созреванием, которое приводит к повышению функциональной эффективности, и старением, которое приводит к снижению функциональной эффективности, — это не просто педантизм. В этом отношении стоит отметить, что часть плаценты от женщин с тяжелой преэклампсией выглядят необычно зрелыми для продолжительности периода беременности: это обычно классифицируется как «преждевременное старение», но было бы более точным учитывать изменения. поскольку происходит из-за ускоренного созревания, это является компенсаторным механизмом для увеличения способности плаценты к переносу в условиях неблагоприятной материнской среды.
Следует признать, что механизмы контроля созревания плаценты неизвестны. Считается, что существует множество агентов, имеющих важное значение для контроля роста плаценты, включая цитокины, факторы роста, онкогены, простагландины и лейкотриены 17-20, но далеко не ясно, можно ли приравнять контроль роста к контролю созревания. Однако развитие ворсинок, особенно на поздних стадиях беременности, по-видимому, в основном обусловлено пролиферацией эндотелиальных клеток и ростом капилляров.21 Факторы роста эндотелия сосудов присутствуют в тканях плаценты22, и предположение о том, что гипоксия может стимулировать ангиогенез, 23 и, таким образом, играть значительную роль в развитии плаценты, подтверждает ускоренное созревание плаценты, наблюдаемое в некоторых случаях преэклампсии у матери.
Рост плаценты
Долгое время считалось, что рост плаценты и синтез ДНК прекращаются примерно на 36-й неделе беременности и что любое последующее увеличение размера плаценты происходит из-за увеличения размера клеток, а не из-за увеличения числа клеток.Однако простое гистологическое исследование термина «плацента» поможет опровергнуть эту точку зрения, потому что незрелые промежуточные ворсинки часто присутствуют в центрах долек, и они явно представляют собой зону постоянного роста. Кроме того, общее содержание плацентарной ДНК продолжает увеличиваться почти линейным образом до 42-й недели беременности и после нее.25 Этот результат согласуется с авторадиографическими и проточно-цитометрическими исследованиями, которые показали продолжающийся синтез ДНК в терминах орган, 26-28, и с морфометрическими данными. исследования, которые показали стойкий рост ворсинок, продолжающееся расширение площади поверхности ворсинок и прогрессирующее ветвление ворсинчатого дерева до и после срока.14 29
Рост плаценты определенно замедляется, но явно не прекращается в течение последних нескольких недель беременности, хотя это снижение скорости роста не является ни неизменным, ни необратимым, поскольку плацента может продолжать увеличиваться в размерах, если столкнется с неблагоприятной материнской средой, например как беременность на большой высоте или тяжелая материнская анемия, в то время как возможность возобновления роста демонстрируется пролиферативным ответом на ишемическое синцитиальное повреждение. Те, кто утверждает, что снижение скорости роста плаценты на поздних сроках беременности является свидетельством старения, часто сравнивают плаценту с таким органом, как кишечник, в котором постоянная жизнеспособность зависит от постоянно реплицирующегося слоя стволовых клеток, производящего короткоживущие постмитотические клетки.Более подходящим было бы сравнение с таким органом, как печень, которая образована в основном из долгоживущих постмитотических клеток и которая после достижения оптимального размера для удовлетворения возложенных на нее метаболических требований не показывает мало доказательств клеточной пролиферации, в то время как сохраняя скрытую способность к активности роста. Кажется, нет веских причин, по которым плацента, когда она достигла размера, достаточного для адекватного выполнения своей передаточной функции, должна продолжать расти, и термин «плацента» с ее значительной функциональной резервной способностью более чем соответствует этой цели.
Функциональная деятельность
Было проведено несколько вертикальных исследований функции плаценты на протяжении всей беременности, но нет никаких доказательств того, что какие-либо из основных показателей снижения функции плаценты, а именно, пролиферативной, транспортной и секреторной способности30. Как уже отмечалось, диффузионная проводимость органа увеличивается, в основном, в результате морфологических изменений, но есть существенные доказательства того, что специфические системы переноса через плацентарный переносчик также увеличиваются.20 Плацентарное производство гормонов не ослабевает до срока: синтез хорионического гонадотропина человека снижается к концу первого триместра, но это явно связано с переключением генов, которое приводит к прогрессивному увеличению секреции человеческого плацентарного лактогена.
Плацента также сохраняет свою полную пролиферативную способность до срока, о чем свидетельствует ее способность восстанавливать и заменять в результате пролиферации в цитотрофобластических клетках ворсинок синцитиотрофобласт ворсинок, который был ишемически поврежден у женщин с тяжелой преэклампсией.13
Клинические факторы
Единственным наиболее важным фактором, приводящим к убеждению в старении плаценты, является явно повышенная заболеваемость и смертность плода, связанные с длительной беременностью, что традиционно приписывается «плацентарной недостаточности», вызванной старением органа. 31 Раньше считалось, что около 11% беременностей продлеваются до 42-й недели беременности или позже32. 33: введение рутинного ультразвукового исследования на ранних сроках беременности снизило частоту длительных беременностей примерно до 6% 34, и даже было заявлено, что при очень точных исследованиях датирования частота действительно длительных беременностей не превышает 1%.35 Это ставит под сомнение достоверность значительной части исторической информации о рисках и неблагоприятных последствиях продолжительной беременности, но тем не менее широко признается, что перинатальная смертность увеличивается после 42-й недели беременности.
Любое увеличение перинатальной смертности после 42-й недели гестации частично связано с высокой частотой развития макросомии плода: 10% младенцев от продолжительной беременности весят более 4000 г и 1% более 4500 г, и эти плоды подвергаются особому риску. осложнений, таких как дистоция плеча.Присутствие такого большого количества макросомных плодов является четким признаком того, что, по крайней мере, в этой подгруппе плацента продолжает функционировать и после 40-й недели беременности и остается способной поддерживать беспрепятственный рост плода.
Классический клинический синдром «недоношенного» младенца1 31 не часто встречается сегодня, но, кажется, явно связан с развитием маловодия. Нет сомнений в том, что объем околоплодных вод имеет тенденцию к уменьшению при длительной беременности39 и что маловодие связано с высокой частотой замедления сердечного ритма плода.36 Некоторые приписывают это сжатию пуповины, 40 41 но одно исследование, подтвердившее, что компрессия пуповины часто встречается при длительной беременности, не смогло связать такое сжатие с ацидозом плода. о «плацентарной недостаточности», но, в действительности, нет никаких доказательств того, что на поздних сроках беременности плацента играет какую-либо роль в производстве околоплодных вод или контроле объема околоплодных вод.43
Таким образом, две наиболее серьезные причины повышенной заболеваемости при длительной беременности явно не связаны с каким-либо изменением функциональной способности плаценты. Исследование плаценты от продолжительной беременности не показывает никаких доказательств увеличения частоты грубых аномалий плаценты, таких как инфаркты, кальцификация или массивное отложение фибрина в околоплодной оболочке. Наиболее характерной гистологической аномалией, обнаруживаемой в некоторых случаях, но не во всех, является снижение перфузии плода через ворсинки плаценты.13 Сосуды ворсинок плода в плаценте от длительной беременности в норме44, и исследования допплеровской велосиметрии в целом, но не единодушно показали, что в таких плацентах нет повышенного сосудистого сопротивления плода.45-47 Следовательно, снижение перфузии плода, вероятно, является следствием маловодия, потому что исследования кровотока в пупочной вене показали, что кровоток плода к плаценте часто снижается в случаях маловодия (48).
Следует признать, что патофизиология длительной беременности до конца не выяснена.Однако кажется совершенно очевидным, что любые побочные эффекты, которые могут возникнуть у плода при длительных сроках беременности, нельзя отнести к плацентарной недостаточности или старению.
Выводы
Обзор имеющихся данных показывает, что плацента не претерпевает истинных изменений старения во время беременности. На самом деле нет никаких логических оснований полагать, что плацента, которая является органом плода, должна стареть, в то время как другие органы плода не стареют: ситуация, при которой отдельный орган стареет в организме, который не стареет, является той, которая не встречаются ни в одной биологической системе.Устойчивая вера в старение плаценты была основана на путанице между морфологическим созреванием и дифференцировкой и старением, неспособности оценить функциональные ресурсы органа и некритическом принятии слишком поверхностной концепции «плацентарной недостаточности» как причины повышенной перинатальная смертность.
Кальцификация (старение) плаценты во время беременности
Последнее обновление:
Кальцификация плаценты во время беременности — это состояние, при котором происходит медленный, но непрерывный процесс отложения кальция в плаценте.Кальцификация плаценты ближе к концу беременности — это нормально, но если это состояние возникает до 36 -й недели беременности, это может привести к необычным патологическим изменениям.
Беременная женщина может пострадать от послеродового кровотечения или отслойки плаценты, и ее, возможно, придется перевести в отделение интенсивной терапии, если у нее есть одно из этих состояний. Ребенок, рожденный при таких обстоятельствах, может родиться недоношенным, может иметь низкий вес при рождении или может иметь неудовлетворительную оценку по шкале Апгар.В некоторых случаях младенец тоже может умереть. Это состояние обычно возникает при беременностях с высоким риском, например, в случаях, когда беременная женщина страдает гипертонией, диабетом, анемией и т. Д. Но иногда это состояние может даже возникать при беременностях с низким риском. Возникновение этого состояния может быть опасным как для матери, так и для ребенка. Поэтому необходимо постоянное наблюдение со стороны лиц, ухаживающих за матерью, а также за плодом.
Что означает старение плаценты?
По мере того, как беременность прогрессирует, состояние плаценты ухудшается.К концу срока беременности его способность снабжать плод кислородом и пищей снижается. И к концу недели 42, и , рождение ребенка становится обязательным, поскольку к этому времени плацента становится чрезвычайно кальцинированной, и ребенку становится трудно дышать в утробе матери или даже получать питание из матки. мать.
Как рассчитывается возраст плаценты?
Определить точный возраст или кальциноз плаценты сложно. Квалифицированные рентгенологи, проводящие ультразвуковое исследование, могут определить приблизительный возраст плаценты с помощью ультразвуковых изображений.Однако разные врачи могут по-разному интерпретировать одно и то же изображение.
Как диагностируется кальцификация плаценты?
Единственный способ диагностировать кальцификацию плаценты — это ультразвуковое исследование органов малого таза. Однако во многих случаях он диагностируется во время обычной сонографии, проводимой во время беременности.
Как старение плаценты влияет на роды?
Кальцификация плаценты ближе к концу периода беременности считается нормальной.Фактически, начало кальцификации плаценты может означать, что вы приближаетесь к сроку родов. Однако кальциноз до 37 -й недели или зрелости плода может представлять проблему для ребенка. Это может вызвать низкую массу тела при рождении, преждевременные роды и в редких случаях смерть плода. Однако с немедленным медицинским вмешательством и постоянным наблюдением за матерью и ребенком о нем можно позаботиться. Давайте разберемся с кальцификацией плаценты в разные недели и что это означает.
1. Кальцификация плаценты до 32 недель
- Если кальцификация начинается до 32 недель беременности, это называется ранней преждевременной кальцификацией плаценты.
- Начало кальцификации на этом сроке беременности может быть чрезвычайно опасным для матери и ребенка.
- У матери может наблюдаться послеродовое кровотечение и отслойка плаценты.
- Ребенок может родиться недоношенным и может испытывать все виды рисков, связанных с преждевременными родами.
- У ребенка может быть очень низкий балл по шкале Апгар и низкий вес при рождении.
- В редких случаях плод может умереть в утробе матери.
2. Кальцинированная плацента между 28 и 36 неделями
- Беременные женщины, страдающие гипертонией, диабетом, заболеваниями почек, анемией, кардиологическими проблемами и т. Д., Или, другими словами, женщины с беременностями высокого риска, подвергаются большему риску или опасности, чем женщины с беременностями низкого риска или нормальной беременностью .
- Требуется постоянный контроль состояния плода и матери со стороны врачей.
- Кальцификация на этом этапе беременности может привести к неблагоприятным последствиям для матери, а также для плода.
3. Старение плаценты в 36 недель
- Кальцификация плаценты III степени может вызвать гипертензию во время беременности, которая может оказаться фатальной для плода и привести к осложнениям, связанным с беременностью, для матери.
- Ребенок, родившийся в таком состоянии, вероятно, будет иметь низкий вес при рождении.
- У матери должны быть преждевременные роды, которые, по всей вероятности, будут через кесарево сечение.
4. Кальцификация плаценты от 37 до 42 недель
- Доставка с 37 -й недели и далее может считаться безопасной. Плод полностью созрел и может не подвергаться никаким рискам.
- Вес ребенка обычно нормальный.
- Врачи не считают это опасным для матери или ребенка.
- Тем не менее, дети должны родиться до 42 -й недели, поскольку кальцификация плаценты делает плаценту неспособной доставлять питание и кислород плоду.Недостаточное поступление кислорода также может представлять опасность для мозга ребенка и повреждать его.
Может ли раннее старение плаценты повлиять на нерожденного ребенка?
Преждевременная кальцификация плаценты может вызвать ряд осложнений для матери и ребенка. Поскольку это состояние, при котором отложения кальция образуются в плаценте и препятствуют поступлению кислорода и питательных веществ к плоду, его можно назвать опасным. Поскольку ребенок не получает необходимого количества питательных веществ или кислорода, он должен родиться преждевременно, что приводит к низкому весу при рождении.Из-за процесса кальцификации некоторые части плаценты отмирают и перестают нормально функционировать. Блокировка поступления кислорода также может повредить мозг ребенка и оказаться смертельной.
Как предотвратить кальцификацию плаценты
Кальцификация плаценты может препятствовать развитию ребенка в утробе матери, а также вызывать ряд других осложнений. Следует немедленно сообщить своему врачу о симптомах кальцификации плаценты, таких как меньшее движение плода, чем обычно, меньший размер живота, чем при более ранних беременностях, вагинальное кровотечение или схватки до 37 -й недели.
Одна из основных причин кальцификации плаценты — курение во время беременности. Поэтому важно, чтобы беременные женщины отказались от курения во время беременности. Также было замечено, что нанобактерии, которые также вызывают камни в почках, являются одной из причин этого состояния. Однако нет никаких способов предотвратить это. Его можно найти и в кровотоке здоровых людей.
Однако регулярное потребление витаминов, питательных веществ и здоровой пищи, содержащей антиоксиданты, может остановить преждевременное старение плаценты.В частности, продукты, содержащие витамин E, витамин C и бета-каротин, следует принимать в большем количестве, чтобы предотвратить это серьезное состояние во время беременности. Это заболевание чаще всего встречается у женщин, которые забеременели в раннем возрасте. Таким образом, избегание беременности до тех пор, пока ваше тело не созреет, может быть способом избежать преждевременного старения плаценты.
Точная причина кальцификации плаценты неизвестна. Однако следование здоровому образу жизни, употребление питательной пищи и регулярное обследование во время беременности могут предотвратить это или обнаружить заболевание.
Также читают:
Влияние гестационного диабета на мать и ребенка
Беременность с ВМС: возможно ли
Неполный выкидыш
Миф о старении плаценты
Я доула и воспитатель по родовспоможению.
У меня также есть докторская степень по физиологии репродукции и 20-летний опыт исследований, и я должен признаться: я ДЕЙСТВИТЕЛЬНО злюсь, когда женщинам предоставляют доказательства низкого качества (или вообще не предоставляют доказательств) в поддержку рекомендации по стимулированию труд.
Ношу ли я шляпу доула или шляпу ученого, я должен признать, что мне действительно надоела растущая эпидемия индукции родов по сомнительным причинам. В этой статье будет исследована одна из наиболее распространенных причин индукции родов в срок: идея о том, что роды должны быть вызваны до достижения определенного срока беременности, потому что «старая» плацента не так эффективна.
Я хочу прояснить одну вещь, прежде чем мы начнем: я НЕ выступаю против индукции, когда это оправдано убедительными медицинскими доказательствами и когда женщина взвешивает доказательства и решает, что риск продолжения беременности выше, чем риск индукции родов. (как, например, преэклампсия или уменьшение шевеления плода, или когда у женщины есть психологические причины, по которым она выбирает стимуляцию).
За последние 8 лет, в промежутках между занятиями по дородовой помощи и оказанием поддержки женщинам, я слышал и был свидетелем сотен историй индукции, большинство из которых в конечном итоге было травмирующим для матери.
В моей сфере работы мы часто называем это «автокатастрофой», что звучит примерно так: 3 дня введения простагландина (часто вызывают больший стресс, потому что женщина не может находиться со своей семьей большую часть времени), затем через 24 часа синтоцинона и кесарева сечения в конце либо дистресс плода, либо «неспособность к прогрессу» (если бы только женщинам сказали: нам очень жаль, нам не удалось вызвать у вас роды с помощью наших препаратов, поэтому сейчас единственный вариант — кесарево сечение, возможно, женщины не будут чувствовать такую травму, как когда их называют неудачником.Язык имеет значение).
Я слушал и поддерживал женщин (и их партнеров), когда они рассказывали мне о своем расстройстве, своем горе, своем неверии, отсутствии подготовки и своих чувствах неудач.
Одна из наиболее часто цитируемых причин побуждения женщин к беременности превышает 41 неделю — это идея о том, что плацента каким-то образом перестает работать после того, как беременность достигает определенного количества недель.
Подразумевается, что у плаценты есть срок продажи, как у куска мяса в супермаркете.
Недавно было опубликовано еще больше статей, в которых утверждается, что плаценты «стареют», «разлагаются» и «выходят из строя» у матерей более старшего возраста и после определенного количества недель беременности.
В наши дни я обычно не люблю писать только о науке. Мне нравится писать о том, как я отношусь к проблемам, и вставлять несколько ссылок для людей, которые хотят их прочитать. Я провел 20 лет, занимаясь научными исследованиями в академической и промышленной среде. Я отошел от этого, я нахожу большую часть научного мира слишком сухим и, откровенно говоря, слишком ограниченным.
Но я теряю терпение из-за этой так называемой науки, наносящей так много вреда женщинам.
Несколько недель назад я был очень обеспокоен, наблюдая за жаркими дебатами по этой теме в социальных сетях; Видя, как многие из моих коллег вдыхаются, заставляя поверить в так называемую науку людьми, которые заявляют, что знают ответы на все вопросы, используя жаргон, которого они не понимают.
Я считаю, что мой научный опыт в сочетании с опытом работы тренером по дородовой помощи и доулой дает мне уникальный, широкий взгляд на эту тему.
Итак, пришло время снова надеть свою научную шляпу, проанализировать рассматриваемые статьи и предложить свою довольно альтернативную интерпретацию текущих данных, чтобы женщины и работники родовспоможения могли принимать действительно обоснованные решения, а не односторонние, основанные на мнениях. нескольких так называемых экспертов, чьи взгляды основаны на их существующих убеждениях и мнениях, а не на взвешенной оценке доказательств в этой области.
Предлагаю вам выпить чашку чая, потому что это будет долгое время!
Прежде чем я начну, я хочу отметить важное замечание: даже эксперты в какой-либо области часто не соглашаются друг с другом.
Когда я работал в академической сфере во время получения докторской степени и двух постдоков, работая в небольшой нишевой области биологических исследований (гены часов, гены, контролирующие ритмы, такие как бодрствование и сон), я публиковал научные статьи с довольно высоким рейтингом. , и быстро стал признанным экспертом в своей области. Это привело к тому, что меня стали приглашать в качестве приглашенного докладчика на конференции. Я помню, как спорил до посинения по поводу интерпретации определенных данных с другими экспертами в этой области.Это было сделано страстно, но весело, с юмором и весельем. Это произошло потому, что, как я объясню ниже, хорошие ученые понимают, что наука — это не черное и белое.
Я вижу в социальных сетях разные разговоры об этом исследовании. Я вижу экспертов, которые притворяются, что знают ответы на все вопросы, представляются единственными, у кого есть все знания, и откровенно обманывают и запугивают неученых жаргоном.
В данном конкретном случае они занимают высокие моральные позиции, представляя себя спасителями, как если бы мертворождение можно было бы предотвратить, если бы мы только побудили всех женщин на определенном количестве недель беременности.Они нападают на людей, чьи взгляды отличаются, даже если эти люди имеют такую же или более высокую квалификацию и имеют докторскую степень в соответствующих областях.
Это неправильно. Это вредит женщинам, и это вредит людям, которые их поддерживают.
Даже в науке вещи никогда не бывают черно-белыми. Ничего не гарантировано. Есть много оттенков серого. И притворяться, что все обстоит именно так, — это не наука, это заблуждение, и это относится к науке как к догме. Если вы хотите узнать больше об этом способе мышления, посмотрите запрещенную лекцию на эту тему кембриджского ученого доктора Руперта Шелдрейка на TED.
А теперь вернемся к теме: действительно ли плаценты стареют? Они перестают правильно функционировать к концу беременности? И самое главное, несут ли они единоличную ответственность за (давайте вспомним, крошечное) увеличение количества мертворожденных к концу беременности? Это предположения, лежащие в основе нашей политики введения в должность.
Я чувствую, что сначала нужно объяснить, что риск увеличения числа мертворождений в срок, который является основной причиной политики индукции, на самом деле очень мал и возрастает примерно с 0.1% (1 из 1000) на 40-41 неделе, примерно до 0,3% (3 из 1000) через 42 недели и примерно 0,5% (5 из 1000) через 43 недели (из этой статьи). Кокрановский обзор индукции после истечения срока показал, что индукция до 42 недель снижает риск перинатальной смерти с 0,3% до 0,03%, и что авторы обзора пришли к выводу, что:
”Политика индукции родов по сравнению с выжидательной тактикой связана с меньшим количеством перинатальных смертей и меньшим количеством кесарева сечения. Некоторые младенческие заболеваемость, такие как синдром аспирации мекония, также были уменьшены с помощью политики индукции послеродовых родов, хотя не было замечено значительных различий в частоте госпитализации в ОИТ.Однако, абсолютный риск перинатальной смерти невелик. Женщин следует соответствующим образом проконсультировать, чтобы сделать осознанный выбор между плановой индукцией при послеродовой беременности или мониторингом без индукции (или отсроченной индукции) ».
На практике я почти никогда не вижу, чтобы часть, выделенная жирным шрифтом, была представлена как вариант для женщин (читайте об этом в моем предыдущем блоге здесь)
Я хотел бы процитировать основополагающую статью покойного доктора Фокса «Старение плаценты»
». Обзор имеющихся данных показывает, что плацента не претерпевает истинных изменений старения во время беременности. На самом деле нет никаких логических оснований полагать, что плацента, которая является органом плода, должна стареть, в то время как другие органы плода не стареют: ситуация, при которой отдельный орган стареет в организме, который не стареет, является той, которая не встречается ни в одной биологической системе. Устойчивая вера в старение плаценты была основана на путанице между морфологическим созреванием и дифференцировкой и старением, неспособности оценить функциональные ресурсы органа, и некритическом принятии слишком поверхностной концепции «плацентарной недостаточности» как причины повышенной перинатальной смертности .”
Хотя я полностью осознаю, что эта статья датирована 1997 годом, и что с тех пор было проведено гораздо больше исследований, я все еще верю, что его заключение остается в силе, особенно последнее предложение.
Я слышал, как многие работники родовспоможения принуждают будущих мам принять индукцию (помните, если вы чувствуете принуждение, это не согласие) на крики «ваша плацента сейчас не работает». Однако даже сегодня мы не знаем, чем объясняется крошечный рост неонатальной смертности через 40 недель.
Похоже, существует сильное желание доказать причинную связь между старением плаценты и увеличением числа мертворожденных, и это желание руководствуется позитивным стремлением к сокращению числа мертворождений.
Я сочувствую этому побуждению больше, чем вы думаете, потому что мой младший брат был мертворожденным, поэтому я полностью понимаю разрушительные последствия смерти новорожденного для семьи.
Но пока это всего лишь теория.
Кто угодно может выдумать теорию о чем угодно, но это не соответствует действительности.
Нам нужно найти баланс между реальной статистикой и желаниями женщин о положительном опыте при родах. Поскольку данные в этой области не оставляют сомнений в том, что, пока мать и ребенок здоровы, роды лучше, чтобы роды начинались сами по себе.
Потому что мы не должны забывать, что индукции могут быть очень травматичными для женщин, и они могут вызвать дистресс у плода.
На самом деле все очень просто: пусть матери сами решают, чего они хотят.А для этого им нужны реальные факты и цифры, а не эмоциональное принуждение.
Сначала немного истории
Как вообще возникла концепция плацентарной недостаточности?
В своей книге «Стимулирование родов, принятие осознанных решений» доктор Сара Уикхэм объясняет, что эта теория впервые возникла благодаря работе Баллантайна, описавшего истощение новорожденного в 1902 году, а затем Рунге в 1958 году, который ввел термин «плацентарная недостаточность». . Это стало известно как синдром Баллантайна-Рунге и привело к предположению о связи между продолжительностью беременности и плацентарной недостаточностью.
Доктор Уикхэм продолжает объяснять, что эта теория никогда не была доказана и что за ней нет никаких доказательств. Она объясняет, что, хотя мы знаем, что плаценты некоторых женщин иногда не обеспечивают достаточного количества питательных веществ для их ребенка, это не означает, что плаценты всех женщин обычно выходят из строя в определенный момент времени. Еще одно свидетельство того, насколько сильно те, кто оспаривает эту теорию, действительно заботится о благополучии младенцев, можно увидеть там, где доктор Уикхэм отмечает в своих выступлениях, что проблема заключается не только в предотвращении ненужных индукций для женщин, которые в них не нуждаются.Пытаясь дать стандартизированные рекомендации на уровне населения (или подход « один размер подходит всем »), мы не только приводим многих женщин к индукции, в которой они не нуждаются, но и можем не выявить и помочь небольшому числу младенцы, которые действительно нуждаются в помощи, но в момент, предшествующий текущему пороговому значению для индукции на уровне популяции.
Даже в документах, утверждающих, что существует взаимосвязь между продолжительностью беременности и состоянием плаценты, когда вы копаетесь в них, всегда приходит к выводу, что существует «возможная связь», а не доказанная.
И, как я объяснил ранее, эксперты в этой области не согласны друг с другом. В своей книге «Почему индукция имеет значение» доктор Рэйчел Рид цитирует несколько известных работ, в частности, статью Маити и др. , в которой утверждается прямая связь между старением плаценты и мертворождением, а также статью Мацзурато и др. ». Руководство по ведению беременных после родов », в котором говорится, что:
” Хотя риски для плода, матери и новорожденного увеличиваются после 41 недели, нет убедительных доказательств того, что продление беременности само по себе является основным фактором риска.Были выявлены другие специфические факторы риска неблагоприятных исходов, наиболее важными из которых являются задержка роста плода и пороки развития плода. Чтобы предотвратить PT (послеродовой) и сопутствующие осложнения, было предложено плановое индукционное лечение до 42 недель. Нет убедительных доказательств того, что эта политика улучшает исходы для плода, матери и новорожденного по сравнению с выжидательной тактикой ».
Суть аргументов в пользу теории старения плаценты
Некоторые технические термины, которые я часто встречаю, и которые сбивают с толку многих моих коллег, потому что не понимают их значения, — это морфологические изменения плаценты, такие как апоптоз, аутофагия, синцитиальные узлы, уменьшение длины теломер и т. Д. .Во многих статьях авторы утверждают, что это ключевые особенности старения, наблюдаемые при послеродовом периоде плаценты.
Тем не менее, существует несколько интерпретаций этих морфологических изменений, которые так часто хвалят как доказательство плацентарного «срока годности». Они не означают автоматически наличие проблемы. Во многих отношениях наше понимание этой области находится в зачаточном состоянии, и нам лучше занять позицию научного смирения, пока мы пытаемся определить значение этих открытий.
Одним из наиболее ярких примеров исследования, в котором высказывается предположение, что старение плаценты в срок является свершившимся фактом, является это исследование с сенсационным названием: «Доказательства того, что смерть плода связана со старением плаценты», проведенное Maiti et al.
Я нахожу одно из высказываний в этой статье чрезвычайно тревожным:
”Известное экспоненциальное увеличение необъяснимой внутриутробной смерти, которое происходит на сроке> 38 недель гестации , таким образом, может быть следствием старения плаценты и снижения способности адекватно удовлетворять возрастающие потребности растущего плода. Эти знания могут повлиять на акушерскую практику, чтобы гарантировать, что младенцы рождаются до того, как плацента дорастет до критической точки отказа “
Боюсь, что такое заявление будет использовано, чтобы оказать давление на еще большее количество женщин, чтобы заставить их действовать раньше, не беспокоясь об их личном решении или благополучии. И все же, как я буду повторять, это все еще недоказанная теория, и разные эксперты по-разному относятся к тому, правда она или нет. Медицинская профессия основана на принципе «сначала не навреди», и я понимаю, что это означает, что мы не должны вмешиваться, если у нас нет веских доказательств, подтверждающих это.
Я проясню дифференциальную интерпретацию некоторых изменений, наблюдаемых в плаценте.
Одно из изменений, которые они наблюдают в этой статье, — снижение аутофагии. Аутофагия — это своего рода система утилизации клеток. Авторы делают вывод, что эти изменения — свидетельство старения. Да, в некоторых исследованиях снижение аутофагии было связано со старением. Некоторые другие авторы, однако, предполагают, что снижение аутофагии в плаценте может быть частью процесса, который фактически запускает роды, и поэтому это может быть нормальной и важной частью физиологического процесса, а не признаком того, что что-то « не так » .
Другое плацентарное изменение, процитированное в статье Маити, процитированной выше, — это апоптоз (также известный как запрограммированная гибель клеток). Апоптоз — это не просто доказательство старения (старения). Апоптоз также происходит во время внутриутробного развития плода и в подростковом возрасте. Это как признак изменений, так и признак старения, и, конечно, изменения и рост очень важны в это время; весь смысл беременности в том, что малыш растет и меняется
«Роль апоптоза в нормальной физиологии столь же важна, как и роль его аналога, митоза.Он демонстрирует комплементарную, но противоположную роль митоза и пролиферации клеток в регуляции различных популяций клеток. Подсчитано, что для поддержания гомеостаза в организме взрослого человека ежедневно вырабатывается около 10 миллиардов клеток только для того, чтобы уравновесить количество умирающих от апоптоза ( Renehan et al., 2001 ). И это число может значительно увеличиться, если апоптоз усиливается во время нормального развития и старения или во время болезни ».
А при беременности
«Апоптоз трофобластов — это физиологическое событие при нормальной беременности, увеличивается с увеличением срока гестации и выше при послеродовых беременностях, и поэтому считается нормальным процессом в развитии и старении плаценты.”
Снова и снова мы видим, что процессы, которые некоторые считают свидетельством старения, также могут быть истолкованы как признаки нормального роста и изменений, которые являются самой функцией беременности .
Синцитиальные узлы (SNA, скопление ядер клеток (центр клеток) внутри клеток плаценты) — еще одно изменение, которое упоминается как доказательство старения:
”SNA могут формироваться для структурного усиления плаценты и минимизации повреждений от сдвиговых напряжений или других механических источников, уменьшения доли ядер в высокоактивных васкулосинцитиальных мембранах или в результате обновления клеток в плаценте без триггера апоптоза или процесса выделения.В конечном счете, лучшее понимание процессов, ведущих к формированию СНС, позволит лучше понять их значение для осложнений беременности ».
Итак, то, что мы наблюдаем, может быть скорее адаптацией, чем признаком старения.
Длина теломер:
«Теломеры, ДНК-белковые структуры, расположенные на концах хромосом, были предложены как биомаркеры старения. В этом обзоре оцениваются человеческие доказательства того, что длина теломер является биомаркером старения. Хотя длина теломер участвует в старении клеток, доказательства того, что длина теломер является биомаркером старения у людей, сомнительны . Требуются дополнительные исследования, изучающие взаимосвязь между длиной теломер и смертностью, а также меры, которые снижаются с «нормальным» старением в выборках сообщества. Эти исследования выиграют от продольных измерений как длины теломер, так и параметров, связанных со старением ».
В этой статье под названием «Вопрос о причинном участии теломер в старении» авторы заявляют:
«Множественные исследования показали, что длина теломер предсказывает смертность и что теломеры укорачиваются с возрастом. Хотя эти ассоциации редко признаются, но не диктуют причинно-следственные связи . Кроме того, гипотеза причинности предполагает, что существует критическая длина теломер, при которой индуцируется старение. Это позволяет предположить, что разница в длине теломер уменьшается с возрастом. Напротив, используя мета-анализ человеческих данных, я не обнаружил такого снижения. Таким образом, предположение о причинном участии теломер в старении на основании современных знаний является спекулятивным и может препятствовать научному прогрессу.”
Что меня особенно интересует, так это то, что авторы этой статьи также предполагают, что эти клеточные изменения могут быть частью того, что запускает роды:
”Старение плаценты поднимает несколько важных вопросов, которые необходимо решить экспериментально. Хотя для образования синцитиотрофобластов, по-видимому, требуется индуцированное слиянием старение, вполне вероятно, что старение как тканей плода, так и децидуальной оболочки матери играет, по крайней мере, роль в определении времени начала родов »
Так что, если то, что видно в плаценте и интерпретируется как признак старения, на самом деле является нормальными, здоровыми изменениями, которые являются признаком здорового роста и развития и могут также сыграть роль в начале родов?
Еще один «более старый» признак старения плаценты — кальцификаты.Я сам был виноват в том, что верил людям, которые говорили мне, что это признак старения, и хорошо, что ребенок родился, потому что плацента была «старой». Недавно я наткнулся на этот блог (в котором были опубликованы ссылки, подтверждающие все его утверждения):
“ Таким образом, хотя кальцификация плаценты при доношенных сроках — около 39-42 недель является частью нормального внешнего вида доношенной плаценты и не имеет клинического значения для здоровой беременности, появление значительной кальцификации на ранних сроках беременности связано с с риском для матери и ребенка.Так же, как нас беспокоит очень молодой человек с морщинами — это может быть признаком чего-то значительного (…) Итак, по сути, когда мать здорова и доношена, кальциноз и инфаркты являются нормальными чертами здорового человека. плацента — точно так же, как у здоровой матери есть морщинки и несколько седых волос.
Очередной миф, вылетевший из воды.
В заключение, хотя есть доказательства клеточных изменений плаценты на протяжении всей беременности, до сих пор нет убедительных доказательств того, что это действительно старение, а не адаптация, или что эти изменения действительно являются причиной крошечных рост числа мертворождений при продолжительности беременности более 42 недель.
Концепция стареющей плаценты все еще остается только теорией. К сожалению, большинство публикаций, цитируемых в этом посте, не признают этого и принимают эту теорию как доказанную.
Что меня беспокоит еще больше, так это то, что обычно не проводится никаких консультаций с мнением женщин о процессе индукции, и эти публикации лягут в основу новых руководств NICE, а затем руководств местных больниц, и, следовательно, все больше и больше женщин будут побуждены напрасно, и иметь негативный или травмирующий опыт.
Это подкрепляет нынешнюю тенденцию к индукции женщин еще раньше, в 39 недель вместо нынешних 41–42 недель.
Рождение, основанное на доказательствах, явилось прекрасным обзором литературы по этой теме.
Я надеюсь, что чтение этого блога поможет женщинам и их сторонникам принимать осознанные решения.
Я также хотел бы призвать ученых и политиков сохранять любопытство в отношении более широкой картины и больше взаимодействовать с беременными женщинами и их взглядами на процесс индукции.
Я благодарен Мэдди МакМахон за редактирование этого блога
Если это находит отклик у вас и вы хотели бы поработать со мной, отправляйтесь сюда, если вы беременная или новая мама, или сюда, если вы роженица.
Если вы нашли этот блог полезным и хотели бы поддержать мою работу и помочь мне продолжать предоставлять ценную бесплатную информацию роженицам, беременным и новорожденным семьям, вы можете сделать пожертвование на мою учетную запись PayPal paypal.me/SophieMessager.
Также не стесняйтесь подписаться на мой список рассылки, чтобы получать мои информационные бюллетени, используя форму подписки внизу этой страницы
Что это такое и что делать, если оно у вас есть
Getty ImagesКогда вы беременны, вы беспокоитесь о … ну, обо всем.Но быть будущей мамой — значит быть гипер — заботиться о том, что происходит в утробе матери. Итак, когда вы слышите термин «кальцинированная плацента», вы можете подумать: «Подождите, что это? И я должен волноваться об этом прямо сейчас ?! » Прежде всего, дыши, мама. Во-вторых, не торопитесь — мы расскажем вам все, что вам нужно знать о кальцификации плаценты.
Нам, вероятно, не нужно говорить вам, что плацента имеет большое значение при беременности. По данным клиники Майо, плацента — это орган, необходимый для беременности и развития плода.Он обеспечивает вашего ребенка кислородом и питательными веществами, одновременно удаляя продукты жизнедеятельности из крови ребенка. На здоровье плаценты могут влиять различные проблемы (например, отслойка плаценты, предлежание плаценты, приращение плаценты и т. Д.). В этой статье мы сосредоточимся на кальцификации и причинах ее возникновения.
Ищете еще детский совет? Ознакомьтесь с нашими страницами о детских шезлонгах, шезлонгах и многом другом.
Что такое кальцинированная плацента?
В исследовании 2018 года, опубликованном Frontiers in Physiology , кальцификация плаценты описывается как «отложение кальций-фосфатных минералов в ткани плаценты.Другими словами, на плаценте накапливаются небольшие отложения кальция, которые со временем вызывают разрушение плаценты и ее ухудшение. Особенно это опасно при беременности.
Однако кальцификация плаценты может иметь большое значение для вашего ребенка. Например, если это произойдет до вашей 36-й недели беременности, это может быть плохо для вас и ребенка, поскольку это может привести к задержке роста плода и стрессу. Но после 37-й недели вы находитесь в безопасной зоне, если ваша плацента кальцинируется.К этому моменту ваш ребенок должен быть полностью зрелым и, следовательно, менее подверженным риску.
Кальцификация плаценты — это нормально?
Это зависит от того, когда это произойдет. Исторически кальцинированная плацента диагностировалась только после родов, когда за плацентой наблюдали врач или акушерка. Вынашивание доношенного ребенка или позже считалось естественным и безопасным явлением — просто побочным эффектом старения плаценты.
Однако технический прогресс позволяет проводить более раннюю диагностику.Если это наблюдается до 36-й недели беременности, это может быть признаком отказа плаценты. Это также может вызвать физиологические осложнения, такие как ограничение роста плода.
Что вызывает кальцинированную плаценту?
Прежде чем вы начнете обвинять себя в виноватых, помните, что кальцификация плаценты — это естественный процесс, происходящий ближе к концу беременности. Фактически, более 50 процентов плаценты показывают кальцификацию в той или иной степени при доношенных сроках. Преждевременный кальциноз встречается реже, некоторые исследования указывают на возможные причины, такие как:
- Гипертония
- Диабет
- Анемия
- Болезнь почек
- Курение
- Отслойка плаценты
- Бактерии в плаценте
- Пренатальный стресс
- Чрезмерное употребление витаминов
- Реакции на лекарства, особенно на антациды
- Факторы окружающей среды (например, радиационное воздействие)
Есть ли симптомы кальцификации плаценты?
Скорее всего, вы ничего не почувствуете и не заметите, если у вас кальцинированная плацента.Некоторые женщины с этим заболеванием сообщают, что ребенок не так активен, как обычно, особенно ближе к сроку, особенно по утрам. И, как вы, вероятно, знаете, о заметном уменьшении шевеления плода всегда следует как можно скорее сообщить своему врачу.
Менее распространенные, но другие возможные симптомы кальцинированной плаценты включают вагинальное кровотечение или необъяснимую боль в животе и / или пояснице. Всегда консультируйтесь со своим врачом, если у вас возникнут какие-либо необычные проблемы во время беременности.Во многих случаях, включая кальцификацию плаценты, ранняя диагностика предпочтительнее, чтобы предотвратить более серьезные проблемы.
Что произойдет, если плацента кальцинирована?
Даже если установлено, что у вас кальциноз плаценты, вам не нужно впадать в режим полномасштабной паники. Для большинства женщин, у которых на ранних сроках беременности диагностирована кальцинированная плацента, нужно просто внимательно следить за здоровьем мамы и ростом ребенка. Если у вас есть другие состояния высокого риска, такие как преэклампсия, ваш врач может порекомендовать более срочное медицинское вмешательство.Это может включать в себя кесарево сечение, если значительная кальцификация обнаружена относительно близко к сроку родов.
Итак, если врачи обеспокоены уровнем кальцификации плаценты, они могут вызвать роды или выполнить кесарево сечение, чтобы избежать следующего:
- Преждевременные роды
- Низкая масса тела при рождении
- Низкая оценка по шкале Апгар
- Послеродовое кровотечение
- Отслойка плаценты
- Дистресс плода
- Мертворождение
Но, опять же, это гораздо более редкий результат, чем усиление мониторинга.
Как врачи диагностируют кальцинированную плаценту?
До рождения кальцинированную плаценту можно диагностировать с помощью ультразвукового исследования органов малого таза или обычной сонографии во время беременности. Как только ваш лечащий врач заметит возможные признаки кальцификации плаценты, он, скорее всего, закажет больше сканирований и, возможно, других тестов, чтобы попытаться определить тяжесть состояния и наличие каких-либо неблагоприятных последствий для ребенка.
Что произойдет, если ваша плацента не работает должным образом?
Когда вы беременны, вам и вашему ребенку важно, чтобы все было в идеальной форме.Однако, когда ваша плацента не в лучшем виде или не работает на полную мощность, это может помешать росту вашего ребенка. Ваша плацента — это мост между вами и вашим малышом. Поэтому, когда он каким-либо образом поврежден или скомпрометирован, могут возникнуть проблемы с развитием ребенка.
Ключевые потребности, такие как кислород и другие питательные вещества, ограничены при поражении плаценты. Это называется задержкой внутриутробного развития (ЗВУР). Когда это происходит, увеличивается риск осложнений во время беременности и родов.Это может привести к замедлению роста вашего ребенка, а также к тяжелым и сложным родам. У вашего малыша также могут быть признаки стресса плода, например нарушение сердечной деятельности.
Что можно сделать, чтобы предотвратить кальцификацию плаценты?
Поскольку есть подозрение, что курение увеличивает риск кальцификации, само собой разумеется, что вам следует воздерживаться от курения во время беременности. Но вам также следует избегать пассивного курения.
В противном случае может быть трудно понять, чего следует избегать, поскольку точная причина кальцификации плаценты неизвестна.Хорошее общее практическое правило — соблюдать надлежащий уход за любыми ранее существовавшими у вас проблемами (такими как гипертония или анемия), соблюдать здоровую (богатую антиоксидантами) диету и сообщать о любых проблемах своему врачу.
Что такое капсулы плаценты?
Если вы ищете кальцификацию плаценты, вас, вероятно, также заинтересуют капсулы плаценты. Капсула плаценты звучит так, как предполагает ее тезка. По сути, это таблетка, сделанная из плаценты. После рождения плаценты (и вашего ребенка) вы можете не избавляться от нее, а оставить ее и превратить в супер-витамин собственного производства.Некоторым женщинам нравится каждый, но если вы предпочитаете принимать таблетки, этот вариант доступен. Ваша плацента богата витамином B6, витамином B12, эстрогеном, прогестероном и железом.
Однако также важно принимать во внимание побочные эффекты от употребления плаценты. В нем также могут быть бактерии, которые могут вызвать заболевание у вас или вашего ребенка, если вы кормите грудью.
Преждевременное старение плаценты из-за окислительного стресса — ScienceDaily
Новое исследование, проведенное учеными из Медицинского отделения Техасского университета в Галвестоне, впервые показало, что преждевременное старение плаценты из-за окислительного стресса является причиной многих преждевременных родов.Исследование опубликовано сегодня в Американском журнале патологии.
Исследователи взяли плодные оболочки, подвергли их окислительному стрессу в лабораторных условиях (в частности, экстракт сигаретного дыма) и изучили, вызывает ли он быстрое старение плацентарной ткани. Это было так.
Факторы окислительного стресса включают токсины окружающей среды и загрязнение окружающей среды и являются неизбежным компонентом нормальной жизни. Однако других факторов, таких как курение и употребление алкоголя, высокий индекс массы тела, плохое питание и инфекции, можно было бы избежать.
Антиоксиданты в организме контролируют любые повреждения, вызванные окислительным стрессом. Но когда оксидативный стресс становится непреодолимым, он может вызвать преждевременное старение плаценты, что может привести к преждевременным родам.
По словам исследователей, антиоксидантные добавки во время беременности не смогли снизить количество преждевременных родов, потому что механизмы повреждения, вызываемого окислительным стрессом, все еще не ясны.
«Это первое исследование, в котором изучается и доказывается, что окислительный стресс вызывает старение или старение эмбриональных клеток человека», — сказал д-р.Рамкумар Менон, доцент кафедры акушерства и гинекологии UTMB и ведущий исследователь исследования. «С более чем 15 миллионами беременностей во всем мире, заканчивающихся преждевременными родами, теперь мы можем двигаться вперед в изучении того, как эта информация может привести к более эффективным стратегиям вмешательства для снижения риска преждевременных родов».
Предыдущие исследования показали, что инфекция является основной причиной преждевременного преждевременного разрыва плодных оболочек (pPROM, или разрыв мешка с водой во время беременности), при котором антибиотики являются стандартным вмешательством.
Однако исследователи UTMB обнаружили, что такие меры, как антибиотики и антиоксиданты, не помогли предотвратить преждевременные роды. «Это исследование предоставляет доказательства того, что существуют и другие факторы, на которые медицинское сообщество должно обратить внимание, когда они вызывают спонтанные роды», — сказал Менон.
Исследование является частью продолжающихся усилий по лучшему пониманию pPROM или самопроизвольных родов до 37 недель беременности и поддержано фондами развития отделения акушерства и гинекологии UTMB.
История Источник:
Материалы предоставлены Медицинским отделением Техасского университета в Галвестоне . Примечание. Содержимое можно редактировать по стилю и длине.
Старение или кальциноз плаценты
Что означает «стареющая плацента» или «кальцификация плаценты»?
Кальцификация плаценты — это медицинский термин, обозначающий некоторые изменения, происходящие с плацентой по мере прогрессирования беременности.Многие исследователи рассматривают кальцификацию плаценты как нормальный процесс старения, а не как изменение, связанное с болезнью или недомоганием.
Плацента обычно описывается как имеющая четыре степени: от 0 (наиболее незрелая) до III (наиболее зрелая).
Все плаценты начинаются с нулевой степени на ранних сроках беременности. Изменения можно увидеть начиная с 12 недель. По мере развития беременности плацента созревает и кальцифицируется.
Он подразделяется на следующие классы на разных стадиях беременности, примерно в следующие сроки:
Как определяется кальцификация или возраст плаценты?
Существует некоторая неуверенность в том, можно ли точно измерить изменения в плаценте, поскольку объективная оценка плаценты может быть затруднена.Многое зависит от интерпретации ультразвуковых изображений врачом УЗИ. Также могут возникнуть некоторые различия, поскольку это зависит от того, как врач интерпретирует результат.Как стареющая или кальцинированная плацента повлияет на мои роды?
Сложно сказать, как стареющая плацента влияет на роды. Эксперты, похоже, расходятся во мнениях о значении кальцинированной плаценты при родах из-за отсутствия убедительных доказательств.Некоторые изменения плаценты на поздних сроках беременности считаются нормальным течением беременности и не вызывают беспокойства.Однако в случаях, когда изменения происходят раньше, чем ожидалось, существуют разногласия относительно их значимости.
Некоторые риски, которые, как известно, связаны с кальцификацией плаценты на каждом этапе беременности, перечислены ниже.
Изменения между 28 и 36 неделями
Одно исследование предполагает, что женщины с высоким риском беременности, у которых кальцинированная плацента развивается между 28 и 34 неделями, нуждаются в более тщательном наблюдении. Некоторые примеры беременностей с высоким риском включают беременность, осложненную предлежанием плаценты, диабетом, высоким кровяным давлением или тяжелой анемией.
Изменения с 36 недель
Одно исследование показало, что наличие плаценты III степени на 36 неделе связано с повышенным риском связанных с беременностью высоких артериальное давление и наличие маловесного ребенка.
Следовательно, ультразвуковое сканирование, показывающее кальцификацию плаценты на 36 неделе, может помочь в выявлении беременностей с высоким риском.
Изменения с 37 до 42 недель
Кальцинированная плацента III степени, начиная с 37 недель и старше, обнаруживается примерно в 20-40% нормальных беременностей. Однако считается, что это не имеет большого клинического значения.
Эффекты кальцинированной плаценты, вероятно, необходимо оценивать в индивидуальном порядке, в зависимости от:
- насколько рано видны изменения
- насколько они серьезны
- будь то беременность с высоким риском или нет
- мнение вашего врача
Вредно ли для моего ребенка, если моя плацента кальцинируется или стареет слишком рано?
Преждевременный кальциноз плаценты может быть вредным для ребенка в утробе матери, но это также зависит от степени и стадии беременности.Некоторые исследования показывают, что кальцификация плаценты до 32 недель беременности может привести к рождению детей с низкой массой тела, младенцев с низкой оценкой по шкале Апгар и даже к мертворождению.
Некоторые исследования показали, что наличие плаценты II степени в возрасте от 30 до 34 недель может предсказать, что ребенок родился с низкой массой тела. Но это только среди женщин, курящих во время беременности.
Могу ли я что-нибудь сделать, чтобы предотвратить преждевременную кальцификацию или старение плаценты?
Точные причины старения плаценты до сих пор не очень ясны, поэтому трудно сказать, что могло бы предотвратить это.Однако некоторые исследования показывают, что кальцификация плаценты более вероятна у:- молодых женщин
- беременных в первый раз
- курящих женщин во время беременности
Ваш врач будет следить за вашим здоровьем на протяжении всей беременности. Поэтому убедитесь, что вы не пропустите ни один дородовый осмотр и прием на УЗИ.
यह लेख हिंदी में पढ़ें!
Подробнее на:
Последние отзывы:
апрель 2019 г.Список литературы
Абрамович Я.С., Шейнер Э.2007. Внутриутробная визуализация плаценты: значение при заболеваниях беременности. Плацента. 21 (Дополнение A): S14 – S22.Bricker L, Neilson JP, Dowswell T. Обычное ультразвуковое исследование на поздних сроках беременности (после 24 недель беременности). Кокрановская база данных систематических обзоров 2008 г., выпуск 4. Ст. №: CD001451. DOI: 10.1002 / 14651858.CD001451.pub3.
Чен К. Х., Чен Л. Р., Ли Й. 2012. Роль преждевременной кальцификации плаценты при беременности с высоким риском как предиктор плохого маточно-плацентарного кровотока и неблагоприятного исхода беременности.Ультразвук Med Biol. 38 (6): 1011-8. Онлайн сначала 3 апр.
Граннум PA, Berkowitz RL, Hobbins JC. 1979. Ультразвуковые изменения в созревающей плаценте и их связь с легочной зрелостью плода. Американский журнал акушерства и гинекологии. 133: 915–22.
Холм LM. Брекл Р. Рагоззино MW. Вольфграм КР. О’Брайен ПК. Плацентация 3 степени: частота и исходы новорожденных. Акушерство и гинекология. 61 (6): 728-32, июнь 1983 г., Аннотация. Полный текст доступен для стипендиатов, членов и стажеров.
Хиллз Д. Ирвин, Джорджия. Tuck S. 1984. Распределение плацентарной степени у беременных с высоким риском. AJR. Американский журнал рентгенологии. 143 (5): 1011-3.
Каззи Г.М., Гросс Т.Л. и др. 1984. Взаимосвязь степени плаценты, зрелости легких плода и неонатального исхода при нормальной и осложненной беременности. Am J Obstet Gynecol.; 148 (1): 54-8
McKenna D, Tharmaratnam S, Mahsud S, 2005. Ультразвуковые доказательства кальцификации плаценты на 36 неделе беременности: исходы для матери и плода.Acta Obstet Gynecol Scand. 84 (1): 7-10.
Miller JM Jr, Brown HL, Kissling GA, Gabert HA. Взаимосвязь степени плаценты с размером и ростом плода в срок. Am J Perinatol 1988; 5: 19–21.
Моран М., Райан Дж., Хиггинс М. и др. 2011. Плохая договоренность между операторами о классификации плаценты. J Obstet Gynaecol. 31 (1): 24-8.
Гордый Дж., Грант А.М. 1987. Оценка плаценты в третьем триместре с помощью УЗИ как проверка благополучия плода. BMJ 294: 1641–4.
Смит Р., Маити К., Эйткен Р. Дж.2013. Необъяснимые дородовые мертворождения: следствие старения плаценты? Плацента. 34 (4): 310-3. Интернет первый 26 февраля
Шимановски К., Хмай-Вежховска К., Флорек Э. и др. 2007. Обнаруживает ли кальциноз плаценты только курение матери? Przegl Lek. 2007; 64 (10): 879-81.
Уокер М.Г., Хиндмарш П.К., Гири М. и др. 2010. Сонографическое созревание плаценты на 30–34 неделе не связано с маркерами плацентарной недостаточности во втором триместре у беременных с низким риском.

/imgs/2019/01/11/16/2881868/c7d1b6ab8d63ffb85af044be08754d2629267215.jpg)
