Гипоксия плода — симптомы и последствия для ребенка – на бэби.ру!
Гипоксия плода – полиорганный синдром, связанный с кислородным голоданием плода в период внутриутробного развития, характеризующийся комплексом патологических изменений со стороны многих органов и систем.
Гипоксия плода регистрируется на различных этапах внутриутробного развития и диагностируется в каждом десятом случае беременности. От степени и продолжительности кислородной недостаточности зависит развитие плода в целом и процесс формирование отдельных органов и систем. Тяжелая и продолжительная гипоксия может закончиться внутриутробной смертью плода или формированием различных тяжёлых врожденных аномалий. В первую очередь страдают головной мозг, ЦНС и адаптационные способности новорожденного, но изменения могут коснуться любых других органов.
До момента появления на свет самостоятельное дыхание у плода отсутствует, легкие до самого рождения наполнены жидкостью. Единственный источник питания и дыхания для плода – плацента, в которую питательные вещества и кислород поступают из крови матери. При нарушении транспорта кислорода на любом этапе наступает кислородное голодание плода, развивается гипоксия.
Гипоксия плода – опасное состояние, требующее немедленного медицинского вмешательства и коррекции состояния здоровья беременной с целью предотвращения развития осложнений и сохранения жизни и здоровья плода.
Причины
Развитие гипоксии провоцируется многими факторами, поэтому однозначно указать причину и исключить её заблаговременно не всегда возможно. Существуют факторы и риски развития гипоксии, относительные причины, которые выявляются до наступления опасного состояния. Именно на борьбу с ними и направлена профилактическая работа акушера-гинеколога и самой беременной.
Гипоксия плода развивается при наступлении ряда факторов, связанных с состоянием здоровья матери, плода или поражением плаценты.
Читайте также:
Наиболее частые причины развития гипоксии:
- анемия;
- артериальная гипертензия;
- порок сердца, сердечная недостаточность и другие заболевания сердечно-сосудистой системы;
- заболевания почек, хроническая почечная недостаточность;
- заболевания органов дыхания – бронхит, туберкулез, эмфизема лёгких, онкология и пр.;
- бронхиальная астма;
- заболевания иммунной системы, иммунодефицит;
- сахарный диабет;
- эндокринные заболевания;
- многоплодная беременность;
- ИППП;
- токсикозы;
- алиментарная дистрофия, истощение вследствие недостатка питания матери и др.
Недостаточное снабжение плода кислородом провоцируется хронической интоксикацией, в том числе производственной (поэтому беременным женщинам крайне нежелательно работать на производстве с высоким выбросом вредных веществ в атмосферу, на лакокрасочном производстве, на многих предприятиях, где имеется контакт с большим количеством вредных веществ). Другие источники хронической интоксикации организма матери и, как следствие, плода – злоупотребление алкоголем, никотиновая и наркотическая зависимости.
Со стороны состояния здоровья плода причинами гипоксии могут быть:
- врожденные генетически обусловленные аномалии;
- гемолитическая болезнь;
- внутриутробное инфицирование;
- обвитие пуповины;
- фетоплацентарная недостаточность;
- компрессия головки;
- внутриутробные травмы.
Резус-конфликт при разном резус-факторе у матери и будущего ребёнка обычно встречается при второй и последующих беременностях, если разные резус-факторы уже были у матери и первенца. Если резус-факторы матери и первого ребёнка совпадали, то вероятность возникновения резус-конфликта при второй беременности не так велика.
После 6–11-й недели беременности гипоксия провоцирует нарушения формирования головного мозга и ЦНС, нарушения строения сосудов, гематоэнцефалического барьера. Проблемы созревания и формирования могут коснуться почек, скелета, сердца, легких, кишечника и других органов.
Не всегда гипоксия ведёт к возникновению серьёзных проблем. Кратковременное и незначительное кислородное голодание с успехом компенсируются в последующие недели, но если гипоксия принимает хронический или затяжной характер, то риск осложнений возрастает многократно.
Классификация
По длительности течения и скорости развития гипоксию принято разделять на острую и хроническую.
Острая гипоксия чаще отмечается при осложнённых тяжелых родах и связана с затяжными или, наоборот, стремительными родами, выпадением или прижатием пуповины, длительной фиксацией и сдавливанием головки. Острая гипоксия развивается при отслойке плаценты и разрыве матки.
Хроническая гипоксия связана с длительным нарушением поступления кислорода к плоду. Любой из перечисленных факторов провоцирует нарушение кровоснабжения плода через плаценту или обеднение крови кислородом, нарушение всасываемости кислорода плодом. Все это приводит к развитию хронической гипоксии и её осложнений.
Шкала Апгар
В 1952 году американская врач Вирджиния Апгар предложила шкалу оценки состояния новорожденного в первые минуты после рождения.
Не всегда низкие баллы по шкале Апгар обусловлены именно гипоксией плода или новорожденного, но очень часто плохое состояние новорожденного обусловлено именно кислородным голоданием.
По шкале Апгар оценке от 1 до 3 баллов подлежат пять объективных критериев:
- Окраска кожи.
- Частота сердечных сокращений.
- Рефлекторная активность.
- Мышечный тонус.
- Дыхание.
Оценка 8–10 баллов считается отличной, это норма, при которой за здоровье малыша можно не беспокоиться. Оценка 4–7 баллов требует внимания со стороны акушера. Повторная оценка производится через пять минут после рождения. Обычно она поднимается до 8–10 баллов, если нет, то требуется внимательный осмотр малыша неонатологом и принятие решения о дополнительных мерах. Это умеренная гипоксия, которая нуждается в компенсации, но обычно не приводит к тяжелым последствиям. 0–3 балла – асфиксия, тяжёлая гипоксия, требующие принятия экстренных мер, реанимации.
Симптомы
В первые недели распознать гипоксию очень трудно, она практически никак себя не проявляет. Наличие факторов риска заставляет женщину и акушера-гинеколога с повышенным вниманием следить за состоянием здоровья будущей матери, производить косвенную оценку состояния плода. Необходимо компенсировать возможную анемию, обеспечить полноценное питание, отдых и пребывание на свежем воздухе.
После 20-й недели уже созревающий плод начинает активную жизнедеятельность, по выраженности и интенсивности которой можно судить о его состоянии. Если плод вдруг стал менее активным, меньше двигается и «пинается», то это может свидетельствовать о начале развития кислородного голодания, необходимо немедленно обратиться к врачу для проведения полноценной диагностики.
Начальные этапы развития гипоксии проявляются тахикардией – учащением сердцебиения. О прогрессировании кислородного голодания свидетельствует брадикардия (урежение пульса) и снижение активности, сердечные тоны приглушены. В околоплодных водах могут появиться примеси первородного кала, мекония. Это говорит о тяжёлой гипоксии плода и требует принятия экстренных мер для спасения жизни будущего ребёнка.
Читайте также:
Диагностика
При первых признаках гипоксии врач проводит аускультацию сердечных тонов и ЧСС плода. При выраженных симптомах тахикардии или брадикардии необходимо дальнейшее целенаправленное обследование.
Кардиотокография и фонокардиография позволяют определить ЧСС плода, его активность. С помощью допплерометрии маточно-плацентарного кровотока можно оценить состояние кровоснабжения плода за счет скорости и характеристик кровотока в сосудистом русле пуповины и плаценты. При ультразвуковом исследовании выявляется задержка развития и роста плода, угнетение двигательной активности. Много- или маловодие являются косвенными свидетельствами и предрасполагающими факторами развития кислородного голодания.
Благодаря амниоскопии и амниоцентезу можно оценить околоплодные воды, их цвет, прозрачность, наличие примесей, сделать биохимические пробы.
Лечение
При диагностировании гипоксии плода женщина нуждается в госпитализации. Стационарно производится борьба с акушерско-гинекологическими и соматическими патологиями беременной и коррекция фетоплацентарного кровообращения. Необходим полный покой, полноценное питание, исключение любых внешних раздражителей.
Для коррекции гипертонуса матки назначаются папаверин, эуфиллин, дротаверин и другие спазмолитические препараты. Для снижения внутрисосудистой свертываемости крови – дипиридамол, пентоксифиллин и пр.
Препараты, способствующие нормализации внутриклеточной проницаемости – витамины Е, С, В6, глюкоза, глютаминовая кислота, антиоксиданты, нейропротекторы.
В качестве дополнительного способа лечения и в целях профилактики назначаются УФО, дыхательная гимнастика, индуктотермия.
После родов все дети подлежат постоянному наблюдению у невролога, у педиатра, по показаниям – у ортопеда, детского кардиолога, детского гинеколога, логопеда, детского психиатра.
Правильная и своевременная профилактика гипоксии плода заключается в предварительном выборе родовспоможения и правильном ведении родов, постоянном мониторинге состояния беременной и предупреждения родовых травм и внутриутробных инфекций, но в первую очередь необходимо уделить должное внимание сбору анамнеза женщины и её обследованию.
Читайте также:
Фото: Depositphotos
Внутриутробная гипоксия плода: 5 советов от неонатолога
Хотя это состояние хорошо изучено, а методы терапии давно разработаны, гипоксия плода остаётся причиной многих заболеваний у новорождённого малыша. Родители должны понимать, что это за процесс, и какие действия стоит предпринять, чтобы оградить кроху от неприятностей.
Почему возникает гипоксия?


Находясь в утробе матери, ребёнок не способен дышать самостоятельно. Органы и системы малыша только развиваются, происходит становление их функций. Лёгкие крохи незрелые, а дыхательные пути заполнены жидкостью. Необходимый кислород плод получает через плаценту. Именно этот орган обеспечивает поступление бесценного газа в организм крохи. Если кислорода попадает недостаточно, то говорят о гипоксии плода.
Хотя необходимый газ и питательные вещества переносятся от матери к плоду через систему кровообращения, их крови не перемешиваются. Плацента ограждает малыша от попадания в организм вредных веществ. Но, к сожалению, лекарственные препараты, алкоголь, наркотические вещества и вирусы легко преодолевают препятствие.
Внутриутробная гипоксия плода не выделяется в отдельное заболевание, а указывает на состояние дефицита кислорода у малыша. Эта проблема может быть вызвана изменениями в плаценте, организме матери или ребёнка, повлёкшими за собой неблагоприятные последствия.
Причины развития внутриутробной гипоксии плода:
- Заболевания матери. В некоторых ситуациях организм женщины не позволяет дать малышу необходимый кислород. При анемиях, болезнях сердца и сосудов, патологии почек и дыхательной системы повышается риск развития кислородного голодания эмбриона. Неблагоприятно сказываются на здоровье крохи токсикоз у беременной, сахарный диабет, вредные привычки матери.
- Нарушения в системе плацента-плод. Патологии плаценты и пуповины, нарушение кровообращения при угрозе прерывания беременности или перенашивании, аномалии родовой деятельности – неминуемо сказываются на здоровье ребёнка.
- Причины, связанные с плодом. При инфицировании малыша, произошедшем внутриутробно, риск развития гипоксических состояний увеличивается. К неблагоприятным факторам также относятся врождённые аномалии, гемолитическая болезнь плода, многократное, тугое обвитие пуповиной шеи ребёнка, многоплодная беременность. Также нередко приводят к кислородному голоданию плода осложнения, возникшие в родах.
Проявления и выраженность симптомов гипоксии во многом зависят от течения и времени возникновения патологического состояния. Поэтому врачи-клиницисты разделяют 2 формы гипоксии:
- Острая гипоксия плода. Данное нарушение развивается быстро, обычно во время родовой деятельности, при прохождении малыша по родовым путям. Например, при стремительных или затяжных родах, при выпадении петель пуповины или задержке головки в родовом канале женщины, происходит острое нарушение поступления крови через пупочную артерию. Малыш не получает газа и испытывает резкое кислородное голодание. Во время беременности острая гипоксия нередко возникает на фоне отслойки плаценты и может привести к преждевременным родам или потребовать экстренной операции – кесарева сечения.
- Хроническая гипоксия плода. Кислородное голодание может развиваться постепенно, малыш в течение длительного времени недополучает необходимого газа. Причиной хронической внутриутробной гипоксии чаще всего являются патологии беременности, отсутствие надлежащего лечения, хронические болезни матери. Нередко это состояние развивается у женщин, игнорирующих посещение женской консультации.
При ультразвуковом исследовании беременной врач может заметить, что плод отстаёт от своих «сверстников» по физическим параметрам, выглядит младше гестационного возраста. Если гипоксия развилась во второй половине беременности, то масса этих ребят не соответствует росту, возникает гипотрофия. Новорождённые более склонны к развитию болезней, вегетативных нарушений.
Очень чувствительна к дефициту кислорода нервная ткань, именно она первой страдает при гипоксии. Уже в сроке 6 – 11 недель кислородное голодание нервных клеток ребёнка ведёт к задержке развития головного мозга. Следующими органами, страдающими от гипоксии, становятся почки, сердце, кишечник будущего ребёнка.
Симптомы гипоксии плода


Первым признаком гипоксии считается изменение двигательной активности плода. Малышу становится мало кислорода, в ответ на низкую концентрацию газа происходит возбуждение двигательных центров в головном мозге, ребёнок активно шевелится.
Женщину должно насторожить учащение движений малыша, которое не проходит даже в состоянии покоя, при отсутствии нагрузок. При обследовании врач обнаруживает повышение сердечных сокращений у плода более 160 ударов в минуту.
Хотя будущий ребёнок совершает первые движения уже на 7 – 8 неделе беременности, женщина замечает шевеления в 16 – 18 недель акушерского срока. Начиная с 24-ой недели гестации, малыши активно «общаются с матерями», совершая около 10 толчков в час.
Если болезнь не была выявлена на ранних стадиях, состояние ребёнка ухудшается. Возникает серьёзная нехватка кислорода, которая приводит к снижению активности малыша. Силы крохи истощаются, а шевеления сокращаются. При обследовании врач замечает урежение сердечного ритма плода.
Женщина обязана обратиться к врачу, если заметила ослабление или отсутствие двигательной активности на протяжении 12 часов. Грозным признаком является резкое затихание ребёнка после длительных чрезмерных движений.
Диагностика гипоксии
Оценка состояния плода должна быть комплексной, включать в себя несколько методов, которые дополняют друг друга:
- Аускультация.


Исследование проводится при каждом посещении женщиной женской консультации, начиная с 18 – 20 недель беременности, когда становится возможным высушивание сердца плода. Для этого врач-акушер-гинеколог использует стетоскоп – прибор, представляющий собой трубочку с расширениями в виде воронки на обоих концах. Широкую часть устройства доктор прикладывает к животу матери в область наилучшего выслушивания сердца плода.
С помощью акушерского стетоскопа можно оценить частоту сердечных сокращений, ритм и звучность тонов. К выполнению манипуляции прибегают и во время родов для оценки реакции плода на сокращение матки – схватку.
Благодаря своей простоте и дешевизне метод широко используется и не имеет противопоказаний, но точность исследования уступает инструментальным. К тому же сердцебиение малыша нельзя прослушать во время схватки, а погрешность в подсчёте сокращений сердца достигает 10 – 15 ударов.
- Кардиотокография (КТГ).
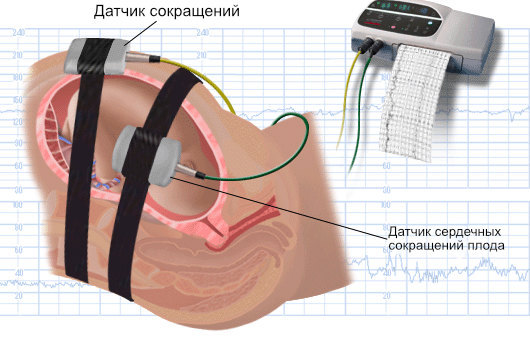
Метод хорошо себя зарекомендовал в диагностике гипоксических состояний плода. Суть исследования заключается в регистрации электронной активности сердечных сокращений будущего ребёнка. Для этого на оголённый живот беременной женщине крепится специальный датчик, который регистрирует сердцебиение плода и сокращения матки. Данные, полученные при обследовании, фиксируются на листе бумаги в виде кривых.
Затем опытный специалист интерпретирует результаты кардиотокографии. Современные приборы имеют функцию автоматической расшифровки, которая помогает врачу поставить точный диагноз.
Оценки подлежат следующие параметры КТГ:
- базальный ритм – средняя частота сердечных сокращений, составляющая в норме 110 – 160 ударов в минуту;
- амплитуда – нарушение регулярности сокращения мышц сердца, колеблющаяся в норме от 5 до 30 уд/мин;
- децелерации – периоды уменьшения сердцебиений плода, повторные эпизоды которых могут указывать на серьёзное кислородное голодание у ребёнка;
- акселерации – эпизоды учащения сердечных ударов, которые возникают при сокращении матки или повышении двигательной активности плода, и не превышают 3 за четверть часа.
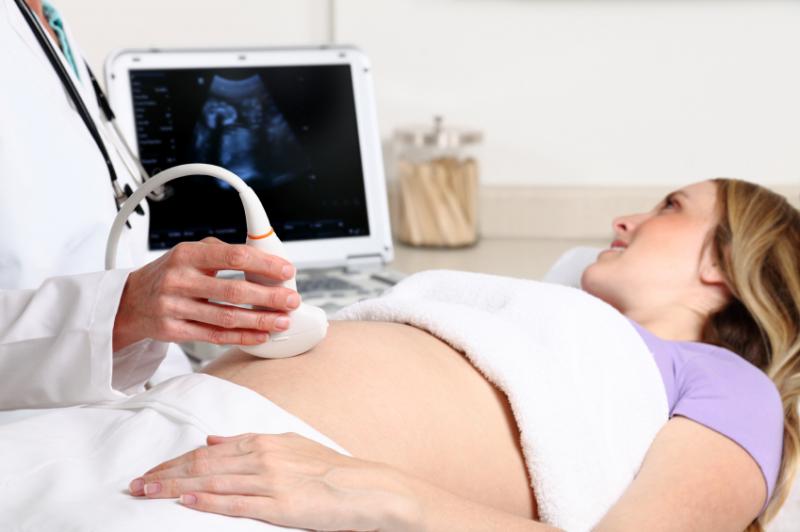
- Ультразвуковое исследование.
Метод является абсолютно безопасным и высокоинформативным, поэтому должен проводиться как скрининговое обследование всем женщинам. Обычно УЗИ проводится трижды: в 11 – 13 недель, 20 – 21 и 30 – 34 недели.
Кроме того, врач может назначить внеплановое исследование, если есть показания. Суть метода заключается в отражении посылаемых датчиком ультразвуковых волн от исследуемого органа. Эти сигналы фиксируются и воспроизводятся на монитор прибора.
С помощью УЗИ врач определяет состояние здоровья малыша, правильное развитие органов, двигательную активность крохи. Огромное значение имеет оценка состояния плаценты, её размер, расположение, толщина и степень созревания.
Для определения гипоксии плода ультразвуковое исследование дополняется допплерометрией, с помощью которой фиксируется движение крови в сосудах. Современные аппараты для ультразвукового исследования оснащены функцией допплерометрии.
Для каждого срока беременности подходит определённый метод диагностики гипоксии. В первом триместре наиболее информативно УЗИ, допплерометрия показательна в 18 – 26 недель беременности, а определение биопрофиля плода с 26-ой недели. Метод кардиотокографии наиболее информативен после достижения плода 30 недель гестации.
- Биопрофиль плода.


Оценка биофизического профиля плода позволяет комплексно оценить состояние здоровья крохи и выявить гипоксию. Для этого используются данные УЗИ и результаты нестрессового теста КТГ, оценки частоты акселераций.
В ходе исследования определяется 6 параметров:
- дыхательные движения плода;
- двигательная активность крохи;
- количество акселераций;
- объём околоплодных вод;
- мышечный тонус плода;
- зрелость плаценты.
Каждый показатель оценивают от 0 до 2 баллов, которые затем суммируются. Результат более 8 баллов считается нормальным, а менее 4 указывает на выраженную гипоксию.
Последствия внутриутробной гипоксии плода


Как отразится недостаток кислорода на здоровье и внеутробной жизни младенца зависит от степени выраженности гипоксии и срока беременности. Кислородное голодание в первой трети беременности приводит к возникновению аномалий развития. Возможна задержка роста и физического развития, поражение нервной системы и снижение способности к адаптации крохи после рождения.
Под действием недостатка кислорода изменяются обменные процессы у эмбриона. Усиливается кровообращение в головном мозге, путём уменьшения кровотока в лёгких, кишечнике, почках. Возникшая гипоксия кишечника приводит к расслаблению сфинктера и попаданию первородного кала в околоплодные воды. Грязные, мекониальные воды могут поступать в дыхательные пути ребёнка, приводя к дыхательной недостаточности, пневмонии.
Хотя плод довольно чувствителен к гипоксии, природа наградила будущего ребёнка адаптационными механизмами, которые помогают малышу справиться с кислородным голоданием. Содержащийся в красных клетках крови фетальный гемоглобин отличается от взрослого и более эффективно захватывает и удерживает кислород. А высокая частота сердечных сокращений способствует более эффективному распределению драгоценного газа.
Незначительная гипоксия не вызывает негативных последствий в дальнейшем развитии ребёнка. В то время, как тяжёлая кислородная недостаточность более опасна, приводит к глубокому поражению органов с развитием некроза в них. Поэтому последствия гипоксии варьируют от незначительных функциональных расстройств до глубоких соматических нарушений.
Возможные последствия острой гипоксии плода:
- роды раньше срока;
- поражение нервной системы ребёнка, ДЦП;
- антенатальная гибель плода;
- асфиксия, синдром дыхательных расстройств, пневмония;
- некроз кишечника.
Последствия хронической внутриутробной гипоксии плода:
- задержка развития, низкая масса и рост при рождении;
- анемия новорождённого;
- высокая восприимчивость к инфекциям;
- неспособность крохи удерживать нормальную температуру;
- неврологические расстройства.
Лечение гипоксии плода


При обнаружении недостатка кислорода, женщину госпитализируют в акушерско-гинекологический стационар, где проводят обследование и лечение. Важным звеном в лечении гипоксии является выявление причины, вызвавшей патологию.
В случае выявления хронической гипоксии назначаются:
- Постельный режим. Женщина, находящаяся в стационаре, должна строго соблюдать предписанный врачом режим. Это поможет улучшить кровообращение и снизить повышенный тонус матки.
- Кислородотерапия. Эффективно в лечении гипоксии вдыхание кислорода или кислородно-воздушной смеси в виде ингаляций.
- Препараты, снижающие сократительную способность матки. Для профилактики прерывания беременности и предупреждения преждевременных родов, женщине назначаются лекарства со спазмолитической активность: «Папаверин», «Но-шпа», «Гинипрал», «Бриканил».
- Препараты, влияющие на реологические свойства крови. Для улучшения доставки крови через плаценту путём расширения сосудов, а так же уменьшения её вязкости, врач может назначить «Реополиглюкин», «Курантил», «Трентал».
- Средства, для улучшения обменных процессов у плода. К этой группе веществ относится глюкоза, витамины С, Е, группы В, «Кальция глюконат», «Глутаминовая кислота».
- Борьба с метаболическим ацидозом. Под контролем кислотно-щелочного равновесия возможно проведение инфузии «Натрия гидрокарбоната» различной концентрации.
Объём и продолжительность лечения гипоксии плода определяются индивидуально в каждом конкретном случае врачом-гинекологом.
Выраженная гипоксия является показанием к проведению экстренного родоразрешения, не дожидаясь положенного срока родов. В этом случае проводится операция кесарево сечение. Ребёнку, перенёсшему острую гипоксию в родах, может потребоваться реанимационная помощь для восстановления жизненно важных функций.
Профилактика внутриутробной гипоксии плода


Полностью исключить риск развития гипоксии невозможно, но будущая мать должна знать какие мероприятия с большой вероятностью помогут сохранить здоровье ребёнка:
- Планирование беременности. К решению завести ребёнка семья должна подойти ответственно. Родителям стоит пройти прегравидарную подготовку, всесторонне обследоваться, пролечить хронические заболевания и инфекции. Это убережёт кроху от внутриутробного инфицирования и сохранит здоровье карапуза.
- Отказ от вредных привычек. Доказано, что дети от матерей, страдающих разными видами зависимости, подвержены хронической гипоксии на протяжении всей беременности. Малыши попадают в группу риска по развитию заболеваний у новорождённых, имеют отставание в развитии. Даже пассивное вдыхание табачного дыма приводит к спазму сосудов плаценты и развитию гипоксии у плода.
- Ежедневные прогулки. При нормальном протекании беременности женщина должна ежедневно получать умеренные физические нагрузки. Благоприятно сказываются на здоровье матери и ребёнка спокойные прогулки, которые лучше совершать в парке или на природе.
- Правильное питание. Беременной женщине стоит уделять внимание своему ежедневному рациону. Именно в этот период очень важно употребление здоровой пищи, богатой всеми необходимыми нутриентами.
- Врачебная помощь. Женщина обязана состоять на учёте по беременности и вовремя проходить обследования. Современные методы диагностики абсолютно безвредны для ребёнка и помогают выявить болезнь на ранних стадиях. Своевременная и адекватная терапия заболеваний беременной поможет избежать развития гипоксии. При первых признаках изменения состояния плода женщина должна обратиться за помощью к специалисту.
Заключение
Беременность – прекрасный и счастливый период в жизни будущей матери. Именно в это время женщина должна уделять повышенное внимание своему самочувствию и заботиться о здоровье малыша.
С каждым годом диагноз «внутриутробная гипоксия плода» слышат все больше женщин, поскольку причины патологического состояния разнообразны и включаю в себя как здоровье беременной, так и условия окружающей среды.
Будущая мать должна осознавать всю степень ответственности за здоровье малыша. Женщине стоит пересмотреть свой образ жизни, больше отдыхать и вовремя обращаться за специализированной помощью. Правильное ведение беременности и родов, адекватное лечение соматических заболеваний, значительно повышают шансы избежать гипоксии плода и её последствия.
Гипоксия плода у новорожденных, внутриутробное голодание, симптомы, последствия для ребенка
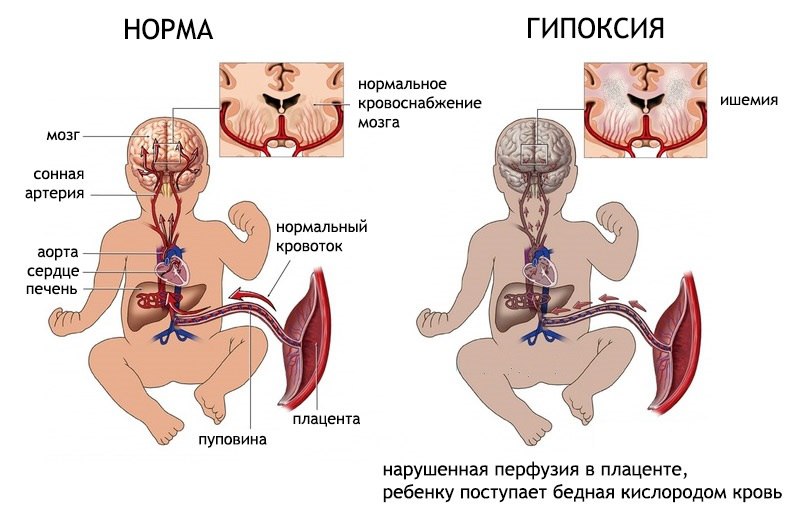
Кровоснабжение плода
Что такое гипоксия плода при беременности разберем. И какие при родах последствия для ребенка возникают в будущем.В утробе материнского организма легкие будущего ребенка находятся в спавшемся состоянии и не участвуют в акте дыхания. Поступление кислорода и выведение углекислого газа обеспечивается с помощью сосудов пуповины. В ней находятся две артерии, несущие венозную кровь (бедную кислородом), и одна вена, несущая артериальную кровь (богатую кислородом).
Один конец пуповины обращен к плоду и закрепляется в его передней брюшной стенке. Противоположная часть артерий и вены соединяется с сосудами плаценты. Затем они уменьшаются в диаметре и впадают в капилляры ворсин. Данное место является точкой пересечения маточных (материнских) и плацентарных (плодовых) сосудов. Именно здесь реализуется газообмен между кровью будущей матери и ребенка.
Патологический процесс на любом из перечисленных участков как кислородное голодание это то, что приводит к гипоксии будущего ребенка. Чаще всего поражение происходит на уровне маточных и плацентарных сосудов в месте их соединения. Также гипоксия у плода может быть связана с экстрагенитальной патологией матери, приводящей к недостаточности кровоснажения. Гипоксия у новорожденного что это – это необратимый процесс, представляющий опасность и приводящий к инвалидности.
Классификация
Врачи классифицируют как внутриутробная гипоксия плода по нескольким критериям. По времени развития процесса выделяют острый и хронический тип патологии.
Острая
Острая гипоксия это что такое, когда развивается в течение быстрого промежутка времени, от нескольких минут до нескольких часов. Обычно она связана с отслойкой плаценты или тромбозом сосудов. При отсутствии медицинской помощи острое кислородное голодание часто заканчивается внутриутробной гибелью плода.
Хроническая
Хроническая гипоксия плода что это такое — длительный процесс, развивающийся в течение нескольких дней или недель. Такой вид кислородное голодание плода при беременности обычно возникает на фоне сопутствующей патологии — анемии, гестоза, сахарного диабета. Постоянная гипоксия является причиной внутриутробной задержки роста (гипотрофии) и патологий центральной нервной системы будущего ребенка.
В зависимости от уровня поражения выделяют следующие виды гипоксии:
Гипоксия плода при беременности признаки видов.
Гипоксическая гипоксия
Возникает при патологиях сосудов плаценты или матки. Также данный тип кислородного голодания может быть связан с сопутствующими заболеваниями матери.
Гемическая гипоксия
Возникает при патологиях системы крови плода, когда его эритроциты не могут связывать кислород. Наиболее ярким примером данного типа гипоксии является гемолитическая болезнь.
Циркуляторная
Вид кислородного голодания связан с поражениями сосудов пуповины или плода. При данном типе патологии плацентарное кровоснабжение не нарушено. Циркуляторная гипоксия встречается при врожденных пороках сердца плода, а также при пережатии артерий и вен пуповины.
Тканевая
Редкий вид гипоксии плода, связанный с нарушениями метаболизма в организме будущего ребенка. Обычно тканевое кислородное голодание встречается при врожденных патологиях ферментных систем.
Функциональная
В зависимости от тяжести течения существует третья классификация гипоксии плода. Функциональная или компенсированная форма кислородного голодания является самой легкой, она не приводит к нарушениям в организме будущего ребенка.
Метаболическая
Метаболическая или субкомпенсированная форма характеризуется нарушениями в обмене веществ, накоплением вредных продуктов. Однако данный тип гипоксии имеет обратимый характер. При своевременном оказании медицинской помощи возможно рождение полностью здорового ребенка.
Деструктивная
Деструктивная или декомпенсированная форма — самая тяжелая гипоксия плода. Она сопровождается необратимыми процессами в организме будущего ребенка, патологиями в центральной нервной системе и в других анатомических структурах.
Также врачи выделяют первичную гипоксию, возникающую ранее 16 недели беременности, и вторичную, развивающуюся в более поздние сроки.

Причины
Существует множество причин, вызывающих внутриутробную гипоксию плода. К наиболее частым из них относят следующие факторы:
Гестационная артериальная гипертензия (поздний гестоз)
Данная патология возникает вследствие неправильного развития маточно-плацентарных сосудов после 20-22 недели беременности. Для восстановления кровотока организм женщины рефлекторно повышает артериальное давление. На некоторое время такая мера является эффективной.
Однако при повышении артериального давления наблюдается спазм сосудов матки и плаценты. Уменьшение диаметра артерий приводит к снижению кровотока в них и к хронической гипоксии плода.
К теме признаки гипоксии плода в третьем триместре относят повышение АД, отеки и появление белка в моче. Обычно первые признаки артериальной гипертензии возникают после 32 недели периода вынашивания. Более раннее начало клинических проявлений говорит о тяжелом течении патологии.
Преждевременная отслойка нормально расположенной плаценты
Преждевременная отслойка плаценты чаще всего возникает во время родов, однако она может наблюдаться в течение всего периода беременности. Эта патология является наиболее частой причиной острой гипоксии плода.
Патогенез отслойки плаценты связан с ее неправильным закреплением, аномалиями строения, повышенной эмоциональной или физической нагрузкой. Иногда данное нарушение возникает при недостатке прогестерона. Отслойка более половины площади плаценты приводит к моментальной гибели плода.
Симптомами преждевременной отслойки плаценты является маточное кровотечение и схваткообразные боли в нижней части живота. При наличии этих признаков будущей матери следует немедленно обратиться за медицинской помощью.
Анемия
Анемия — недостаток гемоглобина в единице крови. Чаще всего будущие матери склонны к развитию железодефицитного типа этой патологии. Реже анемии возникают на фоне недостатка витамина В12, фолиевой кислоты, при кровотечении или заболевании, сопровождающегося распадом эритроцитов (малярия).
Главным последствием анемии является хроническая гипоксия плода. К основным симптомам патологии со стороны матери относят головокружения, тошноту, слабость, бледность кожных покровов, обморочные состояния.
Подробнее: [ Причины возникновения анемии во время беременности ]
Инфекционные заболевания
Вирусные и бактериальные заболевания являются фактором риска внутриутробной гипоксии плода. Некоторые инфекции влияют на систему гомеостаза, вызывая патологии свертывающей системы крови. Заболевания способствуют образованию микротромбов, закупоривающих просвет маточных и плацентарных сосудов.
Также само инфекционное заболевание может вызывать состояние интоксикации, способствующее снижению кислорода в крови. Длительная высокая лихорадка является причиной гипоксии плода.
Многоплодная беременность
При вынашивании двойни или тройни значительно повышается вероятность возникновения внутриутробной гипоксии плода. Данная особенность связана с повышением потребности в кислороде за счет распределения между несколькими плодами.
В редких случаях из-за аномалии пуповинных сосудов возникает ситуация, при которой один из плодов становится «донором», а второй «паразитом». За счет этого первый ребенок страдает от нехватки питательных веществ, в том числе и кислорода.
Шевеления плода / когда стоит беспокоиться?
Степени
Во время ультразвукового исследования с помощью допплер датчика врачи выделяют три степени фетоплацентарной недостаточности:
- 1а тип кислородного голодания плода сопровождается нарушением кровоснабжения в маточно-плацентарных сосудах;
- 1б тип кислородного голодания будущего ребенка характеризуется патологиями кровотока в плодово-плацентарном участке;
- 2 степень гипоксии плода характеризуется нарушениями кровотока в обеих системах, однако они находятся в состоянии компенсации;
- 3 степень кислородного голодания плода сопровождается нарушением в любой из данных систем, сопровождающаяся угрозой жизни плода.
Симптомы
Гипоксия плода при беременности симптомы ее носят субъективный характер, они не могут со стопроцентной вероятностью говорить о наличии патологии. Именно поэтому будущим матерям не следует пропускать плановые осмотры и консультации акушера-гинеколога.
Легкая и средняя степень гипоксии плода обычно ничем не проявляет себя. На поздних сроках беременности будущая мать может отметить изменение характера шевелений плода. При острой форме патологии малыш начинает интенсивно двигаться, при хроническом типе гипоксии его активность может быть снижена.
Тяжелая декомпенсированная форма кислородного голодания гипоксия плода последствия для ребенка часто проявляется внутриутробной задержкой роста и развития будущего ребенка. Именно поэтому будущая мать может заметить замедленное увеличение обхвата живота и отставание высоты стояния дна матки от срока беременности.
Для самостоятельной диагностики как гипоксия плода при беременности что это такое, будущая мать может попробовать выслушать его сердцебиения с помощью фонендоскопа. Данный способ возможен лишь после 20 недели беременности. Нормальное значение пульса будущего ребенка лежит в пределах от 120 до 160 ударов в минуту.
Увеличение частоты сердечных сокращений часто сопровождает острую гипоксию плода. Пульс менее 120 ударов в минуту может наблюдаться при хроническом кислородном голодании будущего ребенка.
Подробнее: [ Норма сердцебиения плода во время беременности ]

Диагностика
Для диагностирования состояния будущего ребенка используются различные инструментальные метода исследования. Самый простой из них — УЗИ. С помощью ультразвука врач может косвенно судить о наличии или отсутствии гипоксии плода.
Ультразвуковая аппаратура позволяет увидеть строение плаценты, обнаружить очаги отслоения, ее старение, померить толщину органа. Специалисты могут визуализировать организм плода на предмет наличия врожденных патологий сердца и сосудов, а также соответствие его размеров сроку гестации.
Более точную картину состояния кровоснабжения плода дает допплерометрия. Этот метод диагностики основан на наличии специального датчика, читающего информацию о направлении и скорости тока жидкости в сосудах.
С помощью допплерометрии врачи могут визуализировать кровоток во всех сосудах матки, плаценты, пуповины и плода. Инструментальный метод исследования позволяет установить степень гипоксии плода и сделать прогноз о дальнейшем течении беременности.
Кардиотокография — метод инструментальной диагностики состояния плода. КТГ позволяет косвенно судить о наличии или отсутствии гипоксии у будущего ребенка. Принцип действия данной аппаратуры заключается в регистрации частоты сердечных сокращений малыша в ответ на раздражители.
При наличии гипоксии ритм частоты сердечных сокращений имеет монотонный характер, средний пульс менее 120 или более 160 ударов в минуту. В норме у ребенка не должны регистрироваться децелерации — периоды уменьшения ЧСС на 30 и более ударов в минуту на период более 30 секунд.

Лечение
Лечение гипоксии плода зависит от причины, вызвавшей ее. При наличии субкомпенсированной и декомпенсированной формы кислородного голодания будущего ребенка, женщине требуется госпитализация. По строгим показаниям возможно проведение преждевременного родоразрешения.
Основными принципами лечения внутриутробной гипоксии плода является возобновление нормального кровообращения. Для этого будущей матери вводятся лекарственные средства, расширяющие просвет сосудов Курантил, Эуфиллин). Беременным женщинам показан прием препаратов, улучшающих метаболизм в тканях Актовегин).
При наличии гипертонуса матки показан прием миотропных средств Дротаверин, Гинипрал). Также всем будущим матерям рекомендовано введение витаминов группы В, улучшающих реологические свойства крови.
Если у будущей матери имеется специфическое заболевание, ей показана особая терапия, направленная на его лечение или компенсацию. При дефицитных анемиях следует принимать препараты железа, фолиевую кислоту и витамин В12. Для лечения гестационной артериальной гипертензии показано использование Метилдопы и Нифедипина.
Лечение без лекарств от Доктора Комаровского:
Последствия
Острая гипоксия плода является фактором риска внутриутробной гибели плода. Хронический тип недостатка кислорода может вызывать различные последствия. Наиболее часто тяжелая гипоксия у новорожденных последствия является причиной задержки развития его роста и развития.Также повышается вероятность врожденных патологий центральной нервной системы. Клетки головного и спинного мозга наиболее чувствительны к дифициту кислорода.
Гипоксия у новорожденных симптомы последствия и лечение индивидуальны у каждого ребенка. Дети могут отличаться от сверстников. Данная патология является причиной задержки умственного и психического развития, заболеваний головного мозга. Довольно часто после рождения такие дети имеют беспокойный характер, в будущем трудно поддаются обучению.

Профилактика
Для того чтобы предотвратить гипоксию плода, будущей матери рекомендуется вести здоровый образ жизни. Беременной женщине следует исключить курение и алкоголь, эмоциональные стрессы и тяжелый физический труд. Ее диета должна включать разнообразную полезную пищу, обогащенную всеми витаминами и минералами.
Основой профилактики кислородного голодания плода является планирование беременности. Перед зачатием будущей матери рекомендуется компенсировать все хронические патологии, провериться на наличие заболеваний, передающихся половым путем, чтобы исключить и не знать что такое гипоксия у ребенка.
Гипоксия при родах
Асфиксия плода — острое состояние нехватки кислорода во время родов с сохранением сердечной деятельности, данный термин является синонимом гипоксии. Обычно патология возникает вследствие нарушения маточных схваток, травмы, клинически узкого таза. Гипоксия плода при родах также может быть вызвана неправильным использованием медикаментозных средств.
Гипоксия плода при родах и последствия для ребенка диагностируется с помощью аппарата КТГ. Ее последствия заключаются в возможных осложнениях на центральную нервную систему и в потенциальной гибели плода. Гипоксия это недостаток кислорода в головном мозге и для лечения кислородного голодания будущего ребенка следует нормализовать схватки или провести экстренную операцию кесарева сечения.
Острая и хроническая внутриутробная гипоксия плода: признаки
Содержание
Признаки внутриутробной гипоксии плода
Последствия внутриутробной гипоксии
Причины плацентарной гипоксии
Хроническая внутриутробная гипоксия плода (ХВГП) при беременности
Острая гипоксия плода
Одной из распространенных патологий внутриутробного развития является гипоксия плода – кислородное голодание, развивающееся во время беременности или родовой деятельности, приводящее к нарушению жизнедеятельности плода.
Признаки внутриутробной гипоксии плода
При острой нехватке кислорода, все органы и жизнеобеспечивающие системы плода начинают работать в удвоенном темпе, пытаясь добыть для себя кислород. В этот период будущая мама ощущает повышенную активность малыша, которая в скором времени вдруг сменяется апатичными редкими шевелениями и угнетением двигательной активности плода.
Крайне важно, при наличии не более 3-х шевелений в течение одного часа, в кратчайшие сроки сообщить об этом наблюдающему врачу либо вызвать скорую помощь.
Если своевременно не обеспечить плод достаточным количеством кислорода, тем самым не нормализовав его обмен веществ, возникает риск развития необратимых процессов во внутриутробном развитии малыша.
Последствия внутриутробной гипоксии
При гипоксии будущий малыш испытывает дефицит жизненно важного кислорода, необходимого для развития плода на протяжении всей беременности.
Гипоксия у новорожденных приводит к нарушениям нормального физического и психического развития. Чаще всего наблюдается задержка роста, гипертонус мышц, частые беспокойства и нервозоподобное состояние ребенка, потеря аппетита и плохой сон, а также выраженные нарушения в работе ЦНС. Такие детки, как правило, с рождения требуют тщательного наблюдения у невропатолога.
Причины плацентарной гипоксии
Причин для возникновения внутриутробного голодания эмбриона множество. Немаловажную роль в развитии патологии играет здоровье будущей матери. При наличии анемии, хронических заболеваний дыхательных путей, сердечно-сосудистых, эндокринных заболеваний, а также заболеваний крови, тяжело протекающего токсикоза у беременной женщины, возникает риск нарушения маточно-плацентарного обмена между плодом и матерью, и как следствие развивается гипоксия. Кроме того, провоцирующими факторами во время беременности в большинстве случаев являются курение и употребление алкоголя, даже в малых дозах, а также возникающие стрессовые ситуации, пагубно влияющие на здоровье мамы и ее будущего малыша.
Приводят к нарушению кислородного обмена заболевания самого плода:
- внутриутробные инфекции,
- врожденные пороки и травмы,
- наличие резус конфликта с матерью,
- нарушение кровотока из-за выпадения пуповины, а также обвитие пуповиной,
- тазовое предлежание,
- преждевременная быстротечная отслойка плаценты,
- разрыв матки,
- многоводие,
- переношенная беременность,
- другие внешние и внутренние факторы, влияющие на возникновение хронической гипоксии.
Во время родов к острой гипоксии плода может привести длительное нахождение и сдавливание головки ребенка в родовых путях, а именно в области малого таза, а также применение обезболивающей терапии в процессе родоразрешения.
В зависимости от стадии возникновения, выделяют острую и хроническую внутриутробную гипоксию плода.
Хроническая внутриутробная гипоксия плода (ХВГП) при беременности
Хроническая внутриутробная гипоксия плода возникает при длительном кислородном голодании плода на любой стадии беременности при отсутствии своевременной диагностики и лечения, либо при отсутствии врачебного наблюдения за протеканием беременности в общем.
Как было сказано выше, к развитию ХВГП при беременности приводит анемия беременной женщины, наличие сердечно-сосудистых патологий, заболеваний органов дыхания, нарушение маточно-плацентарного обмена матери и плода и др.
При этом, для развития клинической картины особо характерно изменение частоты шевеления плода: от резко учащающихся до быстро снижающихся (3-4 шевеления в час).
Уточнить наличие развития внутриутробной хронической гипоксии плода помогут проведение кардиотографических и доплерометричсеких исследований.
К последствиям хронической гипоксии плода принято относить задержку внутриутробного развития, нарушения функций центральной нервной, а также сердечно-сосудистой систем.
Однако при своевременном выявлении первых признаков внутриутробной гипоксии плода, высока доля адаптации эмбриона к незначительному кислородному голоданию и улучшению его самочувствия за счет повышения количества «прокачиваемой» крови.
Острая гипоксия плода
Острая гипоксия плода возникает непосредственно вовремя родовой деятельности. К ее появлению приводят несколько причин, в том числе длительное нахождение малыша в родовых путях, преждевременно начавшаяся отслойка плаценты, обвитие пуповиной и другие факторы, приводящие к недостатку кислорода у ребенка и как следствие, развитию острой гипоксии.
При наличии малейших признаков развития острой гипоксии плода, врач должен принять решение об оперативном родоразрешении путем кесаревого сечения. При этом следить за состоянием сердечной деятельности малыша врачам помогает кардиомониторинг.
Избежать развития внутриутробной гипоксии плода во время беременности и родов намного легче, чем лечить ее и устранять возможные последствия.
Будущей маме необходимо помнить и соблюдать несколько простых правил:
- Во-первых, правильное дробное питание и сбалансированный рацион, включающий себя обогащенные железом продукты; белки, содержащие важные аминокислоты; овощи и фрукты, доставляющие витамины беременному организму, испытывающему колоссальные нагрузки; каши и другие зерновые, обеспечивающие клетчаткой и нормализующие моторику кишечника.
- Во-вторых, полноценный ночной сон и дневной отдых, частые и продолжительные прогулки на свежем воздухе. По возможности, исключить длительное нахождение в районах с агрессивной внешней средой.
- В-третьих, крайне важно избегать любых стрессовых ситуаций, а также нахождение в условиях, которые способны привести к развитию таковых.
Положительный настрой матери, безусловно, помогут родить крепкого, здорового и красивого малыша!
Гипоксия плода
Гипоксия плода — причины, симптомы, диагностика и лечение
Гипоксия плода – внутриутробный синдром, характеризующийся комплексом изменений со стороны плода, обусловленных недостаточным поступлением кислорода к его тканям и органам. Гипоксия плода характеризуется нарушениями со стороны жизненно-важных органов, в первую очередь, ЦНС. Диагностика гипоксии плода включает проведение кардиотокографии, допплерометрии маточно-плацентарного кровообращения, акушерского УЗИ, амниоскопии. Лечение гипоксии плода направлено на нормализацию маточно-плацентарного кровотока, улучшение реологии крови; иногда данное состояние требует досрочного родоразрешения женщины.
Общие сведения
Гипоксия плода регистрируется в 10,5% случаев от общего числа беременностей и родов. Гипоксия плода может развиваться в различные сроки внутриутробного развития, характеризоваться различной степенью кислородной недостаточности и последствиями для организма ребенка. Гипоксия плода, развившаяся в ранние сроки гестации, вызывает пороки и замедление развития эмбриона. На поздних сроках беременности гипоксия сопровождается задержкой роста плода, поражением ЦНС, снижением адаптационных возможностей новорожденного.
Гипоксия плода
Причины гипоксии плода
Гипоксия плода может являться следствием широкого круга неблагоприятных процессов, происходящих в организме ребенка, матери или в плаценте. Вероятность развития гипоксии у плода повышается при заболеваниях материнского организма – анемии, сердечно-сосудистой патологии (пороках сердца, гипертонии), заболеваниях почек, дыхательной системы (хроническом бронхите, бронхиальной астме и др.), сахарном диабете, токсикозах беременности, многоплодной беременности, ИППП. Негативно на снабжении плода кислородом отражается алкоголизм, никотиновая, наркотическая и другие виды зависимости матери.
Опасность гипоксии плода возрастает при нарушениях плодово-плацентарного кровообращения, обусловленных угрозой выкидыша, перенашиванием беременности, патологией пуповины, фетоплацентарной недостаточностью, аномалиями родовой деятельности и других осложнениях беременности и родового процесса. К факторам риска в развитии интранатальной гипоксии относят гемолитическую болезнь плода, врожденные аномалии развития, внутриутробное инфицирование (герпетическая инфекция, токсоплазмоз, хламидиоз, микоплазмоз и др.), многократное и тугое обвитие пуповины вокруг шейки ребенка, длительная по времени компрессия головки в процессе родов.
В ответ на гипоксию у плода, прежде всего, страдает нервная система, поскольку нервная ткань наиболее чувствительная к дефициту кислорода. Начиная с 6-11 недели развития эмбриона, недостаток кислорода вызывает задержку созревания головного мозга, нарушения в строении и функционировании сосудов, замедление созревания гематоэнцефалического барьера. Также гипоксию испытывают ткани почек, сердца, кишечника плода.
Незначительная гипоксия плода может не вызывать клинически значимых повреждений ЦНС. При тяжелой гипоксии плода развиваются ишемия и некрозы в различных органах. После рождения у ребенка, развивавшегося в условиях гипоксии, может наблюдаться широкий диапазон нарушений – от неврологических расстройств до задержки психического развития и тяжелых соматических отклонений.
Классификация гипоксии плода
По времени течения и скорости возникновения выделяют острую и хронически развивающуюся гипоксию плода.
Возникновение острой гипоксии плода обычно связано с аномалиями и осложнениями родового акта – стремительными или затяжными родами, прижатием или выпадением пуповины, длительным сдавлением головки в родовых путях. Иногда острая гипоксия плода может развиться в ходе беременности: например, в случае разрыва матки или преждевременной отслойки плаценты. При острой гипоксии стремительно нарастают нарушения функций жизненно важных органов плода. Острая гипоксия характеризуется учащением сердцебиения плода (более 160 уд. в мин.) или его урежением (менее 120 уд. в мин.), аритмией, глухостью тонов; усилением или ослаблением двигательной активности и т. д. Нередко на фоне острой гипоксии развивается асфиксия плода.
К хронической гипоксии приводит длительный умеренный дефицит кислорода, в условиях которого развивается плод. При хроническом дефиците кислорода возникает внутриутробная гипотрофия; в случае истощения компенсаторных возможностей плода развиваются те же нарушения, что и при остром варианте течения. Гипоксия плода может развиваться в ходе беременности или родов; отдельно рассматривается гипоксия, возникшая у ребенка после рождения вследствие болезни гиалиновых мембран, внутриутробной пневмонии и т. д.
С учетом компенсаторно-адаптационных возможностей плода гипоксия может приобретать компенсированные, субкомпенсированные и декомпенсированные формы. Поскольку при неблагоприятных условиях плод испытывает не только гипоксию, но и целый комплекс сложных нарушений обмена, в мировой практике данное состояние определяется как «дистресс-синдром», который подразделяется на дородовый, развившийся в родах и респираторный.
Проявления гипоксии плода
Выраженность изменений, развивающихся у плода под воздействием гипоксии, определяется интенсивностью и длительностью испытываемой кислородной недостаточности. Начальные проявления гипоксии вызывают у плода учащение сердцебиения, затем — его замедление и приглушенность тонов сердца. В околоплодных водах может появиться меконий. При гипоксии легкой степени увеличивается двигательная активность плода, при тяжелой – движения урежаются и замедляются.
При выраженной гипоксии у плода развиваются нарушения кровообращения: отмечается кратковременный тахикардия и подъем АД, сменяющиеся брадикардией и спадом АД. Реологические нарушения проявляются сгущением крови и выходом плазмы из сосудистого русла, что сопровождается внутриклеточным и тканевым отеком. В результате повышенной ломкости и проницаемости сосудистых стенок возникают кровоизлияния. Снижение тонуса сосудов и замедление кровообращение приводит к ишемизации органов. При гипоксии в организме плода развивается ацидоз, изменяется баланс электролитов, нарушается тканевое дыхание. Изменения в жизненно важных органах плода может вызывать его внутриутробную гибель, асфиксию, внутричерепные родовые травмы.
Диагностика гипоксии плода
Подозрение на то, что плод испытывает гипоксию, могут возникнуть при изменении его двигательной активности – беспокойном поведении, усилении и учащении шевелений. Длительная или прогрессирующая гипоксия приводит к ослаблению шевелений плода. Если женщина замечает такие изменения, ей следует немедленно обратиться к гинекологу, осуществляющему ведение беременности. При прослушивании сердцебиения плода акушерским стетоскопом врач оценивает частоту, звучность и ритм сердечных тонов, наличие шумов. Для выявления гипоксии плода современная гинекология использует проведение кардиотокографии, фонокардиографии плода, допплерометрии, УЗИ, амниоскопии и амниоцентеза, лабораторных исследований.
В ходе кардиотокографии удается отследить ЧСС плода и его двигательную активность. По изменению сердцебиения в зависимости от покоя и активности плода судят о его состоянии. Кардиотокография, наряду с фонокардиографией, широко применяется в родах. При допплерографии маточно-плацентарного кровотокаизучается скорость и характер кровотока в сосудах пуповины и плаценты, нарушение которого приводит к гипоксии плода. Кордоцентез под контролем УЗИ проводится для забора пуповинной крови и исследования кислотно-щелочного равновесия. Эхоскопическим признаком гипоксии плода может служить выявляемая задержка его роста. Кроме того, в процессе акушерского УЗИ оценивается состав, объем и цвет околоплодных вод. Выраженное многоводие или маловодие могут сигнализировать о неблагополучии.
Проведение амниоскопии и амниоцентеза через канал шейки матки позволяет визуально оценить прозрачность, цвет, количество околоплодной жидкости, наличие в ней включений (хлопьев, мекония), провести биохимические пробы (измерение рН, исследование содержания гормонов, ферментов, концентрации CO2). Амниоскопия противопоказана при предлежании плаценты, кольпите, цервиците, угрозе прерывания беременности. Непосредственная оценка амниотической жидкости осуществляется после ее излития в I периоде родов. В пользу гипоксии плода свидетельствует примесь в околоплодных водах мекония и их зеленоватый цвет.
Лечение гипоксии плода
В случае выявления гипоксии плода беременная госпитализируется в акушерско-гинекологический стационар. Наличие гипоксии плода требует коррекции имеющейся акушерской и экстрагенитальной патологии матери и нормализации фетоплацентарного кровообращения. Беременной показан строгий покой, оксигенотерапия. Проводится терапия, направленная на снижение тонуса матки (папаверин, дротаверин, эуфиллин, гексопреналин, тербуталин), уменьшение внутрисосудистой свертываемости (дипиридамол, декстран , гемодериват крови телят, пентоксифиллин).
Хроническая гипоксия плода требует введения препаратов, улучшающих клеточную проницаемость для кислорода и метаболизм (эссенциальных фосфолипидов, витаминов Е, С, В6, глутаминовой кислоты, глюкозы), антигипоксантов, нейропротекторов. При улучшении состояния беременной и уменьшении явлений гипоксии плода беременной может быть рекомендована дыхательная гимнастика, аквагимнастика, УФО, индуктотермия. При неэффективности комплексных мер и сохранении признаков гипоксии плода на сроке свыше 28 недель показано родоразрешение в экстренном порядке (экстренное кесарево сечение).
Роды при хронической гипоксии плода ведутся с использованием кардиомниторинга, позволяющего своевременно применять дополнительные меры. При острой гипоксии, развившейся в родах, ребенку требуется реанимационная помощь. Своевременная коррекция гипоксии плода, рациональное ведение беременности и родов позволяют избежать развития грубых нарушений у ребенка. В дальнейшем все дети, развивавшиеся в условиях гипоксии, наблюдаются у невролога; нередко им требуется помощь психолога и логопеда.
Осложнения гипоксии плода
Профилактика гипоксии плода
Предупреждение развития гипоксии плода требует от женщины ответственной подготовки к беременности: лечения экстрагенитальной патологии и заболеваний органов репродуктивной системы, отказ от нездоровых привычек, рациональное питание. Ведение беременности должно осуществляться с учетом факторов риска и своевременным контролем за состоянием плода и женщины. Недопущение развития острой гипоксии плода заключается в правильном выборе способа родоразрешения, профилактике родовых травм.
причины, проявление, лечение и осложнения
Что такое внутриутробная гипоксия плода
Внутриутробная гипоксия плода – это крайне опасное состояние, при котором возникает кислородное голодание у малыша, находящегося еще в материнской утробе. В большинстве случаев, такая патология возникает в результате других аномальных процессов, которые связаны со здоровьем матери или ребенка, а также при патологическом течение беременности. Гипоксия грозит развитием опасных осложнений, сила которых зависит от длительности и частоты кислородного голодания.
Каждая женщина, планирующая беременность или находящаяся в прекрасном положении, должна знать, какие факторы могут спровоцировать патологию, чем она опасна и как ее распознать. Это позволит сохранить жизнь и здоровье себе и будущему малышу. Встречается патология у 15% беременных и может диагностироваться на любом сроке вынашивания ребенка. Различают несколько форм гипоксии в зависимости от скорости развития патологии:
 Молниеносная – возникает в течение нескольких часов и приводит к развитию осложнений, нередко к летальному исходу.
Молниеносная – возникает в течение нескольких часов и приводит к развитию осложнений, нередко к летальному исходу.- Острая – в большинстве случаев развивается во время родов и может продолжаться в течение нескольких часов.
- Подострая – возникает за несколько дней до родов, что обусловлено физиологическими изменениями в работе женского организма.
- Хроническая гипоксия плода – наиболее распространенная форма кислородного голодания, спровоцировать которую может множество факторов: сильный токсикоз или гестоз, развитие внутриутробной инфекции, резус-конфликт матери и ребенка и др.
Причины гипоксии плода
Спровоцировать внутриутробную гипоксию плода могут различные факторы. Наиболее распространенной причиной является плацентарная недостаточность, в результате чего нарушается процесс кровообращения между матерью, плацентой и ребенком. Недостаточное поступление кислорода и питательных веществ провоцирует развитие гипоксии.
К другим причинам гипоксии плода относится:
- Токсикоз или гестоз (поздняя степень токсикоза в острой форме).
- Обвитие плода пуповиной, что нарушает процесс кровотока.

- Предлежание плаценты, которое полностью или частично перекрывает выход из полости матки. Такая патология часто становится причиной развития патологии во время родов, поэтому требует проведения кесарево сечения.
- Перенашивание беременности, в результате чего плацента стопроцентно не справляется со своими функциональными обязанностями, так как происходит процесс ее старения.
- Развитие внутриутробных инфекций.

- Сильная интоксикация организма матери или плода.
- Врожденные или генетические патологии развития ребенка.
- Наличие у матери патологий, которые усложняют течение беременности – легочная или сердечная недостаточность, сахарный диабет, ожирение, анемия и др.
- Неправильное предлежание плода или его крупные размеры, что затрудняет его прохождение по родовым путям.

- Преждевременное старение или отслоение плаценты, разрыв матки.
- Патологии, которые возникают во время родов, например, слабая родовая деятельность.
Симптомы гипоксии плода
Для того чтобы определить развитие внутриутробной гипоксии плода необходимо внимательно следить за «поведением» малыша. На начальной стадии кислородного голодания ребенок проявляет повышенную активность и беспокойство, ощущаются частые и резкие шевеления. Любая мать, прислушивающаяся к своим ощущениям и малышу, сразу заметит изменения.
 При отсутствии помощи и продолжительном сохранении гипоксии плод не получает необходимое количество кислорода, в результате чего его активность снижается, толчки становятся редкими и слабыми. В некоторых случаях вовсе не ощущается движение малыша в утробе.
При отсутствии помощи и продолжительном сохранении гипоксии плод не получает необходимое количество кислорода, в результате чего его активность снижается, толчки становятся редкими и слабыми. В некоторых случаях вовсе не ощущается движение малыша в утробе.Незамедлительно следует обратиться к гинекологу, если двигательная активность сократилась до 3 толчков за час или движения малыша не ощущаются в течение нескольких часов.
Как определить гипоксию плода
Для того чтобы своевременно выявить гипоксию плода необходимо следить за его двигательной активностью. С этой целью рекомендуется вести «дневник движений», отмечая, сколько толчков ощутила беременная за определенный промежуток времени. Во время посещения гинеколога врач регулярно прослушивает сердцебиение, определяя его ритмичность и ясность тонов.
В случае появления симптомов, указывающих на внутриутробное кислородное голодание, необходимо незамедлительно обратиться к врачу. После визуального осмотра и прослушивания сердцебиения гинеколог назначит дополнительные диагностические процедуры:
- КТГ – оценка сердцебиения плода и его физической активности. К животу беременной присоединяются специальные датчики, а кардиомонитор фиксирует основные данные о состоянии малыша. Оценка частоты сердцебиения и активности плода позволяет оценить общее его состояние и определить, имеет ли место кислородное голодание.

- УЗИ с доплером – позволяет оценить состояние плода и проанализировать кровоток в плаценте. Такой метод диагностики позволит выявить врожденные или генетические аномалии, пороки развития и другие проблемы.
- Амниоцентез – проводится в том случае, если есть подозрение на наличие внутриутробной инфекции или сильной интоксикация.
Лечение гипоксии плода
Лечение кислородного голодания зависит от его формы и длительности. Так, в случае острой гипоксии проводится экстренное родоразрешение путем кесарево сечения.
Для лечения хронического кислородного голодания применяются следующие методы:
- Устранение причины, которая спровоцировала гипоксию (лечение инфекции, борьба с гестозом и токсикозом и др.).

- Нормализация маточно-плацентарного кровотока. В большинстве случаев с этой целью применяется Актовегин или Курантил.
- Обеспечение полного физического и морального покоя беременной. Часто назначаются седативные препараты – экстракт валерианы, настой пустырника и др.
- Расширение сосудов в области матки, что улучшает кровоток. Для этого используется Но-шпа и Эуфиллин.
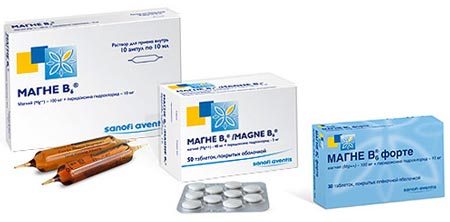
- Снижение тонуса матки при помощи Магне-В6 и Гинипрала.

- Для улучшение метаболизма назначаются специальные прпараты – Эссенциале, Хофитол и др.
- Повысить устойчивость плода к гипоксии позволят нейропротекторы и антигипоксанты.
При отсутствии положительной динамики в лечении выполняется экстренное кесарево сечение, если срок беременности составляет более 28 недель.
 Внутриутробная гипоксия плода может спровоцировать развитие ряда осложнений:
Внутриутробная гипоксия плода может спровоцировать развитие ряда осложнений:- Задержка физического развития плода.
- ДЦП.
- Аномалии и патологии развития ребенка.
- Возникновение неврологических патологий.
- Смерть плода.
Профилактика гипоксии плода
Для того чтобы не допустить развитие внутриутробной гипоксии плода и избежать возможных осложнений необходимо соблюдать простые рекомендации акушеров-гинекологов:
- Тщательно планировать беременность и готовиться к ней. Прежде всего, важно пролечить все инфекционные болезни, ввести в ремиссию хронические заболевания и пройти полное физическое обследование, при чем это рекомендуется сделать обоим партнерам.
- Регулярно посещать гинеколога для контроля за протеканием беременностью, развитием плода и состоянием женщины.
- Ведение здорового образа жизни – правильное питание, прогулки на свежем воздухе, умеренные физические нагрузки, отказ от вредных привычек.

- Обеспечение беременной полноценного отдыха.
- Регулярный контроль за двигательной активностью плода и обязательная консультация гинеколога при изменении его поведения.
- Выбор правильного метода родоразрешения. Так, если есть показания к кесарево сечению (предлежание плаценты или неправильное положение плода) не стоит о него отказываться.
Соблюдение простых превентивных мер поможет избежать гипоксии плода. Внимательное отношение к себе и прислушивание к своим ощущениям позволит родить здорового малыша.
Вконтакте
Google+
видно ли на УЗИ, можно ли определить самостоятельно и применяют ли внутриутробное лечение на ранних и поздних сроках
Гипоксия в качестве синдрома характеризуется комплексными изменениями в развитии плода, при которых кислород поступает к его тканям и органам в недостаточном количестве. Последствия этого явления для плода, либо сформировавшегося младенца могут быть разными. Все зависит от формы гипоксии.
Гипоксия плода: симптомы и последствия
 Гипоксия регистрируется примерно в 10% случаев от общего числа беременностей. Это состояние может развиваться в различные триместры беременности, а также характеризоваться различным уровнем кислородной недостаточности. Соответственно, последствия для плода будут различными. На ранних сроках патологическое состояние, связанное с дефицитом кислорода, вызывает у ребенка задержку роста, поражения ЦНС, снижение адаптации новорожденного.
Гипоксия регистрируется примерно в 10% случаев от общего числа беременностей. Это состояние может развиваться в различные триместры беременности, а также характеризоваться различным уровнем кислородной недостаточности. Соответственно, последствия для плода будут различными. На ранних сроках патологическое состояние, связанное с дефицитом кислорода, вызывает у ребенка задержку роста, поражения ЦНС, снижение адаптации новорожденного.
Что такое внутриутробная гипоксия плода
Патологическое состояние плода, вызванное дефицитом кислорода, называется гипоксией. Этот процесс характеризуется недостатком кислорода, который поступает к тканям и органам будущего малыша. Это состояние может быть острым, возникающим внезапно при родах, а также иметь хроническую форму, сопровождающую весь период беременности. Гипоксия становится причиной патологического развития плода в период беременности.
Причины появления гипоксии плода
 Специалистам важно знать механизм развития патологии: это позволит избежать ее появления в будущем. Условно причины этого явления можно поделить на несколько групп:
Специалистам важно знать механизм развития патологии: это позволит избежать ее появления в будущем. Условно причины этого явления можно поделить на несколько групп:
- недуги в организме беременной: проблемы с ССС, легкими, сдавливание нижней полой вены, интоксикация организма, анемия, отравления;
- патологии плаценты, образующиеся при гестозах, переношенной беременности, тонусе матки на поздних сроках, тромбозах сосудов плаценты, ее инфарктах, обвития пуповиной, аномалий родоразрешения;
- патологии плода, характеризующиеся процессом инфицирования, наличие у плода пороков в его развитии, анемии, продолжительное сдавливание головки ребенка в процессе родов.
На ранних сроках может ли быть
 На этих сроках гипоксия образуется из-за недостатка кислорода. Опасность патологии заключается в том, что для женщины она незаметна, а для плода может вызвать замедленное развитие. На ранних сроках начинают формироваться системы и органы организма будущего малыша. Распознать патологическое состояние на раннем сроке можно только по анализу крови женщины, где по итогам может наблюдаться дефицит гемоглобина.
На этих сроках гипоксия образуется из-за недостатка кислорода. Опасность патологии заключается в том, что для женщины она незаметна, а для плода может вызвать замедленное развитие. На ранних сроках начинают формироваться системы и органы организма будущего малыша. Распознать патологическое состояние на раннем сроке можно только по анализу крови женщины, где по итогам может наблюдаться дефицит гемоглобина.
Во втором триместре
В результате протекающего патологического состояния плода, его организм начинает задействовать собственные ресурсы. Его ритмы сердца значительно повышаются, до 160 ударов в минуту. Это необходимо для активизации кровотока. Если быстро не обнаружить патологию, то возможно задержка в развитии малыша. Этим опасна гипоксия на поздних сроках.
В третьем триместре
Женщина самостоятельно может заподозрить гипоксию плода только на определенном сроке, примерно в 16-18 недель во время шевеления малыша. На более позднем этапе его развития гипоксия может определяться по уменьшению двигательной активности. Наблюдаются редкие толчки и незаметное шевеление.
Диагностика гипоксии врачами
 Выявление патологии происходит при помощи специальных исследований:
Выявление патологии происходит при помощи специальных исследований:
- Метод допплера. Более прогрессивней метод по сравнению с обычным УЗИ, позволяющий с высокой точностью заметить патологии кровообращения в артериях матки, плаценте. Это и будет указывать на гипоксию. Нередко наблюдается замедленное сердцебиение малыша или брадикардия.
- Кардиотокография. Этот метод применяется после 30 недели.
- Анализы: гормональные, биохимические.
Видно ли на УЗИ
- УЗИ. Это исследование позволяет определить задержки в развитии плода. УЗИ измеряет рост, объемы малыша. Для того чтобы понять как работает плацента в качестве защитного барьера плода, ее замеряют.
Какое сердцебиение при кислородном голодании
Учащенное – на ранних сроков, более 140 ударов в минуту, медленное – на более позднем этапе вынашивания.
Как выявить самостоятельно
 Провести подсчет шевелений можно только после 25 недели самостоятельно.
Провести подсчет шевелений можно только после 25 недели самостоятельно.
Женщина ложится на бок в удобной для нее позе.
Необходимо акцентировать свое внимание на движениях малыша. Если в течение часа будущая мамочка насчитает менее 10 движений малыша, необходимо обратиться к врачу.
Какие ощущения
Отсутствие шевелений или двигательная неактивность плода вызывает подозрение на гипоксию.
Как определить кислородное голодание у ребенка по шевелениям
В течение 60 минут должно быть не менее 10 толчков малыша.
Нехватка кислорода у ребенка при беременности: стадии гипоксии
В утробе матери ребенок самостоятельно дышать не может. По пуповине, через плаценту к нему попадают питательные вещества и кислород. Если наблюдается дефицит кислорода, начинается гипоксия плода.
Последствия гипоксии плода для ребенка
 Последствия этого явления зависит от формы и степени выраженности. Серьезное осложнение– это гипоксия головного мозга. Этот орган страдает от нехватки кислорода более всех остальных. Нельзя сказать, во что далее выльется гипоксия в перинатальном периоде.
Последствия этого явления зависит от формы и степени выраженности. Серьезное осложнение– это гипоксия головного мозга. Этот орган страдает от нехватки кислорода более всех остальных. Нельзя сказать, во что далее выльется гипоксия в перинатальном периоде.
После родоразрешения оценить воздействие этой патологии вполне реально. Нарушения в ЦНС возможно увидеть еще в родильном доме, в первые месяцы жизни малыша. Проблемы с речевом развитием – чуть позже.
Для нервной системы последствия гипоксии головного мозга могут быть различными. Например, это может быть гиперактивность ребенка, детский церебральный паралич, парезы. Во время сложных родов в периоде острой гипоксии у ребенка может развиваться отек головного мозга, ишемия. Если наступили такие нарушения, они носят необратимый характер.

Кроме того, существуют последствия неврологического характера. Например, патологии слуха, зрения. Кроме того, патологии внутренних органов, например, сердца, почек. Если неврологические нарушения носят незначительный характер, то при ведении ребенка неврологом, к 7 годам их можно победить.
Таким образом, прогноз врачей в отношении возможных последствий зависит от раннего или позднего выявления этой патологии, а также от быстроты отказанного женщине лечения. Именно по этой причине существует график посещения женской консультации, установленный врачом.
Острая гипоксия
- Острая. Этот вид развивается в процессе родоразрешения матери.
- Хроническая. Она выявляется специалистами в гестационном периоде во время нахождения плода в утробе мамочки. В течение этой патологии выделяют два момента: кислородное голодание угрожающего характера и гипоксию. В первом случае симптомов этого состояния пока нет, но плод отстает в развитии. По этому симптому можно заподозрить патологию. И собственно гипоксия обнаруживается гинекологами при помощи УЗИ, КТГ (от 30 недель).
Легкая гипоксия
 Легкая: первичное нарушение кровотока.
Легкая: первичное нарушение кровотока.
Степени тяжести:
- Средняя: нарушение процессов обмена в организме малыша;
- Тяжелая: изменения необратимого характера в клетках плода.
ХВГП при беременности
ХВГП при беременности приобретается в результате несвоевременного обращения к врачу, как следствие, отсутствия адекватного лечения. Хотя острая форма характерна для позднего срока, родов, она может возникнуть на любой стадии вынашивания ребенка. Обычно она возникает по причине обвития пуповиной тела, ног ребенка, перегиба пуповины.

В результате этого явления кровь не поступает к плоду. Аналогичный эффект наблюдается в результате образования сгустков крови в сосудах пуповины, узлов. Острая форма не поддается лечению. Врачи в срочном порядке извлекают плод в целях возможного сохранения жизни ребенку.
Что такое дистресс синдром
 Это угрожающее состояние плода (иначе – гипоксия внутри утробы матери, респираторный дистресс синдром). Плод реагирует на дефицит поступающего кислорода. Это явление возникает, согласно статистике, примерно в 20% ситуаций от всех беременностей.
Это угрожающее состояние плода (иначе – гипоксия внутри утробы матери, респираторный дистресс синдром). Плод реагирует на дефицит поступающего кислорода. Это явление возникает, согласно статистике, примерно в 20% ситуаций от всех беременностей.
Дистресс плода имеет свои разновидности, которые классифицируются по признакам временного интервала:
- Обнаруживается в период ношения ребенка.
- Выявляется при родах.
Этот синдром может проявляться во время беременности, а также остро возникнуть во время родов. На ранних сроках этот синдром более опасен, но к 30 неделям риск возникновения серьезных проблем со здоровьем малыша минимизируется. Это объясняется тем, что врачи в случае ситуации, угрожающей жизни младенца, предпримут операцию по кесаревому сечению. Она проводится экстренно.
По степени страдания плода дистресс синдром делится на стадии:
- Компенсация (этот этап длится несколько недель).
- Субкомпенсации (в этот период женщине срочно необходима помощь медиков).
- Декомпенсации (помощь специалистов должна быть оказана экстренно, так как происходит внутриутробная асфиксия, иными словами, малыш задыхается).
Как избежать внутриутробной гипоксии плода традиционными методами
 Лечение гипоксии традиционными средствами включают в себя комплекс мероприятий:
Лечение гипоксии традиционными средствами включают в себя комплекс мероприятий:
- Прием но-шпы для расширения сосудов.
- Прием Магне-6 для снижения тонуса матки.
- Прием актовегина для активизации кровообращения.
- Для нормализации обменных процессов – употребление белков и аминокислот.
- Прием хофитола для стабилизации проницаемости клеток.
- Нейпропротекторы – для повышения защитных функций.
Женщинам нередко назначается курантил в целях повышения работоспособности иммунной системы, а также предотвращения или ликвидации тромбов. Препараты назначаются индивидуально каждой женщине. Лекарства, употребляемые беременной, не должны иметь противопоказаний.
Беременная женщина должна скорректировать свое поведение. Во-первых, ей необходимо дышать свежим воздухом. Во-вторых, больше гулять. Если наступает лето, лучше всего ей выехать за пределы города с загрязненным воздухом.
В помещении регулярно его проветривайте. Было бы неплохо освоить технику правильного дыхания. Это обеспечит дополнительный приток крови к тканям плода.
Беременной женщине показана физическая нагрузка. Ее польза очевидна, но упражнения должны быть выбраны под контролем специалиста. Популярны среди женщин йога, пилатес, ходьба, аквааэробика. Ну и главное – захватите с собой отличное настроение: это важно.
Какая профилактика гипоксии народными средствами
 Лечиться народными средствами при серьезном диагнозе, включая и гипоксию плода, недопустимо. Во время беременности женщина должна регулярно питаться, но не фаст фудом, а здоровой пищей с необходимым количеством витаминов и минералов. Даже их дефицит приводит к недоразвитию плода. Из рациона должны быть исключены продукты, содержащие высокий уровень углеводов, пестицидов, добавок.
Лечиться народными средствами при серьезном диагнозе, включая и гипоксию плода, недопустимо. Во время беременности женщина должна регулярно питаться, но не фаст фудом, а здоровой пищей с необходимым количеством витаминов и минералов. Даже их дефицит приводит к недоразвитию плода. Из рациона должны быть исключены продукты, содержащие высокий уровень углеводов, пестицидов, добавок.
Было бы нелишним употребление специальных витаминных комплексов, предназначенных специально для беременных женщин. Витаминные комплексы состоят из фолиевой кислоты, витаминов С и Е.
Как долго ребенок может расти при кислородном внутриутробном голодании
 При остром течении патологии врачи принимают решение о кесаревом сечении или вызывание родов специальными препаратами.
При остром течении патологии врачи принимают решение о кесаревом сечении или вызывание родов специальными препаратами.
Острая гипоксия опасна для малыша, так как высока вероятность летального исхода.
При хронической форме гипоксию лечат. Конечно, лечение должно быть адекватным и своевременным, чтобы ребенок не страдал в утробе матери.
Что важно помнить
При подозрении на гипоксию плода женщина должна обратиться к врачу. Если она заметила снижение активности шевелений малыша – это также повод посетить гинеколога немедленно.
Гипоксия – это состояние кислородного голодания плода, сформировавшегося в утробе младенца. Различают несколько форм этой патологии. Последствия возникают в зависимости от формы, а также запущенности заболевания. В целях избежания серьезных последствий необходимо лечить гипоксию, посещать врача в установленные им периоды времени, не пропускать приемы. Не все женщины подозревают неладное: на кону стоит жизнь и здоровье горячо ожидаемого малыша!
Полезное видео
хроническая внутриутробная гипоксия — это … Что такое хроническая внутриутробная гипоксия?
- хроническая внутриутробная гипоксия
Медицина: хроническая внутриутробная гипоксия плода
Универсальный англо-русский словарь. Академик.ру. 2011.
- хроническая трудноизлечимая боль
- хронический инвалид
Смотреть что такое «хроническая внутриутробная гипоксия» в других словарях:
Синдром аспирации мекония — Классификация и внешние ресурсы Микрофотография плодных оболочек с макрофагами, содержащими меконий, обнаружение, которое может сопровождать аспирацию мекония.H E пятно… Википедия
Пневмоторакс — Классификация и внешние ресурсы Спонтанный правосторонний пневмоторакс (слева на изображении). Стрелка, указывающая край спавшегося легкого. ICD 10 J… Википедия
Респираторные заболевания — Классификация и внешние ресурсы Микрофотография эмфизематозного легкого; эмфизема — распространенное респираторное заболевание, тесно связанное с курением. H E пятно. ICD… Википедия
Преждевременные роды — Классификация и внешние ресурсы Интубированный недоношенный ребенок в инкубаторе ICD 10 O… Wikipedia
Детский респираторный дистресс-синдром — Классификация и внешние ресурсы МКБ 10 P22 МКБ 9 769… Википедия
Сердечно-сосудистые заболевания — Классификация и внешние ресурсы МКБ 10 I51.6 МКБ 9 429.2… Википедия
Пневмомедиастинум — Классификация и внешние ресурсы КТ, показывающая воздух в средостении ICD 10 J… Wikipedia
Полицитемия — Классификация и внешние ресурсы Диаграмма объема упакованных клеток. ICD 10 D… Википедия
Желтуха новорожденных — Классификация и внешние ресурсы Желтуха у новорожденных МКБ 10 P58, P… Wikipedia
Хориоамнионит — Классификация и внешние ресурсы Микрофотография, показывающая хориоамнионит.Группы синих точек — это воспалительные клетки (нейтрофилы, эозинофилы и лимфоциты). H E пятно… Википедия
Синдром руминации — Классификация и внешние ресурсы A… Wikipedia
хроническая внутриутробная гипоксия — это … Что такое хроническая внутриутробная гипоксия?
- хроническая внутриутробная гипоксия
хроническая внутриутробная гипоксия плода
Англо-русский медицинский словарь. 2012.
- хроническая псевдообструкция кишечника
- хроническое облучение
Смотреть что такое «хроническая внутриутробная гипоксия» в других словарях:
Синдром аспирации мекония — Классификация и внешние ресурсы Микрофотография плодных оболочек с макрофагами, содержащими меконий, обнаружение, которое может сопровождать аспирацию мекония.H E пятно… Википедия
Пневмоторакс — Классификация и внешние ресурсы Спонтанный правосторонний пневмоторакс (слева на изображении). Стрелка, указывающая край спавшегося легкого. ICD 10 J… Википедия
Респираторные заболевания — Классификация и внешние ресурсы Микрофотография эмфизематозного легкого; эмфизема — распространенное респираторное заболевание, тесно связанное с курением. H E пятно. ICD… Википедия
Преждевременные роды — Классификация и внешние ресурсы Интубированный недоношенный ребенок в инкубаторе ICD 10 O… Wikipedia
Детский респираторный дистресс-синдром — Классификация и внешние ресурсы МКБ 10 P22 МКБ 9 769… Википедия
Сердечно-сосудистые заболевания — Классификация и внешние ресурсы МКБ 10 I51.6 МКБ 9 429.2… Википедия
Пневмомедиастинум — Классификация и внешние ресурсы КТ, показывающая воздух в средостении ICD 10 J… Wikipedia
Полицитемия — Классификация и внешние ресурсы Диаграмма объема упакованных клеток. ICD 10 D… Википедия
Желтуха новорожденных — Классификация и внешние ресурсы Желтуха новорожденных МКБ 10 P58, P… Wikipedia
Хориоамнионит — Классификация и внешние ресурсы Микрофотография хориоамнионита.Группы синих точек — это воспалительные клетки (нейтрофилы, эозинофилы и лимфоциты). H E пятно… Википедия
Синдром руминации — Классификация и внешние ресурсы A… Wikipedia
PHARMATECA »ТРАВЯНЫЕ ПРЕПАРАТЫ ПРИ ХРОНИЧЕСКОЙ ВНУТРИМАТОЧНОЙ ГИПОКСИИ У НОВОРОЖДЕННЫХ
В статье представлены результаты использования растительного препарата (Траумель С) для коррекции осложнений пограничных состояний и лечения последствий хронической внутриутробной гипоксии под контролем микроциркуляторного русла крови. поток методом лазерной доплеровской флоуметрии. Установлено улучшение пограничных состояний в группах высокого риска новорожденных при устранении последствий хронической внутриутробной гипоксии и уменьшение выраженности неврологического дефицита у новорожденных в остром периоде, что подтверждено оптимизацией микроциркуляторного кровотока у детей, получавших Траумель С. .
Способы коррекции соматических и неврологических нарушений у детей, испытавших хроническую внутриутробную гипоксию (ХВГ), несмотря на многолетнюю историю, обозначенную проблему. Степень внутриутробно перенесенной гипоксии и толерантности к ней различных систем организма, плода и затем новорожденного сугубо индивидуальна и зависит от многих факторов (гестационный и хронологический возраст, степень зрелости и т.д.). Это в конечном итоге приводит к тому, что практически сравнимые неблагоприятные факторы во время беременности, сопровождающиеся ХВГ, вызывают разные по тяжести проявления и исходы острых состояний органов и систем организма, плода и новорожденных, ведущие к высокой перинатальной заболеваемости и смертности.Основное место среди последствий ХВГ занимает патология центральной нервной системы (ЦНС). Общепринятые методы лечения этих состояний у новорожденных не всегда удовлетворяют неонатологам, основным приоритетом деятельности которых является своевременная диагностика и коррекция функциональных нарушений, синдромов, дезадаптации и патологических состояний. Именно в неонатальном периоде наиболее интенсивные изменения в становлении функций важнейших органов и систем, обеспечивающих постоянство внутренней среды организма, как функции почек, печени, легких, желудочно-кишечного тракта, эндокринной, иммунной и других систем, характеризующих адаптацию к внеутробной жизни, особенно в первую неделю после рождения.Особенность гомеостаза новорожденного ребенка является в т.ч. незрелость экскреторных систем организма, т.е. склонность кумуляции.
В связи с этим рядом аллопатических препаратов может вызывать много побочных и даже повреждающих эффектов. Безопасным и безопасным для организма человека лекарственных препаратов является актуальным. Особый интерес в этом плане представляет использование объектов природного происхождения, к которым относятся комплексные гомеопатические средства или антигомотоксические средства, открывающие большие перспективы применения у детей.В научной литературе последних лет широко обсуждаются вопросы данного вида терапии, что становится актуальным при учете требований к препаратам, используемым в педиатрии: эффективность, безопасность, отсутствие аллергических, иммунопатологических и токсических нагрузок, отсутствие отрицательного влияния на физическое, психическое, моторное, эмоциональное развитие ребенка и способность к сохранению или повышению потенциала организма.
Одним из наиболее часто применяемых в различных областях медицины препаратов природного происхождения является Траумель С.Механизм его действия формируется из комплексного эффекта его компонентов и характеристик тонуса сосудов (аконит, арника) и их уплотнением, устранением венозного стаза и противотромбозным эффектом (гамамелис), активацией клеточного дыхания (гепар сульфур), стимуляцией защитных сил организма (эхинацея), восстановлением нервно-мышечной проводимости (арника, гиперикум) и др. Имеются сообщения о включении Траумеля С в протокол лечения герпесвирусной инфекции, превентивного лечения новорожденных с дыхательными нарушениями и т.д. Информации об его эффективности при лечении новорожденных, перенесших ХВГ, недостаточно.
Материал и методы
Нам представилось интересным изучить клинические аспекты применения этого препарата как при пограничных условиях, так и при патологических состояниях раннего неонатального периода. С учетом факторов природного происхождения препарата Траумель С, методы безопасного действия и повышения адаптационных возможностей организма новорожденного при переходе внутриутробного к внеутробному существованию.Известно, что ранний неонатальный период показывает особым напряжением всех механизмов функционирования ребенка в условиях внеутробного существования. Течение и исход т.н. переходных или пограничных состояний дают информацию о степени функциональной зрелости ребенка, готовности его к адаптации и выживанию. Пограничные эти состояния называют не только потому, что они находятся на границе двух периодов жизни (внутри- и внеутробного), но и потому, что они обычно физиологичные для новорожденных, они при определенных условиях. внутриутробного периода и родового акта, условий внешней среды после рождения, ухода, вскармливания, наличия у ребенка заболеваний) могут принимать патологические черты.На практике даже у практически здоровых доношенных новорожденных детей отмечается пролонгированное течение т.н. пограничных состояний, что требует исключения различных видов патологии. Применение средств природного происхождения могло бы обеспечить мягкую коррекцию этих состояний в границах раннего неонатального периода и исключить необходимость более широких лечебных мероприятий.
На 1-м этапе нашей работы мы изучили течение пограничных состояний у доношенных новорожденных от матерей с осложнениями беременности и беременности, вошли в группу риска развития осложнений в период ранней неонатальной адаптации, получавших и не получавших Траумель С.Основную группу (получавших Траумель С) и группу сравнения (не получавших Траумель С) составили доношенные новорожденные от матерей с отягощенным анамнезом и осложненным течением беременности и родов, оценкой при рождении по шкале Апгар 7 и выше баллов. С информированного согласия была проведена профилактика и коррекция пролонгированного действия по использованию препарата Траумель С. Препарат назначен в виде «питьевых ампул» по следующей схеме: 1 раза препарата растворяли в 1 мл физиологического раствора по 0,5 мл 2 в сутки сублингвально через час после кормления курсом 5–6 дней.
На 2-м этапе работы под нашим наблюдением находились 74 новорожденных ребенка от матерей с осложненным течением беременности, сопровождавшимся хронической фетоплацентарной недостаточностью и ХВГ плода. С согласия матерей было проведено исследование эффективности препарата Траумель для лечения новорожденных с ХВГ для профилактики и лечения неблагоприятных исходов патологических состояний раннего неонатального периода. Критериями отбора стали наличие клинических синдромов церебральной ишемии 1-й и 2-й степеней.Новорожденные дети были разделены на 2 группы: 1-я (основная, 36 новорожденных) получала базовую терапию + Траумель С, группа сравнения (38 детей) — только базовую терапию. Траумель С применением в виде «питьевых ампул»: 1 мл препарата растворяли в 1 мл физраствора и по 0,5 мл 4 в сутки закапывали сублингвально через час после кормления. Базовая терапия проводилась согласно общепринятым протоколам лечения и включила введение глюкозы, магния сульфата, менадиона натрия бисульфита, пирацетама курсом 5 дней.На 6-е сутки определялись показатели микроциркуляции методом лазерной допплеровской флоуметрии (ЛДФ) у обследованных новорожденных групп (32 ребенка) и основной группы сравнения (36 детей). Изучены следующие показатели: статистические средние значения перфузии тканей кровью — среднее арифметическое значение величины перфузии (М), среднее арифметическое отклонение амплитуды колебаний кровотока от среднего арифметического значения (СКО) и коэффициент вариации (Ку).
Результаты исследования и их обсуждение
Из табл.1 видно, что в основной группе детей отмечается более гладкое течение ранней неонатальной адаптации. Одним из объективных показателей, отражающих его течение, является первоначальная максимальная убыль массы тела (ПУМТ), которая в норме не превышает 8–10% от массы ребенка при рождении. ПУМТ выше 8–10% требует от врача-неонатолога стандартной интерпретации и исключения патологических состояний (внутриутробные инфекции, синдром срыгивания и рвоты, гипертензионный синдром и т.д.).
ПУМТ более 8–0% у новорожденных, получавших Траумель С, отмечалась в 13,8% случаев, в группе сравнения этот показатель был почти в 4 (52,6%) раза выше.Восстановление первичной массы тела к 6–7-му дню отмечено почти у 70% новорожденных основной группы, а в группе сравнения этот показатель был в 2 (34%) раза меньше) Такое пограничное состояние, как гормональный криз, отражает степень зрелости новорожденного, по данным Н.П. Шабалова, у детей с четко выраженным половым кризом в период новорожденности он протекает более гладко. В группе он встречался в 75% случаев, в группе сравнения — только у 65,8% новорожденных. Токсическая эритема имела место лишь у 16,7% детей, получавших Траумель С, против 28,95% в группе сравнения.Мочекислый инфаркт почек также реже встречался у детей основной группы.
Транзиторная гипербилирубинемия развивается у всех новорожденных в первые дни жизни, но при ее физиологическом длительности не превышает 7 дней. Купирование физиологической гипербилирубинемии у новорожденных, получавших Траумель С, произошло быстрее (38,9%), чем в группе сравнения (26,32%).
Особого внимания в неонатальном периоде заслуживают новорожденные, внутриутробно перенесшие состояние длительного кислородного голодания.Как правило, у этих детей диагностируют гипоксически-ишемическую энцефалопатию ЦНС различной степени тяжести. По существующему протоколу лечения таких детей в раннем неонатальном периоде список методов ограничен в силу их побочных эффектов и недостаточной изученности позиций доказательной медицины. Особый интерес представляет клинический аспект — динамика неврологических симптомов при применении природного природного происхождения (табл. 2).
При сравнении эффективности различных методов терапии положительная динамика была у всех детей, однако у новорожденных, получавших другие методы лечения Траумель С, чаще отмечались нормализация мышечного тонуса, уменьшение числа срыгиваний, мягкий седативный эффект, нормализация возбудимости, ритма сна.
Одним из показательных признаков эффективности стало меньшее число переводов детей на 2-й этап выхаживания: 4 (11,11%) против 10 (26,32%) в контрольной группе. Есть основания использовать, что препарат природного происхождения Траумель снижает тяжесть неврологической симптоматики у новорожденных с последствиями ХВГ.
Как известно, хроническая внутриутробная гипоксия по своему патогенезу отличается от острой гипоксии, развившейся в родах. ХВГ в зависимости от длительности течения приводит к антенатальной пневмопатии, энцефалопатии, ангиопатии, незрелости ферментных систем печени, низким резервным возможностям надпочечников и щитовидной железы, иммунодефицитным состояниям.Патогенез гипоксии неразрывно связан, в т.ч. с нарушением кровообращения в сосудистом русле, при увеличении длительности и тяжести патологического состояния происходит смещение васкулярных нарушений в микроциркуляторное микро звено, поэтому диагностикациркуляторных нарушений может дать информацию о перенесенной новорожденным ребенком внутриутробно хронической гипоксии. Одним из современных методов оценки состояния микроциркуляторного русла у больных и здоровых является метод ЛДФ.
Судя по данным табл.3, достоверных различий между основной и группой сравнения не найдено, хотя все показатели (М, СКО, Ку) оказались ниже в группе сравнения.
Возможно, для получения более достоверных результатов нужно увеличить число наблюдений. Более объективную картину микроциркуляции крови дает амплитудно-частотный анализ допплерограмм (табл. 4).
Как видно из табл. 4. эндотелиальный, нейрогенный и микроциркуляции имеют достоверную разницу между сердечно-сосудистыми заболеваниями, т.е. данные допплерограммы основной группы детей, получавших вместе с терапией Траумель С, были достоверно выше таковых в группе контроля, что указывает на возможное влияние на один из основных звеньев патогенеза гипоксии состояния гемодинамики в микроциркуляторном русле.Полученные показатели допплерограммы свидетельствуют об улучшении микроциркуляции кожи у новорожденных детей при введении в комплекс терапии последствий ХВГ препарата природного происхождения Траумель С. Однако различия показателей в таких компонентах, как миогенный и дыхательный, оказались недостоверными. По-видимому, базовая терапия, по сути, представляет собой функцию метаболической коррекции, также оказывала достаточное влияние на инструменты микроциркуляции. Но следует учесть, что базовая терапия не обеспечивает полного восстановления функциональных систем организма и стабилизации гомеостаза, а также не имеет достаточного влияния на ведущие звенья патогенеза гипоксии, в то время как основные принципы лечения препаратами природного происхождения, в частности антигомотоксическими, на коррекцию процессов саморегуляции и самовосстановления организма и могут быть эффективно использованы для усовершенствования методов лечения гипоксии у новорожденных, в т.ч. в комплексе с существующей терапией.
Заключение
Таким образом, применение препарата природного происхождения Траумель С у новорожденных оказывает положительное действие в индуцирование более гладкого лечения пограничных состояний раннего неонатального периода. По-видимому, это связано с регулирующим характером воздействия сверхмалых и потенцированных доз компонентов, составляющих этот препарат, облегчающих адаптационные процессы новорожденного организма при переходе к внеутробному существованию.Не важно выявленное влияние препарата Траумель С на неврологическую симптоматику, связанную с природным происхождением ХВГ. Установлено снижение тяжести неврологических симптомов гипоксически-ишемической энцефалопатии в остром периоде.
Л.И. Ильенко — доктор медицинских наук, профессор, заслуженный врач Российской Федерации, заведующий кафедрой госпитальной педиатрии №2 педиатрического факультета ФГБОУ ВПО РНГМУ им. Н.И. Пирогова РМХ, Москва
.хроническая внутриутробная гипоксия — с английского на русский
См. также в других словарях:
Синдром аспирации мекония — Классификация и внешние ресурсы Микрофотография плодных оболочек с макрофагами, нагруженными меконием, открытие, которое может сопровождать аспирацию мекония. H E пятно… Википедия
Пневмоторакс — Классификация и внешние ресурсы Спонтанный правосторонний пневмоторакс (слева на изображении).Стрелка, указывающая край спавшегося легкого. ICD 10 J… Википедия
Респираторные заболевания — Классификация и внешние ресурсы Микрофотография эмфизематозного легкого; эмфизема — распространенное респираторное заболевание, тесно связанное с курением. H E пятно. ICD… Википедия
Преждевременные роды — Классификация и внешние ресурсы Интубированный недоношенный ребенок в инкубаторе ICD 10 O… Wikipedia
Детский респираторный дистресс-синдром — Классификация и внешние ресурсы МКБ 10 P22 МКБ 9 769… Википедия
Сердечно-сосудистые заболевания — Классификация и внешние ресурсы МКБ 10 I51.6 МКБ 9 429.2… Википедия
Пневмомедиастинум — Классификация и внешние ресурсы КТ, показывающая воздух в средостении ICD 10 J… Wikipedia
Полицитемия — Классификация и внешние ресурсы Диаграмма объема упакованных клеток. ICD 10 D… Википедия
Желтуха новорожденных — Классификация и внешние ресурсы Желтуха новорожденных МКБ 10 P58, P… Wikipedia
Хориоамнионит — Классификация и внешние ресурсы Микрофотография, показывающая хориоамнионит.Группы синих точек — это воспалительные клетки (нейтрофилы, эозинофилы и лимфоциты). H E пятно… Википедия
Синдром руминации — Классификация и внешние ресурсы A… Wikipedia








 Молниеносная – возникает в течение нескольких часов и приводит к развитию осложнений, нередко к летальному исходу.
Молниеносная – возникает в течение нескольких часов и приводит к развитию осложнений, нередко к летальному исходу.