Факторы риска, ассоциированные с развитием недифференцированной дисплазии соединительной ткани | Калаева
1. Чемоданов В.В., Сесорова И.С., Шниткова Е.В. и др. Анкетирование индивидов в выявлении дисплазии соединительной ткани. Современные проблемы науки и образования. 2015; 2: 90. [Chemodanov V.V., Sesorova I.S., Shnitkova E.V. i dr. Questioning of individuals in detection of a dysplasia of connecting fabric. Sovremennye problemy nauki i obrazovanija. 2015; 2: 90 (in Russ.)].
2. Дисплазия соединительной ткани: тактика ведения пациентов в условиях общей врачебной практики. Проект клинических рекомендаций. Ассоциация врачей общей практики (семейных врачей) Российской Федерации. М., 2013: 5. [Connective tissue dysplasia: patient management tactics in the under the conditions of the general medical practice. Сlinical recommendations / Association of the general practice doctors (family physicians) of the Russian Federation.
3. Иванова Е.А., Плотникова О.В., Глотов А.В. и др. Профилактика потерь здоровья у лиц подросткового возраста с фенотипическими проявлениями дисплазии соединительной ткани. Казанский медицинский журнал. 2012; 1: 93–97 [Ivanova E.A., Plotnikova O.V., Glotov A.V. i dr. Prevention of the health problems in the adolescents with phenotypic manifestations of the connective tissue dysplasia. Kazanskiy meditsinskiy zhurnal. 2012; 1: 93–97 (in Russ.)].
4. Арсентьев В.Г., Асеев М.В., Баранов В.С. и др. Результаты молекулярно-генетического обследования детей с дисплазиями соединительной ткани. Педиатрия. 2013; 92 (4): 27–30 [Arsent’ev V.G., Aseev M.V., Baranov V.S. i dr. The results of molecular genetic research of children with dysplasia of connective tissue. Pediatriya. 2013; 92 (4): 27–30 (in Russ.)].
5. Czaprowski D., Kotwicki T., Pawłowska P. et al. Joint hypermobility in children with idiopathic scoliosis: SOSORT award 2011 winner. Scoliosis. 2011; 6: 22.
Czaprowski D., Kotwicki T., Pawłowska P. et al. Joint hypermobility in children with idiopathic scoliosis: SOSORT award 2011 winner. Scoliosis. 2011; 6: 22.
6. Кадурина Т.И., Гнусаев С.Ф., Аббакумова Л.Н. и др. Наследственные и многофакторные нарушения соединительной ткани у детей. Алгоритмы диагностики. Тактика ведения. Проект российских рекомендаций. Медицинский вестник Северного Кавказа. 2015; 10. (1):. 5–35 [Kadurina T.I., Gnusaev S.F., Abbakumova L.N. i dr. Heritable and multifactorial lesions of the connective tissue in children. Algorithms of the diagnostics. Management tactics. Project of the Russian recommendations. Meditsinskiy Vestnik Severnogo Kavkaza. 2015; 10 (1): 5–35 (in Russ.)].
7. Кадурина Т.И., Аббакумова Л.Н. Дисплазия соединительной ткани: путь к диагнозу. Вестник Ивановской медицинской академии. 2014; 19 (3): 5–11. [Kadurina T.I., Abbakumova L.N. Dysplasia of the connective tissue: the way to diagnosis. Vestnik Ivanovskoy meditsinskoy akademii. 2014; 19 (3): 5–11 (in Russ.)].
[Kadurina T.I., Abbakumova L.N. Dysplasia of the connective tissue: the way to diagnosis. Vestnik Ivanovskoy meditsinskoy akademii. 2014; 19 (3): 5–11 (in Russ.)].
8. Аббакумова Л.Н., Арсентьев В.Г., Кадурина Т.И. и др. Полиорганные нарушения при дисплазиях соединительной ткани у детей. Алгоритмы диагностики. Тактика ведения. Проект российских рекомендаций. Педиатр. 2016; 7 (4): 5–38. [Abbakumova L.N., Arsent’ev V.G., Kadurina T.I. et al. Multiple organ disorders of the connective tissue dysplasia in children. Algorithms of the diagnostics. Management tactics. Project of the Russian recommendations. Pediatriya. 2016; 7 (4): 5–38 (in Russ.)].
9. Cappelli S., Bellando Randone S., Martinovic D. et al. “To Be or Not To Be,” ten years after: evidence for mixed connective tissue disease as a distinct entity. Semin. Arthritis Rheum. 2012; 41: 589–598.
10. Кадурина Т.И. Горбунова В.Н. Дисплазия соединительной ткани : руководство для врачей. СПб., 2009: 704. [Kadurina T.I., Gorbunova V.N. Dysplasia of the connective tissue : guideline for the physicians. St.-Peterburg, 2009: 704 (in Russ.)].
11. Курзина Е.А., Жидкова О.Б., Петренко Ю.В. и др. Характеристика дисплазий соединительной ткани у детей, перенесших тяжелую перинатальную патологию. Педиатрия. 2013; 92 (4): 31–36 [Kurzina Е.А., Zhidkova О.B., Petrenko Yu.V. i dr. The characteristic of the connective tissue dysplasia in children suffered after severe perinatal pathology. Pediatriya. 2013; 92 (4): 31–36 (in Russ.)].
12. Викторова И.А., Нечаева Г.И., Киселева Д.С. и др. Дисплазия соединительной ткани: особенности амбулаторного ведения пациентов в различных возрастных периодах. Лечащий врач. 2014; 9: 76. [Viktorova I.A., Nechaeva G.I., Kiseleva D.S. i dr. Dysplasia of the connective tissue: features of ambulatory treatment of patients in different age periods. Lechashchiy vrach. 2014; 9: 76 (in Russ.)].
Лечащий врач. 2014; 9: 76. [Viktorova I.A., Nechaeva G.I., Kiseleva D.S. i dr. Dysplasia of the connective tissue: features of ambulatory treatment of patients in different age periods. Lechashchiy vrach. 2014; 9: 76 (in Russ.)].
Гипоксия в родах. Помощь остеопата
Гипоксически-ишемическое поражение центральной нервной системы перинатального генеза – это очень частый диагноз, с которым обращаются родители со своими детьми. 75-85% заболеваний нервной системы у детей своими истоками уходят в ранние сроки внутриутробного развития или проблемы в родах. Внутриматочная гипоксия и гипоксия в родах обуславливают нарушения маточно-плацентарного кровообращения, что может сопровождаться недостатком кислорода у плода. Гипоксические нарушения у детей часто связаны с функциональным дисбалансом, ограничением кровотока и движения ликвора. Остеопатия нормализует движения в теле и способствует питанию мозга, исправлению негативных послествий перенесенной гипоксии.
Гипоксия и асфиксия, происходящие в родах и в период новорожденности, не проходят бесследно и могут оказать негативное воздействие на развивающийся мозг. Исходом может стать значительная потеря нейронов, дистрофические изменения нервных клеток в коре головного мозга и в подкорковых структурах и желудочках головного мозга.
В клинической картине могут быть такие симптомы:
При дефиците кислорода нарушается ауторегуляция мозгового кровообращения, изменяется проницаемость нейронов, нарушается обмен веществ в нервных клетках, скапливаются вредные аминокислоты и свободные радикалы. В результате токсических действий этих веществ наступает гибель нейронов, возникает запрограммированная смерть нервных клеток. С учетом прогрессирования деформации нейронов, клинические симптомы могут проявиться позже, через несколько лет. Это говорит о том, что дети после перенесенной гипоксии должны наблюдаться неврологом и остеопатом.
Диагностика гипоксии
Дети с диагнозом перинатальное постгипоксическое поражение ЦНС наблюдаются неврологом в течение 2 лет.
- УЗИ головного мозга показывает анатомию нервной системы
- электроэнцефалограмма (ЭЭГ) характеризует функцию нейронов
- допплерография сосудов головного мозга характеризует функции сосудов мозга, с какой скоростью и симметричностью они работают и насколько качественно доставляют кислород мозгу.
- МРТ крайне редко делается детям в первые 2 года, так как требуется наркоз для проведения этого исследования.
- Кисты (появляются уже после 10-14 дня после гипоксии).
- Деформация извилин и борозд головного мозга.
- Перивентрикулярная лейкомаляция – некроз клеток мозга вокруг желудочков мозга, является в плане прогноза крайне неприятным симптомом, часто заканчивается гидроцефалией и ДЦП.

- Увеличение размеров желудочков мозга, межполушарной щели и других ликворосодержащих пространств.
Периодичность проведения исследований у детей, перенесших гипоксию, 1 раз в 3 месяца до года и 1 раз в 6 мес. на втором году жизни.
Оценка по шкале Апгар не единственный критерий перенесенной гипоксии. Например, у плода, в ответ на недостаток кислорода, открывается сфинктер прямой кишки и меконий выходит в околоплодные воды, из-за чего они становятся зелеными. О кислородном голодании может свидетельствовать также состояние плаценты (преждевременное старение, аномалия развития сосудов, и т.д.). Иногда такие дети рождаются с высокой оценкой по шкале Апгар, но гипоксия все-таки имела место.
Мозг детей в первые 2 года жизни очень пластичный и с удовольствием принимает все методы лечения, быстро откликается и выдаёт прекрасные результаты. В последнее время остеопатическое лечение занимает заслуженное место в программе лечения детей, перенесших гипоксию.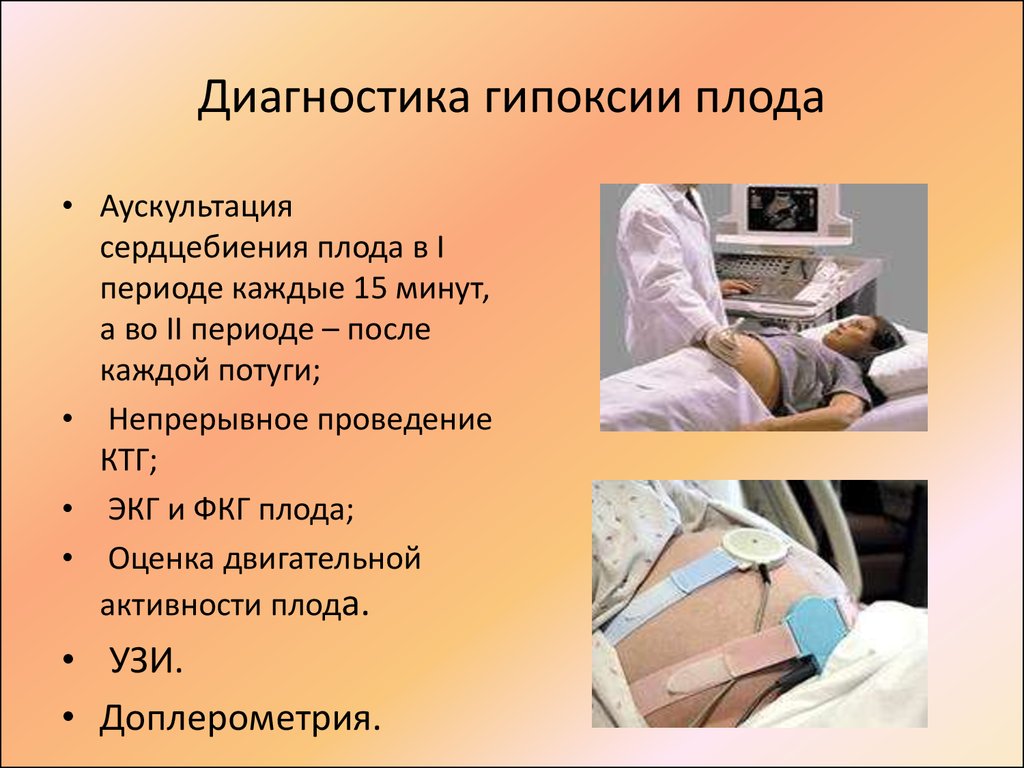
Последствия гипоксии
Ранее мы рассматривали причины и диагностику постгипоксических состояний и договорились о том, что дети, родившиеся с оценкой 7 баллов по Апгар и ниже, рассматриваются как перенесшие гипоксию. К этой группе также относятся дети, имевшие обвитие пуповиной, недоношенные дети и т.д.
Крайне важно регулярно проводить осмотры таких детей в динамике в определенные возрастные периоды: 1 мес., 3 мес., 6 мес., 9 мес., 1 год. Целью осмотра и наблюдения является профилактика и уменьшение хронических заболеваний и снижение степени отдаленных последствий. Около 83% детей, перенесших гипоксию, имеют поражения ЦНС в различных проявлениях и сочетаниях.
В течении заболевания выделяют 3 периода:- острый период до 1 мес.
- восстановительный период с 2 мес. до 2 лет
- исход заболевания — после 2 лет.
- Синдром повышенной нервно-рефлекторной возбудимости.

- Ребенок очень беспокойный, негативный к осмотру, отмечаются нарушения сна, нарушения мышечного тонуса и т.д.
- Гипертензионно-гидроцефальный синдром.
- Из-за увеличения количества жидкости в пространствах головного мозга повышается внутричерепное давление. Характеризуется быстрым темпом прироста окружности головы, большим родничком, беспокойным поведением, частыми срыгиваниями.
- Вегето-висцеральный синдром.
- Нарушение функций ЖКТ, частые срыгивания, частый стул или запоры, вздутие живота. Нарушение регуляции тонуса сосудов, которое проявляется как неравномерность окраски кожи (мраморность). Нарушение ритма дыхания и сердечных сокращений.
- Синдром угнетения ЦНС.
- Снижение двигательной активности, снижение тонуса мышц, ослабление рефлексов сосания и глотания.
- Пирамидный синдром.
Выражается гипертнусом икроножных мышц, тугоподвижностью в голеностопных суставах, хождением на цыпочках, задержкой темпов речевого развития, а также двигательного.
При наличии данных симптомов не стоит дожидаться планового осмотра, лучше сразу обратиться к неврологу и остеопату для ранней диагностики и лечения.
Лечение гипоксии
Постгипоксическое поражение ЦНС требует этапного лечения после проведения реанимационных мероприятий (если они были необходимы) начинается восстановительный период, применяется:
- ЛФК
- массаж
- физиотерапевтическое лечение
- медикаментозная терапия (ноотропные препараты, сосудистые препараты, витамины)
- гидрокинезотерапия (плавание)
- все активнее применяются такие методы, как бобат-терапия, войта-терапия, которые особенно полезны для детей с нарушением мышечного тонуса
- остеопатия.
Остеопатическое лечение гипоксии в родах
Остеопатическое лечение по праву занимает одно из ведущих мест в реабилитации детей, перенесших гипоксию. Балансировка костей черепа позволяет снять напряжение с твердой мозговой оболочки и с полушарий головного мозга, тем самым обеспечивая максимально полноценное функционирование ЦНС.
Остеопатические методики позволяют осуществить дренаж венозных синусов, в результате чего налаживается резорбция ликвора и нормализуется внутричерепное давление. Освобождение шейного отдела позвоночника, устранение кривошеи способствует адекватному кровоснабжению головного мозга.
Раннее проведение остеопатического лечения на первом году жизни позволяет детям не только не отставать в развитии от своих сверстников, но иногда даже развиваться с опережением. Очень важно проводить это лечение с первых месяцев жизни, так как это поможет избавиться от отдаленных клинических патологических симптомов. Сеансы остеопатии детям проводятся начиная с первого месяца жизни. Остеопатическое лечение, создавая оптимальное функционирование ЦНС останавливает процесс постгипоксических изменений в нейронах, тем самым как-бы перепрограммирует мозг на полноценное развитие.
Не нужно бояться гипоксии, нужно предпринять весь комплекс мер для реабилитации после неё. Тем более, что современная медицина даёт нам множество инструментов для этого.
Преимущества лечения последствий гипоксии родов в нашем медицинском центре Неонатус Санус
Наша клиника остеопатии и неврологии на Васильевском острове «Неонатус Санус » — здоровье с рождения, имеет большой практический опыт профилактики и лечении новорожденных детей, младенцев и детей грудничкового возраста.
Мы умеем и любим работать с маленькими детьми!
В нашей клинике работают опытные врачи-остеопаты, неврологи. Каждому малышу уделяется много внимания, чтобы понять ребенка, точно оценить его состояние, дать рекомендации родителям и при необходимости провести эффективное остеопатическое лечение.
В нашем центре вы можете получить лучшее обследование, лечение и рекомендации от ведущих специалистов Санкт-Петербурга.
Клинический пример лечения последствий гипоксии в нашем остеопатическом центре
Отзыв наших пациентов о лечении гипоксии
Катюша родилась от первой беременности на сроке 40 недель. Состояние после рождения было тяжелым за счёт асфиксии. Оценка по шкале Апгар 1/4 балла. Через 3 часа в связи с дыхательной недостаточностью и судорогами была переведена на реанимационное отделение. Проводилась искусственная вентиляция легких, гипотермия мозга.
Оценка по шкале Апгар 1/4 балла. Через 3 часа в связи с дыхательной недостаточностью и судорогами была переведена на реанимационное отделение. Проводилась искусственная вентиляция легких, гипотермия мозга.
Результатом тяжелой гипоксии мозга явился диагноз: Детский Церебральный Паралич, правосторонний спастический гемипарез. В возрасте 1 года 6 месяцев она впервые появилась в нашем центре. Основной жалобой была задержка двигательного развития, ходьба самостоятельная появилась только в 1год и 4 месяца. При ходьбе испытывала большие проблемы в связи с высоким гипертонусом мышц по всей правой стороне, отмечалось косоглазие и беспокойное поведение.
После проведённого лечения у девочки практически нормализовался мышечный тонус, походка максимально приблизилась к физиологической, у девочки прекрасное речевое развитие, она с удовольствием ходит в детский сад и общается со сверстниками.
Благодарим родителей за предоставленный видеоматериал.
Видеоотзыв смотрите по сслыке
Гипоксия плода, обзорная статья
Кислород необходим будущему ребенку не меньше, чем его матери, но в отличие от неё он получает этот элемент не через легкие, а посредством плацентарного кровоснабжения. Когда этот естественный процесс нарушается — возникает кислородное голодание, которое и называют гипоксией плода. К каким последствиям это приводит и как их избежать?
Когда этот естественный процесс нарушается — возникает кислородное голодание, которое и называют гипоксией плода. К каким последствиям это приводит и как их избежать?
Причины кислородного голодания плода и диагностика патологии
Термин гипоксия плода обозначает нехватку кислорода в его организме, приводящую к серьезным патологическим изменениям. Это состояние возникает как во время вынашивания, так и при родах. В первом случае – это хроническая гипоксия, во втором – ее острая форма.
Хроническая гипоксия плода в первые месяцы беременности приводит к задержке внутриутробного роста, нарушениям в развитии ЦНС. В процессе родов может возникнуть острая кислородная недостаточность, что приводит к удушью и может служить показанием к экстренному кесареву сечению, поскольку угрожает жизни новорожденного.
Провоцируют такое состояние различные заболевания женщины, перенесенные во время или до беременности:
Симптомы гипоксии плода
Основной симптом гипоксии плода — это снижение или резкое увеличение частоты шевелений. В норме будущая мама чувствует около 10 эпизодов шевелений, каждый из которых продолжается около 1-2 минут. Если малыш затихает или двигается слишком интенсивно, это может быть признаком того, что он испытывает недостаток кислорода. В этом случае беременной назначается КТГ, в процессе которого оценивается сердцебиение будущего ребенка и количество шевелений, однако этот метод диагностики не достаточно точный. Поэтому, в случае подозрения на гипоксию плода, проводитсяУЗИ Допплера.
Еще один явный симптом кислородной недостаточности у плода — это ненормальная толщина плаценты или её отслойка. Этот признак отчетливо виден при проведении скрининговых УЗИ.
Лечение и профилактика гипоксии плода
Кислородное голодание плода служит показанием для стационарного или амбулаторного лечения, поскольку все процедуры, направленные на сохранения беременности и здоровья будущего ребенка, должны выполнять только профессиональные акушеры.
Конечно, лучшее лечение — это профилактика. Беременной рекомендуется здоровый образ жизни, частые прогулки, йога, пребывание в хорошо проветриваемых помещениях, полноценное питание, профилактика железодефицитной анемии, словом, ничто не должно препятствовать насыщению крови матери кислородом. Но иногда профилактические меры не помогают, и требуется комплексное лечение.
Лечение гипоксии плода с помощью кислородных концентраторов
Одним из эффективных современных методов лечения и профилактики гипоксии плода считается применение кислородных концентраторов – аппаратов, с помощью которых можно насытить кровь кислородом, которого так не хватает новорожденному. Кислородный концентратор представляет собой аппарат, который вырабатывает насыщенный кислород с концентрацией до 95%. Современные мобильные кислородные концентраторы позволят проводить процедуры кислородных ингаляций на дому, причем 10-минутный сеанс работы приравнивается к эффекту от трехчасовой прогулки по лесу. Другая функция приборов — это приготовление кислородных коктейлей, для лечения хронической кислородной недостаточности.
Берегите своё здоровье и здоровье тех, кто вам дорог!
Благодарим вас от всего сердца!
Клинико-патогенетические варианты патологического ангиогенеза и гемодинамических нарушений плаценты при внутриутробной гипоксии плода
Цель исследования. Определить клинико-патогенетические варианты внутриутробной гипоксии плода на основе изучения уровня ангиогенных факторов, параметров маточно-плацентарного кровотока и морфологии плаценты.
Материал и методы. Обследованы 103 беременные: 1-ю группу составили 23 женщины с внутриутробной гипоксией без нарушения роста плода, 2-ю — 52 пациентки с задержкой роста плода, контрольную — 28 беременных с физиологической беременностью.
Результаты. Определены клинико-патогенетические варианты патологического ангиогенеза и гемодинамических нарушений плаценты при внутриутробной гипоксии плода на основе 2D и 3D допплерометрии маточно-плацентарного кровотока, баланса ангиогенных факторов в крови (плацентарный фактор роста, васкулярный эндотелиальный фактор роста, растворимые рецепторы-1 к васкулярному эндотелиальному фактору роста) и морфологии плаценты. Внутриутробная гипоксия без нарушения роста плода ассоциирована с отсутствием ангиогенного дисбаланса, гипоперфузионным вариантом маточно-плацентарного кровоснабжения и компенсаторными изменениями в плаценте.
Гипероксический вариант задержки роста плода связан с наличием проангиогенного дисбаланса, гиповаскуляризационно-гиперперфузионным вариантом маточно-плацентарного кровоснабжения, замедлением созревания плаценты. Гипоксический вариант задержки роста плода ассоциирован с антиангиогенным дисбалансом, гиповаскуляризационно- гипоперфузионным вариантом маточно-плацентарного кровоснабжения с появлением критического кровотока в артерии пуповины, ускоренным созреванием плаценты.
Заключение. Установленные клинико-патогенетические варианты патологического ангиогенеза и гемодинамических нарушений плаценты при внутриутробной гипоксии плода позволяют дифференцировать подход к ранней медикаментозной коррекции плацентарных нарушений (повышение маточно-плацентарной васкуляризации, устранение ангиогенного дисбаланса) для предотвращения гестационных осложнений, улучшения перинатальных исходов.
Ключевые слова: 3D энергетическая допплерометрия плацентарного кровотока, внутриутробная гипоксия плода, задержка роста плода, плацентарный ангиогенезАвтор(ы): Фомина М. П., Дивакова Т. С., Самсонова И. В.
Медучреждение: Витебский государственный медицинский университет
Относительные показания со стороны плода
— нехватка кислорода у ребенка (гипоксия). Хроническая гипоксия приводит к задержке развития ребенка, которое видно на УЗИ. Острую гипоксию можно выявить при исследовании сердцебиения ребенка — идеально методом кардиотокографии — регистрации сердцебиений и шевелений и обработка их компьютером. — тазовое предлежание. — поперечное положение плода. Существуют особенности родоразрешения при различных видах тазового предлежания и неправильного положения плода, но в современном акушерстве, опять же с учетом развития технологий, безопаснее в этом случае является плановое кесарево сечение. Условия для проведения операции: — жизнеспособный плод — отсутствие инфекций — наличие оборудованной операционной и хирурга, владеющего техникой операции — согласие женщины Противопоказания к кесареву сечению: — внутриутробная гибель плода — инфекции — пороки развития и состояния плода, несовместимые с жизнью. Условия и противопоказания принимаются во внимание только при отсутствии асболютных показаний к операции, при их наличии все это теряет свое значение, и при угрозе разрыва матки стенку можно рассечь, как это якобы сделал Цезарь своим боевым мечом. В современных развитых странах возрастает частота кесарева сечения не по медицинским показаниям, перечисленным выше, а по желанию женщины. Чаще всего это все-таки происходит из-за недостаточной информированности женщин, из-за их ориентированности на мифы: 1. После 35 сама не родишь. Миф. Возрастает частота заболеваний, осложнений беременности, слабости родовой деятельности, но это среднестатистические сравнительные данные, а не конкретное состояние данной женщины. Нужно ориентироваться на состояние здоровья и особенности течения беременности, а не на календарный возраст. 2. Так не больно. Миф. После отхождения от наркоза боль приходит и длится днями. При грудном вскармливании с обезболивающими проблема. При естественных родах боль прекращается после рождения плечиков. Боль от разрывов и разрезов несравнима с болью в операционной ране. В современном акушерстве давно стали традиционны безболезненные естественные роды под эпидуральной анестезией. 3. Заснула — проснулась — все позади. Миф. Отхождение от наркоза, заживание раны на животе, боль, восстановление после кровопотери, повышенная вероятность инфекционных осложнений, проблемы с приходом молока, ограничения в движении, запрет поднимать ребенка, брать его на руки, когда он плачет. Все впереди, а не позади. 4. Разницы для ребенка нет. Миф. Эта разница нивелируется с возрастом, и взрослые дети не отличаются от сверстников, родившихся естественным путем, за счет адаптации. Но в новорожденном возрасте разница достаточно заметна и происходящая адаптация требует большего напряжения организма, т.е. при прочих равных условиях нагрузка на организм кесаренка значительно выше. При таких родах ребенок не имеет времени для постепенной адаптации к атмосферному давлению, из-за резкого перепада давления могут быть проблемы с сосудами; имеет стерильный кишечник, подверженный заселению «плохих» микробов и развитию дисбактериоза; рождается не в свой запрограммированный срок, т.о. не участвует активно в родах, пассивен, кроме того находится под влиянием наркоза, и в связи с этим ему труднее приспособиться к активной жизни в первые дни — к активному дыханию, сосанию, крику; имеет меньший телесный контакт с мамой из-за запрета на подъем тяжестей; имеет больше шансов на искусственное вскармливание из-за затрудненного становления грудного, в том числе из-за применения антибиотиков и позднего прикладывания к груди. Он конечно справляется с трудностями и в школе уже может не отличаться от других назло всем пугающим статьям, но не благодаря, а вопреки операции. Это операция. С наркозом, зависимостью от квалификации хирурга, оборудованности операционной, качества шовного материала, послеоперационным состоянием, осложнениями, ограничениями, избыточная нагрузка для ребенка. Все это преодолимые мелочи, когда другого выхода нет или когда он чреват большими опасностями для матери и ребенка. Но делать этот выбор самой, не имея для этого медицинских показаний, может только женщина, не владеющая реальной информацией. Конечно, безопасность операции зависит от ее плановости. Практически все показания относятся к плановым, их можно диагностировать заранее. Для этого надо всего лишь подготовиться к планируемой беременности и постоянно наблюдаться в течение беременности под контролем своего врача, делать все необходимые исследования и вовремя корректировать отклонения. www.mariamm.ruпричины, симптомы, диагностика и лечение
В процессе внутриутробного развития плод остро нуждается в питательных веществах и кислороде. Доступ к ним — важное условие и залог здоровья ребёнка. Недостаток кислорода или, по-научному, гипоксия — серьёзное нарушение, опасное возможными осложнениями и неблагоприятными последствиями.
Содержание статьи:
Что такое внутриутробная гипоксия плода
Во время внутриутробного развития, к началу 2 триместра, образуется плацента — связь материнского организма с плодом. Благодаря пуповине, кровь, обогащённая кислородом и питательными веществами, поступает в организм ребёнка. Для интенсивно растущих и размножающихся клеток достаточное количество кислорода — важный фактор, обеспечивающий обмен веществ на должном уровне.
В нормальных условиях питательных веществ и кислорода достаточно для обеспечения организма плода всем необходимым. Адекватность работы системы мать-плацента-плод имеет большое значение во время 2 и 3 триместра, так как в это время происходит развитие и созревание центральной нервной системы. Но, при различных нарушениях, возникает гипоксия — состояния острого или хронического недостатка кислорода. Без требуемого количества этого газа в крови плода происходит нарушение биохимических процессов. Клетки мозга наиболее чувствительны к этой патологии. Это объясняет в основном неврологические нарушения у детей, возникающие вследствие внутриутробной гипоксии плода.
Поражение центральной нервной системы может приводить к гибели нервных клеток, которые, как известно, не восстанавливаются. В результате такого повреждения возникают грубые дефекты, проявляющиеся как эпилепсия, детский церебральный паралич, отставание в психическом развитии.
С внутриутробной гипоксией связывают и менее серьёзные, но не менее значимые расстройства. Минимальная мозговая дисфункция, синдром гиперактивного ребёнка, перинатальная энцефалопатия — патологии, прямо связанные с недостатком кислорода.
Тяжёлая остро возникшая гипоксия плода может привести к смерти ребёнка.
Классификация внутриутробной гипоксии плода
По причинам гипоксию плода делят на:
- связанную с организмом матери;
- связанную с патологиями плаценты и пуповины;
- связанную с организмом плода.
По способности организма компенсировать нарушения, возникающие при гипоксии:
- компенсированная гипоксия;
- субкомпенсированная гипоксия;
- декомпенсированная гипоксия.
По времени:
- хроническая гипоксия — чаще возникает во время беременности;
- острая гипоксия — часто возникает из-за акушерской патологии в родах.
Причины внутриутробной гипоксия плода
- Причины гипоксии плода, связанные с организмом матери На первом месте среди причин внутриутробной гипоксии, связанных с организмом матери, некоторые исследователи называют курение. Этот фактор имеет большое значение в силу возможности контроля над ним. Отказ от курения во время беременности — первое, что необходимо сделать каждой будущей матери с никотиновой зависимостью. Это касается как активного, так и пассивного вдыхания табачного дыма.
- Причины гипоксии плода, связанные с плацентой и пуповиной В норме плацента — временный орган, обеспечивающий обмен веществ между организмом матери и ребёнка. Кровь, поступающая по маточным артериям в плаценту, циркулирует по тонким сосудам, отдавая ребёнка кислород и питательные вещества и забирая углекислый газ, продукты обмена веществ. Этот механизм может нарушаться. Основные причины — нарушения развития плаценты, гинекологические заболевания, внутриутробные инфекции, спазм сосудов плаценты, повышенная вязкость и свёртываемость крови. Снижение площади функционирующей плаценты также происходит при преждевременной её отслойке.
- Причины внутриутробной гипоксии, связанные с организмом плода Аномалии развития сердечнососудистой системы плода приводят к нарушению кровообращения. Врождённые пороки сердца и сосудов могут становиться причиной внутриутробной гипоксии. Выраженность гипоксии зависит от типа аномалии развития. Однако непосредственной причиной нарушения строения организма может служить то же курение или употребление алкоголя.
Угарный газ, поступающий с дымом, прочно связывается с молекулами гемоглобина — белка, переносящего кислород в крови. Со стороны это можно представить попыткой залезть в битком набитый автобус в час пик. Если в норме каждый пассажир — это одна молекула кислорода, то в крови курящей женщины, образно говоря, места заняты угарным газом. До конечной остановки доедут все, но не те, кто нужен. Только часть необходимого кислорода достигнет плода.
Дети курящих матерей часто рождаются с аномалиями развития. Они отстают в развитии, позже начинают говорить и ходить, страдают от последствий гипоксии и токсического воздействия табачного дыма.
Заболевания матери также влияют на снабжение ребёнка кислородом. Сердечнососудистые патологии, болезни лёгких, анемия могут вызывать острую и хроническую гипоксию. Например, воспаление лёгких во время беременности резко снижает площадь эффективного газообмена. Поглощая меньше кислорода из воздуха, материнский организм не способен доставить необходимое его количество в организм плода.
Анемия — недостаток гемоглобина и эритроцитов, переносящих кислород, также частая причина внутриутробной гипоксии. Впрочем, роль заболеваний крови в развитии гипоксии очень велика.
Беременность на фоне хронических заболеваний — это всегда возможность возникновения целого ряда осложнения, в том числе и гипоксии плода.
Фето-плацентарная недостаточность — нарушение нормальной функции системы мать-плацента-плод, также приводит к внутриутробной гипоксии. Причиной может быть что угодно — от анемии и инфекций до тяжёлых осложнений беременности.
От плаценты кровь поступает в организм ребёнка по пуповине. Последняя содержит артерии и вены. Механические препятствия (перекруты, перегибы, сдавливание, обвитие) снижают проходимость крови по пуповине и могут приводить к гипоксии плода.
Тяжелейшая причина гипоксии плода — серьёзнейшее осложнение беременности, называемое гестозом. В основе гестоза — резкое повышение артериального давления из-за спазма сосудов. Страдает не только кровоснабжение плода, но и жизненно важных органов материнского организма. В развитых странах эта патология — основная причина материнской и детской смертности.
Симптомы гипоксии плода
Признаки гипоксии плода: вначале недостаток кислорода возбуждает двигательный центр мозга ребёнка. Клинически это проявляется учащением силы и частоты движений, тахикардией (учащённое сердцебиение) у плода. При срыве компенсаторных механизмов и накоплении углекислого газа в крови происходит угнетение двигательной активности и сердечной деятельности. Внешние проявления – отсутствие или снижение частоты и силы движений, замедление сердцебиения плода (брадикардия). Однако подобные симптомы характерны для остро возникшей гипоксии. Кроме того, метод оценки субъективный. Исследования показали, что эффективность такой диагностики очень низка. Но, отсутствие движений плода в течение 12 часов – повод для обращения за медицинской помощью.
Косвенные признаки гипоксии при рождении – мутные зелёные околоплодные воды из-за присутствия в них мекония, синюшность кожных покровов, низкая оценка по шкале Апгар.
Хроническую гипоксию распознать без инструментальных методов сложно. Для диагностики внутриутробной гипоксии плода применяется кардиотокография (метод регистрации частоты сердечных сокращений плода и тонуса матки) и УЗИ.
Диагностика гипоксии плода: кардиотокография регистрирует ЧСС плода и сокращение мышц матки. В норме в минуту сердце ребёнка делает 120-160 ударов в минуту. Неустойчивая или низкая ЧСС плода свидетельствует о гипоксии. В настоящее время метод применяется в автоматизированных устройствах. Их называют антенатальными кардиомониторами. Оборудование позволяет следить за состоянием ребёнка перед и во время родов без участия человека.
Для плановых исследований большее распространение получило УЗИ плода с допплерометрией сосудов. Метод позволяет определить величину кровотока по заданным сосудам – артериям и венам пуповины, магистральным сосудам и средней мозговой артерии плода. Замедление кровотока является признаком гипоксии.
Косвенным признаком гипоксии плода на УЗИ также считают несоответствие веса и размеров плода сроку беременности (задержка внутриутробного развития).
Лечение внутриутробной гипоксия плода
При хронической гипоксии плода лечение направлено на улучшение маточно-плацентарного кровотока. С этой целью проводят коррекцию нарушений свёртывающей системы крови, лечат анемию, нормализуют тонус сосудов и матки. Применяют препараты, улучшающие обмен веществ. Витамины и антиоксиданты предупреждают повреждение клеток при недостатке кислорода.
Большое значение имеет физическая активность, полноценный отдых, устранение стрессов и нагрузок на организм. Рекомендуются прогулки на свежем воздухе, гимнастика для предотвращения застойных явлений в малом тазу. В тяжёлых случаях назначается строгий постельный режим. Питание сбалансированное, здоровое, богатое витаминами и белками.
Исследования показали, что умеренная хроническая гипоксия менее опасна. Организм ребёнка успевает приспособиться, компенсировать недостаток кислорода. Острая гипоксия плода, возникшая из-за преждевременной отслойки плаценты, обвития, другой акушерской патологии, требует немедленного оперативного родоразрешения. Смягчить недостаток кислорода при этом можно оксигенотерапией.
Последствия внутриутробной гипоксии плода
Хронический недостаток кислорода способствует задержке внутриутробного развития. Статистические исследования показали связь между гипоксией и синдромом внезапной смерти младенца. Эта патология не проявляется себя, не имеет симптомов. Но, из-за нарушения функции дыхательного центра, возможные фатальные расстройства — во сне ребёнок просто перестаёт дышать. В старшем возрасте возможно отставание в психическом развитии, дефицит внимания, синдром гиперактивного ребёнка.
Осложнения острой гипоксии плода проявляются тяжелее. Это основная причина перевода ребёнка после рождения в отделение интенсивной терапии и реанимации. Повреждения центральной нервной системы, которые заключаются в гибели нейронов (клеток мозга), могут приводить к ДЦП, эпилепсии, психическим дефектам. В тяжёлых случаях возможна инвалидность с детства. Такой ребёнок начинает ходить в 3-4 года, говорить ещё позже. К сожалению, это не редкость. Последствия гипоксии трудно поддаются лечению.
Профилактика гипоксии плода
Такие серьёзные патологии легче предупредить, чем лечить. Здоровый образ жизни, сбалансированное полноценное питание, спорт полезны для организма будущей матери. Своевременное лечение хронических заболеваний до беременности резко снижает частоту акушерских осложнений.
Многие женщины жалуются, что во время беременности приходится часто проходить обследования, сдавать анализы. Это вынужденная мера — в последние десятилетия нормальная беременность стала редким явлением. Но, своевременная диагностика и лечение — гарантия того, что всё будет хорошо. Необходимо строго выполнять все назначения и рекомендации врача.
Острая и хроническая гипоксия плода, асфиксия новорожденного. Патогенез. Клиника острого периода. Реанимация новорожденных
1. Тема: Острая и хроническая гипоксия плода, асфиксия новорожденного. Патогенез. Клиника острого периода. Реанимация новорожденных по прика
Тема: Острая и хроническаягипоксия плода, асфиксия
новорожденного.
Патогенез.
Клиника острого периода.
Реанимация новорожденных по
приказу МЗ РФ № 372.
Супрунец С.Н., к.м.н., ассистент кафедры педиатрии
2. Актуальность проблемы
В мире умирает более 5 млн.новорождённых, и в 19% случаев
причиной смерти является асфиксия
Считается, что более 1 млн. смертей
новорождённых во всём мире можно
было бы предотвратить, если бы на
местах правильно выполнялась техника
первичной помощи новорождённым
сразу после рождения
3. Под острой асфиксией новорождённого подразумевают отсутствие газообмена в лёгких после рождения ребенка, т.е. удушье при наличии других п
Под острой асфиксией новорождённогоподразумевают отсутствие газообмена в
лёгких после рождения ребенка, т.е.
удушье при наличии других признаков
живорождённости в результате воздействия
интранатальных факторов (дефицит
кислорода, накопление углекислоты и
недоокисленных продуктов клеточного
обмена)
4. Типичные биохимические проявления асфиксии:
ГипоксемияГиперкапния
Ацидоз
5. Термин АСФИКСИЯ применяется только при рождении ребёнка
6. Основная причина, приводящая к асфиксии – гипоксия
Гипоксия плода — это патологическое состояние,в основе которого лежит внутриутробный
дефицит кислорода:
Острая гипоксия плода
Хроническая гипоксия плода
7. Кроме того, гипоксия делится на
АнтенатальнуюИнтранатальную
Перинатальную
8. Причины острой гипоксии (материнские):
Стрессированные роды (кесаревоЛекарства (анестетики и анальгетики,
сечение, использование акушерских щипцов и
других пособий в родах у матери; тазовое,
ягодичное и другие аномальные предлежания
плода, преждевременные и запоздалые роды,
безводный промежуток 10 часов, стремительные
роды —
повторнородящих)
антидепрессанты, магния сульфат,
адреноблокаторы)
9. Расстройства плацентарно-плодного (пуповинного) кровообращения (причины острой гипоксии):
Фетоматеринские и фетофетальныетрансфузии
Преждевременная отслойка
плаценты
Разрывы сосудов пуповины, узлы
или выпадение пуповины
10. Причины острой гипоксии (ребёнок):
ТравмаСобственно болезни плода: сердца,
легких, мозга (врожденные аномалии
или инфекционные поражения)
Аспирация
11. Неустановленные причины: нередко причину рождения ребёнка с кардиореспираторной депрессией и низкой оценкой по шкале Апгар выявить не уд
Неустановленные причины:нередко причину рождения ребёнка
с кардиореспираторной депрессией и
низкой оценкой по шкале Апгар
выявить не удается
12. Причины хронической гипоксии плода:
Нездоровый стиль жизни матери (курение,употребление спиртных напитков,
нерациональное питание, вредная работа)
Соматические и инфекционные
заболевания во всех триместрах
беременности
Патология беременности, ХПН
Внутриутробная инфекция плода
13. Суммируя изложенное, можно выделить пять ведущих механизмов, приводящих к острой асфиксии новорожденных:
1.Прерывание кровотока через пуповину (истинные
2.
Нарушение обмена газов через плаценту
3.
узлы пуповины, сдавления ее, тугое обвитие пуповины
вокруг шеи)
(преждевременная полная или неполная отслойка
плаценты и др.)
Неадекватная гемоперфузия материнской части
плаценты (чрезмерно активные схватки, артериальная
гипотензия и гипертензия у матери)
4.
5.
Ухудшение оксигенации крови матери (анемия,
сердечно-сосудистая и дыхательная недостаточности)
Недостаточность дыхательных усилий
новорождённого (поражения мозга плода,
врожденные пороки развития легких и др.)
14. Патогенез острой гипоксии:
ГИПОКСИЯУвеличивается выброс катехоламинов и глюкокортикоидов
Увеличивается число циркулирующих
эритроцитов и ОЦК
Возникает тахикардия и некоторое повышение АД
Активация анаэробного гликолиза
Тканевой метаболический ацидоз
(в крови резко увеличивается уровень лактата)
Вазодилятация,
снижение АД,
уменьшение церебральной перфузии
Увеличивается проницаемость
сосудистой стенки и клеточных мембран
Межуточный отёк _____________ Электролитные нарушения
отёк клетки (нейрона)
гибель клетки
15. Патогенез хронической гипоксии:
Нет бурно развивающегося каскадакомпенсаторных реакций
Антенатальная ХГ вызывает замедление
темпов роста капилляров головного мозга,
что приводит к увеличению объёма
цилиндра Крога
Гемодинамические расстройства
вызывают дегенеративные изменения
паренхимы мозга и нейроглии,
уменьшается количество нейронов
ХГ задерживает развитие плода
16. Тяжёлая перинатальная гипоксия может вызвать множественные органные дисфункции, которые проявляются со стороны :
ЦНС гипоксически-ишемической энцефалопатией, отёком мозга,лёгких — лёгочной гипертензией, синдромом аспирации мекония,
сердечно-сосудистой системы — патологическим шунтированием, ги-
внутричерепными кровоизлияниями, судорогами;
разрушением сурфактанта, постгипоксической пневмопатией;
пер- или гиповолемией, шоком, ишемическими некрозами эндокарда,
трикуспидальной недостаточностью;
почек — олигоурией, острой почечной недостаточностью с тромбозами
сосудов или без них;
желудочно-кишечного тракта — некротизирующим энтероколитом,
рвотой, срыгиваниями, функциональной недостаточностью;
обмена веществ — патологическим ацидозом, гипогликемией,
гипокальциемией, гипомагниемией;
дефицитом витамина К
ДВС-синдромом
вторичным иммунодефицитом и т.д.
17. Классификация по МКБ Х :
1. Внутриутробная гипоксия (гипоксия плода):а) острая
б) хроническая
2. Асфиксия новорождённого:
а) при рождении
б) постнатальная
18. Шкала Апгар
ла АпгарОценка в баллах
Симптомы
0
1
2
Сердцебиения
Отсутствуют
Менее 100
100 и более
(частота в 1 мин)
Дыхание
Отсутствует
Мышечный тонус
Брадипноэ,
Хорошее, плач,
нерегулярное
громкий крик
Конечности свисают Некоторое сгибание Активные движения
конечностей
Рефлекторная
возбудимость
Не реагируют
(реакция на носовой
катетер,
раздражение
подошв)
Окраска кожи
Генерализованная
бледность или
генерализованный
цианоз
Гримаса
Кашель, чихание,
крик
Розовая окраска
тела и синюшная
конечностей
(акроцианоз)
Розовая окраска
всего тела и
конечностей
19. Классификация асфиксии новорождённого:
Асфиксия средней тяжести (умеренная) 4-6 баллов на первой минуте, к пятой – 8 10 балловТяжелая асфиксия — 0-3 балла по шкале
Апгар на 1-й минуте, к 5-й — менее 7
баллов
20. Критерии тяжёлой асфиксии при рождении:
• глубокий метаболический или смешанныйацидоз (рН
артерии
• персистирование оценки по шкале Апгар
0—3 балла более 5 мин
• доказанные полиорганные поражения:
сердечно-сосудистой системы, легких,
почек, ЖКТ, крови, т.е. полиорганная
недостаточность
21. Клиника асфиксии средней степени тяжести:
Состояние ребенка при рождении средней тяжести, ребенок вялый,однако наблюдается спонтанная двигательная активность, реакция на
осмотр и раздражение слабая.
Физиологические рефлексы новорожденного угнетены. Крик короткий,
малоэмоциональный.
Кожные покровы цианотичны, но при оксигенации быстро розовеют,
нередко при этом остается акроцианоз.
Пои аускультации выслушивается тахикардия, приглушенность
сердечных тонов или повышенная звучность. Дыхание после
затяжного апноэ ритмичное, с подвздохами. Характерны повторные
апноэ. Над легкими возможны ослабленное дыхание,
разнокалиберные, влажные хрипы, коробочный перкуторный тон.
Отмечаются гипервозбудимость, мелко размашистый тремор рук,
частые срыгивания, гиперестезия, спонтанный рефлекс Moрo.
Описанные нарушения преходящи и носят функциональный характер,
являясь следствием метаболических нарушений и внутричерепной
гипертензии. При адекватной терапии состояние детей быстро
улучшается и становится удовлетворительным к 5 суткам жизни
22. Клиника тяжёлой асфиксии:
Общее состояние при рождении тяжёлое или оченьтяжёлое.
Физиологические рефлексы практически не вызываются.
При активной оксигенации (чаще с помощью ИВЛ)
сохраняется возможность восстановить цвет кожи до
розовой окраски.
Тоны сердца чаще глухие, возможно появление
систолического шума.
При очень тяжёлом состоянии клиника может
соответствовать гипоксическому шоку — кожа бледная с
землистым оттенком, симптом «белого пятна» > 3 сек.,
низкое АД, самостоятельное дыхание отсутствует, нет
реакции на осмотр и болевое раздражение, арефлексия,
мышечная атония, закрытые глаза, вялая реакция зрачков
на свет или отсутствие реакции (возможны миоз или
мидриаз, нистагм), нарушения функций со стороны
многих других органов и систем.
23. Дифференциальная диагностика асфиксии проводится с:
состояниями, вызывающимикардиореспираторную депрессию
с острыми кровопотерями (в том числе при
травмах внутренних органов)
внутричерепными кровоизлияниями
пороками развития мозга
с болезнями сердца, легких
внутричерепной родовой и спинальными
травмами
диафрагмальной грыжей
25. Первичная и реанимационная помощь новорожденному в родильном зале. Приказ МЗ РФ от 28.12.95 г. № 372.
Критерии живорождённости:Самостоятельное дыхание
Сердцебиение
Пульсация пуповины
Произвольное движение мышц
26. Необходимые условия для быстрой и эффективной первичной и реанимационной помощи новорождённому:
1.2.
Обеспечение готовности оборудования,
персонала и создание оптимального
температурного режима в родильном зале.
Прогнозирование состояния
новорождённого до его рождения,
возникновения асфиксии и необходимости
оказания реанимационной помощи.
27. Решения и действия во время реанимации новорожденного основаны на оценке его дыхания, ЧСС, цвета кожи
ОЦЕНКАДЕЙСТВИЕ
РЕШЕНИЕ
28. Решения и действия во время реанимации новорожденного основаны на оценке его
■ дыхания■ частоты сердечных сокращений
■ цвета кожи
29. ОСНОВНЫЕ ПРИНЦИПЫ РЕАНИМАЦИИ:
А— обеспечение проходимости
дыхательных путей
В — инициация дыхания
С — улучшение циркуляции
30. Обеспечение проходимости дыхательных путей:
Обеспечение правильной позицииноворождённого
Отсасывание содержимого изо рта, носа
и в некоторых случаях из трахеи (при
аспирации околоплодных вод)
Проведение эндотрахеальной интубации
и санации нижних дыхательных путей
(если необходимо)
32. Инициация дыхания:
Проведение тактильной стимуляцииИспользование струйного потока
кислорода
Проведение искусственной вентиляции
лёгких (если необходимо) с помощью
мешка и маски или мешка и
эндотрахеальной трубки
33. Улучшение циркуляции:
Непрямой массаж сердцаВведение медикаментов
34. При проведении наружной массажа сердца требуется двое людей. Два метода проведения наружного массажа: больших пальцев и двух пальцев одно
При проведении наружной массажасердца требуется двое людей.
Два метода проведения наружного массажа:
больших пальцев и двух пальцев одной руки.
35. Введение медикаментов и инфузионных сред
ПрепаратАдреналин
Лекарственная
форма
0,01% раствор
Восполнители дефицита
объема:
изотонический раствор
натрия хлорида,
5% альбумин,
кровь,
раствор Рингера
Натрия гидрокарбонат
Доза
0,1-0,3 мл/кг
10 мл/кг
0,5 ммоль/л
2—4 мл/кг
(4,2% раствор)
Налорфин
Допамин
0,05% раствор
0,5% раствор
0,1-0,2 мг/кг
5—20 мкг/кг/мин
Путь и метод введения
Внутривенно или эндотрахеально,
вводить быстро
Внутривенно,
вводить за 5—10 мин
Внутривенно, вводить медленно (2 мл в
1 мин) только ребенку с эффективной
вентиляцией
Вводить быстро внутривенно или
внутримышечно, подкожно,
эндотрахеально
Внутривенно, используя инфузионный
насос, следя за пульсом и АД, начиная
со стартовой дозы 5 мкг/кг/мин и при
необходимости повышая ее до 10—
15—20 мкг/кг/мин
36. Последовательность оказания первичной и реанимационной помощи новорожденному в родильном зале:
Базовые шаги, включая быструюоценку ситуации и начальные шаги по
стабилизации состояния
Вентиляция, маска-мешок или
интубационная трубка-мешок
Непрямой массаж сердца
Введение медикаментов и
инфузионных сред
37. Заполнение протокола реанимации новорожденного
Тщательное ведение документации относительно оценкиноворождённого и реанимационных мероприятий совершенно
необходимо для обеспечения адекватной терапии, взаимодействия и
судебно-медицинской экспертизы
Шкала Апгар позволяет свести воедино и оценить реакцию
новорождённого на переход к внеутробному существованию и на
реанимационные мероприятия
Оценка по шкале Апгар проводится на 1 и 5 минутах после
рождения и далее каждые 5 минут вплоть до стабилизации
витальных функций
Шкала Апгар не должна диктовать соответствующие
реанимационные мероприятия и не следует задерживать проведение
этих мероприятий при угнетённом состоянии новорождённого вплоть
до оценки на первой минуте
Документация также должна включать подробное описание всех
реанимационных мероприятий и их синхронность
38. Отказ от начала реанимации:
Рождение крайне незрелых новорождённых идетей с тяжёлыми врождёнными пороками
развития поднимает вопрос об отказе от начала
реанимации
Отказ от реанимации в родовом зале допустим,
если гестационный возраст новорождённого
точно меньше 23 недель или масса при
рождении менее 400 грамм, наличии
анэнцефалии или подтверждённой трисомии по
13 или 18 хромосомам
39. Прекращение реанимации
допустимо в случае, если проведениеполноценной реанимации ребёнку с остановкой
дыхания и сердечной деятельности не привела
к восстановлению витальных функций в
течение 15 минут.
Реанимация новорождённого с асистолией
более 10 минут с большой долей вероятности
не позволит сохранить жизнь новорождённого,
либо приведёт к глубокой инвалидизации
ребёнка.
40. Профилактика внутриутробной гипоксии плода и асфиксии новорождённого включает:
подготовку женщин к планируемой беременности;своевременное выявление девушек-подростков и женщин детородного
возраста с экстрагенитальными и хроническими инфекционновоспалительными соматическими и эндокринными заболеваниями;
заблаговременное лечение их совместно с терапевтами и
специалистами другого профиля;
мониторинг беременности в условиях акушерско-терапевтического
педиатрического комплекса или перинатального центра;
своевременное лечение осложнений беременности и родов.
Об эффективности профилактических мероприятий судят на
основании оценки динамики роста и состояния плода,
результатов повторных нестрессовых тестов во II—III
триместрах беременности.
Хроническая гипоксия плода и оксидативный стресс при диабетической беременности. Может ли эритропоэтин плода улучшить результаты у потомства?
Основные моменты
- •
Гипергликемия матери и гипоксия плода приводят к усилению окислительного стресса.
- •
Повышенный окислительный стресс вызывает повреждение клеток у плода свободными радикалами.
- •
Эритропоэтин обладает как кроветворными, так и тканезащитными свойствами у плода.
- •
Исследования показали, что эритропоэтин положительно влияет на метаболизм при диабете.
- •
Погодный эритропоэтин имеет клинические преимущества для потомства, требующих дополнительных исследований.
Реферат
Окислительный стресс ответственен за микрососудистые осложнения (гипертония, нефропатия, ретинопатия, периферическая невропатия) диабета, которые во время беременности усиливают осложнения как для матери, так и для плода.Хроническая гипоксия и гипергликемия приводят к усилению окислительного стресса и снижению активности антиоксидантных ферментов. Однако окислительный стресс вызывает также антиоксидантные реакции как у беременных больных диабетом, так и у их плодов. Не у всех пациентов с диабетом 1 типа с длительным заболеванием развиваются микрососудистые осложнения, что позволяет предположить, что у некоторых из этих пациентов есть защитные механизмы против этих осложнений. Эритропоэтин плода (ЭПО) является основным регулятором выработки эритроцитов у матери и плода, но он также оказывает защитное действие на различные ткани матери и плода.Этот двойной эффект EPO основан на изоформах рецептора EPO (EPO-R), которые структурно и функционально отличаются от гематопоэтической изоформы EPO-R. Тканевые защитные эффекты ЭПО основаны на его антиапоптотических, антиоксидантных, противовоспалительных, клеточно-пролиферативных и ангиогенных свойствах. Недавние экспериментальные и клинические исследования показали, что ЭПО также оказывает положительное метаболическое воздействие на гипергликемию и диабет, хотя они еще не полностью определены. Могут ли тканевые защитные и метаболические эффекты ЭПО иметь клиническую пользу — важные темы для будущих исследований диабетической беременности.
Графический аннотация
Микрососудистые осложнения диабета во время беременности (артериальная гипертензия, нефропатия, ретинопатия, периферическая невропатия) связаны с материнскими осложнениями (преэклампсия, гестационная гипертензия, преждевременные роды), а также с осложнениями у плода и новорожденного (врожденные пороки развития, внутриутробная гипоксия). , мертворождение, аномальный рост, нарушение когнитивных функций в более позднем возрасте). Окислительный и нитрозативный стресс, гипергликемия, гипогликемия и хроническая гипоксия могут дополнительно модулировать осложнения у матери и плода во время диабетической беременности.
- Загрузить: Загрузить изображение в высоком разрешении (126KB)
- Загрузить: Загрузить полноразмерное изображение
Ключевые слова
Плод
Хроническая гипоксия
Окислительный стресс
Сахарный диабет
Беременность
Ery статьиЦитирующие статьи (0)
Полный текст© 2019 Elsevier Inc. Все права защищены.
Рекомендуемые статьи
Ссылки на статьи
Гипоксия плода и структурные аномалии мозга у пациентов с шизофренией, их братьев и сестер и контрольной группы | Врожденные пороки | JAMA Psychiatry
Фон Уменьшение количества серого вещества в корковом веществе и увеличение спинномозговой жидкости (ЦСЖ) — надежные корреляты шизофрении, но их связь с акушерскими и другими этиологическими факторами риска еще предстоит установить.
Методы Структурированные диагностические интервью, записи из акушерской больницы и магнитно-резонансная томография головного мозга были получены у 64 пациентов с шизофренией или шизоаффективностью (репрезентативны для всех таких пробандов в когорте Хельсинки, Финляндия), а также у 51 их непсихотических полных братьев и сестер и 54 демографически сходные контрольные группы без семейных историй психозов.
Результаты Гипоксия плода предсказывала уменьшение серого вещества и увеличение спинномозговой жидкости с двух сторон по всей коре у пациентов (размер эффекта серого вещества, −0.От 31 до -0,56; Размер эффекта CSF от 0,25 до 0,47) и братьев и сестер (размер эффекта серого вещества от 0,33 до 0,47; размер эффекта CSF от 0,17 до 0,33), наиболее сильно в височной доле. Величина эффекта была в 2–3 раза выше среди случаев, рожденных маленькими для их гестационного возраста. Гипоксия также достоверно коррелировала с увеличением желудочков, но только у пациентов (величина эффекта 0,31). Напротив, гипоксия плода не была связана ни с белым веществом у пациентов и братьев и сестер, ни с каким-либо типом ткани в любом регионе в контрольной группе.Ассоциации не зависели от членства в семье, общего объема мозга, возраста, пола, злоупотребления психоактивными веществами и пренатальной инфекции.
Выводы Гипоксия плода связана с более выраженными структурными аномалиями головного мозга у больных шизофренией и их братьев и сестер, не являющихся шизофрениками, чем среди контрольной группы с низким генетическим риском шизофрении. Этот образец результатов указывает на учет взаимодействия генов и окружающей среды в патогенезе нейроразвития.
СТРУКТУРНЫЕ НАРУШЕНИЯ МОЗГА — надежные корреляты шизофрении, но их причины окончательно не установлены. 1 -3 Нейромоторный и когнитивный дефициты у детей до шизофрении 4 -6 и смещение ламинарных нейронов кортикального слоя у больных шизофренией при вскрытии 7 -10 предполагают, что по крайней мере некоторые из анатомических изменений, связанных с шизофренией имеют нервное развитие по происхождению. 11 Генетические влияния на шизофрению значительны, 12 , но способ наследования сложен. Он включает в себя по крайней мере несколько генов 13 и определенные нервно-разрушающие воздействия окружающей среды, такие как акушерские осложнения (ОК). 14 -27 Из многих типов ОК, обнаруженных для прогнозирования шизофрении, гипоксия плода показала наиболее сильную связь, составляя большую долю риска, чем воздействие инфекций во время беременности, задержки роста плода и других акушерских факторов. 27 Поскольку ни одно исследование с использованием объективных записей о рождении не показало, что гипоксические ОК чаще встречаются у родственников первой степени родства больных шизофренией, чем в общей популяции, 17 -24 эти осложнения не являются следствием генетической предрасположенность к шизофрении.Также маловероятно, что эти ранние влияния сами по себе вызывают шизофрению, потому что более 90% людей, которые испытывают гипоксию плода, даже в ее тяжелой форме, не заболевают шизофренией. 17 , 18,25 , 26 Гипоксические ОК должны, таким образом, действовать аддитивно или интерактивно с генетическими факторами, влияя на предрасположенность к заболеванию. 27
В предыдущем исследовании компьютерной томографии мы нашли доказательства, подтверждающие модель взаимодействия генов и окружающей среды в отношении вклада гипоксии плода в подкорковые аномалии у больных шизофренией. 28 Соотношение желудочков и головного мозга увеличивалось в связи с наличием в анамнезе ОКР, связанных с гипоксией, среди потомков родителей-шизофреников, но не среди потомков контрольной группы, тогда как соотношение борозды и мозга варьировалось в зависимости от степени генетической нагрузки шизофрении, но не акушерских. факторы изучены. Эти данные предполагают, что генетический фактор шизофрении может сделать мозг плода особенно восприимчивым к повреждению перивентрикулярной ткани после гипоксии. Интерпретируемость этих данных ограничена, однако, ограниченным локализующим значением анатомических показателей на основе спинномозговой жидкости (CSF) 2 и сомнительной обобщаемостью результатов, полученных у потомков матерей с необычно тяжелыми формами шизофрении. 29 Кроме того, исследование с помощью магнитно-резонансной томографии (МРТ) монозиготных близнецов, дискордантных по шизофрении, обнаружило более крупные желудочки и меньшие объемы височных долей у пораженных по сравнению с непораженными близнецами, различия, которые должны отражать негенетические влияния 30 ; Эти внутрипарные различия в размерах желудочков и гиппокампа связаны с более высокой частотой ОК у пораженных близнецов. 31
Ранее мы сообщали о различиях в региональной морфологии головного мозга, оцениваемой с помощью МРТ, у пациентов с шизофренией, их братьев и сестер, не являющихся шизофрениками, и у контрольной группы с низким генетическим риском шизофрении. 32 У пациентов и их братьев и сестер было уменьшение серого вещества и увеличение ликвора борозды в лобных и височных областях с обеих сторон, но не в задних областях. Пациенты, но не братья и сестры, также показали увеличение желудочков и уменьшение общего белого вещества по сравнению с контрольной группой. В рамках этого исследования мы также собрали оригинальные акушерские истории болезни субъектов. Было обнаружено, что наличие в анамнезе ОК, связанных с гипоксией, но не внутриутробных инфекций или задержки роста плода, позволяет прогнозировать повышенный риск ранней шизофрении. 18 В этом анализе мы использовали одни и те же образцы, чтобы определить, была ли гипоксия плода по-разному связана с увеличением желудочков и уменьшением объема височных долей у пациентов и братьев и сестер с повышенным риском шизофрении по сравнению с контрольной группой с низким генетическим риском.
Участников было отобрано из общей популяции людей, родившихся в Хельсинки, Финляндия, в 1955 году, и всех их полных братьев и сестер (N = 7840 и N = 12 796, соответственно) с использованием ранее описанных методов. 12 , 32 Национальные компьютеризированные базы данных использовались для скрининга когорты на предмет наличия в анамнезе психических расстройств, требующих лечения, и из этого общего пула случайным образом отбирались потенциальные пробанды. Право на участие было ограничено пробандами с пожизненным диагнозом шизофрения или шизоаффективного расстройства при прямом собеседовании DSM-III-R 33 . Около 75% опрошенных дали информированное согласие и соответствовали критериям включения. Исследуемые пробанды были эквивалентны остальной популяции пробандов с точки зрения года рождения, размера нуклеарной семьи, пола, возраста при первом поступлении в стационар, анамнеза психического расстройства и трудоспособности, но в исследуемой группе средний показатель составлял 1 балл.На 5 госпитализаций больше, чем в необученной группе. 32 Была предпринята попытка завербовать хотя бы одного не шизофренического родного брата каждого исследуемого пробанда, но это оказалось возможным только в 62 из 80 случаев. Кроме того, 56 субъектов контрольной группы, не страдающих шизофренией (из 28 пар братьев и сестер), были выбраны из той же когорты по рождению после исключения тех, кто в личном или семейном анамнезе лечился психиатром. Субъекты контроля были похожи на пробандов и их братьев и сестер по демографическим переменным. Все субъекты были опрошены с использованием структурированного клинического интервью для DSM-III-R расстройств 34 , проводимого психологами и социальными психиатрическими работниками, прошедшими обширную предварительную подготовку; братья и сестры и члены контрольной группы также были опрошены по пунктам кластера А из экзамена на расстройство личности. 35 Диагностическая надежность была превосходной (κ = 0,94 ± 0,02), 36 и окончательные диагнозы были поставлены на основе консенсуса между 3 независимыми оценщиками.
Отсутствие записей акушерского стационара (n = 21) и / или технические проблемы с МРТ (n = 7) исключили 27 субъектов из анализа. Таблица 1 показывает, что пациенты, братья и сестры и контрольные группы были сбалансированы по злоупотреблению психоактивными веществами и основным демографическим и акушерским переменным.
Исследователь, слепой к диагностике и результатам визуализации, использовал стандартную форму для кодирования информации из исходных записей женской консультации и акушерской больницы о здоровье матери, мониторинге плода, пренатальных и перинатальных осложнениях и состояниях новорожденных.Акушерские переменные, использованные в анализе, были небольшими для статуса гестационного возраста (т. Е. Масса тела при рождении на уровне или ниже 10-го процентиля для данного гестационного возраста), любой материнской инфекции (краснуха, грипп и т. Д.) Во время беременности и гипоксии плода. Гипоксия плода оценивалась как присутствующая, если субъект был закодирован как синий при рождении или новорожденном или имел 2 или более осложнений, которые были существенно связаны с асфиксией при рождении или неонатальной асфиксии в общей выборке. Осложнения включали завязывание пуповины или тугое обертывание шеи, инфаркт плаценты, кровотечение в третьем триместре, преэклампсию, анемию во время беременности, анорексию во время беременности, отклонения частоты сердечных сокращений / ритма плода и тазовое предлежание.Недоношенность была удалена из определения гипоксии, ранее использовавшегося 18 , чтобы дать возможность оценить эффекты гипоксии как функцию статуса развития. Поскольку почти все субъекты, родившиеся преждевременно (т. Е. ≥2 недель), были маленькими для своего гестационного возраста, и наоборот, две категории были объединены.
Изображения были получены с использованием стандартной последовательности двойных эхо-сигналов с толщиной среза 5 мм и сегментированы на серое вещество, белое вещество и CSF с использованием адаптивного 3-мерного байесовского алгоритма 38 , ранее утвержденного для этой цели. 39 Эти объемы были разделены по полушариям и областям с использованием оперативно определенных границ для лобных и височных долей. 40 Кроме того, «задняя» область была определена как вся ткань, за исключением лобной и височной долей. Трассировки проводились вслепую в отношении диагноза и истории рождений, и межэкспертная надежность была превосходной (внутриклассовая корреляция> 0,93). Дополнительные сведения, относящиеся к процедурам получения и анализа МРТ, представлены в другом месте. 32
Данные были проанализированы с использованием общей линейно-смешанной модели с повторными измерениями. Мы скорректировали зависимость (т. Е. Корреляцию) между несколькими наблюдениями из одной семьи и одного и того же человека, рассматривая семью и человека, вложенного в семью, как случайные переменные и соответствующим образом скорректировав условия ошибки модели. Измерения серого вещества, белого вещества, борозды ЦСЖ и ЦСЖ желудочков анализировались отдельно, при этом полушарие и, где это уместно, область (лобная, височная, задняя) рассматривались как внутренние переменные с повторными измерениями.Мы проверили гипотезу о том, что гипоксия плода сильнее связана с морфологией мозга при наличии генетической предрасположенности к шизофрении, моделируя взаимодействие группы риска и гипоксии плода, как в целом, так и во взаимодействии с полушарием и регионом, в качестве предиктора фиксированного эффекта. Чтобы определить, различаются ли эти эффекты в зависимости от недоношенности / малого для статуса гестационного возраста, мы также смоделировали взаимодействие группы риска × гипоксия плода × мало для статуса гестационного возраста, как в целом, так и во взаимодействии с полушарием и регионом.Каждый раз, когда один из этих терминов значительно предсказывал объем мозга, проводился контрастный анализ для сравнения субъектов с гипоксией в анамнезе и без нее в каждой группе риска после коллапса по несущественным измерениям внутри субъекта. Этот подход поддерживал процент ошибок типа I на уровне 0,05, оценивая вклад предиктора в зависимую меру только в том случае, если его влияние было значительным на многомерном уровне. Инфекция матери во время беременности была включена в качестве предиктора для контроля возможного искажения связи между гипоксическими ОК и объемами мозга.Было слишком мало субъектов с историей материнской инфекции для значимого теста ее потенциального взаимодействия с группой риска. Кроме того, при анализе учитывались общий объем мозга, возраст на момент обследования, пол и анамнез расстройства, связанного с употреблением психоактивных веществ, поскольку эти индивидуальные различия могут объяснять некоторую вариабельность в региональных объемах мозга. Для корректировки межобластных различий в размере интересующей области объемы регионарной ткани выражали как процентное соотношение общих региональных объемов (например, соотношение серого вещества во фронтальной области = [объем серого вещества в передней части / общий объем во фронтальной области] × 100).
Смешанная модель с повторными измерениями соотношений серого вещества, белого вещества и спинномозговой жидкости в региональном и полушарном регионах мозга показала, что гипоксия плода является значимым предиктором серого вещества (F 1,111 = 14,6, P <0,001) и общая борозда ЦСЖ (F 1,144 = 8,3, P = 0,005). Анализы также показали, что гипоксия плода значительно взаимодействует с группой риска при прогнозировании общего серого вещества (F 2,95 = 6, P =.003), с незначительными тенденциями в этом направлении для общей борозной спинномозговой жидкости (F 2125 = 2,7, P = 0,07) и общей желудочковой спинномозговой жидкости (F 2135 = 2,7, P = 0,07). Как для серого вещества (F 10,785 = 6,8, P <0,001), так и для спинномозговой жидкости (F 10,785 = 7,0, P <0,001), термин взаимодействия группа риска × гипоксия плода значительно варьировался как функция региона, но не функция полушария или региона внутри полушария.Как показано в Таблице 2, несмотря на то, что было отмечено значительное сокращение серого вещества, связанного с гипоксией плода, во всех регионах среди пациентов и братьев и сестер, величина этой связи была наибольшей в височной доле для обеих групп. Та же картина наблюдалась в отношении увеличения регионарной борозды у пациентов, в то время как у братьев и сестер гипоксия была в значительной степени связана с увеличением борозды только в височной доле. Гипоксия плода также была связана со значительным увеличением ЦСЖ желудочков, но только у пациентов.Напротив, гипоксия плода не была существенно связана с белым веществом ни в одной группе и не была существенно связана с каким-либо типом ткани в любой области для контроля.
Недоношенность / малый размер для гестационного возраста
Наблюдалось основное влияние малого для гестационного возраста статуса на серое вещество (F 1,125 = 4.8, P = 0,03) и борозды CSF (F 1,152 = 3,8, P = 0,05). Взаимодействие группы риска и гипоксии плода варьировалось незначительно в зависимости от малого для гестационного возраста статуса серого вещества (F 5,98 = 1,9, P = 0,10), со значительной тенденцией в этом направлении для бороздчатого СХУ. (F 5,128 = 2,5, P = 0,04), изображенные на рисунках 1 и 2 соответственно. Связь гипоксии плода с уменьшением серого вещества и увеличением борозды у пациентов и их братьев и сестер была значительно выше (т. Е. Величина эффекта была в 2-3 раза больше) среди тех, кто родился недоношенным и / или маленьким для своего гестационного возраста.Среди субъектов, родившихся доношенными и / или нормальными для их гестационного возраста, гипоксия плода была связана со значительным уменьшением серого вещества только у пациенток. Напротив, малый для гестационного возраста статус не был связан с серым веществом или бороздой спинномозговой жидкости в отсутствие гипоксии, и не было значимой связи между гипоксией плода и серым веществом или бороздой спинномозговой жидкости в контрольной группе, независимо от статуса развития при рождении.
Инфекция оказала значительное общее основное воздействие на серое вещество (F 1,108 = 7.8, P = 0,006) и борозды CSF (F 1,137 = 6,2, P = 0,014), но не на белом веществе или спинномозговой жидкости желудочков. Субъекты, у которых в анамнезе была материнская инфекция во время беременности, имели более низкое соотношение серого вещества — и более высокое отношение спинномозговой жидкости к мозгу, чем те, у кого этого не было (среднее ± SEM, 54,3 ± 0,7 против 56,3 ± 0,3 для серого вещества; 10,5 ± 1,0 против 8,0 ± 0,4 для серого вещества; бороздчатый ликвор).
Общий объем мозга достоверно предсказал серое вещество (F 1,149 = 19.1, P <0,001), белого вещества (F 1,132 = 29,1, P <0,001) и ЦСЖ желудочков (F 1,128 = 4,8, P = 0,03). Возраст при сканировании и злоупотребление психоактивными веществами значительно предсказывали объем серого вещества (F 1,138 = 6,7, P = 0,01; F 1,100 = 3,6, P = 0,04, соответственно). После учета общего объема мозга секс не оказал существенного влияния на предсказание каких-либо объемов.
Главный вывод этого исследования состоит в том, что гипоксия плода в анамнезе связана с увеличением структурных аномалий мозга у пациентов с шизофренией и их братьев и сестер, не являющихся шизофрениками, но не среди контрольной группы с низким генетическим риском заболевания.В следующих параграфах мы рассмотрим основные конкурирующие объяснения наших выводов с указанием их возможных последствий.
Во-первых, связь между гипоксией плода и измененной нейроанатомией может быть объяснена другими ОК, которые как увеличивают риск шизофрении, так и нарушают работу мозга с помощью механизмов, отличных от кислородной недостаточности или в дополнение к ней. Однако мы рассмотрели 2 наиболее известных таких кандидата, пренатальную инфекцию и задержку роста плода, и обнаружили, что ни один из них не коррелировал с гипоксией плода или шизофренией у взрослых.Более того, контроль этих двух факторов статистически не изменил значимости или величины ассоциаций между гипоксией плода и морфологией мозга у пациентов или братьев и сестер. Тем не менее, можно ожидать, что некоторые случаи задержки роста плода связаны с такими состояниями, как плацентарная недостаточность, которые вызывают легкую, но хроническую гипоксию плода. 41 В соответствии с этой точкой зрения, ассоциации гипоксии плода с морфологией мозга были значительно увеличены среди пациентов и братьев и сестер, родившихся маленькими для их гестационного возраста.Однако, поскольку задержка роста плода не предсказывала значительных изменений морфологии мозга в отсутствие гипоксии, задержка роста сама по себе не конкурирует с гипоксией как механизм, лежащий в основе этих ассоциаций.
Можно также утверждать, что наши результаты предполагают влияние, отличное от гипоксии, потому что не наблюдались некоторые из ее хорошо охарактеризованных макроскопических последствий для мозга, таких как перивентрикулярное повреждение белого вещества. Однако нервные последствия гипоксии многочисленны и зависят от тяжести и времени поражения.На клеточном уровне они различаются по степени тяжести от изменений в росте нейритов до гибели нейрональных клеток. 42 Только в последнем случае можно ожидать потери как серого, так и белого вещества. В первом случае незрелые нейроны могут пережить гипоксическое воздействие, но все же иметь нарушенную выработку синаптических взаимосвязей. 42 Исследования на плодных овцах показали, что гипоксия, вторичная по отношению к хронической плацентарной недостаточности, связана с уменьшением толщины кортикального слоя и увеличением плотности нейронов коры без какой-либо наблюдаемой потери нейронов или повреждения белого вещества. 43 Это уменьшение объема нейропиля должно проявляться как уменьшение объема серого, но не белого вещества на макроскопическом уровне. Таким образом, паттерн морфологических изменений, связанных с гипоксией в этом исследовании, совместим с моделью хронической гипоксии плода на животных. Эту интерпретацию также подтверждает тот факт, что более 80% субъектов в группе гипоксии плода имели положительные маркеры как пренатальной, так и родовой асфиксии.
Другая возможность состоит в том, что эффекты гипоксии могут быть смешаны с общими генетическими факторами или факторами окружающей среды, которые увеличивают вероятность гипоксических осложнений у пациентов и их незатронутых братьев и сестер.Однако у братьев и сестер не было более высоких показателей ОК, связанных с гипоксией, чем в контроле, 18 , что указывает на отсутствие ковариации между этими ОК и статусом генетического риска. Хотя ковариацию между гипоксией и общим влиянием окружающей среды нельзя полностью исключить, исследования близнецов и усыновлений показали, что общая среда играет незначительную роль в общей этиологии шизофрении. 12 , 44 Более того, трудно представить себе систематическое влияние окружающей среды, которое проявлялось бы в большей восприимчивости к гипоксически-ишемическому повреждению головного мозга и которое разделялось бы несогласными с шизофренией братьями и сестрами, но не демографически подобранной контрольной группой.Наиболее вероятными из таких кандидатов являются пренатальная вирусная инфекция и задержка роста плода, которые не были более распространены у пациентов и их братьев и сестер и не являлись причиной значительных эффектов гипоксии.
Мы также можем исключить возможность того, что наши выводы являются следствием отбора нерепрезентативной выборки пробандов. В этом исследовании использовался метод случайной выборки на основе популяций, который привел к отличному соответствию между изученными и неизученными пробандами по основным демографическим и клиническим переменным.Кроме того, поскольку группы братьев и сестер и контрольные группы были хорошо сопоставимы по наличию серьезных психических расстройств, наши результаты не связаны с преобладанием психических заболеваний, не связанных с шизофренией, среди братьев и сестер.
Таким образом, кажется, что ОК, ассоциированные с гипоксией, каким-то образом связаны с патогенезом шизофрении нервной системы. В контексте расстройства с полигенным наследованием 45 ОК могут действовать либо аддитивно, либо интерактивно с генетическими факторами, повышая риск шизофрении на континууме ответственности. 27 Аддитивная модель предсказывает, что гипоксия должна иметь эквивалентную степень влияния на постоянные маркеры предрасположенности к заболеванию, независимо от степени генетического фона заболевания. Модель взаимодействия предсказывает, что гипоксия плода должна иметь дифференциальную связь с постоянными маркерами предрасположенности к заболеванию у лиц с повышенным генетическим риском шизофрении по сравнению с лицами с низким генетическим риском. Наш вывод о том, что гипоксия плода связана с увеличением признаков аномалий мозга как у пациентов, так и у их братьев и сестер, но не среди контрольной группы с низким уровнем риска, таким образом, согласуется с моделью взаимодействия генов.Эта модель также подтверждается нашим более ранним исследованием, которое показало, что гипоксические осложнения предсказывают повышенный риск шизофрении и большее увеличение желудочков у потомков родителей-шизофреников, но не у потомков родителей, не являющихся шизофрениками. 20 , 28 Увеличение кортикальной борозды не зависело от акушерского анамнеза среди лиц с генетическим риском шизофрении в датском исследовании, 28 , как и в настоящем исследовании, что, скорее всего, отражает большее снижение сигнала в корковая поверхность (из-за артефактов частичного объема), связанная с компьютерной томографией, по сравнению с МРТ.
Модель взаимодействия генов с окружающей средой делает 2 дополнительных прогноза, которые можно проверить на этой выборке: (1) гипоксия плода должна встречаться чаще среди пациентов с шизофренией, чем среди их братьев и сестер, и (2) взаимосвязь между гипоксией плода и индикаторами постоянной ответственности должна отличаться от пациентов по сравнению с их братьями и сестрами. Хотя в этом исследовании частота гипоксии плода не различалась по группам риска, в предыдущем отчете по этой выборке было обнаружено, что количество ОК, связанных с гипоксией, было повышено среди случаев с ранним возрастом в начале, но не среди случаев с более поздним началом или среди братьев и сестер одного из них. группа. 18 Более того, вероятность раннего начала шизофрении увеличивалась в 2,9 раза на гипоксический ОК в семьях. 18 Поскольку в этом отчете рассматривалась взаимосвязь ОК и морфологии мозга, а не диагноз, и из-за ограниченного размера выборки, случаи с ранним и более поздним началом были объединены в анализах. Тот факт, что у большинства пациентов с гипоксией плода в анамнезе были случаи раннего начала, повышает вероятность того, что воздействие гипоксии смешано с другими факторами, которые определяют возраст начала.Однако связь между гипоксией плода и морфологией мозга оставалась значимой после того, как данные пациентов были повторно проанализированы с возрастом в начале в качестве дополнительной ковариаты (F 1,54 = 7,8, P = 0,007 для серого вещества; F 1 , 54 = 4,8, P = 0,03 для ликвора борозды; и F 1,54 = 7,9, P = 0,007 для ликвора желудочков).
В соответствии со вторым предсказанием, эффект гипоксии был значительно больше среди пациентов, чем у братьев и сестер, для серого вещества обоих типов (F 6,535 = 6.53, P <0,001) и борозды CSF (F 6,535 = 6,20, P <0,001) и присутствовали только среди пациентов с желудочковой CSF (таблица 2). Таким образом, хотя здоровые братья и сестры проявляют некоторую чувствительность к способствующим шизофрении эффектам гипоксии плода, эта чувствительность отличается от наблюдаемой у пациентов как количественно (по кортикальным измерениям), так и качественно (по поводу увеличения желудочков).
Эти данные добавляют к растущим свидетельствам того, что по крайней мере некоторые из аномалий головного мозга у больных шизофренией имеют нервное происхождение. 11 То, что увеличение желудочков и уменьшение объема серого вещества коры коррелировали с неблагоприятным состоянием при рождении, ясно указывает на раннее происхождение этих аномалий, хотя никоим образом не исключает участия более поздних процессов развития нервной системы 46 или нейродегенеративных процессов 47 . Также кажется вероятным, что гены, предрасполагающие к шизофрении, могут сделать мозг плода особенно уязвимым для гипоксических ОК. Это открытие стимулирует поиск генов, повышающих уязвимость мозга к гипоксическому / ишемическому повреждению нейронов.
Это исследование имеет несколько ограничений. Мы использовали T2-взвешенные изображения с большой толщиной среза (5 мм), которые более подвержены частичным объемным артефактам, чем T1-взвешенные изображения с более высоким разрешением. Такие эффекты усиливаются при увеличении борозды и, следовательно, могут влиять на диагностический статус. Однако, поскольку основное влияние артефакта частичного объема заключается в снижении отношения сигнал / шум, тем самым уменьшая способность обнаруживать истинные ассоциации, наличие такого взаимодействия в этих данных, скорее всего, привело бы к недооценке эффекта. размеры в группах пациентов и братьев и сестер.В этом исследовании также использовались относительно грубые анатомические подразделения, из-за чего неясно, отражают ли связи между гипоксией и потерей серого вещества в задней области уменьшение объема подкорковых структур, затылочно-теменной коры или и того, и другого. Влияние на заднее серое вещество представляется вероятным, поскольку примерно 80% объема заднего отдела приходится на затылочно-теменную кору. Связь гипоксии с подкорковыми аномалиями также представляется вероятной, учитывая ее корреляцию с увеличением желудочков, которое при шизофрении связано с уменьшением перивентрикулярного серого вещества. 48 , 49
Поскольку у большинства субъектов с историей гипоксии плода были положительные маркеры как пренатальной, так и перинатальной гипоксии, мы не смогли проверить, возникает ли гипоксия в разное время в развитии (ожидается, что это приведет к разным моделям регионарного повреждения головного мозга 50 , 51 ) по-разному относится к структурным аномалиям головного мозга при шизофрении. Кроме того, наше определение воздействия гипоксии ограничивалось осложнениями, которые были зарегистрированы в записях о рождении в финской системе здравоохранения в течение 1950-х годов.Хотя эти записи имеют высокое качество и позволяют проводить акушерские измерения, которые явно превосходят данные, полученные при ретроспективном опросе матери, более прямые количественные методы анализа оксигенации крови плода 52 , 53 позволили бы более чувствительно проверить наши гипотезы.
Принята к публикации 6 июня 2001 г.
Это исследование было поддержано грантом Mh58207 Национального института психического здоровья, Бетесда, штат Мэриленд.
Мы благодарим Уллу Мустонен, MSW, и Лийзу Варонен, PhD, за их вклад в набор и оценку субъектов; Антти Тансканен, MS, за его вклад в поиск в реестре и создание базы данных; Мэри О’Брайен, доктор философии, за ее вклад в диагностические процедуры и оценку надежности; и Ракель Гур, доктор медицинских наук, Брюс Турецкий, доктор медицинских наук, Мишель Ян, доктор философии, и другие исследователи из Центра клинических исследований психического здоровья, Департамент психиатрии, Пенсильванский университет, Филадельфия (грант Mh53880), за их вклад в методы визуализации. и процедуры анализа, использованные в этом исследовании.
Автор для переписки и оттиски: Тайрон Д. Кэннон, доктор философии, факультет психологии, Калифорнийский университет, Лос-Анджелес, 1285 Франц Холл, Лос-Анджелес, Калифорния (электронная почта: [email protected]).
1. пушка Т.Д. Нарушения структуры и функции мозга при шизофрении: значение для этиологии и патофизиологии. Ann Med. 1996; 28533-539Google ScholarCrossref 2. Buchanan RWCarpenter WT Нейроанатомия шизофрении. Schizophr Bull. 1997; 23367-372Google ScholarCrossref 3.Pfefferbaum AMarsh L Структурная визуализация мозга при шизофрении. Clin Neurosci. 1995; 3105-111Google Scholar4.Rosso IMBearden CEHollister JMGasperoni TLSanchez LEHadley TCannon TD Детская нейромоторная дисфункция у пациентов с шизофренией и их здоровых братьев и сестер: проспективное когортное исследование. Schizophr Bull. 2000; 26367-378Google ScholarCrossref 5.Пушка TDBearden CEHollister JMRosso IMSanchez LEHadley T Когнитивное функционирование в детстве у пациентов с шизофренией и их здоровых братьев и сестер: проспективное когортное исследование. Schizophr Bull. 2000; 26379-393Google ScholarCrossref 6. Walker EF Модерированные в развитии проявления нейропатологии, лежащей в основе шизофрении. Schizophr Bull. 1994; 20453-480Google ScholarCrossref 7. Акбарян SBunney МЫ JrPotkin SGWigal SBHagman JOSandman CAJones Э.Г. Изменение распределения никотинамид-адениндинуклеотид-фосфат-диафоразных клеток в лобной доле у шизофреников свидетельствует о нарушении коркового развития. Arch Gen Psychiatry. 1993; 50169-177Google ScholarCrossref 8. Акбарян SVinuela AKim JJPotkin SGBunney МЫ JrJones Э.Г. Искаженное распределение нейронов никотинамид-аденин-динуклеотид-фосфат-диафоразы в височной доле у шизофреников свидетельствует об аномальном развитии коры головного мозга. Arch Gen Psychiatry. 1993; 50178-187Google ScholarCrossref 9. Арнольд SEHyman BTVan Hoesen GWDamasio А.Р. Некоторые цитоархитектурные аномалии энторинальной коры при шизофрении. Arch Gen Psychiatry. 1991; 48625-632Google ScholarCrossref 10.Benes FMMcSparren JBird EDSan Giovanni JPVincent Дефицит SL в малых интернейронах префронтальной и поясной коры шизофренических и шизоаффективных пациентов. Arch Gen Psychiatry. 1991; 48996-1001Google ScholarCrossref 11. Пушка Т.Д. Влияние нервного развития на генезис и эпигенез шизофрении: обзор. Appl Prev Psychol. 1998; 747-62Google ScholarCrossref 12. Пушка TDKaprio JLönnqvist JHuttunen МОКоскенвуо M Генетическая эпидемиология шизофрении в финской когорте близнецов: исследование на основе популяционного моделирования. Arch Gen Psychiatry. 1998; 5567-74Google ScholarCrossref 14.Jones PBRantakallio PHartikainen Алисоханни MSipila P Шизофрения как отдаленный исход беременности, родов и перинатальных осложнений: 28-летнее наблюдение в когорте общего населения Северной Финляндии, родившейся в 1966 году. Am J Psychiatry. 1998; 155355-364Google Scholar15.Eagles JMGibson И.Бремнер MHClunie Фебмайер KPSmith NC Акушерские осложнения у DSM-III шизофреников и их братьев и сестер. Ланцет. 1990; 3351139–1141Google ScholarCrossref 16.Kinney DKLevy DLЮргелун-Тодд DAMedoff DLaJonchere CMRadford-Paregol M Сезон родов и акушерские осложнения у шизофреников. J Psychiatr Res. 1994; 28499-509Google ScholarCrossref 17. Cannon TDRosso IMHollister JMBearden CESanchez LEHadley T Проспективное когортное исследование генетических и перинатальных влияний на этиологию шизофрении. Schizophr Bull. 2000; 26351-366Google ScholarCrossref 18. Россо IMCannon TDHuttunen MOHuttunen TLönnqvist JGasperoni TL Факторы акушерского риска ранней шизофрении в финской когорте новорожденных. Am J Psychiatry. 2000; 157801-807Google ScholarCrossref 19. Гюнтер-Гента FBovet PHohlfeld P Акушерские осложнения и шизофрения: исследование случай-контроль. Br J Психиатрия. 1994; 164165-170Google ScholarCrossref 20. Мирдал GKMednick SASchulsinger FFuchs F Перинатальные осложнения у детей матерей-шизофреников. Acta Psychiatr Scand. 1974; 50553-568Google ScholarCrossref 21.Marcus JAuerback JWilkinson LBurack CM Младенцы в группе риска шизофрении: Иерусалимское исследование развития младенцев. Arch Gen Psychiatry. 1981; 38703-713Google ScholarCrossref 22. Рыба BMarcus JHans SLAuerbach JGPerdue S Младенцы из группы риска шизофрении: последствия генетического нейроинтегративного дефекта. Arch Gen Psychiatry. 1992; 49221-235Google ScholarCrossref 23.Hanson DRGottesman IIХестон LL Некоторые возможные детские индикаторы взрослой шизофрении, полученные от детей шизофреников. Br J Психиатрия. 1976; 129142-154Google ScholarCrossref 24.Rieder ROBroman Ш.Розенталь D Потомство шизофреников, II: перинатальные факторы и IQ. Arch Gen Psychiatry. 1977; 34789-799Google ScholarCrossref 25.Buka SLTsuang MTLipsitt LP Осложнения беременности / родов и психиатрический диагноз: проспективное исследование. Arch Gen Psychiatry. 1993; 50151-156Google ScholarCrossref 26.Done DJJohnstone ECFrith CDGolding JShepherd PMCrow TJ Осложнения беременности и родов в связи с психозом во взрослой жизни: данные британского исследования перинатальной смертности. BMJ. 1991; 3021576-1580Google ScholarCrossref 27.Cannon Т.Д. О природе и механизмах акушерских влияний при шизофрении: обзор и обобщение эпидемиологических исследований. Int Rev Psychiatry. 1997; 9387-397Google ScholarCrossref 28.Cannon TDMednick SAParnas JSchulsinger FPraestholm JVestergaard А аномалии развития мозга у потомков матерей-шизофреников, I: вклад генетических и перинатальных факторов. Arch Gen Psychiatry. 1993; 50551-564Google ScholarCrossref 29.Parnas JCannon Т. Д. Якобсен BSchulsinger HSchulsinger FMednick SA Lifetime DSM-III-R диагностические результаты у потомков матерей с шизофренией: результаты Копенгагенского исследования высокого риска. Arch Gen Psychiatry. 1993; 50707-714Google ScholarCrossref 30.Suddath RLChristison GWTorrey Е.Ф.Касанова М.Ф.Вайнбергер DR Анатомические аномалии в головном мозге монозиготных близнецов, несовместимые с шизофренией. N Engl J Med. 1990; 322789-794Google ScholarCrossref 31.McNeil Т.Ф. Кантор-Граэ EWeinberger DR Взаимосвязь акушерских осложнений и различий в размерах структур мозга в парах монозиготных близнецов, дискордантных по шизофрении. Am J Psychiatry. 2000; 157203-212Google ScholarCrossref 32.Cannon ТДван Эрп TGMHuttunen MLönnqvist JSalonen OValanne LPoutanen VPStandertskjöld-Nordenstam CGGur Рейан M Региональное распределение серого вещества, белого вещества и спинномозговой жидкости у больных шизофренией, их братьев и сестер и в контрольной группе. Arch Gen Psychiatry. 1998; 551084-1091Google ScholarCrossref 33.Американская психиатрическая ассоциация, Диагностическое и статистическое руководство по психическим расстройствам , 3-е изд. Вашингтон, округ Колумбия, Американская психиатрическая ассоциация, 1987;
34.Спитцер Р.Л.Уильямс JBGibbon M Руководство по структурированному клиническому интервью для DSM-III-R (SCID) . Вашингтон, округ Колумбия, Американская психиатрическая ассоциация, 1987;
35.Loranger AWSussman VLOldham Ю.М.Русаков LM Обследование расстройства личности.Структурированное интервью для диагностики расстройств личности DSM-III-R. Уайт-Плейнс, Медицинский колледж Нью-Йорка Корнелл 1985;
37. Рахаула U Количественная сила социальных слоев финского общества. Sosiaalinen-Aikakauskirja. 1970; 63347-362Google Scholar 38.Yan MXKarp JS. Адаптивный байесовский подход к трехмерной МРТ сегментации мозга. Bizais YBarillot CDi Paola Reds Обработка информации в медицинской визуализации New York, NY Kluwer Academic Publishers, 1995; 201–213 Google Scholar39.Goldszal ADavatzikos CPham ДЛЯН MXBryan Р.Н.Ресник SM Система обработки изображений для качественного и количественного объемного анализа изображений головного мозга. J Comput Assist Tomogr. 1998; 22827-837Google ScholarCrossref 40.Turetsky BTCowell ПЭГур RCGrossman РИШтасель DLGur RR Объемы головного мозга лобных и височных долей при шизофрении: взаимосвязь с симптоматикой и клиническим подтипом. Arch Gen Psychiatry. 1995; 521061-1070Google ScholarCrossref 41. Richardson BSBocking А.Д. Метаболическая адаптация и адаптация кровообращения к хронической гипоксии у плода. Comp Biochem Physiol A Mol Integr Physiol. 1998; 119717-723Google ScholarCrossref 43.Rees SMallard CBreen SStringer MCock MHarding R Повреждение головного мозга плода после длительной гипоксемии и плацентарной недостаточности: обзор. Comp Biochem Physiol A Mol Integr Physiol. 1998; 119653-660Google ScholarCrossref 44.Kendler К.С.Грюнберг AMKinney DK Независимые диагнозы усыновленных и родственников, как определено в DSM-III в провинциальных и национальных выборках датского исследования шизофрении в области усыновления. Arch Gen Psychiatry. 1994; 51456-468Google ScholarCrossref 45.Gottesman IIShields J Шизофрения: эпигенетическая головоломка . Кембридж, Англия Издательство Кембриджского университета 1982;
46.Кешаван MSAnderson SPettegrew JW Является ли шизофрения следствием чрезмерного сокращения синапсов в префронтальной коре? пересмотр гипотезы Файнберга. J Psychiatr Res. 1994; 28239-265Google ScholarCrossref 47.Gur RECowell Птурецкий Б.И.Галлахер FCannon TDBilker WGur RC Последующее исследование шизофрении с помощью магнитно-резонансной томографии: взаимосвязь нейроанатомических изменений с клиническими и нейроповеденческими показателями. Arch Gen Psychiatry. 1998; 55145-152Google ScholarCrossref 48.Brown RColter NCorsellis Янкроу TJFrith CDJagoe RJohnstone ECMarsh L Посмертные доказательства структурных изменений мозга при шизофрении: различия в массе мозга, площади височных рогов и парагиппокампальной извилине по сравнению с аффективным расстройством. Arch Gen Psychiatry. 1986; 4336-42Google ScholarCrossref 49.Lesch ABogerts B Промежуточный мозг при шизофрении: данные об уменьшении толщины перивентрикулярного серого вещества. Eur Arch Psychiatry Neurol Sci. 1984; 234212-219Google ScholarCrossref 50.Barkovich AJHallam D Нейровизуализация при перинатальном гипоксически-ишемическом повреждении. Ment Retard Dev Disabil Res Rev. 1997; 328-41Google ScholarCrossref 51.Volpe JJ Гипоксически-ишемическая энцефалопатия: невропатология и патогенез. Неврология новорожденных 3rd Philadelphia, PA WB Saunders1995; 279-312Google Scholar52.Low JA. Роль газов крови и измерения кислотно-щелочного баланса в диагностике асфиксии плода во время родов. Am J Obstet Gynecol. 1988; 15-1240Google ScholarCrossref 53.Buescher UHertwig KWolf CDudenhausen JW. Эритропоэтин в околоплодных водах как маркер хронической гипоксии плода. Int J Gynaecol Obstet. 1998; 60257-263Google ScholarCrossrefЯдерные эритроциты и гипоксия плода: биологический маркер, «время» которого пришло?
Ядерные эритроциты (nRBC) — незрелые эритроциты, клиническое значение которых для термина «новорожденный» неясно.В периферической крови здоровых новорожденных до пятого дня жизни можно определить небольшое количество якорцевых эритроцитов. Существенное увеличение количества циркулирующих в крови я эритроцитов в неонатальном кровотоке долгое время ассоциировалось со значительными антенатальными патологическими состояниями. Было показано, что к такому гематологическому изменению предрасполагают многочисленные клинические состояния, такие как материнский диабет, ограничение роста плода и анемия плода с гипоксией тканей плода, являющейся общим фактором. 1 Считается, что гипоксемия плода является основной патофизиологией, которая приводит к повышению уровня эритропоэтина (ЭПО), что приводит к увеличению продукции и преждевременному высвобождению незрелых предшественников эритроцитов в кровоток в попытке максимизировать доставку кислорода тканям. 2
Ряд исследователей сообщили о связи между повышенным уровнем циркулирующих яРБК и внутриутробной гипоксией-ишемией. Эта ассоциация затем использовалась, чтобы попытаться «определить время», когда произошло неврологическое повреждение плода. Однако в медицинской литературе существуют противоречия относительно конкретного «времени» этого биомаркера. Некоторые исследователи предполагают, что присутствие яРБК более свидетельствует об остром процессе на более поздних / последних стадиях родов, 3 , тогда как другие отметили, что их присутствие указывает на подострый или хронический процесс, который предшествует немедленным родам и срокам родов. кадра на много часов или дней и представляют собой ранее существовавший асфиксический случай. 4
В этом выпуске журнала Кристенсен и его коллеги пролили больше света на этот биологический процесс. 5 При ретроспективном анализе недоношенных / доношенных новорожденных, которые получили одну или несколько доз дарбопоэтина альфа, синтетического аналога ЭПО, якорные эритроциты впервые появились в крови между 24 и 36 часами после введенной дозы. Это «время появления» не зависело от дозы. Авторы отмечают, что окончательное появление яРБК в периферическое кровообращение после гипоксического процесса плода является многоступенчатым.Во-первых, это увеличение ЭПО в плазме, которое следует за гипоксией плода. Предполагается, что гипоксия индуцирует «индуцируемый гипоксией фактор 2 альфа», белок, кодируемый геном EPAS1. Это ускоряет транскрипцию гена ЭПО в печени плода, что приводит к повышению уровня ЭПО в крови. Было показано, что этот процесс занимает примерно 4–5 часов. 6 Затем следует период времени, в течение которого ЭПО теперь индуцирует и приводит к увеличению количества nRBC, наблюдаемых в кровотоке. В этом исследовании авторы оценивают «время появления» или этот второй период времени, определяя продолжительность времени от введения ЭПО до появления яРБК в крови.
Авторы приходят к выводу, что требуется не менее 28–29 часов от начала гипоксии плода, чтобы увидеть повышение уровня nRBCs в крови: 4–5 часов от начала гипоксии для выработки повышенных уровней ЭПО, затем следует по крайней мере, 24 часа, чтобы nRBC появились и появились в периферической крови.
Почему возникает такая озабоченность и интерес к появлению я-эритроцитов в периферическом кровообращении у новорожденных с гипоксией? Как отмечалось выше, многочисленные исследователи пытались определить время начала гипоксии плода, изучая количество неонатальных эритроцитов.Это имеет большое значение для акушера, рожающего ребенка, у которого перед родами наблюдается «неутешительный» показатель сердечного ритма плода или какая-то другая проблема, связанная с потенциально враждебной внутриутробной средой. Если впоследствии акушер родит ребенка с хронической неврологической проблемой, например, церебральным параличом, будет ли он обвинен в оказании некачественной помощи, которая привела к травме головного мозга плода? Некоторые заявили, что повышенное количество nRBC при рождении действительно свидетельствует о наличии острого гипоксического процесса, который произошел за несколько минут или часов до родов.Было высказано предположение, что увеличение количества циркулирующих nRBCs представляет собой стимулированное ЭПО высвобождение нормобластов из запасов костного мозга, возможно, «тряску» nRBC. Напротив, другие заявили, что наличие повышенного количества яРБК после рождения указывает на гипоксемию, которая, вероятно, произошла внутриутробно, , по крайней мере, за день до времени родов.
В 2003 году Американский колледж акушеров и гинекологов и Американская академия педиатрии совместно опубликовали монографию под названием «Неонатальная энцефалопатия и церебральный паралич: определение патогенеза и патофизиологии». 7 В этой публикации сделан вывод о том, что большинство случаев неонатальной энцефалопатии и статического моторного расстройства имеют свой патогенез в течение периода времени до родов и родоразрешения, а не во время родов и родоразрешения. Некоторые выводы в этой публикации горячо обсуждались врачами, истцом и адвокатами. Тем не менее, в то время авторы пришли к выводу, что «подсчет nRBC для определения времени неврологического повреждения следует рассматривать как исследовательский.В настоящее время данные, предоставленные Christensen и др. , предоставляют биологические доказательства временного интервала, в течение которого ЭПО приводит к увеличению количества яРБК — процесс, который занимает не менее 24 часов. С наблюдениями Кристенсена мы переходим от эпохи исследований к эпохе биологических данных человека, чтобы помочь нашим клиническим наблюдениям и подтвердить выводы о времени перинатального повреждения мозга.
Авторы отмечают некоторые ограничения в исследовании. Важно отметить, что в исследовании введение ЭПО было однократным острым стимулом, имитирующим острое событие, а не хронический гипоксический процесс, который может происходить в утробе матери , например, хроническая отслойка плаценты и кровотечение от плода к матери, и скоро.Авторы приходят к выводу, что если при рождении обнаруживается повышенное количество яРБК, это означает, что гипоксический процесс начался как минимум за 28–29 часов до этого. Это здравый вывод, который пополняет объем литературы по биологии яРБК.
Не следует полагаться на повышенное количество nRBC как на единственный фактор, определяющий этиологию последующего неврологического нарушения после гипоксии плода. Это расследование требует подробного анализа (1) враждебности (или ее отсутствия) к среде in utero до и во время родов, (2) клинической корреляции с течением неонатального периода, особенно неврологических обследований новорожденных с течением времени с лабораторными исследованиями. данные, отмечающие какие-либо признаки мультисистемного расстройства, медицинская визуализация (ультразвуковая и магнитно-резонансная томография), (3) последующий неврологический статус и (4) патологическое исследование плаценты, чтобы помочь идентифицировать как острые, так и хронические процессы, которые влияют на функционирование плаценты.
Акушер, присутствующий во время родов, может иметь или не иметь возможность изменить исход беременности в силу своего присутствия во время родов. В дополнение к новой экспериментальной информации о роли биохимических медиаторов, таких как цитокины, в патогенезе повреждения головного мозга у плода / новорожденного, будущие лабораторные исследования могут помочь нам лучше понять время повреждения мозга новорожденного.
На данный момент простой подсчет nRBC, полученный после рождения, может предоставить полезную и значимую информацию; однако давайте не будем истолковывать слишком много или полагаться исключительно на этот единственный результат.Повреждение головного мозга может последовать за гипоксией плода — но когда? Повышенное количество nRBC после рождения может помочь, но это только часть набора клинических данных. Критический анализ «общей картины» материнского анамнеза, результатов исследования плаценты, физического обследования новорожденных, лабораторных и рентгенологических данных по-прежнему является «золотым стандартом».
Каталожные номера
- 1
Константино Б., Когионис Б. Ядерные эритроциты — значимые в мазке периферической крови. Lab Med 2000; 31 : 223–229.
Артикул Google Scholar
- 2
Teramo K, Widness J. Повышение концентрации эритропоэтина в околоплодных водах плода: маркеры внутриутробной гипоксии. Неонатология 2009; 95 : 105–116.
CAS Статья PubMed Google Scholar
- 3
Фелан Дж., Киркендалл С., Корст Л.М., Мартин Дж. Количество ядерных эритроцитов и тромбоцитов у новорожденных, подвергшихся асфиксии, достаточное для постоянного неврологического нарушения. J Matern Fetal Neonatal Med 2007; 20 (5): 377–380.
Артикул PubMed Google Scholar
- 4
Perrone S, Bracci R, Buonocore G. Новые биомаркеры гипоксического стресса у плода и новорожденного. Acta Pediatr Suppl 2002; 438 : 135–138.
Артикул Google Scholar
- 5
Кристенсен Р., Ламберт Д., Ричардс Д. Оценка времени «появления» ядросодержащих красных кровяных телец у новорожденных. J Perinatol 2013 (этот выпуск).
- 6
Виднесс Дж., Терамо К., Клемонс Дж., Гарсия Дж., Кавальери Р., Пясецки Г. и др. . Временной ответ иммунореактивного эритропоэтина на острую гипоксемию у плодов овцы. Pediatr Res 1986; 20 : 15–19.
CAS Статья PubMed Google Scholar
- 7
Целевая группа по неонатальной энцефалопатии и церебральному параличу. Персонал Американского колледжа акушеров и гинекологов при Американской академии педиатрии.Неонатальная энцефалопатия и церебральный паралич: определение патогенеза и физиологии. Американский колледж акушеров и гинекологов. Вашингтон, округ Колумбия, 2003.
Скачать ссылки
Информация об авторе
Филиалы
Кафедра педиатрии, Медицинский центр Университета Аризоны, Тусон, Аризона, США
AD Бедрик
Автор, отвечающий за переписку
к А. Д. Бедрик.
Декларации этики
Конкурирующие интересы
Автор заявляет об отсутствии конфликта интересов.
Об этой статье
Цитируйте эту статью
Бедрик А. Ядерные эритроциты и гипоксия плода: биологический маркер, «время» которого пришло ?. J Perinatol 34, 85–86 (2014). https://doi.org/10.1038/jp.2013.169
Ссылка для скачивания
Дополнительная литература
Нарушения созревания ворсинок плаценты присутствуют в трети случаев самопроизвольных преждевременных родов.
- Сунил Джайман
- , Роберто Ромеро
- , Перси Пакора
- , Оффер Эрез
- , Юнджунг Юнг
- , Ади Л.Tarca
- , Gaurav Bhatti
- , Lami Yeo
- , Yeon Mee Kim
- , Chong Jai Kim
- , Jung-Sun Kim
- , Faisal Qureshi
- , Suzanne M. Jacques
- , Nardhy Gomez-Lopez
- и Чаур-Донг Хсу
Журнал перинатальной медицины (2021 год)
Судебно-медицинский анализ показателей газов пуповинной крови и крови новорожденных у младенцев с риском церебрального паралича
Журнал клинической медицины (2021 год)
Нарушения созревания ворсинок плаценты при внутриутробной гибели плода
- Сунил Джайман
- , Роберто Ромеро
- , Перси Пакора
- , Ынджунг Юнг
- , Гаурав Бхатти
- , Лами Йео
- , Ён Ми Ким
- , Боми Ким
- , Чонг Джай Ким
- , Джун — Сан Ким
- , Фейсал Куреши
- , Сюзанна М.Jacques
- , Offer Erez
- , Nardhy Gomez-Lopez
- и Chaur-Dong Hsu
Журнал перинатальной медицины (2020)
Связанное с курением деметилирование AHRR в ДНК пуповинной крови: влияние эритроцитов с ядрами CD235a +
- Мэтью А.Бергенс
- , Гэри С. Питтман
- , Изабель Дж. Б. Томпсон
- , Мишель Р. Кэмпбелл
- , Сютин Ван
- , Катрин Хойо
- и Дуглас А. Белл
Клиническая эпигенетика (2019)
Комплексное исследование изменений развития клеток пуповинной крови и референсных диапазонов в зависимости от срока беременности, пола и способа родоразрешения.
- L Glasser
- , N Sutton
- , M Schmeling
- и J T Machan
Перинатологический журнал (2015)
Количественное определение циркулирующих транскриптов РНК, вызванных гипоксией, в материнской крови для определения внутриутробного гипоксического статуса плода | BMC Medicine
Экспрессия мРНК, вызванной гипоксией, в крови плода и плаценте, взятых у плодов с острой гипоксией во время родов
Во время родов каждое сокращение матки прекращает кровоток матери в миометрии, снижая оксигенацию плаценты [1].По мере продвижения родов плоды становятся все более гипоксическими [1]. Следовательно, роды фактически являются функциональной «моделью» in vivo острой гипоксии плода человека.
Сначала мы исследовали, увеличивается ли количество транскриптов мРНК, вызванных гипоксией, в тканях гестации (кровь плода и плацента) в присутствии острой гипоксии плода, вызванной родами. Концентрация лактата в крови в пупочной артерии (от плаценты) при рождении измеряется клиницистами, чтобы ретроспективно определить, действительно ли плод был гипоксическим в последние моменты его жизни in utero , где уровни> 6 ммоль / л считаются повышенными [11].Поэтому мы сгруппировали нашу когорту в зависимости от того, была ли концентрация лактата в пупочной артерии высокой (> 6 ммоль / л; когорта гипоксии) или нет (<6 ммоль / л; контроль).
Микроматричный и обогащенный анализ генов мРНК в крови плода, полученной из пупочной артерии при рождении, выявил значительную избыточную представленность путей, связанных с гипоксией, в когорте гипоксии. Произошла глобальная активация 41 индуцированного гипоксией транскрипта, выбранного из микрочипа в когорте гипоксии, по сравнению с контролем (рис. 1А).ПЦР подтвердила усиление регуляции четырех индуцированных гипоксией транскриптов в крови плода в когорте гипоксии по сравнению с контролем: индуцируемый гипоксией фактор 1α ( Hif1α ), Hif2α , адреномедуллин ( Adm ). дегидрогеназа A ( LdhA ; фигура 1B). Эти гены также были активированы в плаценте из когорты гипоксии по сравнению с контролем (рис. 1C). Таким образом, количество мРНК, индуцированных гипоксией, увеличивается в тканях гестации при гипоксии плода.
Рисунок 1Экспрессия мРНК, индуцированной гипоксией, в тканях беременности, полученной после родов. (A) Кластерный анализ и тепловая карта 41 гена, индуцированного гипоксией, в крови плодов из когорты гипоксии (где концентрации лактата пупочной артерии, взятые из плаценты вскоре после рождения, были> 6,0 ммоль / л) или контрольной группы (лактат пупочной артерии <6,0). ммоль / л). Зеленый цвет указывает на усиление экспрессии, красный - на снижение экспрессии. Экспрессия индуцируемого гипоксией фактора ( Hif ) 1α , Hif2α, адреномедуллина ( Adm ) и лактатдегидрогеназы A (( LdhA ) в 31 (кровь плода ) плаценты, полученные от когорты гипоксии (n = 4) или контроля (n = 4).Среднее и S.E.M. нанесены на график. * P <0,05.
Экспрессия индуцированной гипоксией мРНК в материнской крови, отобранной в момент родов, в случаях, когда плод был значительно гипоксическим при рождении
Затем мы исследовали, увеличилось ли количество индуцированных гипоксией транскриптов в материнской крови, отобранной в момент рождения, сравнив когорта с гипоксией (концентрация лактата в пупочной артерии> 6 ммоль / л) с контролем. Мы провели проспективное исследование родильного отделения с привлечением женщин, подвергшихся индукции родов.Мы разместили вторую внутривенную канюлю, предназначенную для сбора образцов для исследования (дополнительный файл 1: в таблице S1 перечислены клинические данные). Образец «момента рождения» брали, когда голова была видна в промежности (влагалище) и роды были неизбежны.
Общегеномный микроматричный и обогащенный анализ генома мРНК, выделенной из образцов материнской крови, взятых в момент рождения, показал чрезмерное представительство путей гипоксии в когорте гипоксии (не показано). Экспрессия 41 индуцированной гипоксией мРНК, выбранной из массива, была глобально увеличена в когорте гипоксии (рис. 2А).Образцы сгруппированы в соответствии с гипоксическим статусом плода при неконтролируемой иерархической кластеризации 41 подмножества генов. ПЦР подтвердила, что Hif1α , Hif2α , Adm и LdhA были активированы в когорте гипоксии (рис. 2B). Таким образом, тенденции, наблюдаемые в материнской крови (рис. 2A, B), отражают тенденции, наблюдаемые в тканях гестации (рис. 1A-C).
Рисунок 2Экспрессия мРНК, вызванной гипоксией, в материнской крови рожениц.(A) Кластерный анализ и тепловая карта 41 транскрипта, индуцированного гипоксией, в материнской крови, взятой за моменты до родов из когорты гипоксии (концентрация лактата в пупочной артерии, взятая при рождении, была> 6,0 ммоль / л) или в контроле (лактат пупочной артерии <6,0 ммоль / л. ). Зеленый цвет указывает на усиление экспрессии, красный - на снижение экспрессии. (B) Фактор, индуцируемый гипоксией ( Hif ) 1α , Hif2α , адреномедуллин ( Adm ) и лактатдегидрогеназа A ( Ldh) моменты экспрессии в материнской крови. из когорты гипоксии (n = 14) или контроля (n = 16).Среднее и S.E.M. нанесены на график. * P <0,05. ** P <0,01. *** П <0,001.
Экспрессия индуцированной гипоксией мРНК в материнской крови, взятой в продольном направлении через роды
Далее мы исследовали, резко ли увеличиваются индуцированные гипоксией транскрипты в материнской крови в течение нескольких часов после нового начала острой гипоксии плода, исследуя, увеличивается ли индуцированная гипоксией мРНК в материнской крови через труд. В общей сложности 22 из 44 индуцированных гипоксией транскриптов, измеренных на ПЦР-матрице, были значительно активированы в образцах материнской крови, взятых в момент вагинальных родов, по сравнению с парными образцами, полученными до начала родов (см. Дополнительный файл 1: Таблица S2; На рис. 3А представлены графики шести генов из массива).Еще восемь генов в массиве имели тенденцию к увеличению (≥1,3-кратное увеличение).
Рисунок 3Экспрессия мРНК, вызванной гипоксией, в материнской крови женщин, взятых во время родов. (A) Экспрессия шести индуцированных гипоксией транскриптов в парной материнской крови, взятой перед началом родов и за несколько минут до родов. Данные были получены с использованием ПЦР-массива Taqman. (B) Фактор, индуцируемый гипоксией ( Hif ) 1α , HIF2α , адреномедуллин ( Adm ) и лактатдегидрогеназа A ( Ldh) была взята в серию образцов экспрессии родов A ( Ldh) начала (белые столбцы; n = 30), на втором этапе (полное раскрытие шейки матки) за 120-180, 61-120 или 0-60 минут до родов (серые столбцы, выборка из когорты из 30 человек была разделена между три полоски), и в момент рождения (черная полоса; n = 30).Таким образом, белые и серые столбцы отображают экспрессию мРНК генов в материнской крови в моменты времени, охватывающие начало и конец первого периода родов (среднее (± SD) 486 (± 242) минут между сбором образцов), а серый и черные полосы охватывают второй период родов (среднее (± стандартное отклонение) 44 (± 55) минут между сбором образцов). Данные были получены с использованием Taqman PCR. Среднее и S.E.M. нанесены на график. * P <0,05 ** P <0,01 *** P <0,001.
Чтобы исключить возможность неспецифического глобального увеличения количества транскриптов мРНК в материнской крови во время родов, мы оценили пять транскриптов, кодирующих гены, связанные с ростом, с помощью ПЦР.Ни один из них существенно не увеличился в процессе родов (дополнительный файл 1: Рисунок S1).
Второй период родов (полное раскрытие шейки матки до рождения) короче по продолжительности, чем первый этап (от начала схваток до полного раскрытия шейки матки), но особенно гипоксичен для плодов, когда происходит быстрое снижение артериального pO2 плода, избытка оснований и pH встречаются [1, 12–14]. Мы измерили экспрессию Hif1α , Hif2α , Adm и LdhA в материнской крови, полученной из образцов, находящихся на первом и втором этапах родов (среднее (± SD) 486 (± 242) минут между сбором образцов) и сравнили относительное увеличение для парных образцов, охватывающих второй период родов (среднее (± стандартное отклонение) 44 (± 55) минут между сбором образцов).Было только минимальное увеличение экспрессии генов на первом этапе родов, но гораздо более резкое увеличение на втором этапе (рис. 3B). Таким образом, количество транскриптов, вызванных гипоксией, не увеличивается постепенно линейно во время родов (этого можно ожидать, если эти транскрипты высвобождаются в первую очередь в ответ на общее воспаление, которое происходит во время родов [15], а не на гипоксию плода). Напротив, они росли гораздо круче в течение гораздо более короткого периода второго периода родов.Мы предполагаем, что вероятное объяснение состоит в том, что плоды более гипоксичны на второй стадии [1, 12–14].
Корреляция между индуцированной гипоксией мРНК в материнской крови, отобранной в момент рождения, с гипоксическим статусом плода при рождении
Далее мы исследовали, коррелируют ли индуцированные гипоксией транскрипты в материнской крови со степенью гипоксии / ацидемии плода в утробе . Мы разработали показатель экспрессии гена гипоксии, суммируя относительную экспрессию Hif1α , Hif2α , Adm и LdhA в материнской крови, полученной в момент рождения, и коррелируя баллы с концентрациями лактата в пупочной артерии, измеренными при родах (лактат концентрации в пупочной артерии положительно коррелируют со степенью внутриутробной ацидемии ( ацидемии плода примерно во время рождения).Обнаружена высокозначимая корреляция между показателем экспрессии гена гипоксии и концентрацией лактата в крови плода при родах (рис. 4; r = 0,81, P <0,0001). Мы пришли к выводу, что обилие индуцированных гипоксией транскриптов в материнской крови коррелирует с гипоксией / ацидемией плода in utero в условиях острой гипоксии, вызванной родами.
Рисунок 4Корреляция между показателем гипоксии гена и концентрацией лактата в пупочной артерии, взятой после родов. Оценка генной гипоксии представляет собой сумму относительного фактора, индуцируемого гипоксией ( Hif ) 1α , Hif2α , адреномедуллина ( Adm ) и экспрессии лактатдегидрогеназы в материнской крови A ( Lactate dehydrogenase A ). принимаются в момент доставки. П <0,0001.
Экспрессия мРНК, индуцированной гипоксией, в материнской крови, взятой у женщин с тяжелым преждевременным плодом с задержкой роста
Затем мы исследовали тяжелое ограничение роста преждевременного плода (FGR; n = 20, в таблице 1 показаны клинические детали), хроническое заболевание в utero гипоксия [8, 16].Контрольной группой (n = 30) были неосложненные беременности, когда материнская кровь была взята на том же сроке беременности, что и когорта FGR. Анализ микроматрицы и обогащения генов на мРНК, выделенной из материнской крови, продемонстрировал чрезмерное представительство путей гипоксии в когорте FGR по сравнению с контролем. Образцы сгруппированы в зависимости от того, был ли у плодов ограничен рост или нет. В когорте FGR наблюдалось глобальное усиление мРНК, вызванной гипоксией (рис. 5А). ПЦР подтвердила, что Hif1α , Hif2α , Adm и LdhA были значительно повышены в когорте FGR по сравнению с контролем (фигура 5B).У них также была повышенная регуляция в плаценте, полученной от случаев FGR, по сравнению с двумя наборами контролей: совпадающей с беременностью недоношенной плаценты, не осложненной FGR, и плаценты, полученной от здоровых беременностей, родивших в срок (дополнительный файл 1: Рисунок S2).
Таблица 1 Характеристики пациентов с ограничением роста плода и контрольные группы Рисунок 5Экспрессия мРНК, индуцированной гипоксией, в материнской крови в случаях тяжелой задержки роста плода (FGR).(A) Тепловая карта 42 индуцированных гипоксией генов в материнской крови, взятой из контрольной группы и когорты FGR. Зеленый цвет указывает на усиление экспрессии, красный — на снижение экспрессии. (B) Фактор, индуцируемый гипоксией ( HIF ) 1α , Hif2α , адреномедуллин ( Adm ) и лактатдегидрогеназа A ( Ldh) в материнской крови, экспрессия ( Ldh) n = 30) и когорта FGR (n = 20). Среднее и S.E.M. нанесены на график.** P <0,01 **** P <0,0001.
Экспрессия индуцированной гипоксией мРНК в материнской крови в когорте FGR, разделенная в зависимости от наличия преэклампсии
Изучить возможность того, что сопутствующая преэклампсия может влиять на экспрессию индуцированной гипоксией мРНК в материнской крови (и, таким образом, confounder), мы разделили нашу когорту FGR в зависимости от того, была ли сопутствующая преэклампсия (n = 8) или нет (n = 12). Экспрессия мРНК Hif1α , Hif2α , Adm и LdhA была значительно повышена в обеих когортах FGR (то есть FGR с одновременной преэклампсией и FGR без преэклампсии; см. Дополнительный файл 1: Рисунок S3) по сравнению с гестационно-подобранный контроль (здоровая беременность, которая прогрессировала до родов при рождении ребенка с нормальной массой тела при рождении).Важно отметить, что уровни экспрессии мРНК всех четырех генов не различались в когорте FGR с одновременной преэклампсией и FGR без преэклампсии. Эти данные предполагают, что количество мРНК, кодирующих индуцированные гипоксией гены, увеличивается в присутствии тяжелой FGR, независимо от наличия преэклампсии.
Корреляция между количеством индуцированной гипоксией РНК в материнской крови и тяжестью отклонений допплеровской велосиметрии
Ультразвуковая допплеровская велосиметрия кровотока в пупочной артерии используется в клинических условиях для серийного мониторинга гипоксического статуса плодов с задержкой роста [8] в утробе матери. ].Повышенное систоло-диастолическое соотношение (SDR) представляет собой наиболее легкую аномалию, отсутствие конечного диастолического потока (AEDF) связано с повышенной вероятностью значительной гипоксии плода [17], в то время как обратный конечный диастолический поток (REDF) имеет наиболее сильную связь с ацидемией и неизбежным гибель плода. Мы измерили экспрессию Hif1α , Hif2α , Adm и LdhA в образцах материнской крови, взятых параллельно с допплеровской оценкой пупочной артерии, и подтвердили прогрессирующее увеличение с ухудшением результатов допплера (рис. 6А).
Рисунок 6Экспрессия мРНК, индуцированной гипоксией, в материнской крови в связи с различными формами волны велосиметрии пупочной артерии. (A) Экспрессия фактора, индуцируемого гипоксией ( HIF ) 1α , Hif2α , адреномедуллин ( Adm ) и экспрессия лактатдегидрогеназы A (LDHA) в материнской крови группы GR, взятых у женщин в группе GR в соответствии с данными велосиметрии пупочной артерии (SDR = повышенное систолическое / диастолическое соотношение; AEDF = отсутствие конечного диастолического потока; REDF = обратный конечный диастолический поток).Результаты AEDF и REDF сравнивались с результатами SDR. (B) Экспрессия Hif1α в парных образцах материнской крови, полученных примерно через 24 часа из когорты FGR, где результаты велосиметрии пупочной артерии либо резко улучшились, (C) , либо ухудшились после введения кортикостероидов. Образцы, полученные во время ультразвуковых исследований, и кортикостероиды сдавались между ультразвуковыми исследованиями. Среднее и S.E.M. нанесены на график. * P <0.05, ** P <0,01.
Корреляция между динамическими изменениями индуцированной гипоксией мРНК в кровообращении матери и острыми изменениями допплеровских волн в пупочной артерии
Кортикостероиды часто вводят матери внутримышечно для ускорения созревания легких плода при подготовке к преждевременным родам [18, 19]. Они могут вызвать острое, но временное улучшение формы волны Доплера пупочной артерии в течение 24–72 часов (например, от AEDF до повышенного SDR) [20], в то время как в некоторых случаях формы волны ухудшаются [21].Парные пробы материнской крови были взяты непосредственно перед и через 24 часа после введения кортикостероидов. Снижение экспрессии Hif1α (фиг. 6B) наблюдалось, когда формы волны Доплера улучшились, и, наоборот, повышенная экспрессия Hif1α (фигура 6C) наблюдалась, когда формы волны ухудшались после введения кортикостероидов. Это предполагает, что циркулирующие индуцированные гипоксией транскрипты в материнской крови быстро изменяются параллельно с очень острыми изменениями предполагаемого гипоксического статуса плода.
Корреляция между индуцированной гипоксией мРНК в материнской крови, взятой в пробе в день родов, с ацидемическим статусом новорожденных с FGR на момент рождения
Наконец, мы коррелировали оценку экспрессии гена гипоксии (сумма относительной экспрессии Hif1α , Hif2α , Adm и LdhA ) в материнской крови из образцов, взятых в день родов с ацидемическим статусом плода при рождении (pH крови плода, взятой из пупочной артерии) в когорте FGR.Мы наблюдали сильную корреляцию (рис.7; r = 0,76, P = 0,008) между показателем гена гипоксии и уровнями pH пупочной артерии при рождении (то есть ацидемическим статусом плода, при котором снижение pH коррелирует с увеличением ацидемии плода). Напротив, не было очевидной взаимосвязи между различной степенью тяжести результатов допплеровской велосиметрии, наблюдаемой в день родов, и окончательным ацидемическим статусом плода (рис. 7). Мы пришли к выводу, что оценка экспрессии гена гипоксии коррелирует с ацидемическим статусом плода in utero в FGR.
Рисунок 7Корреляция между показателем гипоксии гена и уровнями pH пупочной артерии, взятыми при рождении. Оценка генной гипоксии представляет собой сумму относительного индуцируемого гипоксией фактора ( Hif ) 1α , Hif2α , адреномедуллина ( Adm ) и лактатдегидрогеназы A ( LdhA) в экспрессии материнской крови. день доставки. Образцы были взяты из когорты с ограничением роста плода. П = 0.008. Цвета указывают на кривую кривой пупочной артерии, наблюдаемую в день родов: синий = повышенное систолическое / диастолическое соотношение, зеленый = отсутствие конечного диастолического потока, красный = обратный конечный диастолический поток.
Допплеровские исследования при гипоксической гипоксии плода
1. Soothill PW, Николаидес К.Х., Родек С.Х., Кэмпбелл С. Влияние гестационного возраста. на содержание газов и кислотно-щелочного баланса в крови плода и межворсинчатой крови у человека беременность. Fetal Ther 1986; 1: 16875
2.Николаидес KH, Economides DL, Soothill PW. Газы крови, pH и лактат в подходящие и маленькие для гестационного возраста плоды. Am J Obstet Gynecol 1989; 161: 9961001
3. Батталья FC, Meschia G. Введение в физиологию плода . Лондон: Academic Press, 1986: 15467
4. Бурд Л.И., Джонс Доктор медицины, Симмонс Массачусетс. Производство плаценты и утилизация лактата плодом и пируват. Nature (Лондон) 1975; 254: 2101
5. Soothill PW, Николаидес KH, Кэмпбелл С. Пренатальная асфиксия, гиперлактикемия, гипогликемия и эритробластоз у плода с задержкой роста. Br Med J 1987; 294: 10513
6. Экономидес DL, Николаидес KH. Уровни глюкозы в крови и напряжения кислорода в малых для плодов гестационного возраста. Am J Obstet Gynecol 1989; 160: 3859
7.Economides DL, Proudler A, Nicolaides KH. Плазменный инсулин в соответствующих и малые для гестационного возраста плоды. Am J Obstet Gynecol 1989; 160: 10914
8. Экономидес DL, Nicolaides KH, GahlW, Bernardini I, Evans M. Плазменные аминокислоты у подходящих и малых для гестационного возраста плодов. Am J Obstet Gynecol 1989; 161: 121927
9. Экономидес DL, Crook D, Nicolaides KH.Гипертриглицеридемия и гипоксемия в малые для гестационного возраста плоды. Am J Obstet Gynecol 1990; 162: 3826
10. Торп-Бистон JG, Николаидес KH, Снайдерс RJM, Фелтон CV, МакГрегор AM. Щитовидная железа функция у малых для гестационного возраста плодов. Obstet Gynecol 1991; 77: 7016
11. Soothill PW, Николаидес KH, Билардо CM, Hackett G, Кэмпбелл С.Маточно-плацентарный индекс сопротивления скорости кровотока и венозный p O2, p CO2, pH, количество лактата и эритробластов в задержке роста плодов. Fetal Ther 1986; л: l769
12. Николаидес KH, Bilardo CM, Soothill PW, Campbell S. Отсутствие конечного диастолического частоты в пупочной артерии: признак гипоксии плода и ацидоз. Br Med J 1988; 297: 10267
13.Бросенс I, Робертсон В.Б., Диксон Х.Г. Роль спиральных артерий в патогенезе преэклампсии. Obstet Gynecol Annu 1972; 1: 17791
14. Джайлз В.Б., Trudinger BJ, Baird PJ. Осциллограммы скорости кровотока в пупочной артерии плода и плацентарное сопротивление: патологическая корреляция. Br J Obstet Gynaecol 1985; 92: 318
15. Петерс LL, Шелдон Р.Э., Джонс, доктор медицины, Маковски Е.Л., Мешия Г.Приток крови к плоду органы в зависимости от содержания кислорода в артериальной крови. Am J Obstet Gynecol 1979; 135: 63746
16. Робертсон WB, Brosens I, Dixon HG. Патологический ответ сосудов плацентарного ложа до гипертонической беременности. Дж. Патол Бактериол 1967; 93: 58192
17. Шеппард Б.Л., Боннар Дж. Ультраструктурное исследование маточно-плацентарной спирали. артерии при гипертонической и нормотонической беременности и росте плода заторможенность. руб. J Obstet Gynaecol 1981; 88: 695705
18. Brosens IA. Морфологические изменения маточно-плацентарного ложа при гипертонической болезни беременных. Clin Акушерский гинекол 1977; 4: 57393
19. Хонг Т.Ю., Де Вольф Ф., Робертсон В.Б., Бросенс И. Несоответствующий материнский сосуд. ответ на плаценту при беременности, осложненной преэклампсией и младенцами с малым для гестационного возраста возрастом. Br J Obstet Gynaecol 1986; 93: 104959
20. Кэмпбелл С., Гриффин Д. Р., Пирс Дж. М., Диаз-Рекасенс Дж., Коэн-Овербек Т., Уилсон К., Тиг MJ. Новая методика допплера для оценки маточно-плацентарной кровоток. Ланцет 1983; 26: 6757
21. Трудингер Б.Дж., Джайлз В.Б., Кук СМ. Волновые зависимости скорости маточно-плацентарного кровотока от времени при нормальной и осложненной беременности. Br J Obstet Gynaecol 1985; 92: 3945
22. Кэмпбелл С., Пирс Дж. М., Хакетт Дж., Коэн-Овербек Т., Эрнандес К. Качественный оценка маточно-плацентарного кровотока: ранний скрининговый тест для беременностей с высоким риском. Obstet Gynecol 1986; 68: 64953
23. Флейшер A, Шульман Х., Фармакидес Дж., Брасеро Л., Рошельсон Б., Кенигсберг М.Допплеровская велосиметрия маточной артерии у беременных с артериальной гипертензией. Am J Obstet Gynecol 1986; 154: 80613
24. Карсдорп В. Х., Диркс Б. К., ван дер Линден Дж. К., ван Вугт Дж. М., Баак Дж. П., ван Гейн HP. Морфология плаценты и отсутствие или обратный конечный диастолический кровоток скорости в пупочной артерии: клинические и морфометрические изучение. Плацента 1996; 17: 3939
25.Салафия СМ, Pezzullo JC, Minior VK, Divon MY. Патология плаценты отсутствует и обратный конечный диастолический поток у плодов с задержкой роста. Акушерский гинеколь 1997; 90: 8306
26. Шульман H, Флейшер А., Стерн В., Фармакидес Дж., Джагани Н., Блаттнер П. Пуповина скоростные волновые отношения при беременности человека. Am J Obstet Gynecol 1984; 148: 98590
27. Кребс С, Макара Л. М., Лейзер Р., Боуман А. В., Грир И. А., Королевство JCP.Внутриматочный ограничение роста при отсутствии конечно-диастолической скорости потока в пупочная артерия связана с недоразвитием плаценты терминальное ворсинчатое дерево. Am J Obstet Gynecol 1996; 175: 153442
28. Тодрос Т, Sciarrone A, Piccoli E, Guiot C, Kaufmann P, Kingdom J. Umbilical Формы волны Доплера и ангиогенез ворсинок плаценты при беременности осложняется задержкой роста плода. Акушерский гинеколь 1999; 93: 499503
29. Эрскин Р.Л., Ричи JW. Характеристики кровотока в пупочной артерии в норме и зародыши с задержкой роста. Br J Obstet Gynaecol 1985; 92: 60510
30. Трудингер BJ, Giles WB, Cook CM, Bombardieri J, Collins L. Пупочный канал плода кривые скорости кровотока в артериях и сопротивление плаценты: клинические значимость. Br J Obstet Gynaecol 1985; 92: 2330
31. Ройвер П.Дж., Саймонс Э.А., Ритман Г.В., ван Тиль М.В., Брюнс Х.В. Внутриутробный рост задержка: прогнозирование перинатального дистресса с помощью ультразвуковой допплерографии. Ланцет 1987; 22: 41518
32. Рошельсон Б, Шульман Х, Фармакидес Г, Брасеро Л, Дьюси Дж., Флейшер А, Пенни B, Winter D. Значение отсутствия конечной диастолической скорости в кривые скорости пупочной артерии. Am J Obstet Gynecol 1987; 156: 121338
33. Мандруззато GP, Bogatti P, Fischer L, Gigli C. Клиническое значение отсутствие или обратный конечно-диастолический поток в аорте и пуповине плода артерия. Ультразвуковой акушерский гинеколь 1991; 1: 1926
34. Брар Х.С., Platt LD. Скорость обратного конечно-диастолического кровотока в пупочной артерии велосиметрия при беременностях с высоким риском: зловещее открытие с неблагоприятными исход беременности. Am J Obstet Gynecol 1988; 159: 55961
35. Карсдорп VH, van Vugt JM, van Geijn HP, Kostense PJ, Arduini D, Черногория N, Todros T. Клиническое значение отсутствия или обратного конечного диастолического давления. кривые скорости в пупочной артерии. Ланцет 1994; 344: 16648
36. Валькамонико А, Данти Л., Фруска Т., Сорегароли М., Зукка С., Абрами Ф., Тиберти А.Отсутствие эндиастолической скорости в пупочной артерии: риск неонатального заболеваемость и поражение головного мозга. Am J Obstet Gynecol 1994; 170: 796801
37. Альфиревич Z, Нейлсон Дж. П. Допплерография при беременности с высоким риском: систематический обзор с метаанализом. Am J Obstet Gynecol 1995; 172: 137987
38. Bekedam DJ, Visser GHA, van der Zee AGJ, Snijders RJM, Poelmann-Weesjes G.Аномальный кривые скорости пупочной артерии у плода с задержкой роста: связь с поздним замедлением сердечного ритма в дородовом периоде и исходом. Ранний разработчик Hum 1990; 24: 7989
39. Сотхилл PW, Николаидес KH, Билардо KM, Кэмпбелл С. Отношения плода гипоксия при задержке роста до средней скорости кровотока в аорта плода. Ланцет 1986; 2: 111820
40. Владимиров JW, Тонг Х.М., Стюарт PA. Допплеровское ультразвуковое исследование церебрального кровоток у плода человека. Br J Obstet Gynaecol 1986; 93: 4715
41. Тонг HM, Wladimiroff JW, Noordam MJ, van Kooten C. Кривые скорости кровотока в нисходящей аорте плода: сравнение нормы и роста задержка беременности. Акушерский гинеколь 1986; 67: 8515
42. ван Эйк Дж., Виадимирофф Дж. В., Нурдам М. Дж., Тонг Х. М., Prechtl HFR. Кровь Форма волны скорости потока в нисходящей аорте плода: взаимосвязь к поведенческим состояниям у плода с задержкой роста на 3738 неделе беременность. Ранний разработчик Hum 1986; 14: 99107
43. Владимиров JW, vanWijngaard JAGW, Degani S, Noordam MJ, van Eijck J, Tonge HM.Формы сигналов скорости церебрального и пупочного артериального кровотока при нормальной беременности и беременности с задержкой роста. Obstet Gynecol 1987; 69: 7059
44. Лаурин Дж., Lingman G, Marsal K, Persson PH. Кровоток плода при беременности осложняется задержкой внутриутробного развития плода. Obstet Gynecol 1987; 69: 895902
45. Лаурин Дж., Марсал К., Перссон П., Лингман Х.Ультразвуковые измерения плода кровоток в прогнозировании исхода для плода. Br J Obstet Gynaecol 1987; 94: 9408
46. Arduini D, Риццо Д., Романини С., Манкузо С. Формы волны скорости кровотока плода как предикторы задержки роста. Акушерский гинеколь 1987; 70: 710
47. ван Эйк Дж., Владимирофф Дж. В., ван ден Вейнгард JAGW, Noordam MJ, Prechtl HFR.Форма волны скорости кровотока во внутренней сонной артерии: его связь с поведенческими состояниями у плода с задержкой роста на 3738 неделе беременности. Br J Obstet Gynaecol 1987; 94: 73641
48. Арабин Б, Бергманн П.Л., Салинг Э. Одновременная оценка скорости кровотока. кривые в маточно-плацентарных сосудах, пупочной артерии, аорте плода и общая сонная артерия. Fetal Ther 1987; 2: 1726
49. Hackett G, Кэмпбелл С., Гамсу Х., Коэн-Овербек Т., Пирс Дж.М.Ф. Допплеровские исследования в задержке роста плода и прогнозировании некротизации новорожденных энтероколит, кровотечение и неонатальная заболеваемость. Br Med J 1987; 294: 1316
50. Билардо С.М., Кэмпбелл С., Николаидес К.Х. Средняя скорость кровотока и сопротивление в нисходящая грудная аорта плода и общая сонная артерия в нормальная беременность. Ранний Hum Dev 1988; 18: 21321
51. Вяс С., Николаидес KH, Кэмпбелл С. Кривые скорости кровотока в почечной артерии в норме и гипоксические плоды. Am J Obstet Gynecol 1989; 161: 16872
52. Билардо С.М., Николаидес KH, Кэмпбелл С. Доплеровские измерения плода и маточно-плацентарного кровообращение: измеряется взаимосвязь с газами в пуповинной венозной крови при кордоцентезе. Am J Obstet Gynecol 1990; 162: 11520
53. Вяс С., Николаидес KH, Bower S, Campbell S. Формы волны скорости кровотока в средней мозговой артерии при гипоксемии плода. Br J Obstet Gynaecol 1990; 97: 797803
54. Вяс С., Кэмпбелл С, Бауэр С, Николаидес К.Х. Абдоминальное давление матери влияет на состояние плода мозговой кровоток. Br J Obstet Gynaecol 1990; 97: 7402
55.Ардуини D, Риццо Дж., Романини С. Изменения индекса пульсации сосудов плода предшествующие наступлению поздних замедлений роста у плодов с задержкой роста. Obstet Gynecol 1992; 79: 60510
56. Поттс П., Коннорс Дж., Гиллис С., Хунс К., Ричардсон Б. Влияние углерода диоксида на кривых доплеровской скорости потока у плода человека. J Dev Physiol 1992; 17: 11923
57.Лонго Л.Д., Пирс В.Дж. Реакции и адаптации церебральных сосудов плода и новорожденного к гипоксии. Семин Перинатол 1991; 15: 4957
58. Arduini D, Риццо Г. Прогнозирование внутриутробного исхода при малом сроке беременности плодов: сравнение результатов допплеровских измерений, полученных от разных сосуды плода. Дж Перинат Мед 1992; 20: 2938 59.Hecher K, Spernol R, Stettner H, Szalay S. Возможности диагностики неизбежный риск для подходящих и малых для гестационного возраста плодов допплеровским ультразвуковым исследованием артерий пуповины и головного мозга. кровоток. Ультразвуковой акушерский гинеколь 1992; 2: 26671
60. Грамеллини D, Folli MC, Raboni S, Vadora E, Merialdi A. Церебраумбиликал Коэффициент Доплера как предиктор неблагоприятного перинатального исхода. Obstet Gynecol 1992; 74: 41620
61. Ариас Ф. Точность индекса сопротивления средней мозговой артерии и пупочной артерии соотношения в прогнозе неонатального исхода у пациентов с высоким риск развития осложнений у плода и новорожденного. Am J Obstet Gynecol 1994; 171: 15415
62. Акалин-Сел Т., Николаидес К.Х., Пикок Дж., Кэмпбелл С. Доплеровская динамика и их сложная взаимосвязь с давлением кислорода у плода, углекислым газом давление и pH у плодов с задержкой роста. Obstet Gynecol 1994; 84: 43944
63. Риццо Дж., Capponi A, Chaoui R, Taddei F, Arduini D, Romanini C. Кровоток кривые скорости от периферических легочных артерий в норме выросшие и задержанные в росте плоды. Ультразвуковой акушерский гинеколь 1996; 8: 8792
64. Каппони А, Rizzo G, Arduini D, Romanini C. Формы волны скорости в селезеночной артерии у маленьких для гестационного возраста плодов: взаимосвязь с pH и кровью содержание газов в пуповинной крови при кордоцентезе. Am J Obstet Gynecol 1997; 176: 3007
65. Бахадо-Сингх РО, Кованчи Э., Джеффрес А., Оз У, Дерен О., Копель Дж., Мари Г. Допплер цереброплацентарное соотношение и перинатальный исход при внутриутробном развитии ограничение. Am J Obstet Gynecol 1999; 180: 7506
66. Харрингтон К., Томпсон М. О., Карпентер Р. Г., Нгуен М., Кэмпбелл С. В третьем триместре плодов соотношение в индексе пульсации между нисходящими грудная аорта и средняя мозговая артерия могут быть более полезными.Допплеровское кровообращение плода при беременности, осложненной преэклампсией или роды маленького для гестационного возраста малыша. 2. Продольный анализ. Br J Obstet Gynaecol 1999; 106: 45366
67. Риццо Дж., Arduini D, Romanini C, Mancuso S. Допплеровская эхокардиографическая оценка кривых атриовентрикулярной скорости в норме и малой для гестационной возраст плода. руб. J Obstet Gynaecol 1988; 95: 659
68. Грененберг И.А., Бэртс В., Хмель В.С., Владимирофф Дж. Отношения между плодом кардиальные и внесердечные доплеровские кривые скорости кровотока и неонатальные исход при задержке внутриутробного развития плода. Ранний разработчик Hum 1991; 26: 18592
69. Риццо Дж., Arduini D, Romanini C, Mancuso S. Допплер-эхокардиографическая оценка времени для достижения максимальной скорости в аорте и легочной артерии малых для плодов гестационного возраста. Br J Obstet Gynaecol 1990; 97: 6037
70. Аль-ГазайиW, Чита СК, Чепмен М.Г., Аллан Л.Д. Свидетельства перераспределения сердечных выпуск в условиях асимметричного замедления роста. Br J Obstet Gynaecol 1989; 96: 69770 71. Rizzo G, Arduini D. Сердечная функция плода при задержке внутриутробного развития плода. Am J Obstet Gynecol 1991; 165: 87682
72. Риццо Дж., Каппони А, Ринальдо Д., Ардуини Д., Романини С.Желудочковый выброс сила в росте задержанных плодов. Ультразвуковой акушерский гинеколь 1995; 5: 24755
73. Ройсс М.Л., Рудольф AM. Распределение и рециркуляция пуповинных и системных венозный кровоток у плодов ягнят при гипоксии. J Dev Physiol 1980; 2: 7184
74. Чириков M, Eisermann K, Rybakowski C, Schrder HJ. Допплеровское ультразвуковое исследование кровотока венозного протока при острой гипоксемии у плодов ягнят. Ультразвуковой акушерский гинеколь 1998; 11: 42631
75. Кисеруд Т, Стратфорд Л., Хэнсон М.А. Распределение пупочного кровотока в печень и венозный проток: исследование in vitro гидродинамики механизм у плода овцы. Am J Obstet Gynecol 1997; 177: 8690
76. Ройсс М.Л., Рудольф AM, Dae MW. Паттерны фазового кровотока в верхней и нижние полые вены и пупочная вена эмбриона овцы. Am J Obstet Gynecol 1983; 145: 708
77. Кисеруд Т, Crowe C, Hanson M. Агенезия венозного протока предотвращает передачу пульсации центральной венозной вены пуповины у плодов овцы. Ультразвуковой акушерский гинеколь 1998; 11: 1904
78. Риццо Дж., Arduini D, Romanini C. Кривые скорости кровотока в нижней полой вене у подходящих и малых для гестационного возраста плодов. Am J Obstet Gynecol 1992; 166: 127180
79. Hecher K, Hackeloer BJ. Кардиотокограмма в сравнении с допплеровским исследованием кровообращение плода у недоношенного плода с задержкой роста: продольный наблюдения. УЗИ Obstet Gynecol 1997; 9: 15261
80. Гудмундуссон S, Tulzer G, Huhta JC, Marsal K. Венозная допплерография у плода с отсутствие конечного диастолического кровотока в пупочной артерии. Ультразвуковой акушерский гинеколь 1996; 7: 2627
81. Риццо Дж., Capponi A, Soregaroli M, Arduini D, Romanini C. Пульсация пупочной вены и кислотно-щелочной статус при кордоцентезе у плодов с задержкой роста при отсутствии конечной диастолической скорости в пупочной артерии. Биол новорожденных 1995; 68: 1638
82. Каппони А, Риццо Дж., Де Ангелис С., Ардуини Д., Романини С.Предсердный натрийуретик уровни пептидов в крови плода по отношению к нижней полой вене формы волны скорости. акушерство Гинеколь 1997; 89: 2427
83. Башат А.А., Gembruch U, Reiss I, Gortner L, Diedrich K. Демонстрация эмбрионального коронарный кровоток по ультразвуковой допплерографии по отношению к артериальному кривые скорости венозного кровотока и перинатальный исход.Сердце щадящий эффект. Ультразвуковой акушерский гинеколь 1997; 9: 16272
84. Arduini D, Риццо Дж., Романини С. Развитие аномальных паттернов сердечного ритма после отсутствия конечной диастолической скорости в пупочной артерии: анализ факторов риска. Am J Obstet Gynecol 1993; 168: 4350
85. Hecher K, Кэмпбелл С., Дойл П., Харрингтон К., Николаидес К. Х.Оценка компромисс плода при ультразвуковом допплеровском исследовании плода тираж. Скорость артериального, внутрисердечного и венозного кровотока исследования. Тираж 1995; 91: 12938
86. Кисеруд Т, Эйк-Нес С.Х., Блаас Г.Г., Хеллевик Л.Р., Сименсен Б. Кровь из венозного протока. скорость и пуповинное кровообращение у серьезно отсталых плод. Ультразвуковой акушерский гинеколь 1994; 4: 10914
87. Чириков М, Рыбаковски С., Хнеке Б., Шрдер Х.Дж. Кровоток по протоку venosus при одноплодной и многоплодной беременности, а также у плодов с задержка внутриутробного развития плода. Am J Obstet Gynecol 1998; 178: 9439
88. Hecher K, Снайдерс Р., Кэмпбелл С., Николаидес К.Х. Венозный, внутрисердечный, и измерения артериального кровотока при задержке внутриутробного развития плода: связь с газами крови плода. Am J Obstet Gynecol 1995; 173: 1015
89. Озджан Т, Sbracia M, dAncona RL, Copel JA, Mari G. Артериальный и венозный допплер велосиметрия у плода с серьезной задержкой роста и ассоциации с неблагоприятным перинатальным исходом. Ультразвуковой акушерский гинеколь 1998; 12: 3944
90. Мори А., Трудингер Б., Мори Р., Рид В., Такеда Ю. Форма волны центрального венозного давления плода. при нормальной беременности и при пупо-плацентарной недостаточности. Am J Obstet Gynecol 1995; 172: 517
91. Лей Д., Лорин J, Bjerre I, Marsal K. Аномальная форма волны скорости аорты плода и незначительная неврологическая дисфункция в 7 лет. Ультразвуковой акушерский гинеколь 1996; 8: 1529
92. Лей Д., Тайдман E, Laurin J, Bjerre I, Marsal K. Аномальная скорость аорты плода форма волны и интеллектуальная функция в возрасте 7 лет. Ультразвуковой акушерский гинеколь 1996; 8: 1605
93. Чан Ф.Ю., Pun TC, Lam P, Lam C, Lee CP, Lam YH. Церебральная допплерография плода как предиктор перинатального исхода и последующего неврологического нарушения. Obstet Gynecol 1996; 87: 9818
94. Дивон М.Ю., г. Гирц Б.А., Либлих Р., Лангер О. Клиническое ведение плода с заметно сниженным конечным диастолическим кровотоком в пупочной артерии. Am J Obstet Gynecol 1989; 161: 15237
95. Арабин Б, Зиберт М., Хименес Э., Салинг Э. Акушерские характеристики потеря конечных диастолических скоростей в аорте плода и / или пуповине артерии с помощью ультразвуковой допплерографии. Gynecol Obstet Invest 1988; 25: 17380
Пренатальные тесты | Предотвращение ГИЭ (гипоксически-ишемической энцефалопатии)
Независимо от того, относится ли мать к группе высокого риска или нет, врачи должны пройти определенные тесты, чтобы убедиться, что матери правильно развиваются.Тип тестов, которые они проводят, может варьироваться в зависимости от множества факторов (таких как история болезни матери, ранее существовавшие состояния здоровья и др.). Эти тесты (обычно называемые пренатальными тестами , ) используются для выявления детей, которые находятся в группе риска иметь черепно-мозговую травму, такую как гипоксически-ишемическая энцефалопатия, и предпринять шаги для снижения риска неблагоприятных последствий для здоровья (общий термин для состояний здоровья, отрицательно влияющих на развитие ребенка). Матери, относящиеся к группе высокого риска и / или страдающие следующими заболеваниями, особенно часто подвергаются мониторингу и / или тестированию для снижения риска:
- Матери с повышенным артериальным давлением и преэклампсией
- Сахарный диабет или гестационный диабет
- Другие заболевания, влияющие на беременность
- Ребенок мал для своего гестационного возраста из-за задержки развития плода
- У ребенка уменьшение подвижности
- У матери была внешняя головная версия, чтобы повернуть ребенка в правильное положение для рождения
- Ребенку был проведен амниоцентез в 3-м триместре для проверки зрелости легких или инфекционного статуса
- Мать ранее потеряла ребенка во время второй ½ беременности
- У ребенка диагностированы аномалии или врожденные дефекты
Один из лучших способов предотвратить ГИЭ — внимательно следить за беременностями, особенно беременными с одним или несколькими факторами риска ГИЭ.Надлежащий дородовой уход и наблюдение имеют решающее значение для лечения и выявления состояний, которые могут повлиять на здоровье и развитие ребенка.
Перейти к:
Для чего нужны пренатальные тесты?
Различные пренатальные тесты ищут разные вещи. Поскольку список тестов, которые мать проходит во время дородового ухода, обширен, на этой странице рассматриваются тесты, которые напрямую связаны с гипоксически-ишемической энцефалопатией (ГИЭ). Другие тесты (например, тесты на ИМП / БВ или стрептококк группы B) не менее важны с точки зрения родовой травмы, но будут обсуждаться отдельно.
Есть несколько факторов, на которых можно сосредоточить внимание во время пренатального тестирования, связанного с оксигенацией ребенка. К ним относятся:
- ЧСС плода
- Кровоток
- Движение плода
- Уровни околоплодных вод
Если ребенку не хватает кислорода (гипоксия), его пульс замедлится, он будет меньше двигаться, чтобы сберечь энергию. Это предупреждающие признаки состояния, называемого дистресс плода , при котором ребенок начинает страдать от кислородной недостаточности.Кроме того, если уровень околоплодных вод снижается или становится низким, существует риск того, что пуповина может быть сдавлена и вызвать дистресс плода. Во время беременности, родов и родов медицинские работники должны следить за здоровьем ребенка, чтобы устранять такие признаки, как только они появляются, поскольку длительное бездействие может нанести непоправимый ущерб.
Какие общие пренатальные тесты врачи проводят своим пациентам?
Пренатальное тестирование: нестрессовые тесты
Один из тестов, проводимых во время беременности, называется нестрессовым тестом (НСТ) .Обычно он проводится между 38-42 неделями (или намного раньше, в зависимости от факторов риска) и предоставляется матерям, имеющим группу высокого риска или имеющим перенесенную беременность (беременность, которая длится более 40 недель).
Как и у взрослых (у которых частота сердечных сокращений увеличивается во время упражнений), частота сердечных сокращений ребенка должна увеличиваться, когда они двигаются или пинаются. NST проверяет, насколько хорошо его пульс реагирует на движение. Если ребенок не получает достаточно кислорода, его пульс не увеличивается, когда он двигается, производя нереактивный тест . Если ребенок получает достаточно кислорода, его пульс увеличивается, что указывает на реактивный тест . Эта реакция (ускорение) проявляется в увеличении как минимум на 15 ударов в минуту в течение как минимум 15 секунд. Это чрезвычайно важная мера, потому что эти ускорения могут указывать на то, насколько хорошо ребенок перенесет роды.
Пренатальное тестирование: стресс-тесты на сокращение (CST)
После 34 недель беременности этот тест определяет, останется ли ребенок здоровым во время схваток и родов.Во время родов матка сокращается, что снижает доступность кислорода на время сокращения. Между схватками уровень кислорода повышается до нормального. Большинство младенцев хорошо переносят это, но некоторые — нет. CST определяют, сможет ли ребенок безопасно пройти процесс родов. Во время этого теста мать лежит на левом боку, в то время как датчик сердечного ритма плода и устройство, регистрирующее схватки, помещаются в определенные места на ее животе. Машина распечатывает результаты этих контрольных тестов, позволяя врачу интерпретировать результаты и предоставлять матери обратную связь о способности ее ребенка переносить роды.Если у матери нет схваток в течение первых 15 минут обследования, персонал может дать им питоцин для их стимуляции.
CST сейчас реже, так как они более рискованные и более дорогие, чем NST. Большая часть риска связана с использованием питоцина, так как очень трудно предсказать, как матка матери отреагирует на питоцин. Есть также некоторые состояния, при которых не следует использовать питоцин (например, если у матери низко расположенная плацента), поскольку он может вызвать кровотечение и другие неблагоприятные последствия для здоровья.
Пренатальное тестирование: определение объема амниотической жидкости (AFV)
Амниотическая жидкость (жидкость внутри матки, которая смягчает и защищает ребенка) должна быть на определенном уровне, чтобы эффективно защитить ребенка и гарантировать его правильное развитие. Слишком много околоплодных вод или слишком мало околоплодных вод могут вызвать проблемы с потоком питательных веществ и кислорода к ребенку через пуповину, а также к другим состояниям здоровья, таким как преждевременные роды, преждевременный разрыв плодных оболочек, отслойка плаценты и гипоксически-ишемическая энцефалопатия. .
Чтобы проверить количество околоплодных вод, медицинские работники используют ультразвук, чтобы получить измерение, называемое индексом околоплодных вод (AFI) , путем измерения глубины околоплодных вод в 4 различных частях амниотического мешка. Как правило, ожидаются следующие результаты:
- AFI 9-18 см: нормальный
- AFI 5-8: пограничный
- AFI 5 или меньше: отклонение от нормы
- Внезапное снижение AFI в любом диапазоне ненормально
Размер здорового AFI на сроке беременности 20-35 недель составляет ~ 14 см.На 34–36 неделях объем околоплодных вод в преддверии родов начинает снижаться. Как правило, объем околоплодных вод увеличивается примерно до 1 л к 34–36 неделям, а затем уменьшается на 25% в неделю, до 150 мл в неделю между 38–43 неделями.
ТестыAFI могут указывать на наличие олигогидрамниона (слишком мало околоплодных вод) или многоводия (слишком много околоплодных вод). Многоводие определяется как наличие более 2 л околоплодных вод, максимальный бассейн более 8 см или AFI более 25 см.В любом случае может потребоваться ранние роды ребенка, хотя это зависит от множества факторов, включая зрелость легких, наличие дистресса у плода и другие причины, которые оценивают медицинские работники.
Другой тест объема околоплодных вод называется максимальным бассейном , , при котором медицинские работники измеряют единственный самый глубокий вертикальный карман околоплодных вод с помощью ультразвука. Это делается как часть биофизического профиля (BPP).
Пренатальное тестирование: биофизические профили (BPP)
Этот примерно 30-минутный тест использует ультразвук для оценки состояния ребенка.Тест учитывает результаты нестрессового теста (NST), тестов объема околоплодных вод (AFV), а также наличие отсутствия дыхательных движений плода, грубых движений тела, а также наличие или отсутствие рефлекса и разгибания. движения. В тесте используется балльная система для оценки того, страдает ли ребенок острой или хронической гипоксией. BPP также может быть изменен для измерения острой оксигенации и долгосрочной оксигенации.
Этот тест может предсказать, подвержен ли ребенок риску асфиксии плода (тяжелая кислородная недостаточность) и риску смерти плода в течение короткого периода времени непосредственно после рождения (антенатальный период).Если медицинский работник идентифицирует ребенка с кислородным голоданием, он должен принять немедленные меры, чтобы предотвратить повреждение мозга или смерть ребенка из-за ацидоза. Один из этих шагов — экстренное кесарево сечение.
Пренатальное обследование: допплер-велоциметрия
Этот тест измеряет, насколько хорошо кровь течет через маточно-плацентарную структуру и как ребенок реагирует на физиологические изменения. Если кровеносные сосуды плаценты не развиваются должным образом, этот тест покажет прогрессивные изменения в таких областях, как кровоток плода, артериальное давление и частота сердечных сокращений, которые проявляются в изменении кровообращения.Этот тест может показать, есть ли серьезная дисфункция в важных артериях и венах, таких как пуповина. Это важно, потому что серьезная дисфункция может указывать на вероятность гипоксически-ишемической энцефалопатии. Этот тест очень подробный и специфический и может точно определить кровоток в различных кровеносных сосудах. Необходимо внимательно следить за аномальными результатами допплерографии и быстро составить план, чтобы определить, когда следует родить ребенка.
Долгосрочные последствия асфиксии при рождении и гипоксико-ишемической энцефалопатии
Асфиксия при рождении возникает, когда мозг ребенка испытывает недостаток кислорода незадолго до, во время или после рождения.Это может быть связано с перебоями в транспортировке насыщенной кислородом крови от матери к ее будущему ребенку, проблемами с кровообращением в организме ребенка или (если это происходит после рождения) закупоркой дыхательных путей.
Асфиксия при рождении часто вызывает гипоксически-ишемическую энцефалопатию (ГИЭ), форму повреждения головного мозга новорожденных, которая может привести к церебральному параличу (ДЦП), эпилепсии и другим нарушениям. Если у ребенка ГИЭ, ему следует назначить терапевтическую гипотермию вскоре после возникновения асфиксии при рождении; это может минимизировать степень необратимого повреждения головного мозга.
Поскольку асфиксию при рождении, ГИЭ и связанную с этим инвалидность часто можно предотвратить, родители могут подать иск о родовой травме. Адвокаты юридической фирмы ABC Law Centers, расположенной в Детройте, могут помочь.
Бесплатный обзор корпуса | Доступно 24/7 | Никаких комиссий, пока мы не выиграем
Телефон (бесплатный): 888-419-2229
Нажмите кнопку Live Chat в своем браузере
Заполните нашу онлайн-форму для связи
Соответствующая терминология
Термины, которые иногда используются в качестве синонимов асфиксии при рождении, включают асфиксию новорожденных, асфиксию перинатальную, асфиксию в родах, неонатальную энцефалопатию и гипоксически-ишемическую энцефалопатию; однако каждый термин имеет свое уникальное значение.
Что вызывает асфиксию при рождении?
Внутри матки богатая кислородом кровь матери проходит от матки через плаценту и пуповину, чтобы достичь ребенка. Кровеносные сосуды, проходящие между маткой и плацентой, называемые маточно-плацентарной циркуляцией , действуют аналогично легким; В этих сосудах происходит газообмен.
Все, что влияет на кровоток по этому пути, может повлиять на оксигенацию ребенка. Таким образом, если у матери падает артериальное давление или возникают проблемы с маткой (маткой), плацентой или пуповиной, у ребенка может возникнуть асфиксия при родах.В некоторых случаях, таких как полная отслойка плаценты или сдавление пуповины, ребенок может быть полностью лишен богатой кислородом крови, и тогда ему придется полагаться на резервы плода. Такие случаи являются неотложной акушерской помощью, и ребенок должен быть доставлен сразу до того, как асфиксия при рождении вызовет повреждение мозга.
Все, что влияет на нормальный кровоток матери и плода, может повлиять на оксигенацию ребенка и вызвать ГИЭ
Общие причины и факторы риска асфиксии при рождении включают:
Краткосрочные последствия асфиксии при рождении
Асфиксия при рождении возникает при нарушении газообмена между матерью и плодом.Состояние, известное как гипоксия , является ранней стадией асфиксии при рождении. Гипоксия характеризуется недостаточным уровнем кислорода в крови и тканях. Уровень углекислого газа у плода также увеличится, что известно как гиперкарбия . Когда возникает тяжелая гипоксия, плод начинает вырабатывать энергию без кислорода в процессе, известном как анаэробный метаболизм . В результате этого процесса в крови ребенка накапливается молочная кислота (1).Асфиксия при рождении также может вызвать у ребенка ацидоз , процесс, в результате которого кровь становится кислой (2). Ацидоз и гипоксия могут вызвать снижение функции сердца, что может привести к очень низкому кровяному давлению у ребенка ( гипотония ) и снижению притока крови к мозгу ( ишемия ).
Ишемия может вызвать дальнейшую гипоксию, по существу создавая порочный круг. Гипоксия и ишемия вызывают серию событий, которые нарушают энергетические пути в клетках, что может усугубить уже существующее повреждение клеток головного мозга.Когда мозг находится в гипоксически-ишемическом состоянии, вызванном продолжительной асфиксией при рождении, мозг лишен не только кислорода, но и глюкозы и других питательных веществ.
В целом, чем дольше мозг находится в гипоксически-ишемическом состоянии, тем серьезнее будет повреждение головного мозга (1).
Степень гипоксически-ишемической травмы головного мозга у ребенка зависит от следующих факторов:
- Степень асфиксии при рождении
- Сколько длится асфиксия при рождении
- Возраст и резервы ребенка
- Ведение ребенка во время и после родов
Долгосрочные последствия асфиксии при рождении: побочные эффекты гипоксически-ишемической энцефалопатии (ГИЭ)
Если асфиксия при рождении достаточно серьезна, чтобы повредить мозг, у ребенка обычно развивается гипоксически-ишемическая энцефалопатия (ГИЭ) вскоре после рождения.ГИЭ — это черепно-мозговая травма, которая может прогрессировать до необратимого повреждения мозга и долгосрочных состояний, таких как церебральный паралич.
Клинические признаки ГИЭ у младенцев:
- Неонатальные судороги
- Гипотония , при которой ребенок вялый и вялый.
- Плохое питание
- Угнетенный уровень сознания , при котором ребенок не бодрствует.
- Проблемы с множественными органами , включая легкие, печень, сердце, кишечник и т. Д.
- Плохие рефлексы ствола головного мозга , например, проблемы с дыханием, ненормальная реакция на свет, артериальное давление и проблемы с сердцем.
Гипоксико-ишемическая энцефалопатия — наиболее частая причина судорог у новорожденных (3). Приступы необходимо быстро диагностировать и лечить, поскольку они могут способствовать распространению черепно-мозговой травмы. Также очень важно, чтобы медицинская бригада знала о любых других проблемах ребенка, чтобы они могли обеспечить надлежащее лечение. Например, младенцам, страдающим сердечными заболеваниями, часто требуются сердечные препараты.Младенцам с проблемами дыхания могут потребоваться дыхательные трубки и дыхательные аппараты. Неспособность правильно управлять сердцем ребенка, кровяным давлением и дыханием может вызвать дальнейшее повреждение головного мозга и усугубить долгосрочные последствия асфиксии при рождении.
Недоношенные дети могут не проявлять каких-либо признаков, которые проявляются у доношенных детей. Одна из причин этого заключается в том, что нервная система недоношенных и доношенных детей различается. Гипоксически-ишемическое повреждение головного мозга у недоношенного ребенка может протекать бесследно, при этом у ребенка мало или совсем нет явных признаков.
У доношенных детей ГИЭ обычно включает повреждение базальных ганглиев и водоразделов головного мозга. Однако могут быть и другие виды травм. Например, у недоношенных детей часто наблюдается перивентрикулярная лейкомаляция (ПВЛ) (4).
Лечение: терапевтическая гипотермия может остановить ГИЭ и минимизировать долгосрочные последствия асфиксии при рождении
Ребенок, получающий охлаждение головы (терапию гипотермией) по поводу гипоксически-ишемической энцефалопатии
В настоящее время стандартом ухода за младенцами с диагнозом ГИЭ является получение терапевтической гипотермии (охлаждение мозга).Большинство руководств гласят, что врачи должны назначить терапию гипотермией в течение шести часов с момента возникновения асфиксии при рождении. Как правило, это означает, что ребенка с ГИЭ необходимо охладить в течение шести часов после рождения.
Исследования показывают, что терапевтическая гипотермия замедляет почти каждый повреждающий процесс, который начинается, когда мозг ребенка испытывает асфиксию при рождении. Во время процедуры температура тела ребенка охлаждается на несколько градусов ниже нормы в течение 72 часов. Было показано, что такое охлаждение мозга предотвращает церебральный паралич или снижает тяжесть заболевания.Правильное лечение гипотермии ребенку с ГИЭ имеет решающее значение для предотвращения или улучшения долгосрочных последствий асфиксии при рождении.
Для получения дополнительной информации о лечебной гипотермии посетите наши страницы ниже:
Отдаленные последствия асфиксии при рождении
У многих детей, страдающих асфиксией при рождении, вскоре после рождения диагностируется гипоксически-ишемическая энцефалопатия. Не все дети с ГИЭ получают необратимое повреждение головного мозга. У некоторых детей не будет долговременных последствий асфиксии при рождении или каких-либо скрытых проблем от ГИЭ.Однако у младенцев с повреждением головного мозга, вызванным асфиксией при рождении или ГИЭ, могут развиться следующие состояния:
Долгосрочные последствия асфиксии при рождении зависят от травмированной части головного мозга и тяжести травмы. У недоношенных и доношенных новорожденных есть две распространенные модели травм (5):
- Когда младенец испытывает « острая глубокая» или «острая почти полная» асфиксия , обычно имеет место повреждение глубокого серого вещества головного мозга (5).Это может включать базальные ганглии, таламус и ствол мозга (6).
- Когда младенец переживает частичную длительную асфиксию , более вероятно парасагиттальное повреждение коры головного мозга и подкоркового белого вещества. Это можно назвать «водоразделом» травмы (5).
Младенцы могут также испытывать частичную длительную асфиксию наряду с острой глубокой асфиксией, которая вызывает «смешанную картину травм головного мозга» ГИЭ.
Когда у ребенка гипоксически-ишемическая энцефалопатия, поражения головного мозга часто обнаруживаются при сканировании головного мозга.В зависимости от характера асфиксии при рождении и состояния ребенка поражения могут быть в любой части мозга, упомянутой выше (и других).
Прогнозирование долгосрочных последствий асфиксии при рождении на основе локализации повреждения головного мозга
Степень и локализация повреждения головного мозга могут помочь врачам предсказать долгосрочные последствия асфиксии при рождении, а также типы хронических проблем, которые могут быть у ребенка. Ниже перечислены области мозга, которые могут быть повреждены, а также краткое описание функций организма, которые эти области помогают контролировать.Три основные части мозга — это головной мозг, мозжечок и ствол мозга, все они содержат как серое, так и белое вещество.
Головной мозг
Самая большая часть мозга, головной мозг, содержит нервные центры, которые контролируют движение, рассуждение, память, восприятие и суждения (7). Поверхность головного мозга называется корой головного мозга, которая помогает координировать моторную и сенсорную информацию (8). Головной мозг состоит из четырех долей, каждая из которых играет важную роль в работе мозга.
Лобные доли головного мозга
Лобные доли играют важную роль в таких высокоуровневых функциях, как движение, внимание, планирование и суждение. Эти доли также управляют эмоциями и импульсами и сильно влияют на личность человека.
Теменные доли головного мозга
Теменные доли находятся за лобными долями. Они работают, чтобы организовать и интерпретировать сенсорную информацию, которая отправляется из других областей мозга.
Височная доля головного мозга
Эти мочки расположены возле ушей. Они играют важную роль в таких функциях, как понимание языка, зрительная память (то есть распознавание лиц) и понимание эмоций (7).
Затылочная доля головного мозга
Затылочная доля находится в задней части головы и содержит первичную зрительную кору, которая контролирует зрение. Затылочная доля очень важна как для получения, так и для обработки зрительной информации.Например, он участвует в чтении и понимании прочитанного (9).
Мозжечок
Мозжечок находится сразу за верхней частью ствола головного мозга, где головной мозг соединяется со спинным мозгом. Хотя мозжечок составляет примерно 10 процентов от общей массы мозга, он содержит примерно половину нейронов мозга.
Мозжечок играет важную роль в двигательном контроле (произвольном движении). Когда мозжечок функционирует нормально, движения мышц будут плавными, а у человека будет хорошая осанка, равновесие, координация и речь.Хотя повреждение мозжечка не приведет к параличу, оно может вызвать проблемы с балансом, неэффективное движение, тремор и другие проблемы с двигательным контролем. Этот тип повреждения головного мозга также затрудняет освоение детьми новых двигательных задач (10).
Ствол головного мозга
Ствол мозга расположен перед мозжечком и передает сигналы от головного мозга к спинному мозгу. Он помогает регулировать такие функции организма, как дыхание, частоту сердечных сокращений и артериальное давление, и имеет решающее значение для выживания (11).Ствол мозга состоит из трех основных частей: моста, среднего мозга и продолговатого мозга.
Мосты
Мост — самая большая часть ствола головного мозга. Он участвует в передаче сенсорной информации. Он также контролирует движения лица.
Средний мозг
Средний мозг помогает обрабатывать как зрительную, так и слуховую информацию. Он также играет роль в управлении движением глаз.
продолговатый мозг
Продолговатый мозг — это то, что соединяет ствол мозга с остальной частью мозга.Он контролирует сердце и легкие, а также регулирует важные функции, такие как дыхание и глотание (7).
Адвокаты Детройта, штат Мичиган, помогают детям с асфиксией при рождении
Случаи асфиксии при рождении и гипоксически-ишемической энцефалопатии требуют обширных знаний как в области права, так и в медицине. Юридические центры ABC были созданы исключительно для рассмотрения дел о родовых травмах, и наши адвокаты обладают необходимыми знаниями для победы. Наша фирма находится недалеко от Детройта, штат Мичиган, но мы занимаемся делами во многих частях страны.
Свяжитесь с юридическими центрами ABC сегодня, чтобы узнать больше. Мы будем рады поговорить с вами, даже если вы еще не уверены, произошла ли злоупотребление служебным положением или вы хотите продолжить рассмотрение дела. Наша команда может ответить на ваши вопросы и проинформировать вас о ваших юридических вариантах. Вы ничего не заплатите на протяжении всего судебного процесса, если мы не выиграем ваше дело.
Бесплатный обзор корпуса | Доступно 24/7 | Никаких комиссий, пока мы не выиграем
Телефон (бесплатный): 888-419-2229
Нажмите кнопку Live Chat в своем браузере
Заполните нашу онлайн-форму для связи
Подробнее о нашей фирме
Подробнее о ведении дела о родовой травме
Видео: отдаленные последствия асфиксии при рождении
Посмотрите видео, в котором поверенные по родовым травмам Джесси Рейтер и Ребекка Уолш обсуждают долгосрочные последствия асфиксии при рождении.Асфиксию при рождении часто можно предотвратить, если ребенок быстро родится при первых признаках дистресса. Неспособность быстро родить ребенка может вызвать длительную кислородную недостаточность, гипоксически-ишемическую энцефалопатию (ГИЭ), необратимое повреждение мозга и такие состояния, как церебральный паралич.
Видео: как выражается асфиксия при рождении?
Источники:
- (нет данных). Получено 31 января 2019 г. с https://www.uptodate.com/contents/systemic-effects-of-perinatal-asphyxia .
- Эйр-де-Кампос, D.(2017). Острая гипоксия / ацидоз плода. В неотложной акушерской помощи (стр. 7-25). Спрингер, Чам.
- Канг, С. К., и Кадам, С. Д. (2015). Неонатальные судороги: влияние на исходы нервного развития. Границы педиатрии, 3, 101.
- Гопагонданахалли, К. Р., Ли, Дж., Фэи, М. К., Хант, Р. В., Дженкин, Г., Миллер, С. Л., и Малхотра, А. (2016). Недоношенная гипоксически-ишемическая энцефалопатия. Границы педиатрии, 4, 114.
- (нет данных). Получено 31 января 2019 г. с сайта https: // www.uptodate.com/contents/clinical-features-diagnosis-and-treatment-of-neonatal-encephalopathy
- Пастернак, Дж. Ф., и Гори, М. Т. (1998). Синдром острой почти тотальной внутриутробной асфиксии у доношенных детей. Детская неврология, 18 (5), 391-398.
- Мозг: функции и анатомия частей, схемы, состояния, советы по здоровью. (нет данных). Получено 31 января 2019 г. с сайта https://www.healthline.com/human-body-maps/brain#brain-diagram .
- Кора головного мозга. (нет данных). Получено 31 января 2019 г. с сайта https: // www.merriam-webster.com/dictionary/cerebral cortex
- Анатомия и изображения затылочной доли | Карты тела. (нет данных). Получено 31 января 2019 г. с сайта https://www.healthline.com/human-body-maps/occipital-lobe#1 .
- Функция, анатомия и определение мозжечка | Карты тела. (нет данных). Получено 31 января 2019 г. с сайта https://www.healthline.com/human-body-maps/cerebellum#2 .